Бактериальный (гнойный) конъюнктивит: причины, симптомы и лечение
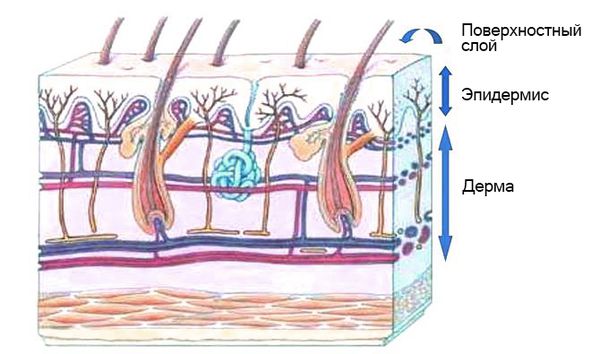
Конъюнктива («соединяющая», «обобщающая») – тонкая слизистая оболочка вокруг глазного яблока. При смыкании век, которые изнутри «выстланы» тем же слизистым слоем, глаз оказывается полностью заключен в т.н. конъюнктивальный мешок. Задачи конъюнктивы состоят в том, чтобы минимизировать трение при глазных движениях, а также периодически увлажнять роговичную оболочку глаза, которая, соприкасаясь с воздухом, может пересыхать. Секретом слезных желез, жидкая фракция которого вырабатывается микроскопическими железами самой конъюнктивы, роговица при моргании очищается от мелких инородных частиц и получает необходимую ей асептическую «смазку».
Конъюнктивитами называют группу заболеваний слизистой глазной оболочки; обнаруживая определенное сходство симптоматики (прежде всего, наличие воспаления и раздражения конъюнктивы), они кардинально различаются в причинах и механизмах развития. Так, по этиологическому критерию выделяют инфекционный, аллергический, дистрофический конъюнктивиты, смешанные формы (напр., инфекционно-аллергический), а также воспаления, обусловленные физическими или химическими факторами. Отмечаются также спорадические случаи, когда причина конъюнктивита остается неизвестной.
В статистике лидируют инфекционные формы; в свою очередь, они характеризуются большим разнообразием возбудителей, – это могут быть вирусы, бактерии, патогенные грибковые или протозойные (простейшие) культуры. Этим определяются различия в механизмах заражения, а также в клинике, динамике, прогнозе и лечении инфекционно-воспалительных процессов. Один из наиболее распространенных типов конъюнктивита вызывается одноклеточными микроорганизмами, которые считаются древнейшей формой жизни на Земле – бактериями.
Причины заболевания
Бактерии были открыты А. ван Левенгуком в 1676 году; точнее, с изобретением микроскопа было подтверждено их существование, поскольку смутные догадки такого рода высказывались еще с античных времен, а практическое использование сквашивающих молочнокислых бактерий насчитывает несколько тысячелетий. В 1850 году Л.Пастером была доказана способность бактерий вызывать болезни. Дальнейшее развитие микробиологии связывают с трудами Р.Коха (именем которого названа микобактерия туберкулеза), М.В.Бейеринка, С.Н.Виноградского, И.И.Мечникова.
Бактерии представлены сотнями тысяч видов; одни из них нейтральны по отношению к человеку, другие симбиотичны (напр., микрофлора кишечника), третьи условно-патогенны, т.е. опасны лишь для ослабленного организма или при определенных условиях. Наконец, есть большая группа агрессивных бактерий – возбудителей тяжелейших заболеваний: чумы, сибирской язвы, сифилиса, холеры и т.п. Различные стрепто-, гоно-, стафилококки, внутриклеточные паразиты (риккетсии, хламидии), синегнойная палочка, палочка Коха – все они способны поражать слизистые оболочки, в том числе конъюнктиву глаза.
Симптоматика (признаки)
Бактериальный конъюнктивит имеет ряд отличительных особенностей в сравнении с другими инфекционными конъюнктивитами. В частности, вирусная инфекция передается воздушно-капельным путем, тогда как бактериальная – контактным, в т.ч. через немытые руки, зараженные полотенца, наволочки и т.п. Отсюда возрастные различия в эпидемиологических данных: у взрослых соотношение вирусных и бактериальных конъюнктивитов составляет 5,6 : 1, тогда как у детей эти частоты примерно одинаковы. Вообще, заболеваемость инфекционными конъюнктивитами в детском возрасте значительно выше, что объясняется очень высокой контагиозностью основных возбудителей, особенностями детских коллективов, инфантильностью иммунной системы, отсутствием автоматизированных гигиенических навыков. Чаще всего бактериальный конъюнктивит обретает масштабы локальных эпидемических вспышек, поэтому заболевшего ребенка желательно сразу же освободить от посещений детского учреждения.
Существует также реальная опасность инфицирования новорожденного при прохождении через родовые пути, если у матери своевременно не пролечена урогенитальная инфекция.
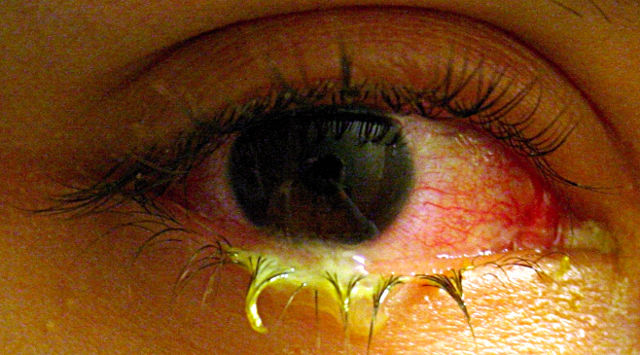
Бактериальный конъюнктивит характеризуется, как правило, бурным острым началом на одном глазу с вероятным вовлечением другого. Типичными признаками служат гиперемия конъюнктивы (покраснение, избыточное кровенаполнение сосудистой сетки), отечность, слезотечение, жалобы на «песчаную резь» и/или жжение. Главным симптомом служит слизисто-гнойный экссудат, в особо больших количествах скапливающийся во время сна и образующий корки («закисшие глаза»), поэтому, бактериальный конъюнктивит иногда называют «гнойным», в связи с чем наложение каких-либо повязок на пораженный глаз противопоказано. В редких и наиболее серьезных случаях могут развиваться язвенные поражения роговицы, ретиниты, блефариты, кератиты и их комбинации.
Лечение гнойного конъюнктивита
Известно, что в большинстве случаев бактериальная инфекция конъюнктивы может быть подавлена собственными защитными силами организма: даже при отсутствии лечения иммунная система справляется за 5-14 дней. Поэтому бакпосевы, как правило, не назначаются (за исключением случаев, когда есть основания подозревать хламидийную, туберкулезную, гонококковую и др. специфические инфекции).
Симптоматическое лечение обычно включает сосудосуживающие и антисептические промывания (напр., растворами фурацилина, борной кислоты и т.д.); при интенсивном болевом синдроме могут быть назначены капли с анестетиком (напр., лидокаином). Возможны промывания отварами ромашки, шалфея, чая и других растений с асептическими свойствами, однако следует отчетливо понимать: это не терапия, а лишь устранение дискомфортных симптомов.
Этиопатогенетическое лечение, направленное на ликвидацию бактериального источника воспалительного процесса, подразумевает применение антибиотиков. Здесь критически важно следовать назначениям офтальмолога буквально и дословно, т.е. принимать лечение ровно столько и в таких дозах, как предписано врачом (прежде всего, не отменять самовольно), дабы не повышать риск рецидива и не вносить собственный «вклад» в формирование лекарственно-устойчивых бактериальных штаммов, – что является серьезной общенациональной проблемой.
Препараты: глазные капли и мази
Назначаются антибиотические глазные капли, обычно широкого спектра действия (альбуцид, ципромед, флоксал, тобрекс, левомицетин и мн.др.). На случай обильных гнойных выделений существуют и с успехом применяются многочисленные антибиотические глазные мази: тетрациклиновая, эритромициновая, гентамициновая, фрамицетиновая и т.д. Необходимости в пероральном приеме антибиотиков обычно нет.
Особые случаи, требующие строго дифференцированного индивидуального подхода, составляют конъюнктивиты у беременных, у новорожденных, у лиц с ослабленным иммунитетом и у тяжелых соматических больных, а также конъюнктивиты с обоснованным подозрением на присутствие специфического инфекционного агента. Такие случаи здесь не рассматриваются.
В заключение следует повторить вновь и вновь: любое лечение, – а тем более, терапия антибиотиками, – должно назначаться, контролироваться, отменяться только и исключительно врачом.
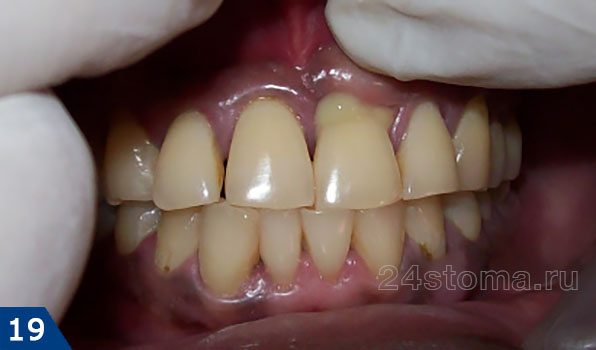
Гнойник на десне: лечение
Из этой статьи Вы узнаете:
- почему появляется гнойник на десне,
- что делать, когда гноится десна.
Статья написана хирургом-стоматологом со стажем более 19 лет.
Обязательным условием для появления нагноения десны является наличие источника инфекции. Чаще всего таким источником бывает инфекция в корневых каналах зуба, которая развивается там либо из-за некачественно проведенного пломбирования корневых каналов, либо из-за несвоевременного обращения пациента для лечения кариеса или пульпита зуба. И в этом случае стоматолог поставит вам диагноз: «Обострение хронического периодонтита».
Вторая основная причина нагноения десны – это образование глубоких пародонтальных карманов при пародонтите. Такие карманы содержат большое количество инфекции, и могут стать причиной образования в десне гнойного абсцесса. Выбор методики лечения будет зависеть от причины, вызвавшей нагноение десны в вашем случае. Поэтому сначала нужно определить – почему появился гной в десне, и только потом приступать к началу лечения.
Почему десна гноится: причины
1) При обострении хронического периодонтита –
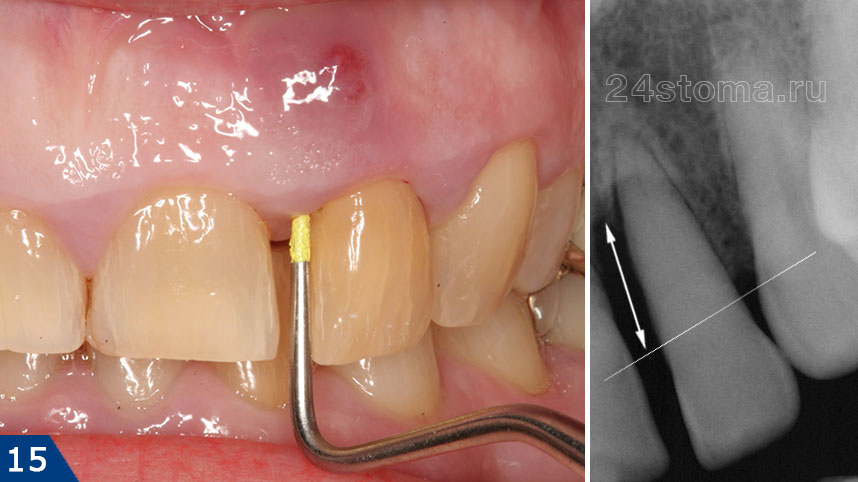
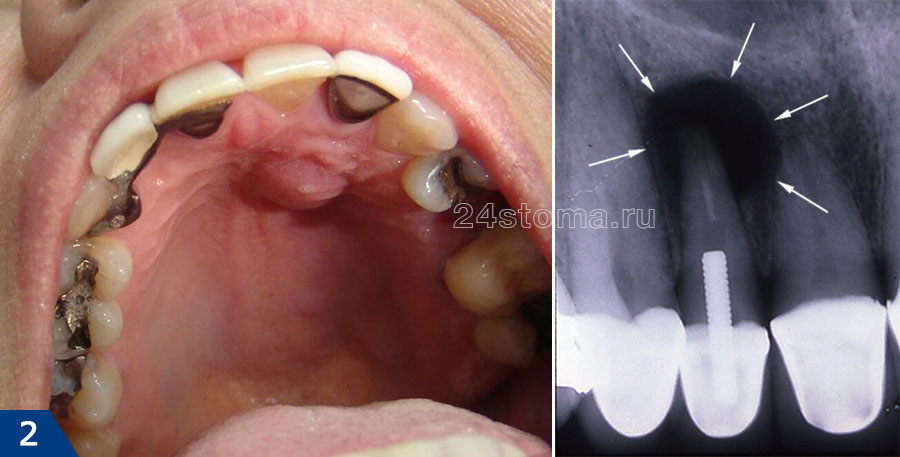
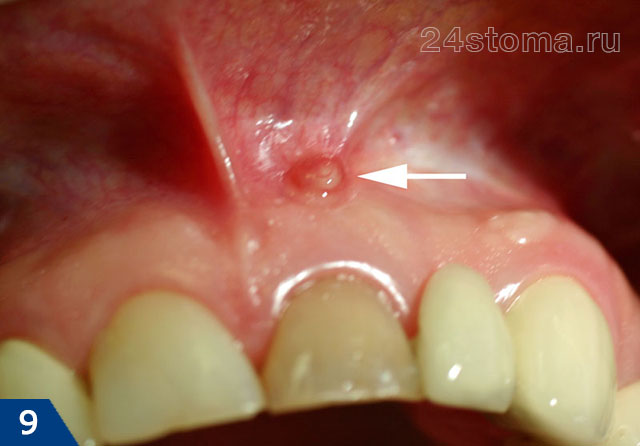
инфекция в корневых каналах приводит к тому, что у верхушки корня зуба образуется очаг гнойного воспаления. В зависимости от типа и размера таких очагов – стоматологи называют их терминами: гранулема, киста или гранулирующий периодонтит. О наличии таких очагов можно не догадываться годами, но рано или поздно происходит обострение хронического воспаления, и тогда в проекции этих очагов на десне формируются заполненные гноем абсцессы (рис.1-2).
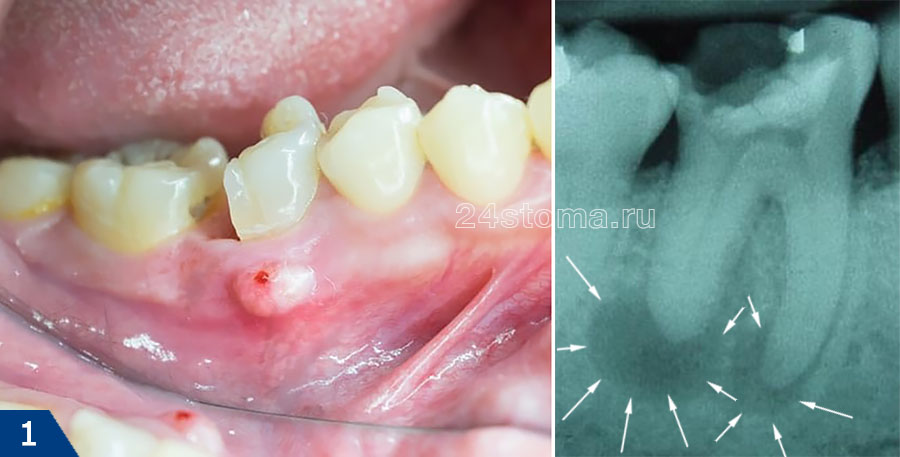
2) На фоне воспаления десен (при пародонтите) –
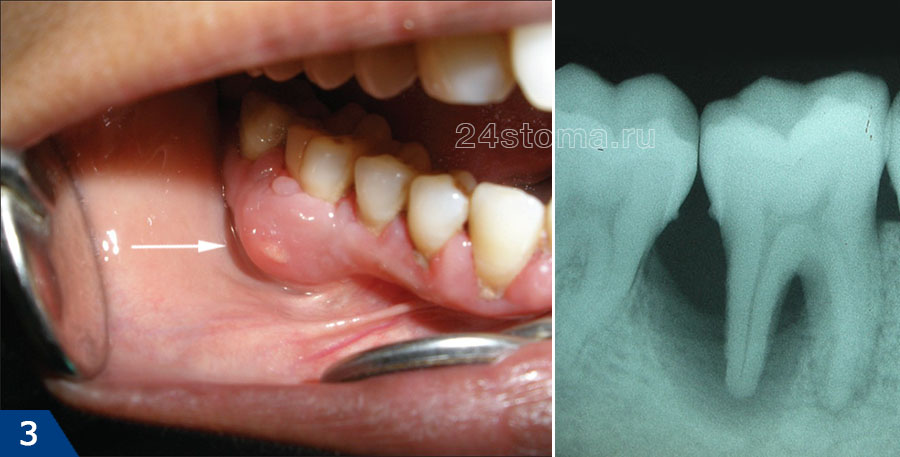
чуть в меньшей половине всех случаев когда у пациента гноится десна около зуба – причиной является локальная или генерализованная форма пародонтита. Не смотря на то, что причины этих двух форм пародонтита разные – общим является то, что формирование гнойного абсцесса происходит в глубоком пародонтальном кармане, образовавшемся между десной и поверхностью корня зуба. Ниже вы можете увидеть как выглядит гнойничок на десне при пародонтите (рис.3).
Причины и лечение гнойника на десне будут всегда взаимосвязаны, и поэтому в зависимости от того на фоне какого заболевания (периодонтита или пародонтита) возникло нагноение – будет показано либо лечение корневых каналов и очага воспаления у верхушки корня зуба, либо лечение пародонтального кармана при помощи противовоспалительной терапии, кюретажа и др. методов. Ниже мы подробно разберем лечение нагноения десны в обоих случаях.
1. Гнойник на десне при периодонтите –
Нагноение десны может выглядеть совершенно по-разному, но в любом случае формирование гнойника на десне всегда происходит в проекции причинного зуба. Если причиной нагноения стала инфекция в корневых каналах, то вы всегда увидите на причинном зубе старую пломбу или коронку, либо зуб окажется частично разрушен. В этом случае инфекция в корневых каналах постепенно приводит к развитию очага хронического воспаления у верхушки корня зуба.
В стоматологии такое воспаление зуба называют хроническим периодонтитом. Периодически может происходить обострение хронического воспаления, и в этом случае у верхушки корня зуба начинает образовываться гной, который выходит через костную ткань и проникает под десну, образуя там гнойник. Поэтому обратите внимание, что при периодонтите – гнойник на десне чаще образуется не у десневого края, а ближе к проекции верхушки корня причинного зуба.
Гнойник на десне при периодонтите: фото
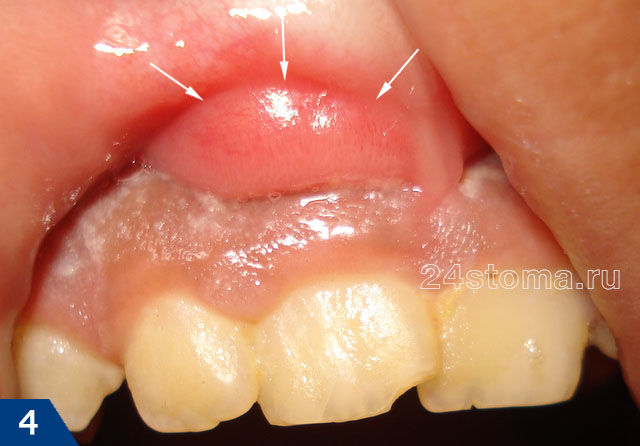
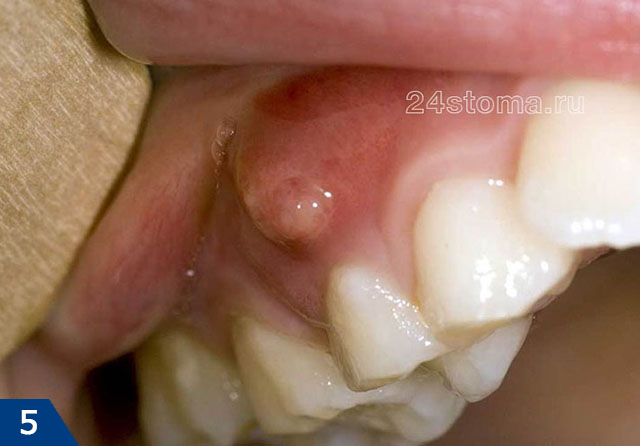
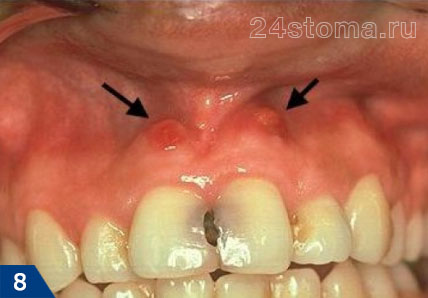
Симптомы –
гнойник при периодонтите может выглядеть как небольшая припухлость десны в области 1 зуба или в области нескольких зубов, если сформировался значительный гнойный абсцесс – флюс (рис.4). Обычно появлению припухлости десны предшествует боль при накусывании в одном из зубов. Боль может быть острой, но иногда гнойное воспаление может возникать и без болевого синдрома. Иногда в проекции нагноения десны появляется и припухлость мягких тканей лица.
Образовавшийся под слизистой оболочкой десны гнойник может лопнуть с образованием свищевого отверстия (рис.7-8). Свищевое отверстие посредством свищевого хода соединено с очагом воспаления у верхушки корня зуба. Поэтому из свищевых отверстий может наблюдаться постепенное отхождение гноя. Как только острое воспаление у верхушки корня стихает и процесс образования гноя прекращается – свищевые отверстия могут закрываться, но только до нового обострения процесса.
Рентгенодиагностика –
если у вас образовался свищ или гнойный мешок на десне, то лечение возможно только у стоматолога. Перед началом лечения нужно сделать рентгеновский снимок, чтобы подтвердить наличие очага воспаления у верхушки корня зуба (24stoma.ru). Также снимок покажет и качество пломбирования корневых каналов, если оно проводилось ранее. Это грустно, но только по официальной статистике стоматологи пломбируют корневые каналы некачественно в целых 60-70% случаев.
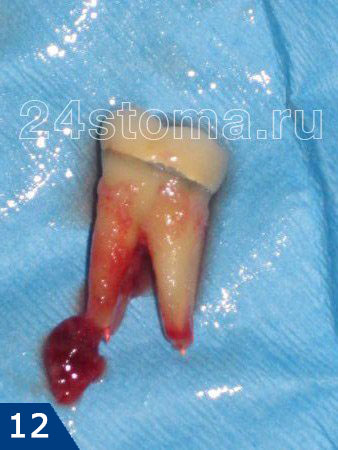
Наиболее частая ошибка стоматологов – недопломбировка корневых каналов до верхушки корня зуба, в результате чего в незаполненной пломбировочным материалом части корневого канала начинает размножаться инфекция. Как следствие – у верхушки корня зуба развивается очаг хронического воспаления, например, в виде кисты или гранулемы. Ниже вы можете увидеть – как выглядят кисты и гранулемы на схеме, рентгеновском снимке, а также верхушке корня удаленного зуба.
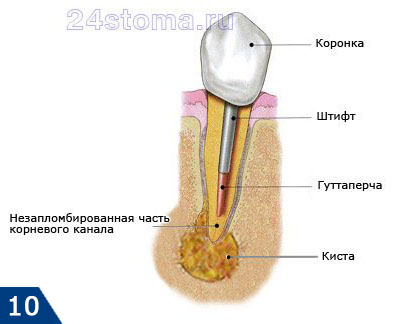
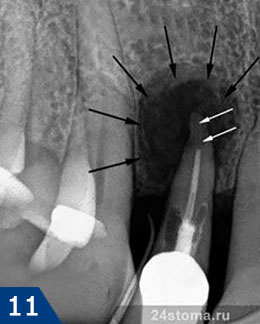
Лечение нагноения десны при периодонтите –
Если на фоне обострения хронического периодонтита появился на десне гнойник, то что делать – будет зависеть от результатов осмотра зуба и анализа рентгеновского снимка. В некоторых случаях может оказаться, что зуб уже нельзя перелечить, и тогда вас направят на удаление к хирургу. Однако в большинстве случаев вылечить такой зуб возможно, и тогда алгоритм дальнейших действий врача будет зависеть от того – проводилось ли ранее в этом зубе пломбирование корневых каналов.
1) Если корневые каналы не запломбированы –
Это очень сильно облегчает работу врача, т.к. в этом случае стоматологу не придется мучиться, распломбировывая плохо запломбированные корневые каналы. В этом случае используется стандартная методика лечения периодонтита, в которую входит механическая обработка корневых каналов + лечение очага воспаления у верхушки корня. В первое посещение стоматолог снимет вам старую пломбу или коронку, высверлит разрушенные кариесом ткани зуба, поле чего проведет механическое расширение корневых каналов, чтобы дать через них отток гною.
После этого терапевт-стоматолог назначит вам антибиотики, антисептические полоскания, а также скорее всего отправит вас к хирургу на проведение разреза десны, что необходимо для создания хорошего оттока гноя. Через 3-4 дня стоматолог назначит вас на повторный прием, чтобы закончить механическую обработку корневых каналов и запломбировать их. При небольшом размера очага у верхушки корня зуба – врач может сразу провести постоянное пломбирование корневых каналов гуттаперчей. Но обычно сначала приходится пломбировать каналы временной лечебной пастой сроком на 1-2 месяца, и только после этого проводится постоянное пломбирование гуттаперчей.
Как проводится разрез десны –
проведение разреза обычно полностью безболезненно, проводится под местной анестезией. При небольшом размере гнойника размер разреза обычно не превышает 5-7 мм, но при развитии гнойного абсцесса больших размеров (как на видео ниже) – разрез делается до 1,5 см. После вскрытия из десны идет гной, потом рана промывается антисептиками и в нее вставляется небольшой резиновый дренаж. Последний препятствует слипанию краев раны, что необходимо для того, чтобы воспалительный гнойный экссудат не скапливался, а продолжал отделяться из раны. Дренаж обычно оставляется на несколько дней.
2) Если каналы в зубе запломбированы некачественно –
Если стоматолог на рентгеновском снимке увидит, что причина нагноения заключается в некачественном пломбировании корневых каналов, проведенном ранее, то тут возможно 2 варианта возможного лечения. Это либо стандартное лечение периодонтита с предварительной распломбировкой корневых каналов, либо проведение небольшой хирургической операции (резекции верхушки корня)…
- Стандартное терапевтическое лечение –
в первое посещение стоматолог высверливает старую пломбу, снимает коронку и пытается распломбировать некачественно запломбированные корневые каналы. Далее каналы промывают антисептиками, зуб оставляют открытым на несколько дней + назначают антибиотики. В случае необходимости пациент также направляется к хирургу на проведение разреза десны. Таким образом, в отличие от предыдущего варианта лечения здесь добавился только 1 пункт – распломбировка корневых каналов.Когда воспаление через несколько дней стихнет – сначала может проводиться либо временное пломбирование каналов лечебной пастой, либо сразу постоянное пломбирование гуттаперчей. Лечебная паста в каналах оставляется на срок от 1 до 3 месяцев. В этот период будет проводиться рентген, чтобы зафиксировать уменьшение размера очага хронического воспаления у верхушки корня зуба. Когда очаг исчезнет или станет небольшим – каналы запломбируют гуттаперчей, и поставят постоянную пломбу или коронку.
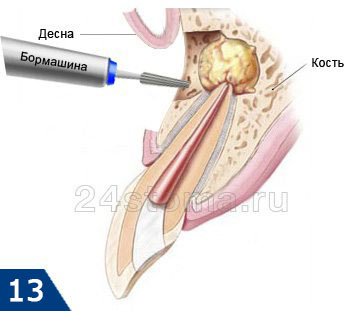
- Резекция верхушки корня (рис.13) –
этот метод позволяет не перелечивать корневые каналы, не снимать коронку с зуба. Он заключается в том, что в проекции верхушки корня зуба на десне делается небольшой разрез, через который врач отсекает бормашиной от зуба верхушку корня с незапломбированной частью корневого канала. Также из раны разу выскабливается киста или гранулема.
Однако операция может быть выполнена только у тех пациентов, у которых корневой канал плохо запломбирован только у самой верхушки корня. Резекция корня является очень простой операцией, она занимает обычно всего 25-35 минут. Проще всего ее проводить на передних зубах, значительно сложнее – на боковых. Невысокая стоимость операции + не нужно тратить деньги на замену коронки и перелечивание зуба. Операция проводится после снятия острого воспаления, для чего может понадобиться проведение разреза и антибиотикотерапия.
→ Операция резекции верхушки корня
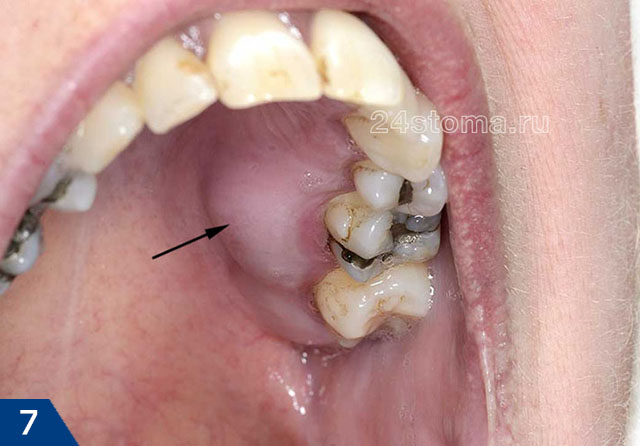
2. Гной в десне при пародонтите –
Очень часто жалобы пациента на то, что у него гноится десна около зуба – связаны не с воспалением у верхушки корня зуба при периодонтите, а с образованием пародонтальных карманов при локальной или генерализованной формах пародонтита. При пародонтите происходит разрушения прикрепления десневого края к шейкам зубов, разрушение альвеолярной кости вокруг зубов, а также волокон периодонта, при помощи которых зуб прикрепляется к костной ткани.
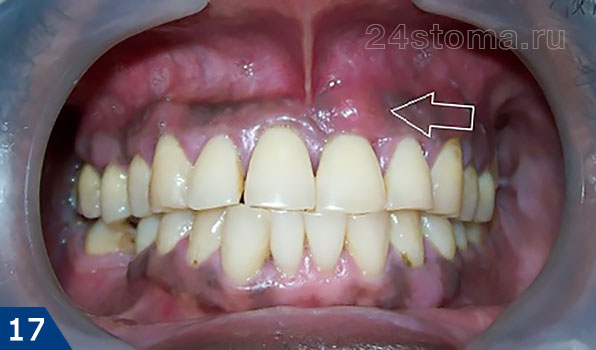
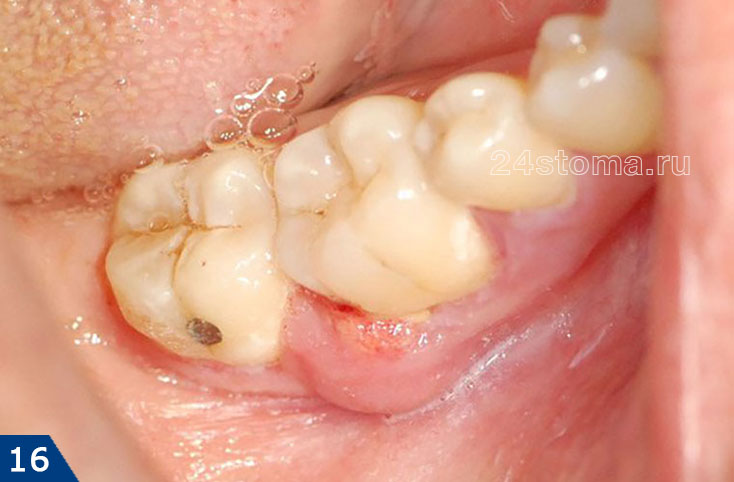
Все это ведет к образованию между десной и поверхностью корней зубов так называемых – пародонтальных карманов (рис.14). В них создаются хорошие условия для размножения патогенных бактерий и развития хронического воспаления. Когда один из пародонтальных карманов становится слишком глубоким – это моет приводить к нарушению отхождения воспалительного серозно-гнойного экссудата через просвет кармана. В результате в проекции пародонтального кармана на десне образуется гнойник, который стоматологи называют термином «пародонтальный абсцесс» (рис.15-16).
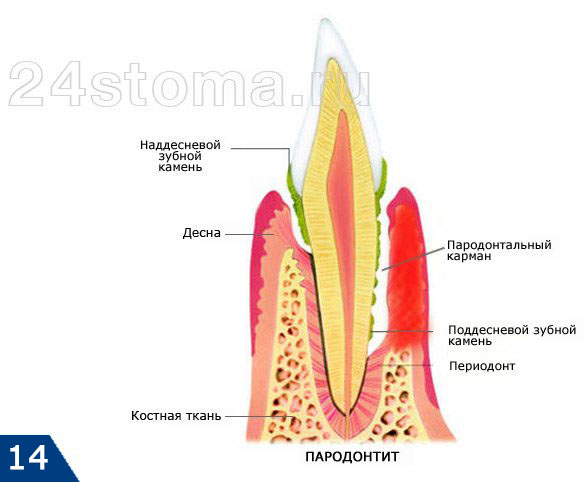
Вы сразу можете заподозрить, что припухлость десны связана с пародонтитом, а не с периодонтитом, если зуб совершенно интактный (т.е. внешне здоровый и не имеет пломбы, коронки или кариеса), если он имеет подвижность, причем подвижность в этом зубе присутствовала и до появления нагноения десны, а также если при небольшом осторожном надавливании на гнойник – из под десны выходит гной (как на рис.16).
Отличия локального и генерализованного пародонтита –
их вызывают совершенно различные причины и, соответственно, лечение также будет отличаться. При локальном пародонтите воспалительный процесс возникает только в области 1-2 зубов – по причине воздействия травматического фактора. Например, карман может появиться в результате травмы десневого края нависающим краем пломбы или коронки. Также причиной может быть преждевременное смыкание нескольких зубов, что ведет к их жевательной перегрузке и разрушению вокруг них костной ткани.
Но при хроническом генерализованном пародонтите нагноение десен происходит по другим причинам. Эту форму пародонтита вы можете сразу заподозрить, если у вас есть симптомы кровоточивости и болезненности при чистке зубов, отечность, покраснение или синюшность десневого края в области большинства зубов. Причина генерализованного пародонтита – мягкий микробный зубной налет и твердый зубной камень, которые скапливаются на зубах в результате недостаточной гигиены полости рта.
Бактерии в составе зубного налета и камня выделяют токсины и различные патогены, которые запускают в десне воспалительную реакцию. При длительном воспалении происходит разрушение сначала зубо-десневого прикрепления, а потом и разрушения волокон периодонта и костной ткани вокруг зубов. При этой форме пародонтита карманы обнаруживаются практически у всех зубов, а не только у 1-2 (как при локальном пародонтите). Когда в одном из карманов нарушается отток воспалительного серозно-гнойного экссудата – в десне формируется пародонтальный абсцесс.
Лечение локального пародонтита –
На основе осмотра, выявленной величины подвижности зуба, зондирования глубины пародонтального кармана и анализа рентгеновского снимка – врач определит возможность сохранения зуба и алгоритм дальнейшего лечения. Если зуб можно сохранить, то первое, что нужно сделать при локальном пародонтите – это устранить воздействие травматического фактора. Это значит, что нужно удалить нависающий край пломбы или коронки, сделать избирательную пришлифовку контактов жевательной поверхности причинного зуба и его антагонистов.
Далее под анестезией вскрывается пародонтальный абсцесс, чтобы дать отток гною и промыть пародонтальный карман антисептиками. Если гной выходит из кармана и без разреза, но лишь понемногу, то после анестезии все-равно нужно расширить устье кармана гладилкой. Далее врач назначает системную антибиотикотерапию, противовоспалительные препараты, антисептические полоскания.
Вскрытие пародонтального абсцесса –
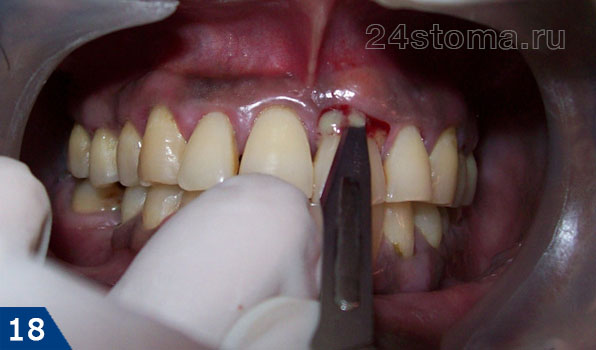
Далее решается вопрос необходимости пломбирования корневых каналов в причинном зубе. Это необходимо сделать, если глубина пародонтального кармана достигает 2/3 и более длины корня этого зуба. Удаление нерва из зуба и пломбирование каналов тут требуется потому, что инфекция из глубокого кармана очень легко проникает с током крови в сосудисто-нервный пучок (пульпу зуба), в результате чего пульпа сама становится источником инфекции. Но все это только начальное базовое лечение!
Основное лечение заключается в проведении открытого кюретажа пародонтального кармана. Такая операция позволяет удалить из под десны воспалительную грануляционную ткань (которая образовывается на месте разрушенной костной ткани), а также заполнить вычищенный от грануляций пародонтальный карман костным материалом, позволяющим частично восстановить уровень костной ткани вокруг зуба.
Ход операции открытого кюретажа –
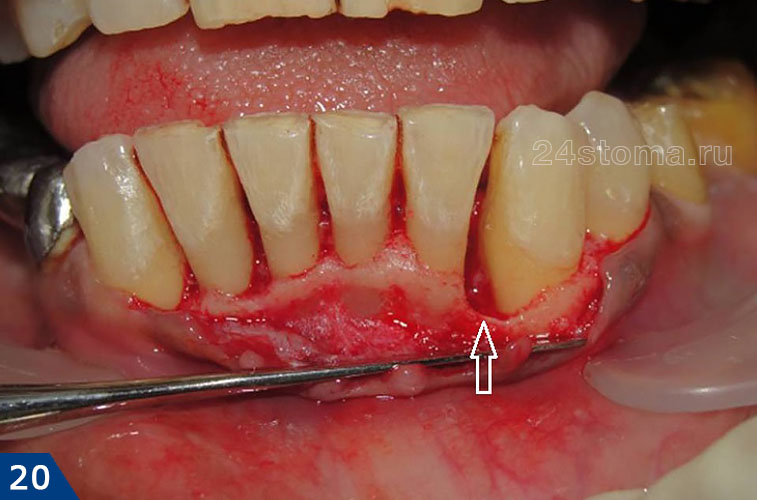
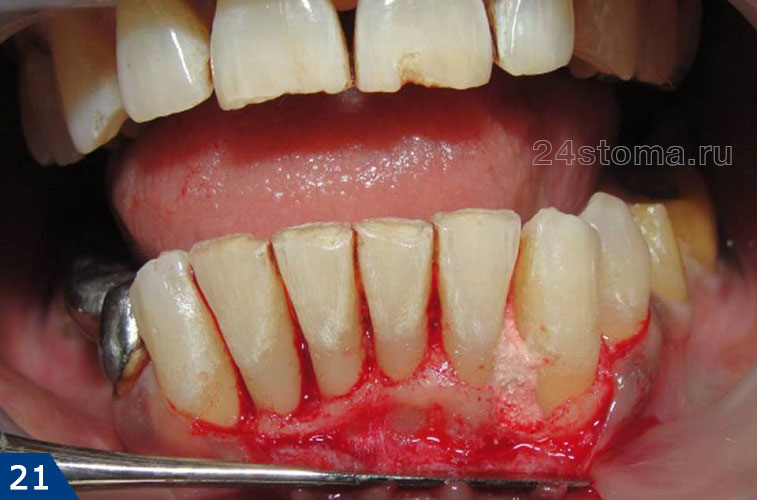
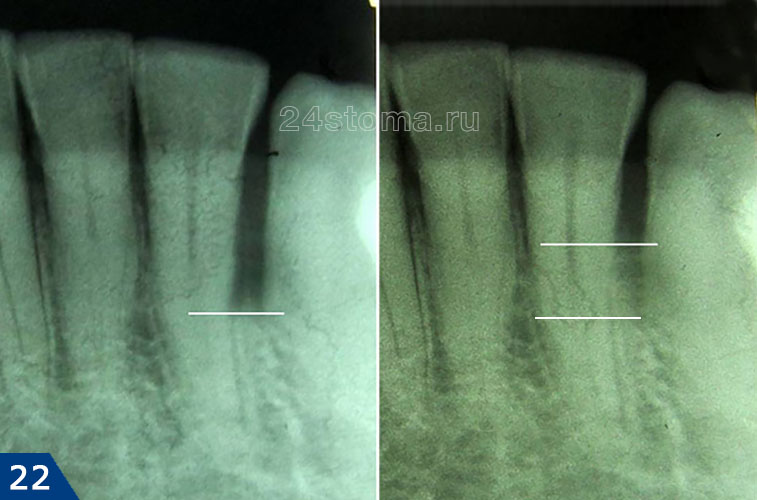
Во время открытого кюретажа десна сначала отодвигается от зубов и костной ткани, чтобы создать хороший доступ к пародонтальному карману. Затем проводится удаления грануляций из кармана, полировка поверхности корня и заполнение кармана материалом на основе искусственной или бычьей костной ткани. Далее лоскуты слизистой оболочки десны укладываются на место и десна ушивается. На рис.19 видно, что уровень костной ткани отличается на рентгенограммах, сделанных до и спустя 4 месяца после операции (увеличение уровня кости примерно на 2,5 мм).
При этом, если гнойник на десне возник у подвижного зуба, то помимо всего вышеперечисленного лечения может потребоваться шинирование подвижного зуба. Для этого применяется стекловолокно и пломбировочный материал, при помощи которых подвижный зуб фиксируется к соседним устойчивым зубам. Подробная информация по кюретажу и шинированию в статьях:
→ Как проводится операция открытого кюретажа,
→ Методика шинирования зубов
Лечение генерализованного пародонтита –
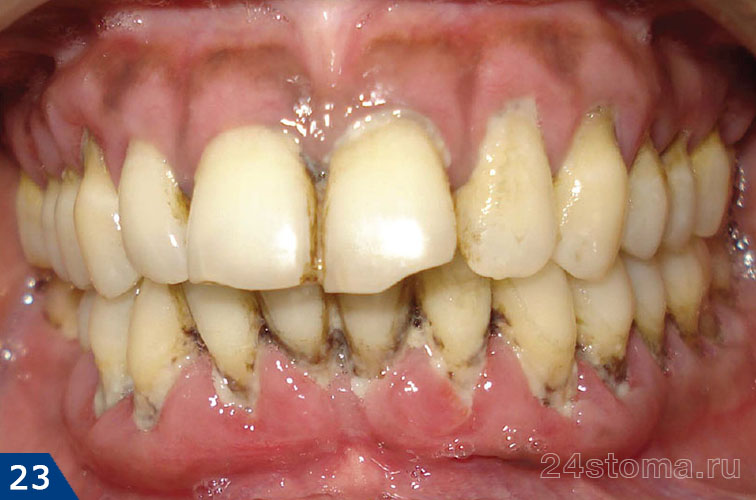
На фоне снижения иммунитета может происходить обострение хронического воспаления, и тогда в области одного или нескольких пародонтальных карманов может происходить абсцедирование (т.е. формирование гнойных абсцессов). Лечение генерализованной формы пародонтита очень сложное, и этой теме мы посвятили отдельную статью, ознакомиться с которой вы можете по ссылке выше. Надеемся, что наша статья на тему: Что делать, если распухла десна – оказалась Вам полезной!
Источники:
1. Стоматологическое образование автора статьи,
2. На основе личного опыта работы хирургом-стоматологом,
3. National Library of Medicine (USA),
4. «Амбулаторная хирургическая стоматология» (Безруков В.),
5. «Терапевтическая стоматология: Учебник» (Боровский Е.).
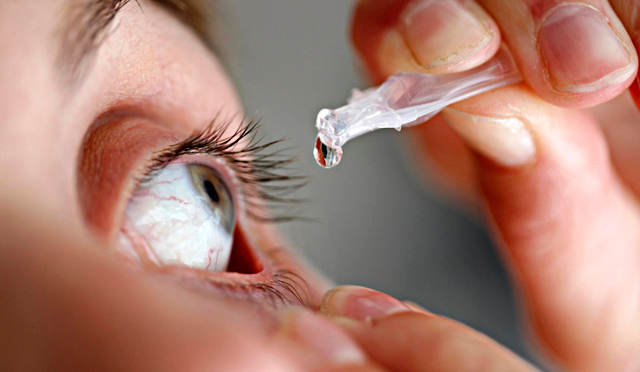
Если детально разбираться в этиологии причин, вызывающих выделения из глаз, то можно с уверенностью утверждать, что глаза могут гноиться при аллергической реакции или инфекционном заболевании.
Аллергия
Аллергия – настоящий «бич» современности. Она может возникнуть совершенно неожиданно, и проявиться и качественно, и количественно. Качественной аллергией принято называть конкретную перманентную реакцию организма на некий раздражитель (аллерген). Такая аллергия мучает людей годами, или даже всю жизнь. Правда, известны случаи, к примеру, при беременности, когда из-за серьезной гормональной перестройки, организм перестает реагировать на аллерген. Но стоит ли ожидать чуда, если состояние негативно сказывается на самочувствии? В свою очередь, количественная аллергия может быть временной, возникшей из-за переизбытка в организме какого-либо вещества.
Гнойные выделения из глаз при аллергии возникают вследствие воспаления конъюнктивы, и развивающееся при этом заболевание носит название аллергического конъюнктивита. Помимо гнойных истечений, заболевание, как правило, сопровождается зудом, воспалением, неприятным ощущением в глазах «песка», жжением, ухудшением зрения.
В первую очередь, при аллергическом конъюнктивите, необходимо устранять не следствие, а причину. А именно, начинать принимать антигистаминные препараты, не пытаясь справиться с гноем из глаз. Именно такие препараты подавляют выработку гормона, реагирующего на аллерген. Следующим шагом, стоит попытаться избавиться от раздражителя. Когда заболевание имеет выраженную сезонность, к примеру, аллергия начинается во время цветения деревьев и трав, устранить раздражитель удастся едва ли. В прочих же случаях нужно оградить себя от всего, что вызывает подобную реакцию.
Для снятия воспаления с самих глаз лучше использовать слабый настой ромашки аптечной. Ромашка обладает подсушивающим действием, к тому же, способна снимать местное воспаление, и бороться с микробами. Примочки с ее настоем, достаточно делать дважды в день, утром и вечером. Для приготовления настоя, цветки растения заваривают и остужают до 37оС. Данная процедура обязательно должна сопровождаться приемом противоаллергенных средств. При этом, желательно, чтобы препарат от аллергии назначил врач. Ведь, только специалист после проведения необходимых исследований способен определить степень серьезности болезни и, выписать соответствующее лечение.
Инфекция
Инфекционная причина гнойных выделений из глаз, является куда более серьезной, хотя при запущенной форме аллергии состояние глаз также внушает опасения. Основная инфекционная причина выделения из глаз гноя — бактериальная инфекция. Как правило, это бактериальный конъюнктивит либо ячмень.
Конъюнктивит
Бактериальные конъюнктивиты – следствие инфекции, попавшей на слизистую оболочку глаза и вызвавшей сильное ее воспаление. Подобное состояние весьма серьезно и в некоторых формах может вызывать покраснение всего глазного яблока и сильную припухлость. Помимо выделения гноя, это заболевание, как и при аллергии, сопровождается неприятными ощущениями: зудом в глазах, жжением, дискомфортом, помутнением зрения. Главное, помнить, что подобные симптомы носят временный характер, и проходят сразу после излечения заболевания. При этом, стоит знать, что бактериальная инфекция лечится только антибиотиками.
В случае конъюнктивита, такой антибиотик назначают местно. Как правило, это капли или мази для глаз. Одним из наиболее действенных способов лечения глаз при бактериальном конъюнктивите, считается применение средств тетрациклиновой группы. Однако пытаться самостоятельно поставить диагноз, а тем более назначать себе антибиотики, — очень опасно. Поэтому, для начала, обязательно обратиться к врачу. Лишь специалист способен правильно оценить ситуацию, дать верное заключение, назначить необходимый вам препарат.
Снять гнойные проявления конъюнктивита также можно настоем ромашки либо череды. И, конечно, очень важно, не чесать глаза, даже при сильном зуде. Кроме того, стоит обратить внимание на правильное удаление подсыхающего гноя. Обычно, происходит это после сна. Гной удаляют тампоном, смоченным в заваренном теплом черном чае. Он мягко смывает неприятную «закись» и не вредит глазам.
Ячмень
Это еще одно довольно распространенное инфекционное заболевание, проявляющееся нагноением глаза. При ячмене, гнойник назревает постепенно, а гной выделяется уже к концу заболевания, также после сна. Ячмень лечится местными средствами, особую опасность при нем представляют осложнения, которые могут развиться при занесении новой инфекции с грязными руками. Именно поэтому что-либо предпринимать с ячменем строго запрещается. Максимум – закапывание глаз либо прикладывание мази. Как и в предыдущих случаях, препарат для лечения ячменя должен выписывать врач. При отсутствии присоединившейся инфекции, в большинстве случаев, ячмень проходит самостоятельно.
Лечение при гнойных выделениях из глаз
Лечение гнойных выделений может проводиться тремя способами: закапывание, промывание, компрессы. Необходимо помнить, что главная задача такой терапии – не допустить переход инфекции на здоровый глаз, поэтому лучше всего процедуры для глаз проводить раздельно. К примеру, для компрессов обязательно использовать два тампона –на каждый глаз, свой.
Наверняка, многие знают, что существуют и универсальные средства, которые снимают симптомы нагноения не зависимо от причины возникновения патологии. Одним из особенно часто используемых средств, является чайная заварка. Наверняка, заварка имеется всегда и в любом доме, а значит и помощь глазам может последовать практически незамедлительно. Сделать целебный настой довольно просто: заварите крепкий чай, дайте ему настояться. Затем промойте настоем каждый глаз. Можно также намочить в крепком чае тампоны из ваты и положить по одному на верхние веки на 5 — 7 минут.
Другое эффективное средство от нагноения глаз — цветы ромашки лекарственной. Они есть в любой аптеке, поэтому приобретение их не составляет труда. Для настойки необходимо взять 3 столовые ложки купленного сбора и залить стаканом кипятка. Заваренную траву, необходимо настаивать в течение часа. Применение настоя, такое же, как и с чаем — промывание либо компрессы.
Еще одним универсальным средством, считается альбуцид. Это недорогие глазные капли, которые обычно закапывают утром и вечером. Стоит помнить, что открытую упаковку данного средства можно хранить максимум неделю, после альбуцид просто теряет полезные свойства.
Очень часто и при многих заболеваниях органа зрения, врачи рекомендуют применять раствор капель левомицетина 0,3- 0,5%. Закапывают его от 3 до 8 раз в день, ориентируясь на степень тяжести заболевания. Левомицетин – это антибиотик, поэтому при возможности в ближайшее время посетить офтальмолога, к лечению данным препаратом лучше не прибегать.
Загноившиеся глаза также хорошо промывать раствором марганцевого калия (марганцовка) либо настойки календулы. Нередко помогают и поочередные контрастные компрессы (горячий-холодный) с простой кипяченой водой.
Обязательно помнить, что компрессы лучше делать не ватными, а марлевыми тампонами. В период лечения не стоит использовать косметику или продолжительно нагружать глаза (например, телевизором или компьютером).
Особенно важно в период лечения тщательно соблюдать личную гигиену. Необходимо завести отдельное полотенце, пользоваться только своей подушкой, ведь болезнь способна передаваться контактным способом. И не пренебрегайте возможностью сразу обратитесь за помощью в специализированное медицинское заведение, ведь запущенное заболевание, иногда может стоить зрения.
В медицинском центре «Московская Глазная Клиника» все желающие могут пройти обследование на самой современной диагностической аппаратуре, а по результатам – получить консультацию высококлассного специалиста. Клиника открыта семь дней в неделю и работает ежедневно с 9 ч до 21 ч. Наши специалисты помогут выявить причину снижения зрения, и проведут грамотное лечение выявленных патологий.
Записаться на прием в «Московскую Глазную Клинику» Вы можете по телефонам в Москве 8 (800) 777-38-81 и 8 (499) 322-36-36 (ежедневно с 9:00 до 21:00) или воспользовавшись формой онлайн-записи.
Берегите зрение, его очень легко потерять и очень сложно восстановить!
Пиодермии (Pyoderma) — это инфекционные заболевания кожи, которые вызывают болезнетворные бактерии. Проявляются высыпаниями гнойничков и вялых пузырей (пустул и фликтен). Болезнь чаще протекает остро, иногда хронически-рецидивирующе и редко хронически.
Пиодермия у детей
Пиодермиями чаще болеют дети. На приёме у детского дерматолога около половины пациентов — это дети с различными формами пиодермии. Среди новорождённых и детей грудного возраста пиодермии составляют 25–60 % от всех обращений с дерматозами [1].
Пиодермия у взрослых
У взрослых пиодермия встречается значительно реже — в 12,5 % случаев, из них 60–70 % пациентов — это мужчины. Хронические пиодермии чаще всего выявляют в 45–65 лет [11]. В основном болеют рабочие шахт, горнодобывающей промышленности и механизированных отраслей сельского хозяйства, например трактористы и комбайнёры. Это связано с частыми микротравмами, которые получают работники данных сфер.
Причины пиодермии
Гнойные инфекции кожи вызываются пиококками (от др.-греч. πύον, пио — гной), чаще всего — стафилококками и стрептококками [2][3][4]. Также болезнь может возникать под влиянием других бактерий, например вульгарного протея, пневмококков и синегнойной палочки, которые развиваются вместе со стафилококками и стрептококками.
Заразиться пиококками можно при контакте с инфицированными людьми, животными и загрязнёнными предметами.
Основные факторы риска развития пиодермии — это микротравмы, ожоги, размягчение кожи при длительном контакте с водой, общее и местное перегревание или переохлаждение, продолжительное трение и давление на кожу инструментами и одеждой, а также гнойный артрит и остеомиелит.
Хроническое гнойное воспаление возникает при изменении реакции организма на пиококки. Ему подвержены пациенты с сахарным диабетом, болезнями крови, иммунодефицитами, желудочно-кишечными заболеваниями, например язвенным колитом и болезнью Крона [5][7].
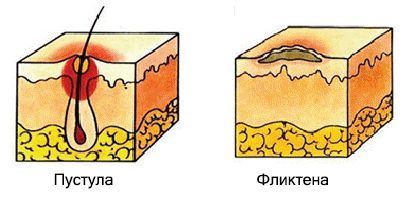
При пиодермии образуются болезненные высыпания — пустулы и фликтены.
Пустула — это гнойничок, окружённый узкой полоской покраснения. Он возникает в устье волосяных фолликулов, потовых и сальных желёз. Подсыхая, пустулы образуют медово-жёлтую корку. Если гнойнички расположены в устье волосяного фолликула, то волос проходит сквозь них.
Фликтена — это тонкостенный вялый пузырь, окружённый венчиком покраснения. Прозрачное содержимое пузыря подсыхает, образуя плоскую серую корку, по краям которой видна кайма шелушения. При снятии корки обнажается влажная ссадина (эрозия). После заживления на месте фликтены остаётся лёгкая пигментация [6].
При пиодермии могут возникнуть общие симптомы: высокая температура, озноб и головная боль.
В норме роговой слой эпидермиса непроницаем для микробов и их токсинов. В составе кожного сала преобладают ненасыщенные жирные кислоты, катионные белки, пептиды кателицидины, а также постоянная микрофлора, которые препятствуют колонизации кожи микробами-пришельцами.
Если болезнетворные бактерии всё же проникли в кожу, возникает острое гнойное воспаление. Накопление в очаге продуктов воспаления и токсинов бактерий приводит к некрозу тканей. В результате образуется обширная зона некроза, или флегмона. Кожа утрачивает свои защитные свойства, экзотоксины бактерий через кровь распространяются по всему организму, и возникает общая интоксикация с лихорадкой. Токсические поражения кожи, сопровождающиеся образованием пузырей, вызывают стафилококки II фагогруппы [2][4].
На развитие болезни также влияет общее состояние организма: если он ослаблен другими заболеваниями, то пиодермия протекает тяжелее. При длительном течении болезни повышается чувствительность к аллергенам бактерий, что проявляется аллергическими высыпаниями [2].
Коды пиодермий по Международной классификации болезней (МКБ-10): L00–08, L39.4, L46, L66, L73, L74.8, L88, L98.4, R02.
Выделяют три основные группы пиодермии:
- стафилодермии — вызваны стафилококками;
- стрептодермии — возникают при заражении стрептококками;
- атипические пиодермии — могут развиться из-за воздействия различных микробов.
Впервые на связь формы высыпаний с различными возбудителями обратил внимание немецкий дерматолог Й. Ядассон в 1927 году. Он установил, что при стафилодермии чаще образуются пустулы, а при стрептодермии — фликтены [3].
Стафилодермии
К стафилодермиям относятся остиофолликулит, фолликулит, сикоз вульгарный, рубцующийся фолликулит головы, келоидные угри, фурункул, фурункулёз, гидраденит, псевдофурункулёз, карбункул, пиококковый пемфигоид новорождённых, эксфолиативный дерматит Риттера.
Остиофолликулит располагается в устье волосяного фолликула и окружён венчиком покраснения. С затиханием процесса он подсыхает в медовую корку, при отпадении которой кожа бесследно заживает.
Фолликулит и глубокий фолликулит отличаются друг от друга глубиной поражения кожи. Подсыхая, пустула покрывается медовой коркой, затем очаг разрешается и на его месте образуется пятно или участок пигментации.
Вульгарный сикоз развивается при хроническом поражении кожи в области бороды и усов, в месте роста щетинковых волос, а также на коже гениталий. Заболевание встречается почти исключительно у мужчин. Множественные болезненные поверхностные и глубокие пустулы группируются и образуют небольшие бляшки. Неопрятный вид пациентов приводит к дополнительным переживаниям и усложняет картину болезни невротическим синдромом.
Рубцующийся фолликулит головы — это гнойно-некротическое воспаление волосяного фолликула. Ему обычно предшествует гнойное воспаление в других органах, например гнойный артрит и остеомиелит. При фолликулите образуется небольшая язва, при заживлении которой появляется рубец. Длительный фолликулит приводит к мелкоочаговому облысению.
Келоидные угри — это рубцующийся воспалительный процесс волосяных фолликулов на затылке и шее. Сперва вдоль шейной складки образуются глубокие пустулы, после их вскрытия остаётся рубец неправильной формы.
Фурункул — это гнойно-некротическое воспаление волосяного фолликула и окружающих его тканей. Наиболее часто возникает на задней поверхности шеи, лице, пояснице и ягодицах. При одиночных фурункулах общие симптомы не появляются. Опасны фурункулы на коже лица и волосистой части головы: они могут осложниться септическим флебитом, менингитом, сепсисом, абсцессами в органах и костях.
Также выделяют особую форму — злокачественный фурункул. Такой узел увеличивается, теряет очертания из-за нарастающего отёка, вызывает сильную боль. Вокруг фурункула возникают тромбофлебиты, воспаляются лимфатические узлы и сосуды (лимфаденит и лимфангит). Температура тела повышается до 40 °С, болит голова и затуманивается сознание. В крови увеличивается число лейкоцитов, повышается скорость оседания эритроцитов (СОЭ). Длительность развития фурункула в основном зависит от его расположения, в среднем составляет 1–2 недели.
Фурункулёз — это множественное высыпание или рецидивирующее появление одиночных фурункулов. Его считают рецидивирующим при длительности больше двух месяцев.
Фурункулёз может быть нескольких видов:
- острым или хроническим;
- локализованным (например, на задней поверхности шеи, в области поясницы) или общим (фурункулы распространяются по всему телу).
При общем фурункулёзе может появиться озноб, повыситься температура, ухудшиться самочувствие, развиться регионарный лимфаденит и лимфангит.
При хроническом рецидивирующем течении фурункул обычно развивается за 10–13 дней. При сахарном диабете фурункулёз тяжело лечится и часто приводит к осложнениям. Узел при этом растёт в ширину, возникает стойкое покраснение кожи, гнойный процесс распространяется на подкожную клетчатку (образуется абсцесс) [4][7].
Гидраденит — гнойное воспаление апокринной потовой железы, которое возникает в подмышечной впадине, реже на лобке, в области половых органов и промежности. Гидраденит чаще всего развивается летом у тучных людей. Болезнь длится около двух недель, однако воспаление нередко возникает повторно и затягивается до нескольких месяцев, особенно при двустороннем поражении. Узел увеличивается до размеров грецкого ореха и больше, сильно болит. Со временем он вскрывается, из него выделяется сливкообразный гной. Позже на месте узла образуется втянутый рубец.
Множественные абсцессы новорождённых (псевдофурункулёз) — это острое гнойное воспаление эккринных потовых желёз. Заболевание развивается у ослабленных, недоношенных детей с анемией, низким весом и при плохом уходе. Чаще оно возникает в первый месяц жизни, реже в возрасте до шести месяцев.
При псевдофурункулёзе на коже головы, туловища, рук и ног ребёнка появляются пустулы величиной с булавочную головку. Они быстро вскрываются, их содержимое подсыхает в медово-жёлтую корку. Одновременно возникают многочисленные болезненные узлы размером от горошины до яйца, багрово-синюшного цвета, плотной консистенции. Они размягчаются и вскрываются, при этом выделяется жидкий жёлто-зелёный гной. При псевдофурункулёзе образуются множественные язвы в форме свищей. После заживления остаются рубцы.
Некоторые узлы самостоятельно не вскрываются, продолжая беспокоить ребёнка. С появлением новых узлов ухудшается самочувствие, температура тела повышается до 38–39 °С, нарастает анемия, ухудшается аппетит и снижается вес, увеличивается печень и селезёнка. Заболевание может осложниться флегмонами, сепсисом, пневмонией, гнойным менингитом и остеомиелитом. Особенно тяжело псевдофурункулёз протекает у новорождённых с родовой внутричерепной травмой.
Карбункул — это обширный гнойно-некротический процесс, возникающий из-за заражения высокопатогенными штаммами стафилококка [5][8]. Распространяясь на окружающие ткани, инфекция формирует очаг поражения. Карбункулы чаще развиваются у пожилых людей на задней поверхности шеи и пояснице. Обычно карбункулы одиночные, нередко протекают с повышением температуры, ознобом, головной болью, иногда нарушением сознания.
Рецидивирующий карбункул может быть симптомом тяжёлого сахарного диабета, миелолейкоза или выступать как паранеопластический синдром, т. е. быть проявлением злокачественной опухоли. Карбункулы часто осложняются сепсисом.
Пиококковый пемфигоид новорождённых (буллёзная стафилодермия новорождённых) — это поверхностное гнойное воспаление кожи, которое появляется на 3–5-й день жизни ребёнка, реже на 8–15-й день. Развивается в кожных складках на животе, руках, ногах и спине. Болезнь длится от нескольких дней до 2–3 недель. В большинстве случаев повышается уровень лейкоцитов, нейтрофилов, лейкоцитарная формула сдвигается влево, ускоряется СОЭ, иногда возникает септикопиемия — форма сепсиса, при которой наряду с общей интоксикацией в различных тканях и органах возникают метастатические абсцессы. Одновременно появляются осложнения пупочной ранки (омфалит, фунгус), кандидоз, отит, гнойный конъюнктивит и пневмония, что говорит об ослабленном иммунитете ребёнка.
Эксфолиативный дерматит Риттера — это наиболее тяжёлая форма стафилодермии новорождённых, вызванная высокотоксигенными штаммами стафилококка. Некротический процесс охватывает верхние слои эпидермиса и за день может распространиться на всё тело.
Дерматит Риттера начинается с покраснения, появления трещин и шелушения поверхностных слоёв эпидермиса вокруг рта или около пупка. Далее развиваются симптомы, напоминающие ожог 2-й степени. В некоторых случаях начало болезни схоже с первыми проявлениями пнококкового пемфигоида: на внешне здоровой коже появляются пузыри, которые быстро увеличиваются, сливаются между собой и, вскрываясь, обнажают обширные эрозии. В разгар болезни общее состояние тяжёлое, температура тела достигает 40–41 °С. В крови снижается уровень белка, нарушается нормальное соотношение между различными его фракциями (гипопротеинемия и диспротеинемия), возникает гипохромная анемия, лейкоцитарная формула сдвигается влево, ускоряется СОЭ. Процесс нередко осложняется пневмонией, отитом, флегмонами, абсцессами и пиелонефритом.
Стрептодермии
Стрептодермия — это острое воспалительное поражение кожи с выделением экссудата (жидкости, вытекающей из мелких кровеносных сосудов при воспалении). Заболевание вызывают стрептококки.
В классических случаях стрептодермии протекают поверхностно. Поражения обычно расположены в местах наименьшего поступления кислорода, например в складках. Исключением являются дети, у которых стрептодермия чаще затрагивает кожу лица [27].
К стрептодермиям относятся импетиго, эктима, стрептококковая опрелость и диффузная стрептодермия.
Импетиго стрептококковое — это самая распространённая форма пиодермии. Для неё характерно образование пузырей на лице, реже на руках и ногах, иногда высыпания сопровождаются слабым зудом. В некоторых случаях, чаще у детей, в процесс вовлекаются слизистые оболочки полости рта, носа и глаз — возникают фликтены, которые быстро вскрываются, и на их месте образуются болезненные эрозии.
У ВИЧ-инфицированных пациентов на поражённой коже появляются толстые корки. Фликтены, которые возникают преимущественно в области бороды и шеи, подсыхают, и образуются тесно расположенные корки ярко-жёлтого цвета («цветущее импетиго»).
Выделяют несколько клинических разновидностей стрептококкового импетиго: кольцевидное, буллёзное и сифилидоподобное постэрозивное импетиго, поверхностный панариций, простой лишай лица и заеды.
При кольцевидном импетиго появляются крупные плоские пузыри, подсыхающие в центре и расширяющиеся по краям. В результате формируются фигуры в виде колец и гирлянд.
Буллёзное импетиго — экссудативное воспаление глубоких слоёв эпидермиса, вызванное стрептококками и стафилококками. При заболевании на коже образуются крупные полушаровидные пузыри величиной от горошины до лесного ореха. Они располагаются преимущественно на кистях, стопах и голенях, не склонны вскрываться. Иногда вокруг пузыря возникают отёк, развивается лимфангит, лимфаденит и нарушается общее состояние. Заболевание чаще возникает летом.
Поверхностный панариций — поверхностный стрептококковый воспалительно-гнойный процесс. При болезни образуются фликтены, подковообразно окружающие ноготь. Заболевание в основном возникает при травмах кожи, заусенцах. Может осложниться остеомиелитом.
Простой лишай лица — неполная форма стрептококкового импетиго, при которой пузыри образуются, но во фликтену не развиваются. После разрешения импетиго остаются муковидные или отрубевидные шелушащиеся красные пятна. Схожие элементы могут возникнуть первично, преимущественно у детей, реже у взрослых, работающих под открытым небом. Под влиянием солнечного света пятна могут исчезнуть, но кожа на их месте остаётся непигментированной.
Заеды — это экссудативное воспаление кожи с глубоким дефектом эпидермиса. Плоские фликтены в углах рта быстро вскрываются, на их месте образуются эрозии и линейные трещины, которые могут переходить на слизистую щеки и углубляться. У детей процесс протекает подостро, у взрослых — хронически с рецидивами.
Сифилоподобное постэрозивное папулёзное импетиго — это экссудативно-инфильтративные очаги в эпидермисе и верхних слоях дермы. При заболевании у детей на ягодицах и бёдрах образуются фликтены, которые переходят в эрозивные папулы с уплотнением в основании. Симптомы напоминают высыпания эрозивного лентикулярного сифилида, поэтому отделяемое с поверхности эрозии дополнительно исследуют на бледную трепонему.
Эктима простая — это язвенно-некротический процесс, вызванный стрептококком, проникающим в глубину кожи, под эпидермис. Внедрение бактерий в кожу обусловлено микротравмами, чаще всего расчёсами при вшивости, чесотке и зудящих дерматозах. Эктимы обычно множественны, чаще располагаются на ногах и ягодицах. Высыпания стрептококковой эктимы у ВИЧ-инфицированных отличаются небольшими размерами, яркой окраской и многочисленностью. Заболевание длится до нескольких недель, дольше при поражении ног.
Стрептококковая опрелость — эритематозно-эрозивный эпидермодермит крупных складок (эритема — покраснение кожи, эрозия — дефект верхнего слоя кожи). Развивается в пахово-бедренных и межъягодичных складках, подмышечных впадинах, под молочными железами, за ушами, в складках живота и шеи у тучных людей, реже — в межпальцевых складках стоп, иногда — кистей. Высыпания могут распространяться на кожу вокруг складок и сопровождаться зудом. Без лечения заболевание может развиваться до нескольких недель.
Хроническая диффузная стрептодермия — это хронический стрептококковый эпидермодермит голеней, предплечий, реже волосистой части головы. Заболевание протекает длительно, часто обостряется на протяжении нескольких лет, стихает только после лечения.
Атипические пиодермии
Атипические пиодермии — это гнойные неспецифические поражения кожи, т. е. их могут вызывать различные микроорганизмы [3].
Простая абсцедирующая пиодермия — это очаговое гнойно-воспалительное поражение глубоких слоёв кожи с образованием абсцессов и язв. Высыпания чаще появляются на коже лица, ягодиц, промежности, в пахово-бедренных и подмышечных складках. Заболевание сопровождается температурой тела до 38–39 °С и недомоганием. У ВИЧ-инфицированных детей младше трёх лет высыпания распространяются по всему телу.
Скрофулодермоподобная пиодермия — очаговое гнойно-воспалительное поражение поверхностных и глубоких слоёв кожи. Чаще всего в очагах поражения выявляют стафилококк, кишечную палочку и непатогенные актиномицеты. При болезни образуются абсцессы и язвы, затем на их месте формируется рубец, возвышающийся над уровнем кожи. Очаги поражения захватывают обширные области, чаще всего кожу промежности, шеи, мошонку и подмышечные складки. Заболевание развивается медленно и протекает вяло, без обострений на протяжении многих лет.
Пиодермия лица — очаговое гнойно-воспалительное поражение подкожного жирового слоя, при котором образуются абсцессы и язвы, обильно выделяется гной. Заболевание начинается внезапно и быстро прогрессирует. Рецидивы случаются зимой и осенью под влиянием переохлаждения, психических травм, перед менструациями. Пиодермией лица чаще страдают подростки.
Абсцедирующий и подрывающий фолликулит и перифолликулит головы Гоффмана — это гнойно-воспалительное поражение волосяных фолликулов в глубоких слоях кожи. На месте разрешившихся очагов развиваются рубцы-комедоны неправильной формы. Заболевание чаще встречается в возрасте 24–35 лет.
Язвенная атипическая пиодермия. К язвенным атипическим формам относятся хроническая пиококковая язва и её разновидность — шанкриформная пиодермия.
Хроническая пиококковая язва — это распространённое гнойно-некротическое воспаление дермы с множеством очагов. Преимущественно на коже рук, ног и грудной клетки образуются резко очерченные, поверхностные, круглые или овальные язвы, которые, сливаясь друг с другом, формируют очаги с неровными краями. При благоприятных условиях отдельные язвы самопроизвольно заживают и образуются гладкие рубцы правильной формы. При обострении кожа вблизи высыпаний становится очень чувствительной к травмам, могут появиться новые очаги. Заболеванию хронической пиококковой язвой могут сопутствовать анемия, хронический миелолейкоз и хронический гепатит. Учитывая сходство с симптомами вторичного сифилиса, споротрихоза и бластомикоза, проводятся анализы на сифилис и микозы.
Шанкриформная пиодермия — это разновидность хронической пиококковой язвы, по симптомам напоминающая первичный сифилис. Сыпь появляется в области препуция, на большой половой губе (особенно у детей), тыльной стороне кистей, на губах, веках, носу, в области висков. Шанкриформная пиодермия часто встречается у ВИЧ-инфицированных. Высыпания, как правило, единичны и редко возникают повторно в том же месте. Чтобы исключить первичный сифилис, отделяемое язвы исследуют на бледную трепонему и проводится анализ крови иммунофлюоресцентным методом.
Вегетирующая атипическая пиодермия — это многоочаговое гнойно-некротическое поражение кожи. На руках, ногах и туловище образуются крупные бородавчатые гноящиеся бляшки, источающие сладковатый запах гноя. Основными формами вегетирующей пиодермии являются хроническая язвенно-вегетирующая пиодермия, вегетирующая пиодермия Hallopeau и бластомикозоподобная пиодермия.
Хроническая язвенно-вегетирующая пиодермия — это гнойное воспаление кожи, при котором появляются пустулы, а затем на их месте — изъязвлённые бляшки. Бляшки мягкие, синевато-красные, с очерченными краями, заметно приподняты над кожей и окружены ободком застойной гиперемии. Их поверхность полностью или частично изъязвлена, покрыта влажными разрастаниями с бугристыми наслоениями корок. При сдавливании бляшек с краёв из межсосочковых щелей выделяется гнойный или кровянисто-гнойный экссудат. При заживлении образуются рубцы. Вегетирующая пиодермия протекает месяцами и даже годами, периодически обостряясь и затухая.
Вегетирующая пиодермия Аллопо — инфильтративно-воспалительное поражение кожи с выраженным экссудативным компонентом. Высыпания располагаются в области промежности, подмышек, на лице и волосистой части головы. После вскрытия пустул на дне язв постепенно образуются бородавчатые разрастания, гнойное отделяемое из которых ссыхается в корки. Процесс нередко осложняется лимфаденитом. Заболевание может возникать из-за ухудшения иммунитета при онкологии, поэтому важно исключить её при обследовании.
Бластомикозоподобная пиодермия — очаговое инфильтративно-воспалительное поражение кожи. Начинается с появления пустул и узлов, которые вскоре сливаются в бляшки, затем образуются синюшно-красные язвы с подрытыми и инфильтрированными краями. Очаги в основном расположены на руках и ногах и схожи с поражениями при бластомикозе. Бластомикозоподобную пиодермию следует отличать от третичного сифилиса, уплотнённой эритемы Базена, глубоких микозов, лейшманиоза и плоскоклеточного рака кожи [5][7].
Пиодермия может осложниться лимфангитом, лимфаденитом, флегмоной и сепсисом.
Лимфангит — это воспаление лимфатических сосудов, при котором от очага поражения по направлению к близлежащему лимфоузлу образуется розово-красная болезненная полоса.
Если воспаление переходит на лимфоузлы, то развивается острый лимфаденит. Ближайший лимфоузел увеличивается до размера лесного ореха, болит при ощупывании, его границы становятся нечёткими. Температура тела повышается до 38,0 °С, может развиться сепсис [5][6][7].
Сбор анамнеза и осмотр
При опросе врач выясняет, где пациент мог заразиться. Важно обратить внимание на распространение инфекции в детском коллективе: пиодермии легко передаются в детских садах и школах. Осмотр позволяет выявить симптомы, которые укажут на причины болезни.
Лабораторное обследование
Гистологический анализ поражённой кожи позволяет выявить возбудителя и подтвердить предположительный диагноз пиодермии [8][9]. Исследование необходимо, так как позволяет врачу правильно подобрать антибиотик.
Дифференциальная диагностика
Пиодермию следует отличать от сходных по симптомам заболеваний: сифилиса, микозов кожи, ветряной оспы, скарлатины, кори, лейшманиоза, чесотки, сибирской язвы, вегетирующих токсидермий (иододермы и бромодермы) [2][4]. Для дифференциальной диагностики используются данные серологичического, иммунологического и гистологического анализов.
При лечении пиодермии необходимо воздействовать на очаги поражения, не дать инфекции распространиться и предупредить переход болезни в хроническую форму [4][7].
Важно учитывать следующие особенности лечения:
- Наружное лечение включает не только применение антисептиков и противовоспалительных средств, но и механическую обработку очагов. С повреждённой кожи следует удалять корки, покрышки пузырей, гнойное отделяемое, обеспечивать свободный отток содержимого из абсцессов. Это важно делать, поскольку корки содержат детрит, богатый активной микрофлорой. Корки удаляются с помощью влажно-высыхающей повязки с раствором антисептика.
- Следует лечить сопутствующие заболевания, например сахарный диабет, хронический колит, гепатит, анемию, пиелонефрит.
- Общая антибактериальная терапия при пиодермии — это крайняя мера, применяемая по особым показаниям с учётом чувствительности выделенной из очагов микрофлоры.
- Стимулирующие средства способствуют заживлению очагов, а также предотвращают рецидивы.
- Для профилактики пиодермии необходимо выявлять и лечить очаги гнойной инфекции не только у пациента, но и у членов его семьи [4][7].
Способы лечения различных форм пиодермии
При неосложнённых пиодермиях достаточно применения наружных антисептиков и противовоспалительных средств. Если процесс распространился по телу и развились осложнения, то с первых дней лечения дополнительно назначают приём антибиотиков внутрь.
При хроническом течении пиодермии применяют иммуностимуляцию. Вместе с вакцинами назначают сахаропонижающие средства, стимуляторы образования лейкоцитов (лейкопоэза) и аутогемотерапию.
Чтобы предотвратить рецидивы у пациентов с иммунодефицитами, назначается поддерживающее лечение: заместительная терапия, иммуноглобулины, иммуномодулирующие препараты, фотогемотерапия. Проводится санация очагов хронической гнойной инфекции.
Атипичную пиодермию лечат длительным курсом антибиотиков в комбинации с противовоспалительными средствами до затихания воспаления [4][7].
Абсцессы и флегмоны лечат хирургически, вскрывая и дренируя очаги поражения. После разрешения процесса рекомендуется 1–1,5 месяца обрабатывать кожу спиртовыми растворами и взвесями, содержащими антисептики.
Антисептики и антибиотики
Антисептики подавляют активность патогенных микробов. Поражённую кожу обрабатывают многократно (4–5 раз в день) на протяжении 5–7 дней. Чтобы наружное лечение антисептиками было эффективным, нужно своевременно менять повязки — это поможет избежать компрессного эффекта, приводящего к осложнениям.
СВЧ, фонофорез и ионофорез усиливают лечебное воздействие антисептиков, их эффективность подтверждена при некоторых пиодермиях, например при фурункуле лица [8][9][10].
При пиодермии применяют следующие антисептические препараты:
- 1%-й спиртовой раствор Бриллиантового зелёного;
- спиртовой раствор Фукорцина;
- 1%-й водный раствор метиленового синего;
- 0,01–0,1%-й водный раствор калия перманганата;
- 1–3%-й раствор Перекиси водорода;
- 0,5%-й спиртовой раствор и 0,05–1%-й водный раствор Хлоргексидина;
- 10%-й раствор Повидон-йода;
- неомицина сульфат + бацитрацин цинк;
- 0,1%-й гентамицина сульфат, мазь или крем;
- 2%-ая Фузидовая кислота, мазь или крем;
- 2%-й Мупироцин, мазь;
- эритромицин, мазь;
- 2%-й Линкомицина гидрохлорид, мазь;
- 1%-й сульфатиазол серебра, крем.
Перечисленные препараты применяют наружно. Антисептик подбирает врач, основываясь на чувствительности возбудителя, характере поражения и состоянии кожи.
Также по показаниям некоторые препараты могут применяться системно. К ним относятся следующие антибиотики:
- пенициллинового ряда (Бензилпенициллин, Амоксициллина тригидрат, Амоксициллин, Амоксициллин + Клавулановая кислота);
- цефалоспорины (Цефалексин, Цефазолин, Цефаклор, Цефуроксим);
- макролиды (Эритромицин, Азитромицин, Кларитромицин);
- тетрациклины (Доксициклин);
- сульфаниламидные препараты (Сульфаметоксазол + Триметоприм);
- фторхинолоны (Левофлоксацин);
- линкозамиды (Клиндамицин) [8][9][23][24][25][26].
Иммунотерапия
Антибиотикотерапии при хронической или рецидивирующей пиодермии часто недостаточно. Может применяться гемотерапия, фотогемотерапия, лечение протеолитическими ферментами, стимуляторами лейкопоэза, инсулином, пирогенными средствами, анаболическими препаратами и витаминами.
При обострении или рецидиве хронической пиодермии, а также при вялотекущей инфекции назначается заместительная иммунотерапия и иммуномодулирующие средства.
Заместительная иммунотерапия необходима при тяжёлом течении пиодермии у больных с иммунодефицитами и серьёзными сопутствующими заболеваниями (сахарным диабетом, лимфолейкозом, болезнью Брутона). Применяются противостафилококковый человеческий иммуноглобулин и нативная одногруппная плазма.
Вакцинацию проводят аутовакциной, жидким очищенным стафилококковым анатоксином и стафилококковой вакциной (антифагином стафилококковым) [4][7]. Прямым показанием для вакцинации является рецидивирующий общий фурункулёз.
Вакцинация и иммунокоррекция проводятся в период затихания болезни или между рецидивами при хронической пиодермии. Исключение составляет применение анатоксина, который вводят в период разрешения очагов.
В качестве иммуномодуляторов при пиодермии используют Натрия нуклеинат, Пирогенал, Декарис и Тактивин. Их применяют только при тщательном контроле за иммунным статусом больного [1][10]. Чтобы избежать усугубления вероятного иммунодефицита, целесообразно исследовать иммунный статус пациента, обращая особое внимание на содержание иммуноглобулинов и фагоцитарную функцию.
Противовоспалительные средства
Для лечения некоторых форм фолликулитов, стрептодермии и атипической пиодермии применяют сильные противовоспалительные средства: гипосенсибилизирующие препараты, кортикостероиды и иммуносупрессоры [2][4].
Специфическая гипосенсибилизация показана при отдельных формах пиодермии (вульгарном и люпоидном сикозе, рубцующемся фолликулите), в патогенезе которых значительное место занимает аллергическое воспаление. Терапия проводится препаратами аллергенов стафилококка, стрептококка, протея, кишечной палочки. Лечение занимает 2–3 недели, улучшение наступает в течение месяца [4][7].
Кортикостероиды применяются наружно при некоторых формах пиодермии. Их назначают вместе с антисептиками в форме мазей и кремов, нанося на область высыпаний.
Применяются следующие комбинации препаратов:
- Тетрациклина гидрохлорид + Триамцинолона ацетонид, аэрозоль;
- Гидрокортизона ацетат + Окситетрациклина гидрохлорид, мазь и аэрозоль;
- Фузидовая кислота + Бетаметазон, крем;
- Фузидовая кислота + Гидрокортизон, крем;
- Бетаметазона валерат + Гентамицина сульфат, крем и мазь;
- Бетаметазона дипропионат + Гентамицина сульфат, крем и мазь.
Цитостатические препараты усиливают эффект кортикостероидов при тяжёлой вегетирующей пиодермии [4][7].
Ингибиторы протеолиза ускоряют разрешение очага поражения, снимая воспаление. Их применяют при абсцедирующей и язвенной атипической пиодермии. К ингибиторам протеолиза относится Апротинин (Контрикал, Трасилол, Гордокс).
Методы эфферентной терапии и энтеросорбции применяются при тяжёлых формах пиодермии. Цель такого лечения — удалить токсины возбудителей и продукты воспаления. Эти средства необходимы при карбункуле, злокачественном фурункуле, некротических эктимах, атипической пиодермии, а также при осложнениях пиодермии [1][10]. Их применяют внутривенно и перорально.
Хирургическое лечение
Хирургическое лечение проводится двумя способами: рассечением и иссечением очагов поражения. Рассечение показано при карбункуле, абсцедировании фурункула и гидраденита. Иссечение с последующей пластикой рекомендуется при абсцедирующей атипической пиодермии [6].
Осложнения при лечении пиодермии
Лечение пиодермии редко вызывает осложнения. К возможным побочным эффектам относятся:
- реакции непереносимости антибактериальных средств — анафилаксия и токсидермия (многоформная экссудативная эритема, контактный дерматит);
- микробная экзема [4][7].
Пиодермии чаще протекают остро, реже хронически-рецидивирующе и крайне редко хронически. Пиодермию принято считать хронической через два месяца упорного течения. Развитию таких форм способствуют нарушения эндокринной и иммунной системы, а также снижение защитной функции кожи. Наиболее часто хронические пиодермии выявляются в возрасте 45–65 лет [2][4].
Первичная профилактика пиодермий состоит в своевременной антисептической обработке микротравм, трещин и ран. Профилактика микротравматизма на производстве и в быту — это основной способ предупреждения пиодермии.
Вторичная профилактика пиодермий включает периодические медицинские осмотры и при необходимости терапию для предотвращения рецидивов (общие УФ-облучения, уход за кожей, санация инфекции). Работников горнодобывающих, шахтных, металлообрабатывающих производств и механизированных отраслей сельского хозяйства рекомендуется вакцинировать препаратами стафилококкового анатоксина и антифагина.
При хронической пиодермии с обострениями более двух раз в год необходимо регулярно посещать врача. Если пиодермия не проявляется более трёх лет, то регулярное наблюдение прекращают [1][2][4][7][10].
Флюс и абсцесс: причины, диагностика, методика лечения
В современной медицине термина «флюс» как такового больше не существует. Некогда востребованное слово теперь заменено на «одонтогенный периостит». Однако для многих слова «флюс зуба» является более понятным термином и обозначают сильную боль, отек и что-то серьезное с чем срочно нужно обращаться к врачу, и это правильно.
Существуют разные степени гнойных воспалительных заболеваний челюстно-лицевой области – периостит (флюс), абсцесс, флегмона.
Чаще всего они проявляются на фоне запущенного кариеса.
Первой стадией воспаления является периостит (флюс) челюсти – это острое воспаление надкостницы. Причиной флюса является активация патогенной флоры: стрептококки, стафилококки и другие патогенные, нередко гнилостные бактерии, находившиеся в дремлющем состоянии, при определенных факторах начинают активно размножаться и распространяться, запуская острую реакцию организма, направленную на ликвидацию очага воспаления.
Периостит возникает как осложнение острого или хронического, но обострившегося периодонтита, который в свою очередь появляется вследствие запущенного кариеса. Предпосылкой может быть и пролеченный ранее пульпит. Гораздо реже воспалительный процесс может развиться при затрудненном прорезывании зубов, травмах, а также заболеваниях пародонта при наличии зубодесневых карманов.
Флюсможет возникнуть и после удаления зуба, вследствие травматичного удаления или неполного извлечения корней. Определенное значение в развитии заболевания имеют сенсибилизация и общие факторы: охлаждение, переутомление, стрессовые ситуации, снижающие защитные реакции организма.
Не зависимо от причины клиническая картина развивается одинаково
Флюс и его симптомы:
- постоянная зубная боль, усиливающаяся при надавливании или постукивании по зубу;
- покраснение и гиперемия слизистой оболочки десен в области причинного зуба
- образование значительной опухоли в области зуба, верхней или нижней челюсти, в зависимости от его локализации.
- резкая болезненность, которая может пройти только после приема обезболивающего средства;
- ограниченное открывание рта;
- признаки интоксикации организма в виде резкого подъема температуры тела, головных болей, общего недомогания и чувства хронической усталости
Абсцесс – вторая стадия воспаления
Абсцесс — это гнойное воспаление тканей с их расплавлением и образованием гнойной полости, функционально практически не отличается от периостита, формируется через день- два от начала заболевания. Симптомы в данном случае те же, но одновременно интенсивнее. Гной, как и при флюсе, ограничен надкостницей, однако может проникнуть более глубоко в ткани.
Иногда во время заболевания может появиться свищевой ход, через который гной будет выходить наружу. Создается эффект мнимого благополучия, ведь вместе с оттоком стихают и признаки воспаления. Однако при таком варианте развития заболевание переходит в хроническую форму, если инфекцию не остановить, то она может перейти на соседние ткани и вызвать осложнение в виде остеомиелита (некротического воспаления кости).
В случае, если абсцесс не был дренирован, а свищ так и не сформировался гнойное воспаление начинает распространяться на окружающие ткани- появляется флегмона.
Флегмона – опасное упущение
Флегмона является третьей, самой тяжелой стадией гнойного воспаления в тканях вокруг зуба. Гной в данном случае не ограничивается одной лишь надкостницей, а свободно гуляет по тканям.
Дальнейшее распространение инфекционно-воспалительного процесса в околочелюстных мягких тканях происходит обычно по клетчатке межфасциальных и межмышечных пространств, клетчатке, окружающей сосуды, нервы, слюнные железы. При этом возникает уплотнение тканей, часто сопровождающееся появлением асимметрии лица и шеи в виде припухлости. Боль перемещается за пределы челюсти, становится менее локализованной. Может наблюдаться нарушение функции жевания за счет боли и ограничения открывания рта. Может нарушаться внешнее дыхание, нарастают признаки интоксикации.
Гнойное поражение головы и шеи несет опасность дальнейшего распространения гнойной инфекции в лицевые мышцы, шейные отделы, а за ними в трахею и в грудную полость, в пищевод, в сердце, может проникать в лимфатическую систему и в мозговые ткани.
ВАЖНО! Если флегмону вовремя не вылечить, она может привести к смертельному исходу!
Лечение периостита, абсцесса
Первым и самым главным шагом в лечении флюса является посещение врача.
Лечение проводится комплексное: хирургическое — вскрытие и дренирование очага воспаления, и консервативная лекарственная терапия.
Этапы лечения:
- Осмотр, обследование, в том числе рентгенодиагностика, определение показаний к оперативному лечению.
- Местное обезболивание.
- Разрез десны рядом с флюсом, чтобы гнойное содержимое вышло наружу, с соблюдением всех правил асептики и антисептики.
- Установка дренажа для дальнейшего оттока гноя — иначе выход из очага периостита закроется быстрее, чем полностью очистится.
- Удаление пораженного зуба, если нет возможности его вылечить, либо удаление оставшегося в лунке корня, если речь идет о флюсе после удаления.
- Назначение антибиотиков, противовоспалительных, обезболивающих.
- Контрольный осмотр и удаление дренажа.
- Рекомендации по домашнему уходу за ротовой полостью.
Все процедуры выполняются амбулаторно под местным обезболиванием. После проведенного обследования и установления причины воспаления первостепенно выполняется надрез в области флюса, чтобы выпустить скопившийся гной, после чего в ранку вставляется так называемый дренаж – резиновая полоска. Лечение абсцесса отличается от ликвидации периостита только сроком ношения дренажа.
Далее определяют показания к удалению или сохранению зуба. Если зуб, явившийся источником инфекции, разрушен и не представляет функциональной или эстетической ценности, то его удаляют одновременно с вскрытием абсцесса. Это позволит улучшить опорожнение гнойного очага и будет способствовать более быстрой ликвидации воспалительных явлений.
Удаление зуба иногда откладывают в связи с предполагающимися техническими трудностями или неудовлетворительным состоянием пациента.
В других случаях зуб сохраняют: раскрывают его полость, освобождают канал корня от продуктов распада и затем проводят консервативное лечение хронического периодонтита. Все это определяется врачом и зависит от конкретной ситуации в полости рта. Лечение на этом не заканчивается, а продолжается дома при помощи назначенных антибактериальных и противовоспалительных средств. Повторный осмотр назначается на 2-й день после операции, определяется степень стихания воспалительных явлений и в зависимости от этого назначают дополнительное лечение. Во время перевязки осуществляют местное лечение раны. Где-то на 3-4 день дренаж удаляется, но консервативное лечение продолжается.
Лечение флегмоны осуществляется в условиях стационара.
Что происходит после лечения?
После вскрытия абсцесса если не возникает осложнений, заболевание переходит в подострую стадию. В большинстве случаев воспалительные явления быстро (через 2-3 дня) идут на убыль. Наблюдается стихание местного воспалительного процесса: уменьшается инфильтрация тканей, снижается количество гнойного отделяемого из раны. По мере очищения раны в ней появляется грануляционная ткань, происходит рубцевание и эпителизация. Одновременно ослабевает выраженность общих реакций организма, улучшается самочувствие.
Обычно первые 2 дня сохраняются неприятные ощущения, хотя температура тела постепенно начинает снижаться, а боль уже не такая явная. Резкое улучшение состояния и внешнего вида наступает на третьи сутки. Инфильтрат – уплотнение ткани в очаге воспаления – может сохраняться еще довольно долго. Постепенно «шишка» должна рассосаться.
Дренаж – резиновая полоска – должен оставаться в ране еще некоторое время после процедуры. Он не дает разрезу затянуться раньше срока, оставляя открытым путь для выхода гноя. Категорически запрещается каким-либо образом расшатывать, выталкивать, поправлять дренаж. Если полоска выпала, сразу обратитесь к врачу. Необходимо связаться с врачом и в том случае, если через 12 часов после вскрытия флюса вам не стало лучше.
Прогноз периостита при своевременном радикальном вмешательстве преимущественно позитивный. Одиночные летальные случаи связаны с поздней обращаемостью людей за стоматологической помощью.
Самолечение флюса может привести к дальнейшему распространению гнойного воспаления в тканях и таким тяжелым осложнениям, как остеомиелит челюсти или флегмона мягких тканей лица и шеи.
Запрещено при воспалении:
- самостоятельно пытаться вскрыть абсцесс;
- делать согревающие компрессы и перевязки;
- самостоятельно назначать себе антибиотики и иные лекарства;
- принимать обезболивающие средства перед визитом к врачу;
- пить аспирин (до и после вскрытия).
Напоследок хочется сказать одно: пожалуйста, не бойтесь своевременно обращаться к врачу за помощью. Чем раньше будет начато лечение, тем благоприятнее исход. Берегите себя!


 этот метод позволяет не перелечивать корневые каналы, не снимать коронку с зуба. Он заключается в том, что в проекции верхушки корня зуба на десне делается небольшой разрез, через который врач отсекает бормашиной от зуба верхушку корня с незапломбированной частью корневого канала. Также из раны разу выскабливается киста или гранулема.
этот метод позволяет не перелечивать корневые каналы, не снимать коронку с зуба. Он заключается в том, что в проекции верхушки корня зуба на десне делается небольшой разрез, через который врач отсекает бормашиной от зуба верхушку корня с незапломбированной частью корневого канала. Также из раны разу выскабливается киста или гранулема.
![Фолликулит [13] Фолликулит [13]](https://probolezny.ru/media/bolezny/piodermiya/follikulit-13_s_9QjnGp1.jpeg)
![Сикоз [13] Сикоз [13]](https://probolezny.ru/media/bolezny/piodermiya/sikoz-13_s_NQe3MEl.jpeg)
![Келоидные угри [13] Келоидные угри [13]](https://probolezny.ru/media/bolezny/piodermiya/keloidnye-ugri-13_s_AXb2jHW.jpeg)
![Фурункул [14] Фурункул [14]](https://probolezny.ru/media/bolezny/piodermiya/furunkul-14_s_B1WFkwo.jpeg)
![Гидраденит [15] Гидраденит [15]](https://probolezny.ru/media/bolezny/piodermiya/gidradenit-15_s_PzyM0Fk.jpeg)
![Карбункул [16] Карбункул [16]](https://probolezny.ru/media/bolezny/piodermiya/karbunkul-16_s_ETeZdnI.jpeg)
![Эксфолиативный дерматит Риттера [18] Эксфолиативный дерматит Риттера [18]](https://probolezny.ru/media/bolezny/piodermiya/eksfoliativnyy-dermatit-rittera-18_s_eUwV2Yx.jpeg)
![Импетиго стрептококковое [19] Импетиго стрептококковое [19]](https://probolezny.ru/media/bolezny/piodermiya/impetigo-streptokokkovoe-19_s_jQUspLC.jpeg)
![Околоногтевой панариций [20] Околоногтевой панариций [20]](https://probolezny.ru/media/bolezny/piodermiya/okolonogtevoy-panariciy-20_s_arCo5rH.jpeg)
![Перифолликулит головы Гоффмана [21] Перифолликулит головы Гоффмана [21]](https://probolezny.ru/media/bolezny/piodermiya/perifollikulit-golovy-goffmana-21_s_zGajetT.jpeg)
![Бластомикозоподобная пиодермия [22] Бластомикозоподобная пиодермия [22]](https://probolezny.ru/media/bolezny/piodermiya/blastomikozopodobnaya-piodermiya-22_s.jpeg)
![Лимфангоит [17] Лимфангоит [17]](https://probolezny.ru/media/bolezny/piodermiya/limfangoit-17_s_r00rGdM.jpeg)
