Тахикардия — это учащение сердечных сокращений, вызванное различными факторами. Патология протекает по-разному, поэтому лечение проводится специальными препаратами, предназначенными для определённого вида тахикардии.
Препараты для лечения тахикардии сердца
В зависимости от различных факторов, препараты для лечения тахикардии делятся на группы.
В зависимости от типа тахикардии:
- для синусового типа;
- для пароксизмального типа;
- для желудочковой:
- для наджелудочковой тахикардии;
- для фибрилляции желудочков.
В зависимости от артериального давления у пациента:
- при пониженном давлении;
- при нормальном давлении;
- при повышенном давлении.
В зависимости от типа лекарств:
- на натуральной основе;
- на синтетической основе;
- с дополнительным эффектом лечения аритмии.
По способу воздействия:
- сердечные гликозиды (ослабляют сократительную способность миокарда);
- ингибиторы (борются с сердечной недостаточностью);
- тиреостатики (применяются при заболевании щитовидной железы);
- омега- и бета-адреноблокаторы (блокируют проводимость ионов калия, уменьшая выработку АТФ энергии).
Препараты на натуральной основе
Лечение тахикардии сердца подразумевает комплексную терапию, основу которой представляют препараты на основе натуральных компонентов. Такие лекарства обладают накопительным свойством, т.е. не являются эффективными при внезапном приступе, а, скорее, помогут уменьшить частоту возникновения приступов тахикардии.
Ещё одно положительное свойство — способность натуральных препаратов успокаивать нервную систему. Несмотря на отсутствие побочных эффектов, их нужно принимать строго согласно дозировке, потому что входящие в состав средств алкалоиды и эфирные масла приведут к обратному эффекту.
Препараты для лечения тахикардии на натуральной основе изготавливаются из целебных растений, которые имеют ярко выраженные седативные свойства и снижают частоту сердечных сокращений.
| Название растения | Состав | Лекарственные свойства | Как принимать |
| Валериана (корень) | Масляная и уксусная кислоты, борнеол, борнилизовалерианат, пинены, сесквитерпены борнеоловые эфиры муравьиной, гликозиды и алкалоиды | Снижает рефлекторную возбудимость ЦНС, усиливает замедление действий некоторых отделов головного мозга, способствует сонливости, воздействует на проводящую способность и сократительную способность сердца, расширяет коронарные сосуды | Принимать 30-40 капель или 3-4 таблетки три раза в сутки. Принимать курсом в 21 день |
| Боярышник | Полифенолы, кверцетин, флавоноиды витексин | Защищает сердце, восстанавливает повреждённые участки сосудов, выводит токсины, увеличивает способность миокарда к сокращению, излечивает аритмию | Спиртовую настойку принимают по 30 капель 3 раза в день до еды по 1-2 таблетки 3 раза в день, пить чай из 1 ст.л измельчённых плодов с мёдом |
| Пион | Салициловая и бензойная кислоты, пеонол, метилсалицилат | Восстанавливает мозговое кровообращение, снимает нервное напряжение | Принимать по 30 капель 3 раза в день курсом 2 месяца |
| Цикорий (корень) | Витамины группы В, магний и калий | Содержит необходимые сердцу витамины и микроэлементы, инулин полезен для диабетиков, витамины группы В успокаивают нервную систему, расширяет сосуды | Пить 3 чашки растворимого цикория до обеда |
| Трава пустырника | Алкалоиды, иридоиды, флавоноиды, витамины А, С и Е | Обладает кардиотоническим и седативным свойствами, нормализует артериальное давление, уменьшает частоту сердечных сокращений | Чай из 2 ст.л. травы принимают 2 раза в день, таблетки принимают 4 раза в день по 1 шт. |
Лечение синусовой тахикардии
Для синусовой тахикардии сердца характерны следующие проявления:
- пульс в состоянии покоя превышает 90 ударов в минуту;
- дискомфорт в области сердца;
- чувство усталости и измождённости;
- ВСД (признаки дистонии — слабость, рассеянность, нервозность, потливость и тремор рук, озноб в жару и т.д.).
Характерная особенность синусовой тахикардии — относительно здоровое сердце пациента. Редко могут встречаться такие заболевания, как аритмия и гипертония, но основная причина синусовой формы тахикардии — это разбалансировка связи пучка сердечных мышц с вегетативной нервной системой. Возникает подобная патология на фоне стресса, невроза и депрессии. Состояние типично для подростков и женщин с выраженной вегето-сосудистой дистонией (ВСД).
Тахикардия синусового типа не наступает внезапно, но продолжается длительное время, изматывая больного и вызывая чувство страха за своё здоровье. Обычно является спутником невроза и депрессии.
При лечении синусовой тахикардии помогают препараты бета-адреноблокаторы. Они препятствуют воздействию гормона норадреналина, который провоцирует учащённость и интенсивность сердечных сокращений, уменьшая тем самым потребность миокарда в кислороде. Лечение тахикардии сердца подразумевает следующие препараты:
- Анаприлин — аптечный препарат с активно действующим компонентом пропранололом. Он уменьшает амплитуду сердечных сокращений. Миокард меньше сокращается, поэтому уменьшается потребность в кислороде. Применяется 3-4 раза в сутки. Препарат кладётся под язык за 15 минут до еды, начинает действовать через 5 минут. Наибольшая активность наступает спустя 1,5 часа.
- Атенолол или бетакард, имеет в составе компонент атенолол, являющийся избирательным адреноблокатором. Угнетает возбудимость сердечной мышцы, стабилизирует ритм сердца, уменьшает амплитуду сердечных сокращений. Помогает восстанавливать сердечный ритм, успокаивает нервную систему. Принимается по 1-2 таблетки 3 раза в день перед едой с небольшим количеством воды.
- Верапамил — блокатор кальциевых каналов, снижает тонус периферических артерий. Блокирует поступление в клетку кальция, который трансформирует энергию АТФ в механическую энергию. Миокард меньше сокращается и требует меньшее количество кислорода. Применяется при приступе тахикардии по 2-3 таблетки, в профилактических целях – по 1 таблетке 3 раза в день.
- Аритмил содержит амиодарон, альфа- и бета-адреноблокатор. Снимает тонус коронарных сосудов, успокаивает парасимпатическую нервную систему. Вызывает замедление сердечного ритма, снижает артериальное давление за счёт уменьшения сосудистого тонуса.
- Обзидан — неизбирательный бета-адреноблокатор. Снимает напряжение при стенокардии, уменьшает давление, снижает сократимость миокарда, понижает частоту сердечного ритма.
Препараты для лечения пароксизмальной тахикардии
Тахикардия пароксизмального типа характеризуется приступами пароксизмы — учащенного сердцебиения с увеличением пульса свыше 140 ударов в минуту в спокойном состоянии. Развивается на фоне заболевания сердца при перенесённом инфаркте и сопровождается аритмией. Характерные черты:
- резкое начало приступа;
- головокружение и шум в ушах;
- потливость, тошнота, метеоризм;
- обморок.
При пароксизмальной тахикардии пациенту необходима срочная госпитализация. После снятия острого приступа больной проходит восстанавливающую терапию, заключающуюся в приёме бета-адреноблокаторов и антиаритмических препаратов. Главная опасность — переход тахикардии в мерцание желудочков с приступами до 300 ударов в минуту и вероятностью смертельного исхода в 80% случаев заболевания.
Препараты для лечения тахикардии сердца пароксизмального типа:
- Дигоксин — сердечный гликозид, получаемый из растения наперстянки шерстистой. Увеличивает внутриклеточное содержание ионов натрия и уменьшает количество ионов калия. Это вызывает повышение в клетке ионов кальция, которые увеличивают сократимость миокарда. В итоге увеличивается активность блуждающего нерва, снижает скорость работы предсердий. Принимается по 3-5 таблеток натощак.
- Амиодарон влияет на мышечные клетки сердца, удлиняя потенциал их действия. Лекарство вызывает эффект брадикардии, замедляя сердечный ритм. При приступах тахикардии принимается по 1-2 таблетке 2 раза в день. Нельзя принимать более 6 таблеток в сутки.
- Кордарон — это инъекция для уменьшения частоты сердечных сокращений. Ослабляет влияние тиреоидных гормонов на миокард, увеличивает коронарный кровоток.
- Дилтиазем — блокатор кальциевых каналов, уменьшает напряжение стенок миокарда. Вызывает расслабление гладкой мускулатуры, снижает тонус коронарных сосудов. Не вызывает привыкания.
- Соталекс уменьшает тяжёлые проявления тахикардии, поддерживает нормальный синусовый ритм. Принимается по 2-3 таблетки 2 раза в день.
Препараты для лечения фибрилляции желудочков
Фибрилляция (мерцание) желудочков — это самая опасная форма тахикардии, при которой частота сердечных сокращений в спокойном состоянии достигает 300 ударов. Возникает как осложнение ишемической болезни сердца, гипертрофической кардиомиопатии. Характерные признаки:
- остановка сердца и кровообращения;
- потеря сознания;
- судороги;
- непроизвольное мочеиспускание;
- синюшность кожи.
Если случился приступ, единственным способом завести сердце является применение электрических дефибрилляторов — специальных устройств, дающих электрический импульс. Далее больному вводят серьёзные препараты, например:
- Орнид — раствор, устраняющий раздражение симпатических нервов, повышает порог возбудимости желудочков, нормализует деятельность клеток миокарда, приводит в норму патологические изменения.
- Новокаинамид — раствор или таблетки, активным веществом которых является прокаинамид. Уменьшает кровяное давление, тормозит поток ионов натрия, увеличивая способность проводимости ионов кальция. Применяется по самочувствию пациента. Нельзя принимать без консультации врача.
- Магнезия или магниевая соль серной кислоты снимает спазмы гладкой мускулатуры, расширяет сосуды, компенсирует нехватку магния в организме. Применяется совместно с другими препаратами во время приступа мерцания желудочков.
Препараты от тахикардии при высоком давлении
Препараты от тахикардии людям, страдающим артериальной гипертензией, также содержат вещества, понижающие давление. К ним относятся:
- Фенобарбитал — это мощное седативное средство, успокаивающее нервную систему. Применяется в случае нервной возбудимости, психоэмоционального расстройства, за которым следует сердечный приступ. Является психотропным средством, принимается по рецепту врача.
- Эгилок — это бета-адреноблокатор, имеет избирательное действие. Снижает артериальное давление, увеличивает просвет коронарных сосудов.
- Триамтерен — препарат, снижающий проводимость ионов калия. Уменьшает проявления гипертонии, нормализует сердечный ритм.
Препараты от тахикардии при нормальном давлении
При нормальном давлении пульс учащается в зависимости от внешних обстоятельств. Пациент может быть болен, и тахикардию вызовет высокая температура. При воспалениях и сильных болях также характерно учащённое сердцебиение. Поэтому препараты должны подразумевать седативное действие.
- Бисопролол — нормализует частоту сердечных сокращений, повышает жизненный тонус, не вызывает понижения давления и чувства усталости.
- Верапамил — нормализует сердечный ритм, его можно принимать даже беременным на последних сроках, если угроза повышенного сердечного пульса представляет угрозу для жизни малыша.
- Трикардин — сердечные капли на основе пустырника, пустырника и валерианы. Содержит природные вещества, снимающие причины учащённого сердцебиения при повышенных физических нагрузках и неврозах.
Препараты от тахикардии при низком давлении
Лечение тахикардии сердца при низком давлении переносится особенно тяжело, поэтому нужны специальные препараты. Сосуды и так находятся в повышенном тонусе, кровообращение несколько замедленно, и сердцу приходится увеличивать нагрузку для лучшей перекачки крови. Поэтому препараты должны не только снизить пульс, но и немного увеличить давление.
- Грандаксин — это препарат, относящийся к группе бензодиазепинов. Обладает стимулирующим действием, помогает бороться с утомляемостью и низким давлением. Снимает тревожность и характерную для неё нервозную тахикардию.
- Мезапам — снижает нервную возбудимость, убирает учащённый пульс, справляется с симптомами ВСД. Нормализует давление, придаёт тонус.
Как узнать, какой препарат от тахикардии нужно принимать
Тахикардия сердца — серьезное нарушение, поэтому лечиться самостоятельно в данном случае нельзя. Нужно обратиться к кардиологу и пройти обследование. Доктор выпишет нужные лекарства.
Учитывая, что болезнь во многом зависит от индивидуальных особенностей организма пациента, препараты не всегда удается подобрать сразу, поэтому если самочувствие не улучшается, нужно ещё раз обратиться к врачу за новыми рецептами.
Дата публикации 27 марта 2019Обновлено 29 ноября 2022
Определение болезни. Причины заболевания
Тахикардия — это симптом, при котором частота сердечных сокращений увеличивается, начиная от 100 ударов в минуту и более.
Когда сердце начинает сокращаться слишком часто, эффективность его работы снижается, уменьшается доставка кислорода к органам, и появляются такие симптомы, как одышка, головокружение, боль в груди и потеря сознания.
Краткое содержание статьи — в видео:
Риск развития тахикардии увеличивается по мере старения человека. Это связано с возрастными изменениями сердечной ткани.
Часто склонность к тахикардии передаётся по наследству. Сама по себе тахикардия, которая не является проявлением аритмии, одинаково часто может встречаться у мужчин и женщин. Однако, если тахикардия является проявлением определенной аритмии, например, трепетания предсердий, она чаще встречается у мужчин.
Причины тахикардии
Самая простая физиологическая причина тахикардии — это физическая нагрузка. Любой организм, даже тренированный, в ответ на нагрузку достаточной интенсивности пытается компенсировать затраты кислорода и увеличить его доставку к органам. При этом задействуется множество механизмов, которые включают усиление сердечного выброса (увеличение объёма крови, выбрасываемого из левого желудочка в большой круг кровообращения) и увеличение частоты дыхательных движений и сердечных сокращений, т. е. тахикардия.
Для спортсменов, чей организм привык к физическим нагрузкам, для достижения тахикардии требуются значительные усилия и время. У малотренированных людей даже при незначительных нагрузках может значительно участиться пульс.
Важной особенностью физиологической тахикардии является её быстрое исчезновение после избавления от провоцирующего стимула.
Ещё одной причиной возникновения тахикардии является стрессовое воздействие на организм. Оно вызывает активацию симпатоадреналовой системы и рефлекторное учащение сердцебиения.
Также тахикардию может спровоцировать употребление некоторых продуктов и химических веществ — кофе, крепкого чая, алкоголя, лекарств (например, препаратов для лечения бронхиальной астмы, гормонов щитовидной железы или психостимуляторов).
Тахикардия является распространённым симптомом множества заболеваний, причём в большинстве случаев она развивается сразу от нескольких причин. Так, учащение пульса характерно для:
- сердечной недостаточности;
- заболеваний щитовидной железы;
- хронических болезней лёгких;
- беременности;
- врождённых заболеваний (например, синдрома Вольфа — Паркинсона — Уайта или WPW-синдрома).
- анемии.
Особенности проявления тахикардии у мужчин и женщин
Сама по себе тахикардия, которая не является проявлением аритмии, одинаково часто встречается у мужчин и женщин. Однако, если тахикардия является проявлением определённой аритмии, например трепетания предсердий, она чаще встречается у мужчин.
Тахикардия в подростковом возрасте
Тахикардия может наблюдается в подростковом возрасте, когда ребёнок активно развивается. Обычно она не требует лечения и со временем проходит. Однако учащение сердечных сокращений может возникать как в результате физиологических причин, так и при различных заболеваниях. Поэтому появление тахикардии требует тщательной диагностики в любом возрасте.
Тахикардия у беременных
Частота сердечных сокращений у беременных немного выше, чем до беременности. Тахикардия при беременности может возникать на фоне анемии, низком артериальном давлении, повышенной функции щитовидной железы и быстром наборе веса. Как правило, тахикардия при беременности не приводит к осложнениям, однако в некоторых случаях потребуется приём антиаритмических препаратов [13]. Провести диагностику и назначить лечение поможет лечащий врач.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы тахикардии
Основные симптомы тахикардии:
- учащение пульса (усиленное сердцебиение) — более 100 ударов в минуту довольно сильного и отчётливого характера;
- пульсация сонной артерии (в области шеи);
- одышка при физической нагрузке — является физиологическим явлением и проявляется у здоровых людей; при патологиях сердца ощущение нехватки воздуха может возникать даже при небольших нагрузках;
- головокружение;
- боли в области сердца — возможны болезненные ощущения в груди и потемнение в глазах;
- тревога, а также страх внезапной смерти, характерны для сердечных патологий;
- чувство слабости;
- предобморочное состояние [2][10].
Однако часто (в 38% случаев) люди с тахикардией не предъявляют жалоб, и это состояние обнаруживается во время рутинного обследования, например, при прохождении медосмотра или во время случайного измерения частоты сердечных сокращений.
В отдельных случаях признаками тахикардии могут быть обмороки и увеличение объёма мочи.
Патогенез тахикардии
Анатомия и физиология сердца
Важным показателем работы сердца является ритм. Если он в норме, то такой ритм называют синусовым. Этот термин связан с синоатриальным узлом — группой клеток миокарда, ответственных за стимуляцию работы сердца.
Как известно, сердце состоит из мышечных волокон, способных к самопроизвольному сокращению. Ритм сокращений задаётся именно из синоатриального узла, клетки которого сокращаются с определенной частотой (в норме 55-70 в минуту).
Импульс от синоатриального узла распространяется по всему сердцу через цепи специальных клеток (так называемым проводящим путям), вызывая одновременное сокращения всех кардиомиоцитов (клеток сердечной мышцы). Таким образом, чрезмерная стимуляция клеток синоатриального узла либо нарушение его функционирования может привести к учащению ритма сердца вплоть до такихардии.
Патогенез синусовой тахикардии связан с нарушением баланса симпатических и вегетативных влияний на проводящую систему миокарда. Симпатическая нервная система отвечает за реакцию стресса и любого другого действия, мобилизуя все системы организма. Вегетативная система, наоборот, обладает некоторым тормозящим эффектом и отвечает за постоянство внутренней среды организма. Преобладание симпатического воздействия на сердце вызывает симптом тахикардии.
При заболеваниях щитовидной железы, сопровождающихся избытком продукции её гормонов, либо при передозировке препаратами гормонов щитовидной железы также часто отмечается учащение пульса. Это связано с активацией гормонами железы симпатических нервных центров.
Также вклад в развитие тахикардии вносит структурное повреждение миокарда в районе работы синусового узла (правого предсердия) в результате воспалительных изменений. Однако такой механизм встречается гораздо реже.[3]
Классификация и стадии развития тахикардии
Существует несколько видов тахикардии:
- Синусовая (хроническая неадекватная синусовая) тахикардия.
- Эктопические (несинусовые) тахикардии — относятся к нарушениям проводящей системы сердца, могут быть самостоятельным заболеваниями:
- синоатриальная реципрокная тахикардия (САРТ);
- АВ-узловая реципрокная тахикардия (АВУРТ);
- фибрилляция предсердий;
- пароксизмальная тахикардия;
- предсердная тахикардия;
- желудочковая тахикардия;
- тахикардия при синдромах предвозбуждения.
Синусовая тахикардия
Это сокращение сердца, учащённое до 100 ударов в минуту и более, идущее из синусового узла, который отвечает за нормальное сокращение миокарда. Частота сердечных сокращений при этом постепенно нарастает и также постепенно снижается. Такой вид тахикардии считается нормальной реакцией сердца на эмоциональные и физические нагрузки. В частности, она возникает как компенсаторный ответ сердечно-сосудистой системы на лихорадку, гипогликемию, шок, гипотонию, гипоксию, анемию, инфаркт миокарда, эмболию лёгочной артерии, гипертиреоз, приём некоторых лекарств и воздействие токсических веществ.[2]
Патологической является хроническая неадекватная синусовая тахикардия. От «нормальной» тахикардии она отличается тем, что возникает без воздействия явных физических или эмоциональных факторов.[11]
Синоатриальная реципрокная тахикардия — один из редких видов учащённого сердцебиения. В его основе лежит re-entry — повторный вход импульса в области синусового узла. Отличается внезапным появлением и исчезновением. Зачастую протекает бессимптомно.
Атриовентрикулярная тахикардия (АВУРТ)
АВУРТ — одна из распространённых приступообразных наджелудочковых аритмий с частотой сердечных сокращений около 140-280 ударов в минуту. Возникает в связи с повторными импульсами в АВ-узле, который разделяет пути проведения быстрых и медленных импульсов. Данная тахикардия не опасна для жизни, обычно сопровождается головокружением, обмороком, одышкой, перемежающимся сердцебиением, болью/дискомфортом в шее и груди, тревогой и увеличением объёма мочи. АВУРТ на фоне ишемической болезни сердца может привести к инфаркту миокарда.[6]
Хотя обморок является редким симптомом АВУРТ, он типичен для людей с частотой сердечных сокращений выше 170 ударов в минуту, так как меньшее заполнение желудочков приводит к снижению сердечного выброса и перфузии головного мозга (прохождению крови сквозь него).[5][6]
Если у пациента АВУРТ имеется сердечная недостаточность или стеноз коронарной артерии, он может жаловаться на боли в груди, а также может иметь симптомы сердечной недостаточности, такие как тахипноэ, свистящее дыхание или отёк нижних конечностей при физикальном обследовании.[4][9]
Фибрилляция предсердий
Фибрилляция предсердий (мерцательная аритмия) — стойкая патология сердечного ритма, при котором в предсердиях возникает несколько хаотичных импульсов вместо одного. Частота сердечных сокращений при фибрилляции предсердий повышена до 350-700 ударов в минуту.
Пароксизмальная тахикардия
Пароксизмальная тахикардия — внезапное учащение сердцебиения до 150-300 ударов в минуту, которое длится несколько секунд. Такое нарушение ритма относится к жизнеугрожающим состояниям и требует диагностики и лечения в условиях стационара.[3][7] В зависимости от места, из которого выходит импульс, может быть предсердной, узловой и желудочковой.[6][7][12]
Предсердная тахикардия
Предсердная тахикардия — «неопасная» аритмия, очаг которой располагается над желудочками. Как правило, возникает у пожилых людей с нарушениями сердца. Протекает в виде приступа, который иногда может длиться около недели.
Желудочковая тахикардия
Желудочковая тахикардия — это сердечный ритм, который возникает в нижних камерах сердца и обусловливает частоту сердечных сокращений не менее 120 ударов в минуту.
Тахикардия при синдромах предвозбуждения
Такие состояния вызываются преждевременными импульсами сокращения желудочков и/или предсердий, которые опережают нормальное возбуждение проводящей системы сердца. Их причина во врождённой аномалии — наличии дополнительного проводящего пути. Может угрожать жизни пациента.
Осложнения тахикардии
Все возможные осложнения тахикардии связаны с её причиной и степенью выраженности.
Чем опасна тахикардия
В целом учащение частоты сердечных сокращений приводит к нарушению доставки кислорода в саму сердечную мышцу, так как кровоток по коронарным артериям возможен только в период диастолы (расслабления сердца между сокращениями), и чем чаще сокращается сердце, тем меньше времени занимает диастола.
И хотя в большинстве случаев данное расстройство не вызывает никаких других симптомов и осложнений, учащение сердцебиения всё же может серьёзно нарушить нормальную работу сердца и повысить риск инсульта.
Тахикардия при определённых нарушениях ритма может вызывать следующие осложнения:
- тромбоэмболии — лёгочной артерии или артерий головного мозга с последующим ишемическим инсультом, например при фибрилляции и трепетании предсердий;
- обмороки и внезапная сердечная смерть — при тахикардии с высокой частотой сердечных сокращений, как правило желудочковой;
- инфаркт миокарда — может возникнуть при тахикардии на фоне ишемической болезни сердца;
- кардиогенный шок — резкое падение артериального давления с потерей сознания вплоть до комы, может сопровождаться отёком лёгких.
В норме поток крови по сосудам ламинарный (т. е. равномерный), при этом кровь движется в одном направлении, но с разными скоростями: самая высокая скорость — в середине сосуда, медленные всего — у сосудистой стенки. При тахикардии, особенно при частоте сокращений сердца более 130 ударов в минуту, большое число сердечных выбросов нарушает естественный ток крови, и он приобретает свойство турбулентности: в равномерном потоке жидкости формируются множественные локальные завихрения, что провоцирует столкновения клеток крови, иногда приводящие к их повреждению и способствующие формированию мелких сгустков-тромбов. Подобное явление может привести к закупорке тромбами мелких сосудов и формированию микроинсультов.
У людей с ишемической болезнью сердца, перенёсших инфаркт миокарда, а также с сахарным диабетом нарушение поступления кислорода в миокард может привести к обострению основного заболевания, а зачастую и к смерти.
Какой вид тахикардии опасен для жизни
Тахикардия с очень высокой частотой сокращений сердца (более 170 ударов в минуту) может привести к грозным и потенциально смертельным осложнениям:
- фибрилляции предсердий;
- нарушениям сокращений желудочков сердца вплоть до перехода в желудочковую тахикардию и их фибрилляцию с последующей асистолией (резким ослаблением сокращений сердца).[3]
Диагностика тахикардии
Общий визуальный осмотр
При осмотре пациента с тахикардией выявляется частое дыхание (одышка), бледность и влажность кожи, частое сокращение сонных артерий.
Аускультация сердца и измерение пульса
После внешнего осмотра при аускультации (выслушивании) сердца оценивается характер сердечных тонов, а также равномерность и частота сердечных сокращений. Она определяется подсчётом по секундомеру за 60 секунд.
Фонокардиография
Фонокардиография — запись вибраций и звуковых сигналов, издаваемых при работе сердца и кровеносных сосудов, с помощью микрофонов, датчиков давления и акселерометров. Метод устарел после появления ультразвукового исследования сердца.
Электрокардиография
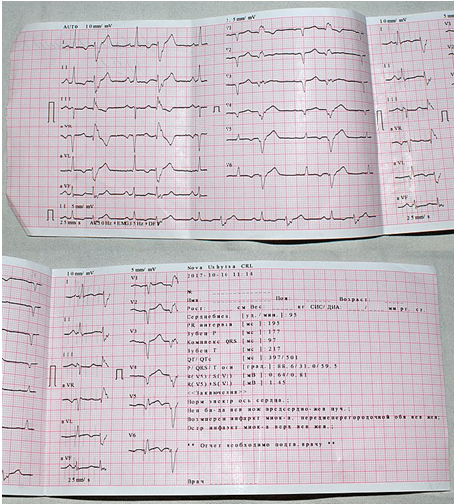
Диагноз «тахикардия» устанавливается по результатам записи электрокардиографии (ЭКГ) и суточного мониторирования ЭКГ.
Суточное монитрорирование ЭКГ назначается при постоянной, непрекращающейся тахикардии, часто рецидивирующей в течение суток либо возникающей спонтанно. Так, на кардиограмме при синусовой тахикардии структура сердечного ритма сохраняется, но вместе с этим отмечается более 100 сердечных сокращений в минуту. Несинусовые тахикардии отличаются тем, что зубец Р либо не стоит перед каждым комплексом QRS, либо расстояние между зубцом P и комплексом QRS увеличено значительно больше нормы.
Для дифференциальной диагностики и выявления причины нарушения ритма необходимо:
- провести обследование эндокринной системы, в частности, анализ крови на гормоны щитовидной железы и надпочечников;
- провести эхокардиографию для оценки сократимости отдельных участков сердечной мышцы;
- оценить неврологический статус;
- исключить инфекционные заболевания, анемию и гиповолемию (уменьшение объёма циркулирующей крови);
- в некоторых случаях возможно назначение сцинтиографии сердечной мышцы для уточнения активности ферментов в кардиомиоцитах и возможных причинных отклонений.[1][4]
Иногда необходим общий анализ крови. С его помощью можно подтвердить АВУРТ: при таком виде тахикардии в плазме крови повышается концентрация вторичного предсердного натрийуретического фактора, который выделяется предсердием в ответ на его растяжение.
Лечение тахикардии
Что надо делать при приступе
Если человек при внезапном приступе тахикардии находится один, необходимо глубоко дышать, а также выполнить манёвр Вальсальвы. Для этого закрывают голосовую щель и напрягают мышцы грудной клетки в течение 10-15 секунд (можно сравнить с попыткой потужиться). Детям младшего возраста можно попробовать выдохнуть шприц или соломинку для напитков. Для такой же реакции у младенцев можно приложить к лицу пакеты со льдом на несколько секунд.
Какие действия нельзя предпринимать
Без тщательной диагностики и рекомендаций лечащего врача нельзя принимать какие-либо лекарства и БАДы. При некоторых аритмических тахикардиях, которые выявляются по данным электрокардиограммы, их приём может быть опасен.
Устранение основного заболевания
Лечение длительной тахикардии начинается с устранения основного заболевания, симптомом которого она является, либо каких-то других причинных факторов. Если заболевание известно, то после соответствующего лечения купируется и тахикардия.
При феохромоцитоме (опухоли надпочечника), продуцирующей адреналин, и иногда при гипертиреозе лечением является оперативное вмешательство, после которого один из симптомов в виде тахикардии исчезает.
При заболеваниях щитовидной железы лечением является либо оперативное вмешательство, либо лекарственная терапия.
При артериальной гипертензии многие назначаемые для её лечения препараты не только снижают уровень артериального давления, но и влияют на скорость сердечных сокращений, снижая её. Если назначение таких препаратов противопоказано, то кардиологи используют лекарство, действующее только на клетки синусового узла, замедляющее исключительно пульс — ивабрадин. Препарат имеет ограниченное количество показаний и запрещён к самостоятельному применению без консультации специалиста.
При анемии восстановлению уровня гемоглобина и нормализации сердечного ритма способствует назначение препаратов железа (при железодефицитной анемии), витамина В12 или фолиевой кислоты (при В12-дефицитной и фолиеводефицитной анемии), переливание компонентов крови (при постгеморрагической либо апластической анемии), а также лечение атрофического гастрита или паразитозов (дифиллоботриоз).
Если тахикардия возникает у здорового человека и связана с низким физическим развитием, то выходом является постепенная тренировка выносливости. Она включает в себя повышение активности образа жизни, нарастание сложности физических тренировок, выполнение статичных и динамических упражнений, ходьбу в умеренном и быстром темпе, бег на различные дистанции с возрастающей сложностью, а также плавание.
Лечение наджелудочковых тахикардий
В случае диагностированой наджелудочковой тахикардии (например, предсердной тахикардии, АВУРТ или трепетания предсердий) для начала состоит оценить нестабильность артериального давления по наличию следующих признаков:
- гипотензия (снижение давления);
- гипоксия (нехватка кислорода в организме);
- одышка;
- боль в груди;
- шок;
- признаки нарушения перфузии (прохождения крови через лёгкие).[2]
Электроимпульсная терапия
Если пациент нестабилен, то необходима немедленная кардиоверсия — стимуляция сердца разрядом электрического тока. При этом важно, чтобы дефибриллятор находился в режиме синхронизации с комплексом QRS (основными импульсами на линии ЭКГ). Этот режим позволяет дефибриллятору предотвратить передачу удара во время того, когда сердце деполяризовано (иначе кардиоверсия может привести к полиморфной желудочковой тахикардии).
Начальная энергия для синхронизированной стимуляции сердца:
- у взрослых — 100-200 Дж, может ступенчато увеличивать при отсутствии успеха;
- у детей — 0,5-1 Дж/кг, может быть увеличена до 2 Дж/кг при последующих попытках.[5]
Пациента со стабильным давлением нужно подготовить к химической кардиоверсии — восстановлению сердечного ритма с использованием препаратов. Для этого рекомендуется провести стимуляцию блуждающего нерва при помощи манёвра Вальсальвы и массажа сонной артерии. Эти методы стимулируют парасимпатическую систему, замедляют формирование импульса в синусовом узле и не только.
Для долгосрочного лечения рецидивирующей наджелудочковой тахикардии пациентам следует проконсультироваться о том, как самостоятельно повышать тонус блуждающего нерва.
Техника манёвра Вальсальвы: закрытие голосовой щели и напряжение мышц грудной клетки в течение 10-15 секунд (можно сравнить с попыткой потужиться). Детям младшего возраста можно попробовать выдохнуть шприц или соломинку для напитков. Для такой же реакции у младенцев можно приложить к лицу пакеты со льдом на несколько секунд.
Надавливание на глазные яблоки также может вызывать стимуляцию парасимпатической системы, однако данный метод не рекомендуется, поскольку при чрезмерном надавливании могут повредиться глаза.[4][8]
Техника массажа сонной артерии: пациент лежит на спине, шея вытянута, в это время пальцами он надавливает на один каротидный синус в течение примерно 10 секунд. Такой массаж противопоказан людям с единственной артерией, пациентам, перенёсшим транзиторную ишемическую атаку или острое нарушение мозгового кровообращения в течение последних трёх месяцев, а также детям или младенцам.[5]
Медикаментозная терапия
Если воздействие на блуждающий нерв не дало эффекта, то для нормализации сердцебиения можно использовать аденозин. Его необходимо вводить в струйно внутривенно. Начальная доза составляет 6 мг (детская доза — 0,1 мг/кг). Если такая доза неэффективна, то можно ввести 12 мг (детям — 0,2 мг/кг). Вторая доза аденозина (12 мг) может быть введена ещё один раз, если должный эффект не достигнут. Каждую дозу аденозина необходимо быстро промыть 10–20 мл физраствора. Если на момент лечения пациент получает карбамазепин или дипиридамол, то рекомендуется снизить дозу аденозина до 3 мг.[1][11]
В случае неверно истолкованного ритма введение аденозина может помочь замедлить частоту сердечных сокращений на длительное время. Это позволит определить, вызвана ли тахикардия другой узкой комплексной тахикардией (например, мерцательной аритмией или трепетанием предсердий).
При неэффективности аденозина можно использовать:
- дилтиазем (0,25 мг/кг внутривенно с последующей инфузией 5-15 мг/час);
- эсмолол (0,5 мг/кг внутривенно, затем по 0,2-0,5 мг/кг в минуту — необходимо повторять при каждом повышении титра);
- метопролол (2,5-5 мг внутривенно каждые 2-5 минут, но не более 15 мг в течение 10-15 минут).
Если вышеуказанные препараты по-прежнему оказываются неэффективными, то стимуляция сердца с большей скоростью, чем его собственный ритм, может устранить наджелудочковую тахикардию. Однако есть риск желудочковой тахикардии или фибрилляции, поэтому её следует использовать с осторожностью и с немедленной доступностью кардиоверсии.[4]
Пациентам с рецидивирующей наджелудочковой тахикардией без синдрома предварительного возбуждения может потребоваться длительное лечение пероральными бета-адреноблокаторами или блокаторами кальциевых каналов для поддержания синусового ритма. Также может потребоваться радиочастотная (катетерная) абляция — оперативное лечение аритмии с использованием радиочастотной энергии.
Лечение АВ-узловой реципрокной тахикардии
Первичная тактика лечения АВУРТ также сводится к стимуляции блуждающего нерва и приёму аденозина, который прекращает примерно 80% аритмий. Препаратами второго ряда являются недигидропиридиновые блокаторы кальциевых каналов, бета-блокаторы или дигоксин.[8]
Хирургическое лечение
Если лечение вышеуказанными способами не увенчалось успехом, или приём медикаментов невозможен из-за побочных эффектов, то пациенты могут выбрать катетерную абляцию как одноразовое окончательное лечение. Данный метод лечения АВУРТ высокоэффективен (успешен в 95% случаев).
Хроническая медикаментозная терапия с использованием антиаритмических средств III или IC класса (флекаинид, пропафенон, амиодарон, дофетилид или соталол) может проводиться в тех случаях, когда организм не реагирует на блокаторы кальциевых каналов или бета-блокаторы, а также в случае отказа пациента от катетерной абляции. Выбор этих антиаритмиков обычно связан с сопутствующими заболеваниями и профилем побочных эффектов.[6][10]
Лечение тахикардии народными средствами
Применение методов народной медицины часто приводит к тому, что пациент не получает своевременного квалифицированного лечения. При тахикардии это может стать причиной опасных для жизни осложнений, например инсульта и инфаркта миокарда.
Прогноз. Профилактика
В случае физиологической тахикардии, возникающей при умеренных или значительных физических нагрузках, прогноз благоприятный, так как в данном случае она является нормальной адаптационной реакцией на повышение работы организма.
Если же тахикардия развивается в стрессовой ситуации, т. е. при эмоциональном возбуждении, то часто необходима коррекция состояния, например, исключение возникновения таких ситуаций, работа с психотерапевтом (в некоторых случаях после консультации с врачом может быть назначена медикаментозная терапия).
С увеличением возраста человека и наличием одного и более заболеваний, являющихся причиной тахикардии, лечение должно быть комплексным и воздействовать на максимальное число причинных звеньев заболевания. Поэтому человек, имеющий сердечно-сосудистые, бронхо-лёгочные, гормональные, острые либо хронические воспалительные заболевания, а также заболевания нервной системы обязательно должен проконсультироваться с врачом, подробно описав свои жалобы и симптоматику заболевания, ни о чём не скрывая и не умалчивая. Открытость и взаимопонимание в общении со специалистом способствуют быстрому достижению результата лечения.
Профилактика приступов тахикардии:
- своевременное обращение к кардиологу в случае учащения сердечного ритма;
- диагностика и лечение сопутствующих заболеваний;
- отказ от алкоголя и напитков/еды с кофеином (например, заменить чёрный чай или кофе на травяные чаи);
- снижение количества потребляемой жирной пищи и сахара;
- следование растительно-молочной диете (натуральные соки, овощи);
- отказ от диетических таблеток, энерготоников и стимуляторов;
- приём витаминов с содержанием магния и калия (перед применением обязательна консультация врача);
- умеренные физические нагрузки (без перенапряжения) — делают организм устойчивее к избытку адреналина, приводят в норму эмоциональный фон и снижают раздражительность;
- прогулки на свежем воздухе (не менее получаса в день) [2][3][9].
Наша главная мышца, сердечная, состоит из правого и левого предсердий и желудочков. Работа сердца состоит в постоянном чередовании сокращения (систолы) и расслабления (диастолы), для этого необходим кислород, который доставляют артерии и более мелкие сосуды.
Во время систолы венозная кровь поступает в легочную артерию, обогащается кислородом и собирается в левом предсердии.
Во время диастолы кровь из левого предсердия разносится по всем органам, обогащая их кислородом. Кровь, отдавшая кислород, собирается в большую вену (венечный синус) и поступает через правое предсердие в правый желудочек.
Сердечный ритм – это чередование фаз систолы и диастолы, он поддерживается электрическими импульсами, которые генерируются в синусовом узле и управляют мускулатурой сердца.
Нормальным считается сердечный ритм или частота сердечных сокращений (ЧСС) от 60 до 90-100 в минуту (в зависимости от возраста и пола). У тренированных спортсменов нормальная ЧСС обычно ниже 60 ударов/мин.
Справка. При каждом сердечном сокращении и расширении стенки артерий колеблются, это колебание мы чувствуем в виде пульса. Как правило, значения ЧСС и пульса одинаковы, поэтому по пульсу можно определить ЧСС. Однако пульс может превышать ЧСС при некоторых сердечно-сосудистых патологиях и по физиологическим причинам: сразу после еды, при пребывании в непривычном климате или в горах, из-за чересчур высокой температуры в помещении.
Точное измерение ЧСС выполняется на электрокардиографе или другом медицинском аппарате.
Когда человек здоров, он не замечает, как работает его сердце. Прислушиваться к своему сердцебиению мы начинаем, только когда нарушается привычный ритм или появляется недомогание. Здоровое сердце бьется в так называемом синусовом ритме. Если он исчезает и/или ЧСС выходит из диапазона нормы, то диагностируется аритмия – нарушение сердечного ритма.
Когда ощущается учащенное сердцебиение и кажется, что сердце «трепещет» и сейчас выскочит из груди, этот симптом называют тахикардией. Тахикардия (Тах.) – существенное увеличение частоты сердечных сокращений (ЧСС) по сравнению с нормой, до 90-100 ударов/мин и более (в зависимости от возраста и пола), она является одним из видов аритмии, хотя ЧСС в этом случае остается равномерной.
Кроме учащенного пульса, могут возникать другие неприятные ощущения: тошнота, головокружение, слабость, одышка, боль и чувство сдавливания в груди, и т. д., вплоть до потери сознания.
Какой пульс нормальный?
Мы, как было сказано выше, можем самостоятельно оценить свою ЧСС по пульсу. Оптимальный пульс у каждого человека свой. Кроме того, частота пульса уменьшается в состоянии покоя или во сне, и увеличивается при физических нагрузках или при волнении и стрессах.
Частоту пульса можно увидеть в фитнес-зале во время занятий на кардиотренажерах. Грамотный тренер обязательно подскажет, каким должен быть максимальный пульс во время тренировки, чтобы не повредить своему здоровью.
Существует много таблиц, в которых приведен диапазон нормы ЧСС и пульса для взрослых и детей, причем данные могут несколько отличаться в разных источниках, например:
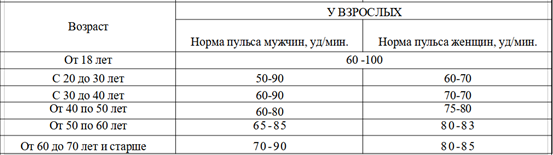
Лучше ориентироваться на усредненные цифры, результаты обследования состояния сердца и свое самочувствие.
Тах. может быть физиологической – естественной реакцией организма, как правило, не требующей лечения и патологической, вследствие какого-либо заболевания.
Причины физиологической тахикардии
· Сильные эмоциональные нагрузки, как отрицательные, так и положительные.
· Физические нагрузки: подъем по лестнице на несколько этажей без лифта, интенсивные занятия фитнесом.
· Жара, духота, высокая влажность воздуха и другие неблагоприятные и непривычные погодные условия.
· Побочное действие от приема некоторых лекарственных препаратов.
· Переедание.
· Злоупотребление алкоголем, энергетическими напитками, крепким чаем и кофе.
· Курение, употребление наркотиков и т. д.
После непродолжительного отдыха после перегрузки (обычно хватает 10 минут), пульс у здорового человека приходит в норму. Физиологическая Тах. не требует лечения. Однако, если ЧСС долго не уменьшается и появляются другие неприятные симптомы, это может быть проявлением патологической тахикардии и требует обращения к врачу.
Причины возникновения патологической тахикардии
Чаще всего Тах. вызывают заболевания сердечно-сосудистой системы:
· хроническая сердечная недостаточность,
· ишемическая болезнь сердца (ИБС),
· инфаркт миокарда,
· пороки сердца,
· артериальная гипертензия,
· воспалительные заболевания сердца и другие патологии сердца и сосудов.
Другие заболевания:
· сахарный диабет,
· гипертиреоз (повышение функции щитовидной железы),
· опухоли надпочечников,
· эмфизема легких,
· ожирение,
· вегетососудистая дистония, неврозы,
· анемия,
· панические атаки,
· обезвоживание, большая кровопотеря и др.
Причиной могут стать высокая температура, сильные боли. Если причины патологического повышения ЧСС выявить не получается, Тах. называют идиопатической.
Виды тахикардии
В зависимости от источника развития Тах. разделяют на несколько типов: синусовая, пароксизмальная, фибрилляция предсердий (мерцательная аритмия) и др.
Синусовая тахикардия
Синусовой тахикардией называют увеличение ЧСС до 100 и более ударов в минуту, под управлением синусового узла. Нарастание ЧСС может быть нормальной физиологической реакцией на различные нагрузки (эмоциональные и физические), прием некоторых лекарственных препаратов или влияние токсических веществ. После нормализации ситуации ЧСС постепенно спадает.
Повышается ЧСС также при различных заболеваниях и патологиях: лихорадке, шоке, гипотонии, инфаркте миокарда, гипоксии и др.
Если синусовая тахикардия неоднократно возникает «на ровном месте», без внешних воздействий, она считается патологической.
Пароксизмальная тахикардия
Это внезапное учащение ЧСС до 140-220 ударов/мин и более, ведущее к исчезновению нормального синусового ритма. Такое состояние может продолжаться всего несколько секунд. Если оно длится несколько часов и даже суток, то это угрожает жизни и здоровью и требует срочного лечения в стационаре.
В зависимости от места выхода электрического импульса пароксизмальную Тах. делят на предсердную, атриовентрикулярную или желудочковую.
1. Во время приступа предсердной (наджелудочковой) тахикардии ЧСС поднимается до 140-250 ударов/мин, но сердечный ритм остается правильным. Название патологии указывает на место формирования «неправильных» электрических импульсов (в предсердиях или над желудочками). Чаще встречается у пожилых людей, приступ может продолжаться долго (до одной недели) и, как правило, не сильно ухудшает качество жизни пациента, но в некоторых случаях может вызвать опасные осложнения.
2. Атриовентрикулярная (предсердно-желудочковая) – чаще развивается из-за перенесенных операций на сердце, ИБС, пролапса митрального клапана или приема сердечных гликозидов.
3. При желудочковой Тах. сердечный ритм не менее 120 ударов/мин создается в нижних камерах сердца. Возможные причины: ИБС, кардиомиопатия и другие сердечные заболевания. Считается более опасной, чем предсердная форма.
Мерцательная аритмия (фибрилляция предсердий)
Одна из частых форм нарушения сердечного ритма, при которой пульс становится неравномерным («фибрилляция» переводится как «мерцание, дрожание») и растет до 300 и более ударов в минуту. Главная опасность состоит в формировании тромбов и высоком риске инсульта. Этой патологией чаще страдают пожилые люди, у женщин степень риска выше. Причины развития мерцательной аритмии – поражение сердечных клапанов, ИБС, гипертония, другие сердечные патологии, а также заболевания легких, щитовидной железы, ожирение, сахарный диабет, обструктивное ночное апноэ (частичная остановка дыхания во сне, обычно сопровождаемая храпом) и др.
Осложнения
Из-за учащения сердечных сокращений ухудшается в той или иной степени доставка кислорода к сердцу, это может нарушить его работу и увеличить риск инсульта. Особенно опасны формы Тах. с ЧСС свыше 170 ударов/мин.
Возможные осложнения:
· Тромбоэмболии (закупорка артерий) и ишемический инсульт, особенно при фибрилляции предсердий.
· Обморок и внезапная смерть (чаще при желудочковой тахикардии).
· Инфаркт миокарда у страдающих ИБС.
· Кардиогенный шок.
Диагностика
Тахикардию часто сопровождает одышка, бледная и влажная кожа. Важную роль играют аппаратные исследования:
· ЭКГ для определения ритмичности и частоты сердечных сокращений,
· суточное мониторирование ЭКГ позволяет выявить и проанализировать все типы нарушения сердечного ритма и работы сердца,
· эхокардиография и МРТ сердца для обнаружения патологий внутри сердечной мышцы.
Необходимо проверить состояние эндокринной системы, для этого нужно сделать анализ крови на гормоны надпочечников и щитовидной железы. В зависимости от формы и симптомов Тах. назначается общий анализ крови, обследование невролога и ЭЭГ головного мозга. Также нужно проверить наличие инфекционных заболеваний или анемии.
Лечение тахикардии
Методы лечения зависят от типа патологии и выявленных причин ее возникновения. При физиологической синусовой Тах. приема лекарств не требуется, нужно проследить, какие факторы вызывают учащение пульса и по возможности их устранить или минимизировать.
При патологической Тах. в первую очередь лечат основное заболевание, являющееся ее причиной, во многих случаях после успешного решения главной проблемы тахикардия также исчезает. Острый приступ тахикардии, угрожающей здоровью и жизни пациента, снимают лекарственными препаратами.
Если медикаментозное лечение не дает эффекта, то в качестве неотложной помощи используют стимуляцию сердца разрядом электрического тока с помощью дефибриллятора. Для устранения источников патологических импульсов применяют современный метод радиочастотной абляции (РЧА).
Тахикардия у беременных
Проблема встречается очень часто, основная причина – большая нагрузка на сердечно-сосудистую систему будущей мамы. При росте матки меняется положение сердца, поднимается кверху диафрагма и усиливается давление на сосуды.
В основном учащение ЧСС у беременных на 20% и выше считается физиологической нормой, ведь объем циркулирующей в организме крови в этот период значительно возрастает.
Однако, если есть беспокоящие симптомы: боли в сердце, головокружение или обмороки, онемение отдельных частей тела, то надо обратиться к врачу. Тах. может возникнуть при внематочной беременности, кровотечении, отслойке плаценты и вследствие сопутствующих заболеваний.
Тахикардия у детей
Нормальная ЧСС сильно зависит от возраста ребенка, самые высокие показатели у новорожденных, затем они постепенно снижаются. Учащенное сердцебиение в раннем возрасте связано с быстрым ростом и развитием ребенка. По мере взросления ЧСС постепенно приближается к взрослым нормам.
Чаще всего у детей развивается наджелудочковая Тах., которая самостоятельно проходит с возрастом. При желудочковой Тах., опасной для жизни, лечение обязательно. Дети, страдающие тахикардией, часто проявляют беспокойство, капризничают, новорожденным свойственна повышенная сонливость. Патология встречается, главным образом, у детей астенического сложения: с узкой грудной клеткой и слабыми мышцами. Поскольку маленький ребенок не может рассказать о том, что его беспокоит, главный метод диагностики – это лабораторные и инструментальные исследования.
Норма ЧСС для детей
Профилактика
· обращаться к кардиологу в случае учащения сердечного ритма;
· своевременно лечить сопутствующих заболеваний;
· отказаться от алкоголя и напитков с кофеином;
· употреблять меньше жирной и сладкой пищи;
· в случае дефицита в организме магния и калия принимать витамины, содержащие эти микроэлементы (после консультации специалиста);
· регулярно гулять на свежем воздухе (не менее 30 мин в день);
· давать себе щадящие физические нагрузки.
Список литературы:
https://probolezny.ru/tahikardiya/
https://yandex.ru/health/turbo/articles?id=4361
https://yandex.ru/health/turbo/articles?id=4479
https://cardiograf.com/ritm/uvelichenie/tahikardiya-simptomy-i-lechenie.html
https://www.celt.ru/napravlenija/kardiologija/simptomy/tahikardija/
https://medaboutme.ru/articles/takhikardiya_pri_beremennosti_norma_ili_patologiya/
https://pulse.mail.ru/article/chem-chasche-puls-tem-koroche-zhizn-kakoj-puls-schitaetsya-normalnym-5193125532040713563-5222721531520604784/
Как снять приступ тахикардии: эффективные методы
После того, как будут готовы результаты, врач с ними ознакомиться. На основании анализов будет назначено лечение недуга. Принципы борьбы с патологией определяются, в первую очередь, причинами ее возникновения. Для того чтобы снять приступ, следует устранить неблагоприятные факторы, а именно:
- отказаться от кофеина;
- снизить физическую нагрузку;
- принять горизонтальное положение;
- открыть окна в помещении;
- освободить область шеи от одежды.
При патологической тахикардии необходимо проводить медикаментозное лечение. Препараты назначает врач в индивидуальном порядке. Чаще всего это средства, ориентированные на коррекцию артериального давления. В случае неэффективности консервативных методов лечения, прибегают к оперативному вмешательству. Проведение хирургической манипуляции позволят устранить причину и симптомы заболевания. После операции пациенту следует соблюдать определенные профилактические меры. Он должен отказаться от жирной и соленой пищи, избегать психоэмоциональных и физических перегрузок.
Тахикардия может быть симптомом серьезной патологии сердца, поэтому своевременное оказание первой помощи необходимо для спасения жизни. Как действовать при увеличении ЧСС, когда вызвать врача и как предотвратить приступы учащения сердцебиения, рассказываем в статье.
Первая помощь при тахикардии
Норма частоты сердечных сокращений (ЧСС) у взрослого здорового человека составляет 60–80 ударов в минуту. Чтобы посчитать частоту сердцебиения, нужно приложить указательный и средний пальцы одной руки к запястью другой и подсчитать частоту пульса в течение 15 секунд, а затем умножить получившееся число на 4.
Если сердцебиение превышает отметку в 90 ударов, начинается тахикардия. Однако не каждый ее приступ требует вызова врача. Например, физиологические (естественные) причины учащения сердцебиения проходят самостоятельно, если устранить провоцирующий фактор — снизить физическую нагрузку, стабилизировать эмоциональное состояние, отказаться от курения и т. д.
Патологические варианты тахикардии начинаются без видимой причины и сопровождаются симптомами кислородного голодания, снижением артериального давления и чувством страха. Это состояние может прекратиться самостоятельно, однако в некоторых случаях приступ тахикардии возникает из-за серьезной патологии (сердечной или дыхательной недостаточности, гипертонического криза). И тогда наладить ритм работы сердца смогут только в больнице.
Нарушение нормальной частоты сердечных сокращений (ЧСС) может привести к таким серьезным осложнениям, как:
-
инфаркт;
-
инсульт;
-
острая сердечная недостаточность;
-
тромбофлебит;
-
травмы, полученные вследствие обморока.
Приступ тахикардии без видимой причины требует визита к врачу даже в том случае, когда эпизод учащения сердцебиения прошел самостоятельно
Что делать во время приступа тахикардии
- 1
Принять горизонтальное положение. Это снимет нагрузку с сердца и сосудов.
- 2
Освободить грудную клетку и шею — расстегнуть пуговицы, ослабить воротник, снять галстук. Плотная одежда стесняет дыхание, поэтому ее давление нужно ослабить.
- 3
Подложить под шею подушку. Запрокидывание головы может вызвать нарушение кровообращения, что недопустимо в условиях тахикардии.
- 4
Обеспечить приток свежего воздуха. При увеличении ЧСС организм испытывает кислородное голодание, поэтому открытое окно может облегчить состояние.
- 5
Выпить стакан холодной воды мелкими глотками. Горячее питье, кофе или крепкий чай запрещены, также нельзя обливаться холодной водой.
- 6
Охладить лицо — например, положить на лоб и височные области полотенце, смоченное в холодной воде.
- 7
Выполнить дыхательную гимнастику. Цикл из повторений медленных глубоких вдохов, задержки дыхания на 5–8 секунд и медленных выдохов могут замедлить сердечный ритм.
- 8
Если проявляются признаки паники, следует выпить успокоительное.
- 9
Если приступ тахикардии случается не впервые, следует принять предписанные врачом антиаритмические препараты.
При тахикардии в молодом возрасте допустим массаж шеи и затылка. Пожилым такой метод противопоказан из-за высокого риска развития инфаркта и инсульта
Когда звонить врачу
Если тахикардия вызвана серьезной патологией сердца, описанных выше мер по оказанию первой помощи может быть недостаточно. Если тахикардия не проходит в течение 15–20 минут, особенно на фоне приема антиаритмических препаратов, нужно немедленно вызвать скорую помощь.
Другие причины вызвать врача
-
ЧСС составляет 120 ударов в минуту и выше.
-
Интенсивная боль за грудиной, которая сопровождается бледностью, потливостью, страхом смерти и распространением жжения в левую руку, нижнюю челюсть или живот.
-
Тахикардия сопровождается сильной головной болью и ощущением онемения конечностей или половины лица.
-
Приступ случился при беременности.
Профилактика тахикардии
Поскольку сама по себе тахикардия не является заболеванием, специфической профилактики этого состояния не существует. Первичные превентивные меры заключаются в соблюдении здорового образа жизни, режима дня и полноценном отдыхе — то есть такие же, как и при профилактике любой сердечной недостаточности.
Вторичные превентивные меры, которых следует придерживаться при уже установленной патологии сердца, подразумевают более серьезную коррекцию образа жизни, назначенную врачом медикаментозную терапию (при необходимости и хирургические вмешательства), а также регулярное медицинское обследование.