Дата публикации 13 июля 2022Обновлено 14 июля 2022
Определение болезни. Причины заболевания
Дискинезия жёлчных путей (Biliary dyskinesia) — это нарушение оттока жёлчи, вызванное недостаточным сокращением мышц жёлчного пузыря, жёлчных протоков и сфинктеров [1]. Проявляется болями в правом подреберье, тошнотой, рвотой и ощущением распирания в животе.
Дискинезия желчевыводящих путей (ДЖВП) относится к функциональным расстройствам. При таких расстройствах нарушается нормальная работа организма, в данном случае страдает пищеварение [5].
Синонимы: дисфункция жёлчных путей, функциональные расстройства жёлчного пузыря, сфинктера Одди и билиарного тракта, который включает жёлчные протоки и жёлчный пузырь.
Эпидемиология
Болезни желчевыводящих путей выявляют примерно у 30 из 1000 человек, с каждым годом эти заболевания встречаются всё чаще [3]. Точная распространённость дискинезии жёлчных путей не известна. Обычно она развивается у взрослых и подростков в возрасте 13–18 лет. Женщины страдают дискинезией в 2–3 раза чаще мужчин, что связано с влиянием эстрогенов на образование жёлчных камней и моторику билиарного тракта.
Причины дискинезии жёлчных путей
Причины болезни до конца не изучены. Предполагается, что основную роль играет недостаток гормонов или ферментов, влияющих на работу желудочно-кишечного тракта (ЖКТ). При этом нарушается движение и выведение жёлчи, повышается её вязкость и возникает воспаление [4].
Выделяют первичные и вторичные дисфункции билиарного тракта.
На первичные дисфункции приходится 10–15 % от всех случаев. Заболевание может возникать при генетическом нарушении чувствительности мышц жёлчных путей. Ещё одна возможная причина — нарушение нейрогуморальной регуляции (т. е. регуляции с помощью нервных импульсов и веществ, переносимых кровью и лимфой). Также при развитии первичных дисфункций большую роль играют психогенные причины: стрессы, депрессии и неврозы.
Вторичные билиарные дисфункции возникают:
- на фоне других болезней органов пищеварения — например, при хроническом холецистите или поражении слизистой двенадцатиперстной кишки, из-за чего нарушается выработка гормона холецистокинина;
- из-за изменения гормонального фона — при беременности, приёме гормональных контрацептивов, климаксе, избытке соматостатина и простагландинов;
- при системных заболеваниях — диабете, склеродермии, амилоидозе и миастении;
- после операции — по удалению жёлчного пузыря (холецистэктомии), рассечению блуждающего нерва (ваготомии) и резекции желудка.
К факторам риска дискинезии относятся:
- постоянный или сильный стресс;
- неправильное питание с низким содержанием жиров, избытком сахара и рафинированных продуктов;
- нерегулярные приёмы пищи или соблюдение строгих диет;
- употребление алкоголя;
- приём антидепрессантов;
- длительный приём антацидов (препаратов, которые уменьшают кислотность желудка);
- болезни щитовидной железы (например, гипотиреоз и тиреотоксикоз);
- низкий рН желудка;
- ожирение;
- хронические воспалительные заболевания кишечника (язвенный колит и болезнь Крона);
- сахарный диабет I и II типа;
- перегиб жёлчного пузыря и желчнокаменная болезнь.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы дискинезии жёлчных путей
Основные симптомы дискинезии жёлчных путей (ДЖВП):
- эпизодическая боль в правом подреберье, иногда она может усиливаться и мешать повседневной активности;
- боль в животе после еды;
- ощущение распирания в животе;
- тошнота и рвота, в том числе из-за непереносимости жирной пищи.
Симптомы ДЖВП могут напоминать жёлчные колики:
- резкая боль в правом боку может отдавать в правое плечо;
- боль возникает неожиданно и также внезапно исчезает;
- появляется тошнота и рвота;
- снижается аппетит, чаще у детей [7].
Патогенез дискинезии жёлчных путей
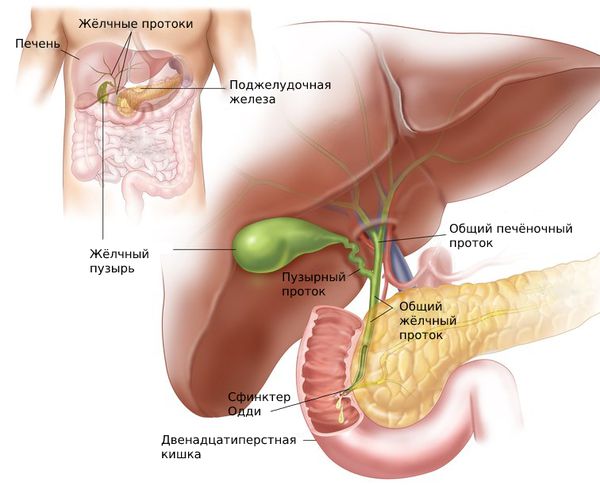
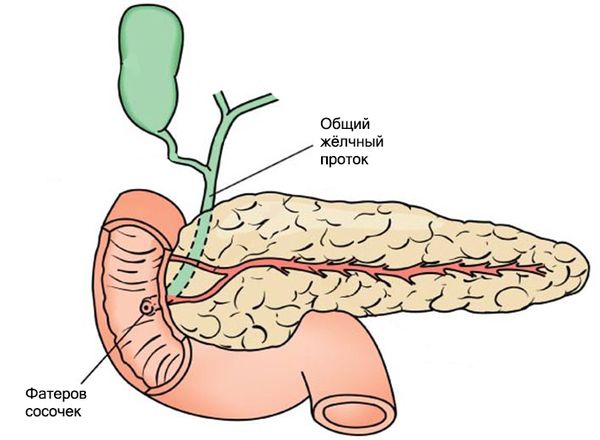
Жёлчь вырабатывается в клетках печени — гепатоцитах. Через желчевыводящие канальцы она покидает печень и достигает общего жёлчного протока. Часть жёлчи сразу попадает в двенадцатиперстную кишку, остальная направляется в жёлчный пузырь, где накапливается и концентрируется [8].
Моторика жёлчного пузыря, сфинктера Одди и других отделов ЖКТ взаимосвязаны. Разницу давления в общем жёлчном протоке и двенадцатиперстной кишке регулирует сфинктер Одди — мышца, которая находится в фатеровом сосочке. При повышении тонуса этого сфинктера жёлчный пузырь расслабляется и происходит накопление жёлчи.
Благодаря слаженной работе мышц жёлчного пузыря и сфинктера Одди, в промежутке между приёмами пищи жёлчный пузырь заполняется жёлчью. Так он становится резервуаром, который снабжает двенадцатиперстную кишку жёлчью во время пищеварения.
При нарушении работы мышц фатерова сосочка и жёлчного пузыря повышается давление в желчевыводящей системе. Сокращения сфинктера Одди в сочетании с избыточным тонусом жёлчного пузыря приводят к резкому повышению давления в жёлчных протоках, что проявляется острой болью в животе.
При спазме фатерова сосочка и пониженном тонусе жёлчного пузыря давление нарастает постепенно, что сопровождается тупой болью в животе. При недостаточности сфинктера Одди и снижении тонуса жёлчного пузыря жёлчь застаивается и раздражает его стенку [10].
При увеличении числа или чувствительности рецепторов холецистокинина жёлчный пузырь сокращается сильнее, давление внутри него повышается. В результате его слизистая оболочка повреждается, воспаляется и развивается холецистит.
Классификация и стадии развития дискинезии жёлчных путей
Cогласно Римским критериям IV пересмотра (2016 года), среди расстройства жёлчного пузыря и сфинктера Одди выделяют:
- Е1 – билиарную боль (Е1а — функциональное расстройство жёлчного пузыря; Е1б — функциональное расстройство сфинктера Одди билиарного типа).
- Е2 — функциональное расстройство сфинктера Одди панкреатического типа [9].
Различают гипо- и гиперкинетическую дискинезию желчевыводящих путей.
Гиперкинетическая (гипертоническая) дискинезия возникает при слишком частом и сильном сокращении жёлчного пузыря. Сфинктеры при этом не полностью открываются, жёлчь сперва накапливается, а затем перестаёт вырабатываться, так как оставшаяся её часть ещё не прошла по протоку. При гиперкинетической дискинезии фракция выброса жёлчи составляет больше 75 % [2]. Фракция выброса — это объём желчи, который выталкивается из жёлчного пузыря, в норме она равна 70 %. Предполагается, что этот тип заболевания связан с избытком рецепторов холецистокинина, что способствует сокращениям жёлчного пузыря.
При гипокинетической (гипотонической) дискинезии стенки пузыря и протоков расслаблены, жёлчь оттекает медленнее, фракция выброса составляет около 40 %. Такая форма дискинезии чаще встречается у женщин. Риск заболевания повышается с возрастом, так как ослабевают стенки жёлчного пузыря и желчевыводящих путей [11][12][13].
Осложнения дискинезии жёлчных путей
ДЖВП может способствовать развитию сахарного диабета, холецистита, панкреатита и желчнокаменной болезни.
При длительном застое жёлчи может присоединиться вторичная инфекция и паразитарные заболевания: лямблиоз и описторхоз. Такие инфекции проявляются слабостью, тошнотой, рвотой, высокой температурой, сильной болью в животе, вплоть до печёночной колики.
У детей с повторяющимися билиарными симптомами (желтушностью кожи, увеличением печени, тошнотой и рвотой) чаще, чем у взрослых, развивается калькулёзный холецистит [15][16].
Диагностика дискинезии жёлчных путей
При диагностике дискинезии жёлчных путей проводится сбор анамнеза, осмотр, лабораторные и инструментальные исследования.
Сбор анамнеза, осмотр и анализы
На приёме врач уточняет характер, частоту и расположение боли, оценивает цвет кожи и размеры печени. При выполнении анализов определяют оттенок кала и мочи.
Для диагностики используются Римские критерии IV.
Основные Римские критерии:
- боль продолжается полчаса и дольше;
- боль возникает в эпигастрии (верхней части живота) и/или в правом подреберье;
- симптомы появляются и исчезают через разные промежутки времени;
- боль мешает повседневным действиям, иногда она настолько выражена, что человек обращается за неотложной медицинской помощью;
- при изменении позы и приёме препаратов, снижающих кислотность, боль уменьшается незначительно (меньше чем на 20 %).
Дополнительные Римские критерии:
- боль в животе сопровождается тошнотой и рвотой, отдаёт в спину и/или под правую лопатку, может будить ото сна;
- изменения в результатах анализов: общий анализ крови, как правило, в норме; в кале могут выявляться жирные кислоты и мыла; по биохимическому анализу крови видно, что повышен уровень печёночных трансаминаз, панкреатической амилазы, липазы, общего и прямого билирубина, щелочной фосфатазы, гамма-глутамилтранспептидазы [9].
Инструментальная диагностика
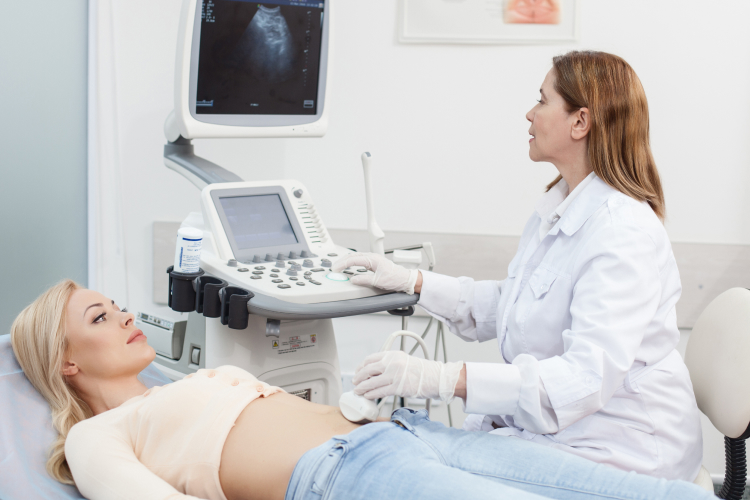
При дискинезии жёлчных путей может потребоваться ультразвуковое исследование (УЗИ), дуоденальное зондирование, манометрия сфинктера Одди, гепатобилиарная сцинтиграфия, холесцинтиграфия, фиброгастродуоденоскопия (ФГДС) и другие методы. К обязательным обследованиям относится УЗИ, дуоденальное зондирование и рентгеновские исследования.
Ультразвуковое исследование позволяет измерить диаметр общего жёлчного протока. Обследование проводят до приёма жирной пищи и спустя 45 минут. Перед УЗИ пациента просят съесть что-нибудь жирное или вводят ему холецистокинин — гормон, способствующий сокращению жёлчного пузыря. Если на УЗИ видно, что проток увеличен, значит нарушен отток жёлчи. Это может указывать на дисфункцию жёлчных путей.
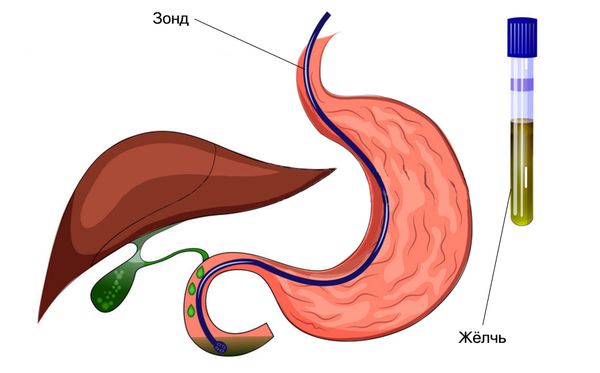
Дуоденальное зондирование — это забор жёлчи из двенадцатиперстной кишки с помощью зонда для последующего исследования. С помощью этого метода можно оценить работу жёлчного пузыря и его протоков, выявить в жёлчи бактерий и паразитов, определить предрасположенность к образованию камней.
Манометрия сфинктера Одди — это измерение давления с помощью катетера, который вводят в общий жёлчный и/или панкреатический протоки. Детям манометрия не проводится из-за возможных травм и осложнений, например сквозное повреждение стенки жёлчного пузыря.
Гепатобилиарная сцинтиграфия — это радиоизотопное исследование (т. е. с использованием меченых радионуклидами соединений), с помощью которого можно определить скорость и характер движения жёлчи от печени до двенадцатиперстной кишки. При необходимости процедуру дополняют фармакологическими пробами: Нитроглицерином, Неостигмином и Морфином. Гепатобилиарная сцинтиграфия хорошо подходит для диагностики дискинезии у детей.
Холесцинтиграфия позволяет оценить движение жёлчи. Перед процедурой в организм вводят холецистокинин и безопасный радиоактивный краситель. Затем жёлчный пузырь сканируют, наблюдая за выработкой жёлчи [14].
Холецистография — это рентгеновский метод диагностики состояния жёлчного пузыря и жёлчных протоков. Благодаря введению рентгеноконтрастного вещества, содержащего йод, можно рассмотреть жёлчный пузырь с протоками чётче и подробнее, чем на УЗИ.
ФГДС позволяет собрать образцы жёлчи из жёлчного пузыря и провести биопсию. Во время процедуры через рот вводят гибкую трубку, которую затем продвигают вниз по пищеводу в двенадцатиперстную кишку.
Ретроградная эндоскопическая холангиография — это обследование, которое выполняют при помощи рентгеновского и эндоскопического оборудования. Эндоскоп (гибкий длинный шланг с источником света и видеокамерой на входном конце) вводится в двенадцатиперстную кишку через рот и желудок. Далее в просвет общего жёлчного протока помещают катетер, по которому пускают контрастное вещество. Это вещество окрашивает сосуды, что будет видно на снимках. При необходимости во время процедуры из просвета общего жёлчного протока удаляют мелкие камни и устанавливают трубку, облегчающую отток жёлчи.
Магнитно-резонансная холангиопанкреатография (МРХПГ) — неинвазивный метод диагностики с помощью магнитных полей. МРХПГ позволяет получить чёткое изображение желчевыводящих путей и выявить их закупорку.
Дифференциальная диагностика
ДЖВП следует отличать от острого гастрита, жёлчных колик, острого панкреатита, острого и хронического холецистита.
Симптомы гипотонической дискинезии и дефицита сфинктера Одди схожи с проявлениями хронических болезней желудка, поджелудочной железы и двенадцатиперстной кишки, например дуоденита, язвы желудка, кишечной непроходимости и хронического панкреатита.
Также нужно провести дифференциальную диагностику с паразитарными заболеваниями (описторхозом, клонорхозом), опухолями печёночного изгиба, спаечной болезнью, ишемической болезнью сердца, мочекаменной болезнью и неврологическими патологиями.
Лечение дискинезии жёлчных путей
Лечение ДЖВП должно быть комплексным и поэтапным, методы терапии подбираются индивидуально.
На тактику лечения влияет:
- характер расстройства (гипо- или гиперкинетическая дискинезия);
- степень воспаления жёлчных протоков, двенадцатиперстной кишки и жёлчного пузыря;
- выраженность симптомов.
Диета при ДЖВП
При лечении дискинезии важно соблюдать диету. Питаться нужно небольшими порциями примерно 5–6 раз в день. Следует ограничить жареную пищу, шоколад, какао, кофе и газированные напитки. При гипертонической форме рекомендуется избегать продуктов, вызывающих сокращение жёлчного пузыря: жирное мясо, рыбу, птицу, наваристые бульоны и другую жирную пищу, лук, чеснок, маринады, копчёности, горох и фасоль. При гипотонической форме в рацион должны входить овощи, фрукты, сметана, сливки, яйца, растительное и сливочное масло.
Медикаментозная терапия
Одновременно с диетой проводится медикаментозное лечение. Основная терапия ДЖВП — это желчегонные препараты. Длительность лечения индивидуальна, в среднем курс длится две недели. Затем его прерывают примерно на месяц, что позволяет предотвратить истощение клеток печени и развитие устойчивости к лекарствам.
При гиперкинетической дискинезии применяют спазмолитики, седативные средства, фитотерапию и физиотерапию (электрофорез со спазмолитиками). Врач может назначить урсодезоксихолевую кислоту, метионин, незаменимые фосфолипиды, а также препараты на основе расторопши, куркумы, артишока и тыквенных семечек. При таком типе дискинезии также показаны гепатопротекторы, которые защищают печень и протоки от повреждения жёлчью.
При гипокинетической дискинезии используют холинокинетики — препараты, повышающие тонус жёлчного пузыря. Желчегонным действием обладают многие растения: барбарис, бессмертник, стебли и почки кукурузы, стебли и корень лопуха, горькая полынь, рябина, хмель, брусника, майоран, календула, одуванчик, корень ревеня.
Препараты для лечения заболеваний жёлчного пузыря и желчевыводящих путей:
- Гимекромон — действует как спазмолитик, желчегонное средство и предупреждает развитие желчнокаменной болезни, улучшая циркуляцию жёлчи.
- Мебеверин (Дюспаталин) — обладает двойным действием: расслабляет мышцы жёлчного пузыря и желчевыводящих путей, а также сокращает эти же мышцы в нужных участках, тем самым предотвращая гипотонию.
- Тримебутина малеат (спазмолитик), Гиосцина бутилбромид (применяют при печёночной колике).
- Аллохол, Дигестал, Фестал, Холензим — комбинированные желчегонные средства [19].
Тонизирующие или седативные препараты назначают, учитывая состояние нервной системы пациента. К тонизирующим средствам относится кофеин и женьшень, к седативным — бромиды, настойки валерианы и пустырника.
Также по назначению врача может проводиться тюбаж — выведение скопившейся жёлчи. Эффективен тюбаж с минеральной водой: пациент выпивает натощак 100–150 мл подогретой воды и 45 минут лежит на правом боку под тёплой грелкой. В минеральную воду можно добавлять сорбит и сульфат магния.
Хирургическое лечение
При ДЖВП может проводиться холецистэктомия — удаление жёлчного пузыря. Операция нужна в тех случаях, когда самочувствие не улучшается после консервативной терапии. По мнению некоторых авторов, холецистэктомия не требуется, если симптомы сохраняются меньше трёх месяцев.
Перед проведением холецистэктомии потребуется полное лабораторное и инструментальное обследование, включая анализы на ферменты печени, связанный билирубин, амилазу и липазу. Результаты анализов должны быть в норме, только после этого можно проводить операцию [17][18].
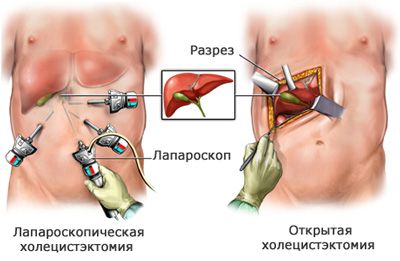
Выделяют два вида холецистэктомии: открытую и лапароскопическую. Лапароскопическая операция безопаснее, чем открытая. Её выполняют через несколько небольших проколов в брюшной стенке с помощью специального инструмента — лапароскопа.
Открытая холецистэктомия проводится при остром воспалении жёлчного пузыря и противопоказаниях к лапароскопической операции.
Прогноз. Профилактика
Дискинезия жёлчных путей — это хроническое заболевание, но при соблюдении диеты и правильной терапии болезнь протекает без обострений. Без лечения может развиться калькулёзный холецистит и холангит.
Холецистэктомия эффективна в 80—90 % случаев. Через год после операции нормальное самочувствие сохраняется у 50–70 % пациентов [5].
Для профилактики дискинезии нужно правильно питаться, есть меньше острой, жареной и копчёной пищи. Рекомендуется избегать стрессовых ситуаций, не курить, быть физически активным и лечить хронические очаги инфекции.
Дискинезия желчевыводящих путей
Дискинезия желчевыводящих путей – это функциональное заболевание билиарной системы, в основе которого лежит нарушение моторики желчного пузыря и желчных путей, а также процесса желчеотведения. Патология может развиваться по гиперкинетическому или гипокинетическому типу; проявляется болями в правом подреберье, тошнотой, диспепсией, неврозоподобными симптомами. Диагностика включает УЗИ желчевыводящей системы, холецистографию, холангиографию, дуоденальное зондирование, сцинтиграфию. Лечение консервативное: диета, прием желчегонных средств и спазмолитиков, санаторно-курортная терапия, фитотерапия, гирудотерапия, физиотерапия.
Общие сведения
В основе дискинезии желчевыводящих путей лежит моторно-тоническая дисфункция желчного пузыря и сфинктеров желчных протоков. При этом нарушается опорожнение желчного пузыря и поступление желчи в двенадцатиперстную кишку. Дискинезия является наиболее распространенным функциональным нарушением гепатобилиарной системы и служит ведущей причиной холестаза, а также образования камней в желчном пузыре и протоках. Патология встречается преимущественной у женщин. Наиболее подвержены развитию функциональных расстройств желчевыводящей системы лица молодого возраста (от 20 до 40 лет) с астенической конституцией и пониженным питанием.
Дискинезия желчевыводящих путей
Причины
Дискинезия желчевыводящих путей в современной гастроэнтерологии как психосоматическая патология, развивающаяся на фоне психотравмирующих ситуаций. Анамнез пациентов с дискинезиями желчевыводящих путей часто указывает на семейные, профессиональные и сексуальные трудности. Нередко дискинезия желчевыводящих путей служит проявлением общего невроза или диэнцефальных синдромов.
Значительная роль отводится нарушению нервной регуляции работы желчного пузыря, а также изменению уровня гормонов ЖКТ и эндокринных желез (при климаксе, недостаточности функции надпочечников, одиночной кисте и поликистозе яичников, гипотиреозе, тиреотоксикозе, сахарном диабете, ожирении). Кроме психогенных и эндокринных расстройств, среди этиологических факторов рассматривают алиментарные причины: пищевую аллергию, нерегулярное питание, употребление низкокачественной пищи в сочетании с малоподвижным образом жизни.
Дискинезии ЖВП часто сочетаются с другими заболеваниями органов пищеварения: хроническим гастритом, гастродуоденитом, язвенной болезнью, панкреатитом, энтеритом, холециститом, холангитом, желчнокаменной болезнью, постхолецистэктомическим синдромом. Нередко дисфункции желчевыводящих путей сопутствуют хронические воспалительные процессы в брюшной полости и органах малого таза – сальпингоофорит, хронический аппендицит и др.
С явлениями дискинезии могут протекать глистные и паразитарные инвазии ЖКТ (гельминтозы, лямблиоз), дисбактериоз, вирусный гепатит В, кишечные инфекции (дизентерия, сальмонеллез). Предрасполагающими к развитию заболевания факторами могут выступать аллергические патологии — обструктивный бронхит, атопический дерматит, аллергический ринит.
Классификация
По этиологическому механизму различают первичную и вторичную дискинезию желчевыводящих путей. Первичная дисфункция обусловлена нарушением нейрогуморальной регуляции деятельности гепатобилиарной системы вследствие неврозов, вегетативно-сосудистой дисфункции и диетических погрешностей. Вторичная дискинезия развивается по механизму висцеро-висцерального рефлекса на фоне других заболеваний органов пищеварения.
По характеру нарушения моторно-тонической функции желчного пузыря и сфинктеров различают дискинезии, протекающие по гипертонически-гиперкинетическому и гипотонически-гипокинетическому типу. Гипертонически-гиперкинетическая (спастическая) дискинезия развивается при повышенном тонусе парасимпатической вегетативной нервной системы; гипокинетически-гипотоническая (атоническая) – при преобладании тонуса симпатической нервной системы.
В обоих случаях в результате несогласованности работы желчного пузыря и сфинктеров желчных протоков, нарушается поступление желчи в просвет двенадцатиперстной кишки, что приводит к расстройству процесса пищеварения. В зависимости от типа дискинезии (гиперкинетического или гипокинетического) развиваются различные клинические проявления.
Симптомы дискинезии
При гипертонически-гиперкинетическом варианте патологии ведущим симптомом служит острая коликообразная боль в правом подреберье, иррадиирующая в правую лопатку и плечо. Болевой приступ, как правило, развивается после погрешности в диете, чрезмерной физической нагрузки или психоэмоционального стресса. Болевой синдром может сопровождаться тошнотой, иногда рвотой, запором или поносом, полиурией. Боль проходит самостоятельно либо легко купируется спазмолитиками.
Вне приступов самочувствие удовлетворительное, наблюдается периодически возникающие, непродолжительные болевые ощущения спастического характера в правом подреберье, эпигастрии, околопупочной области. Нередко гипертонической дискинезии сопутствуют вазомоторные (тахикардия, гипотония, кардиалгия) и нейровегетативные (раздражительность, потливость, нарушение сна, головные боли) проявления. Пальпация живота во время болевого приступа выявляет симптом Кера — максимальную болезненность в проекции желчного пузыря. Явления интоксикации и признаки воспалительного процесса в анализах крови отсутствуют.
Для гипокинетически-гипотонической дискинезии характерна постоянная, неинтенсивная, тупая, ноющая боль в правом подреберье, чувство тяжести и растяжения в этой зоне. На фоне сильных эмоций и приема пищи развиваются диспепсические расстройства — горечь во рту, отрыжка воздухом, тошнота, снижение аппетита, метеоризм, запор или понос. При пальпации живота обнаруживается умеренная болезненность в проекции желчного пузыря, положительный симптом Ортнера. Отмечаются неврозоподобные проявления: плаксивость, раздражительность, перепады настроения, повышенная утомляемость.
Диагностика
Задачей диагностики служит верификация заболевания, определение типа дискинезии желчевыводящих путей, исключение сопутствующих заболеваний, поддерживающих дисфункцию. УЗИ желчного пузыря и желчевыводящих путей направлено на определение формы, размеров, деформации, врожденных аномалий, конкрементов желчевыводящей системы. Для выяснения типа дискинезии УЗИ выполняется натощак и после приема желчегонного завтрака, позволяющего оценить сократительную функцию желчного пузыря.
Информативным методом диагностики является проведение фракционного дуоденального зондирования с исследованием дуоденального содержимого. С помощью зондирования 12-перстной кишки определяется тонус, моторика, реактивность, состояние сфинктерного аппарата внепеченочных желчных протоков. При гиперкинетической дискинезии ЖВП уровень липопротеидного комплекса и холестерина в порции В снижается; при гипокинетической – повышается.
Рентгенологическое обследование включает холецистографию и холангиографию. С их помощью оценивается архитектоника и моторика желчевыводящих путей. В комплексном обследовании может применяться манометрия сфинктера Одди, холесцинтиграфия, МРТ печени и желчевыводящих путей. Целесообразно исследование копрограммы, кала на дисбактериоз и яйца гельминтов.
Лечение дискинезии желчевыводящих путей
Лечение должно носить комплексную направленность, включающую нормализацию режима и характера питания, санацию очагов инфекции, десенсибилизирующую, противопаразитарную и противоглистную терапию, ликвидацию дисбактериоза кишечника и гиповитаминоза, устранение симптомов дисфункции. Важную роль играет диетотерапия: исключение приема экстрактивных продуктов, тугоплавких жиров, кондитерских изделий, холодных блюд, продуктов, вызывающих газообразование в кишечнике.
Большое внимание уделяется коррекции состояния вегетативной нервной системы. При гипертонически-гиперкинетическом типе дисфункции назначаются седативные препараты (бромиды, валериана, пустырник); при гипотонически-гипокинетическом — тонизирующие средства (экстракты левзеи, элеутерококка, настойки жень-шеня, лимонника, аралии). При лямблиозе или глистной инвазии проводится антипаразитарная и антигельминтная терапия.
Восстановление функции желчеообразования и желчеотведения при разных типах дискинезии также проводится дифференцированно. При гиперкинезии показаны холеретики (сухая желч, экстракт поджелудочной железы скота, фламин, гидроксиметилникотинамид, оксафенамид), слабоминерализованные минеральные воды в подогретом виде, спазмолитики (дротаверин, папаверин, платифиллин), фитосборы (отвары ромашки, мяты перечной, корня солодки, плодов укропа).
Из немедикаментозных методов пациентам с гипертонически-гиперкинетической дискинезией желчевыводящих путей рекомендуются курсы психотерапии, иглорефлексотерапии, гирудотерапии, аппликаций озокерита и парафина, диатермии, индуктотермии, СВЧ-терапии, электрофореза со спазмолитиками, точечного массажа, массажа воротниковой зоны.
При гипотоническом варианте назначаются холекинетики (ксилит, магния сульфат, сорбит), высокоминерализованные воды комнатной температуры, фитотерапия (отвары цветков бессмертника, листьев крапивы, плодов шиповника, душицы, зверобоя). При признаках внутрипеченочного холестаза показано проведение «слепого» зондирования (тюбажей). Для повышения общего тонуса назначается ЛФК, стимулирующие водные процедуры, тонизирующий массаж.
Из методов физиотерапии используют диадинамотерапию, электрофорез с магния сульфатом на область печени, ультразвук низкой интенсивности, СМТ-терапию, импульсные токи низкой частоты. Пациентам с дискинезией ЖВП показано наблюдение врача-гастроэнтеролога и невролога, ежегодные оздоровительные курсы в бальнеологических санаториях.
Прогноз и профилактика
Течение патологии хроническое, однако, при соблюдении диеты, здорового образа жизни, своевременном и правильном лечении заболевание может протекать без обострений. В противном случае возможно развитие осложнений со стороны гепетобилиарной системы – калькулезного холецистита и холангита. Профилактика первичной дискинезии требует соблюдения принципов здорового питания, своевременной коррекции нарушений психоэмоциональной сферы; предупреждение вторичной дискинезии — устранения основного заболевания.
Дискинезия желчевыводящих путей — лечение в Москве
Дискинезия желчевыводящих путей (ДЖВП) — довольно распространенная гепатобилиарная патология, диагностируемая у более 20% взрослых женщин, 8% мужчин и около 60% детей школьного возраста, причем девочки подвержены заболеванию в 3-4 раза больше мальчиков.
Заболевание во многих случаях сочетается с другими поражениями ЖКТ, например, хроническим гастритом, холециститом, ЖКБ, панкреатитом, язвенной болезнью и др. Нередко дискинезии желчных путей сопутствуют воспалительные процессы в брюшной области, в малом тазу — сальпингоофорит, хронический аппендицит и пр.
В группу риска по дискинезии входят женщины молодого и среднего возраста, а также люди астенического телосложения с симптомами астено-невротических расстройств.
Определение заболевания
Дискинезия желчных путей — симптомокомплекс, который обусловлен нарушением оттока желчи в двенадцатиперстную кишку и развивающийся вследствие моторно-тонической дисфункции всего билиарного тракта (желчный пузырь, желчные протоки и их сфинктеры).
Этиология и патогенез
Развитие клинической симптоматики, свойственной для дискинезий, связано с нарушением эвакуации желчи. В результате дискоординированного сокращения мышечных волокон, недостаточной сократимости мышц или слабости сфинктеров протоков нарушается отток желчи.
Дискинезии желчных путей делятся на первичные и вторичные. В гастроэнтерологии под первичными понимают нарушения оттока желчи без наличия диагностированных органических изменений структур желчевыделительной системы, такие патологии занимают 10-15% от общего количества дискинезий. Чаще всего провоцирующими факторами выступают следующие состояния:
- психоэмоциональные перегрузки — депрессии, неврозы, истерические реакции, навязчивые состояния и пр.;
- нарушение режима питания;
- злоупотребление алкоголем и табачными изделиями;
- гормональные нарушения — предменструальный синдром, патологии щитовидной железы, прием соматостатинов и комбинированных контрацептивов, сахарный диабет, беременность;
- органическое повреждение мозга, что особенно актуально в области гипоталамуса;
- малоподвижный образ жизни.
Вторичные дисфункциональные расстройства развиваются при таких патологиях, как:
- патологии печени и билиарного тракта — ЖКБ, цирроз, хронический холецистит, различные гепатиты;
- заболевания двенадцатиперстной кишки — язвенное поражение, дуоденит;
- послеоперационные состояния, например, холецистэктомия, резекция желудка;
- системные болезни — целиакия.
Провоцирующим фактором дискинезии могут выступать глистные инвазии, дисбактериоз, хронические очаги воспаления, аллергические реакции, аномалии развития структур желчевыводящей системы.
Симптомы заболевания
Ключевые клинические проявления при дисфункциональных расстройствах билиарного тракта — это болевой, диспепсический холестатический синдромы, психо-невротические расстройства.
Для гиперкинетической дискинезии характерно появление таких симптомов, как:
- интенсивная приступообразная боль с локализацией в правом подреберье, при высокой интенсивности отмечается иррадиация в правое плечо и лопатку. Длительность болезненных проявлений составляет в основном не более получаса, возникновение приступа связано со стрессовыми ситуациями, погрешностями в диете, а также с активными физическими нагрузками;
- диспепсия — тошнота, реже рвота, отрыжка, нарушения стула, после приема сладкой пищи может появится изжога;
- вазомоторные нарушения — тахикардия, кардиалгия, гипотония;
- полиурия;
- нейровегетативный проявления — раздражительность, головные боли, нарушения сна, бледность кожных покровов, холодный липкий пот;
- пальпаторно на высоте приступа определяется положительный симптом Кера.
При гипокинетический дискинезии на первый план выходит постоянная ноющая боль в области правого подреберья тупого характера, чувство тяжести и растяжения в эпигастрии. После приема пищи болевой синдром и другие неприятные ощущения ослабевают. Также пациентов беспокоит:
- отрыжка горечью;
- нарушение аппетита;
- резкая потеря веса;
- чередование запоров и поносов;
- изменение цвета кала — он приобретает светлый окрас;
- потемнение мочи;
- пожелтение склер;
- выраженный кожный зуд;
- желтый налет на языке
При гипертонически-гиперкинетической дискинезии боли обычно кратковременные, схваткообразные со стандартной иррадиацией. Может наблюдаться тошнота, рвота, признаки ваготонии, а также спастические запоры. При дисфункции сфинктера Одди симптоматика соответствует гипермоторной форме, но с отклонениями от физиологической нормы даже при отсутствии приступа в биохимическом анализе крови (повышение трансаминаз, конъюгированного билирубин и щелочной фосфотазы).
Задайте вопрос специалисту
Наши врачи ответят на любые интересующие вас вопросы
Классификация и стадии развития
В вопросах классификации до сих пор существуют некоторые расхождения. В последние года понятие ДЖВП становится более унифицированным и обозначенным, чему способствуют такие моменты, как накопление научного опыта, активная деятельность международных экспертных советов, а в частности — усовершенствование Римских критериев диагностики.
Согласно классификации прошлых десятилетий было принято выделять следующие формы дисфункции:
- гипокинетическая форма дискинезии желчного пузыря;
- гиперкинетический вариант дискинезии желчного пузыря;
- дискинезия желчных путей.
Кроме этого, указывалось их первичное или вторичное поражение.
В 2016 году была предложена новая классификация дискинезий на основании данных EPISOD и иных исследований, а также изменены Римские критерии VI функциональных билиарных расстройств. Согласно новым клиническим рекомендациям классификация следующая:
- Е1 — билиарный болевой синдром;
- Е1а — дисфункция желчного пузыря;
- Е1b — дисфункция сфинктера Одди билиарного типа;
- Е2 — дисфункция сфинктера Одди панкреатического типа.
При отсутствии четких диагностических признаков дисфункции желчного пузыря или сфинктер Одди выставляется диагноз функционального нарушения в виде билиарной боли. В качестве синонима «дисфункция желчного пузыря» допустимо использовать «акалькулезная холецистопатия». Понятия «гипокинетическая» и «гиперкинетическая» используются, но не выставляются в диагнозе.
Возможные осложнения
При нарушении эвакуации желчи формируются благоприятные условия для образования микролитов, из которых в дальнейшем могут образоваться конгломераты, в итоге разовьется желчекаменная болезнь.
Довольно частое осложнение дискинезии — хронический холецистит, развивающийся на фоне присоединения вторичной инфекции с выраженными патологическими изменениями структур желчевыводящего тракта. Вследствие инфекционного поражения желчевыводящих протоков зачастую развивается холангит.
При желчном застое может наблюдаться синдром механической желтухи, который сопровождается выраженной интоксикацией и печеночной энцефалопатией. Недостаточное поступление желчи непосредственно в кишечник приводит к появлению синдромов мальабсорбции и мальдигестии. Опасной проблемой при дисфункции сфинктер Одди представляется риск появления атак острого панкреатита.
Диагностика заболевания
Консультативный прием
Диагностика и лечение дискинезии начинается с приема гастроэнтеролога. После детального сбора анамнеза врач проводит осмотр пациента, особое внимание при этом уделяется кожным покровам, ротовой полости. Также в обязательном порядке обследуется грудная клетка и область живота с использованием пальпации, перкуссии и аускультации для выявления специфических синдромов патологии. После этого доктор выставляет предварительный диагноз и направляет пациента на дообследование с целью подтвердить или исключить предполагаемое нарушение.
К.м.н., Заслуженный врач РФ, врач гастроэнтеролог, гепатолог
Стаж
более 31 лет
Лякишева
Римма Владимировна
Врач гастроэнтеролог
Стаж
более 8 лет
Петриченко
Ольга Вадимовна
Врач гастроэнтеролог
Стаж
более 18 лет
Тумасова
Анна Валерьевна
Врач гастроэнтеролог
Стаж
более 5 лет
Брынина
Вероника Юрьевна
Д.м.н., профессор, врач-гастроэнтеролог
Стаж
более 36 лет
Кашкина
Елена Игоревна
Инструментальная диагностика
В стандарты инструментальной диагностики дискинезии входят:
- УЗИ брюшной полости — позволяет исключить органические патологии (например, ЖКБ, новообразования);
- УЗИ желчного пузыря — дает возможность проанализировать изменения объема пузыря, а также выявить наличие гиперэхогенной взвеси;
- ультразвуковая холецистография с желчегонным завтраком — необходима для адекватной оценки показателей моторной и эвакуаторной функций;
- динамическая сцинтиграфия — проводится при введении пациенту радиофармпрепарата, позволяет оценить выделительную способность печени, оценить проходимость желчевыводящих протоков, а также степень сокращения пузыря. Дополняется пробой с холецистокинином;
- ретроградная холангиопанкреатография — применяется для оценки билиарной системы, позволяет обнаружить конкременты, расширенные желчевыводящие протоки, стеноз. Используется для дифдиагностики функциональных нарушений от органических процессов;
- дуоденальное зондирование — назначается для уточнения характера секреции и ритма желчеотделения;
- гастроскопия с визуализацией двенадцатиперстной кишки (область большого сосочка) — позволяет исключить язвенную болезнь как фактор развития клинической симптоматики.
В ряде случаев может быть выполнена МРТ — рекомендуется в качестве уточняющей диагностической методики при недостаточной информативность иных инструментальных исследований. Иногда может быть назначена ЭРХПГ.
- Гастроскопия (ФГС, ФГДС, ЭГДС)
- УЗИ брюшной полости
- УЗИ желчного пузыря
Лабораторная диагностика
Лабораторные методики при дискинезии представляют больше вспомогательное значение:
- общий анализ крови, как правило, остается в пределах физиологической нормы, признаки воспаления могут указывать на осложненное течение дисфункции;
- в общем анализе мочи при наличии синдрома желтухи определяется билирубинурия;
- в биохимическом анализе крови диагностируется повышение АСТ, ЩФ, холестерина, более редко — липопротеинемия и билирубинемия;
- при манометрии сфинктера Одди отмечается повышение давления свыше 40 мм.рт.ст.
Также необходимо сдать копрограмму на наличие паразитарных инфекций.
Лечение
Ключевая цель лечебной тактики при дискинезии желчевыводящих путей — это восстановление физиологического оттока желчи и предотвращение ее застоя в системе.
Медикаментозное лечение
С учетом этиологического фактора, классификации, степени выраженности дисфункции, гастроэнтеролог назначает рациональную схему лечения.
При гипотонической, гипокинетической формах показан прием:
- холеретиков — облегчают процесс оттока желчи;
- холекинетиков, не обладающих спазмолитическим эффектом;
- тюбажи.
При гипертонической, гиперкинетической формах назначают:
- холеспазмолитики — направлены на снижение гипертонуса мышц желчевыводящих путей;
- седативные препараты для купирования нейровегетативный проблем;
- слепое дуоденальное зондирование.
Пациентам с выраженной висцеральной чувствительностью, активными психогенными болями показаны трициклические антидепрессанты по согласованию с психотерапевтом.
Всем больным назначается заместительная терапия ферментами, которая направлена на нормализацию полостного пищеварения. Схема подбирается индивидуально с учетом кислотообразующей функции желудка, а также внешнесекреторной деятельности поджелудочной железы.
Учитывая риск развития микроэкологических нарушений в тонком кишечнике, при наличии микробной контаминации в intestinum tenue, целесообразно проведение деконтаминирующей терапии. Чтобы достичь максимальный эффект, назначаются невсасывающиеся в кишечнике антибиотики или кишечные антисептики с последовательным или одновременным применением про- и пребиотиков.
Физиолечение
В качестве вспомогательной терапии при дискинезии показано проведение физиопроцедур:
- диадинамометрия;
- СМТ-терапия;
- электрофорез с сульфатом магния;
- ультразвук низкой интенсивности;
- аппликации озокеритом и парафином.
Применяется тяже иглоукалывание, гирудотерапия и точечный массаж. Показано адаптированное санаторно-курортное лечение.
Режим питания и диета
Диетотерапия при дискинезии желчных путей базируется на соблюдении ряда правил:
- дробное питание порциями не менее 5-6 раз в стуки небольшого объема;
- придерживание щадящих способов обработки пищи — парового приготовления, тушения;
- отказ от копченой и жирной пищи;
- исключение случаев переедания.
Также рекомендован прием минеральных вод — при гипомоторной форме с высокой минерализацией (большим содержанием солей), при гипермотроном типе — с низкой минерализацией (с минимальным содержанием солей).
Прогноз и профилактика
Профилактические мероприятия сводятся к соблюдению таких рекомендаций, как:
- нормализация рациона питания;
- достаточное потребление жидкости;
- избегание стрессов, своевременная борьба с тревожными состояниями;
- нормализация массы тела;
- отказ от гормональных контрацептивов, а также препаратов соматостатина;
- регулярная физическая активность;
- своевременная диагностика и лечение патпроцессов ЖКТ;
- соблюдение принципов диспансерного наблюдения при наличии хронических патологий пищеварительной системы.
Комплексное лечение дискинезии в большинстве случаев позволяет достичь стойкой ремиссии, отсюда прогноз для жизни благоприятный. Осложнения развиваются в запущенных клинических случаях и при наличии интеркуррентной патологии тяжелой степени.
Заключение
Таким образом, ДЖВП — это функциональное расстройство билиарного тракта, обусловленное нарушением моторики пузыря, желчных путей и процесса желчеотделения. Патпроцесс может развиваться по гипо- гиперкинетическому или смешанному типу. Ключевыми проявлениями выступают билиарная боль, диспепсический, холестатический синдромы, а также неврозоподобные симптомы.
Диагностика дискинезии включает инструментальные и лабораторные методы, последние из которых являются вспомогательными. Положительный эффект от лечения в большинстве случаев достигается при консервативном подходе, включающем медикаментозную терапию, диету, санаторно-курортное лечение и физиотерапию. В тяжелых осложненных случаях может быть выполнено оперативное вмешательство. При соблюдении всех рекомендаций прогноз для жизни при дискинезии благоприятный.
Список использованной литературы
- Гастроэнтерология. Национальное руководство /2020.-714
- Григорьева И.Н. Основные факторы риска желчнокаменной болезни// Российский журнал гастроэнтерологии, гепатологии, колопроктологии.-2007.-Т17,№ 6,17-21.
- Иванченкова Р.А.Хронические заболевания желчевыводящих путей. М.Атмосфера, 2008.3 — 416;
- Гастроэнтерология и гепатология: диагностика и лечение: руководство для врачей / под ред. А.В. Калинина, А.И. Хазанова; Гл. воен. клин. госпиталь им. Н.Н. Бурденко. – М.: Миклош, 2007. – 600с. 616.3 Г22
- И.М.Щербенков. Дискинезия желчевыводящих путей: возможности терапии. Справочник поликлинического врача. 2012; 11: 50–54.3.
- Болезни печени и желчевыводящих путей. Руководство для врачей. Под ред. В.Т.Ивашкина. М.: Изд. Дом «М-Вести», 2005.
Дискинезия желчевыводящих путей (ДЖВП) — это функциональное расстройство билиарной системы, обусловленное нарушением моторики желчного пузыря, желчных протоков и их сфинктеров.
При недостаточной сократительной способности желчного пузыря, желчевыводящих путей и сфинктеров нарушается процесс опорожнения органа и поступления желчи в двенадцатиперстную кишку. В результате человек испытывает боль в правом подреберье — иногда настолько сильную, что она затрудняет повседневную деятельность. Боль может сопровождаться тошнотой и рвотой, нарушением пищеварения, вздутием живота — особенно после приема жирной пищи или переедания.
ДЖВП подвержены взрослые старше 40 лет и подростки, чаще всего она встречается у женщин.
Причины
Точная причина дискинезии желчевыводящих путей неизвестна. Предполагается, что в основе ее развития лежат метаболические нарушения (перенасыщение желчи холестерином), влияющие на моторику желудочно-кишечного тракта, или первичные изменения моторики самого желчного пузыря. Определенную роль могут играть и такие факторы, как стресс, хроническое воспаление, нарушение гормонального баланса, ожирение, неправильное питание, нерегулярный прием пищи. Также ДЖВП часто встречается у пациентов с фибромиалгией, проявляется в сочетании с различными заболеваниями: диабетом, целиакией, панкреатитом, гастритом, ВЗК, холециститом, ЖКБ, гипотиреозом.
Симптомы
- Сильная боль в правом верхнем квадранте живота с распространением в спину, преимущественно в правую лопатку (продолжается 20–30 минут, затем стихает);
- эпизоды боли возникают периодически, но не каждый день;
- повышенное потоотделение;
- тошнота и рвота;
- вздутие живота;
- снижение аппетита;
- непреднамеренная потеря веса;
- иногда пациенты с ДЖВП сообщают о таких симптомах, как головная боль, хроническая усталость, кислотный рефлюкс, расстройство пищеварения, жалуются на повышенную тревожность, депрессию.
Диагностика
Диагноз устанавливается на основании опроса пациента, симптомов, лабораторных и инструментальных исследований. Прежде всего, врач исключит другие распространенные причины появления боли в животе: назначит анализы крови для оценки уровня ферментов поджелудочной железы и печени, УЗИ брюшной полости для определения структурных и функциональных особенностей желчного пузыря и желчных протоков.
При диагностике ДЖВП врач опирается на т. н. Римские критерии: боль в эпигастрии или правом подреберье, нарастает до определенного уровня и продолжается до 30 минут, настолько сильная, что мешает заниматься повседневной деятельностью или спать, возникает с разной периодичностью, уменьшается незначительно (<20%) при изменении положения тела, приеме препаратов, снижающих кислотность, дефекации.
Для уточнения диагноза проводится холецистография (рентгенография ЖП и протоков с применением контрастного вещества на основе йода); холесцинтиграфия (HIDA-сканирование) — рентгеновское исследование с использованием безопасного радиоактивного красителя; дуоденальное зондирование; эндоскопическая ретроградная холангиопанкреатография; манометрия сфинктера Одди; МРТ печени и желчевыводящих путей.
Лечение дискинезии желчевыводящих путей
Единственным эффективным методом лечения ДЖВП является холецистэктомия (удаление желчного пузыря), при условии, что симптомы проявляются не менее 3 месяцев и сильно выражены. Это малоинвазивное вмешательство (лапароскопический метод), операцию проводят через небольшие разрезы, пациенты после нее восстанавливаются достаточно быстро. Далее рекомендуется придерживаться рациона с высоким содержанием клетчатки и низким содержанием жиров, поддерживать нормальный вес, не забывать про регулярные физические нагрузки.
Пациенту может и должен быть предложен вариант бдительного ожидания, если симптомокомплекс ДЖВП беспокоил непродолжительное время или есть сомнения в точности поставленного диагноза (выясняется причина проявления симптомов, схожих с симптомами ДЖВП). Для снижения боли врач может назначить обезболивающие препараты или НПВП. Также рекомендуется избегать стрессов, ограничить потребление жирной и жареной пищи, включить в рацион овощи и фрукты, питаться небольшими порциями, нормализовать вес.
Список литературы
- American College of Gastroenterology: Biliary Tract Disorders, Gallbladder Disorders, and Gallstone Pancreatitis // https://gi.org/topics/biliary-tract-disorders-gallbladder-disorders-and-gallstone-pancreatitis/
- Cleveland Clinic: Biliary Dyskinesia // https://my.clevelandclinic.org/health/diseases/23932-biliary-dyskinesia
- UpToDate: Functional gallbladder disorder in adults // https://www.uptodate.com/contents/functional-gallbladder-disorder-in-adults
- Drugs.com: Biliary Dyskinesia // https://www.drugs.com/cg/biliary-dyskinesia.html

Дата публикации: 28 Октября 2022
Дата обновления: 21 Марта 2023
Боль в животе, тошнота, запоры – наиболее частые симптомы дискинезии желчевыводящих путей. Почему возникает данное расстройство и как его можно преодолеть, мы попросили рассказать врача-гастроэнтеролога «Клиники Эксперт» Тула Юлию Анатольевну Салтымакову.
— Юлия Анатольевна, что такое дискинезия желчевыводящих путей?
— Это нарушение работы всей желчевыводящей системы, и прежде всего желчного пузыря. Имеются в виду как гипермоторные нарушения, т. е. избыточное сокращение желчного пузыря, так и гипомоторные – недостаточная (слабая) сократительная способность органа. Данное заболевание встречается и у взрослых, и у детей.
— Каковы причины возникновения дискинезии желчевыводящих путей?
— Причин много. Самая распространённая – это, конечно, нарушение питания. Если говорить о маленьких детях (я имею в виду до трёх лет), то их бывает сложно накормить. Поэтому довольно часто родители, бабушки, дедушки начинают действовать по принципу: пусть съест хоть что-нибудь. А это, как правило, что-то сладкое, вкусное, т. е. быстрые углеводы: соки, булочки, конфетки, блинчики или колбасные изделия. Дети любят такие продукты, их легко ими накормить. Но, к сожалению, почти всегда это приводит к очень неблагоприятным последствиям.
Если брать детей постарше, то у них часто меняется режим питания, когда появляются школа, секции, кружки. Между дополнительными занятиями и школой ребёнок может что-то быстро перекусить всухомятку, домой приходит поздно. И получается, что полноценно поесть он может примерно только после 7 вечера. Естественно, у него усиливается голод в течение дня, а плотные поздние приёмы пищи очень негативно сказываются прежде всего на работе желчного пузыря.
У взрослых людей то же самое. Они говорят: «Мы так заняты, что полноценно покушать не получается, поэтому едим два раза в день – в обед и потом уже на ночь». Отсюда и начинаются проблемы.
Кроме того, с пищеварительной системой тесно связана нервная система. Повышенные эмоциональные перегрузки, какие-то стрессовые ситуации в семье, школе – всё это отрицательно влияет на работу всей пищеварительной системы, а более всего таким факторам подвержен желчный пузырь.
На его функционирование также оказывает сильное воздействие работа кишечника. Иногда запоры, редкий стул (один раз в два-три дня) могут повлиять на работу желчного пузыря и вызвать дискинезию желчевыводящих путей.
У детей почти все заболевания желчного пузыря (в 99 % случаев) являются вторичными. Т. е. связаны, например, с воспалением в тонком кишечнике, чаще в двенадцатиперстной кишке. Реактивные изменения поджелудочной железы всегда влияют на работу желчного пузыря, вследствие анатомической близости их протоков. Поэтому доктор всегда стремится докопаться до истинной причины нарушения функционирования желчевыводящих путей.
Под диагнозом «дискинезия желчевыводящих путей» могут скрываться заболевания других органов, не только желчного пузыря. Поэтому диагностика болей в животе часто требует расширенного обследования, что не всегда вызывает понимание со стороны родителей.
Читайте материалы по теме:
Существует ли прививка от стресса?
Опять затор! Что делать, если у ребёнка запор?
Запоры у взрослых: ищем причины и избавляемся
Поджелудочная железа: единственная и неповторимая. Как сохранить её здоровой?
— Как проявляется дискинезия желчевыводящих путей у детей и взрослых?
— Основным симптомом и у детей, и у взрослых является боль в животе. Дети дошкольного возраста, если у них спрашиваешь, где болит, чаще всего указывают на пупок, т. е. околопупочную область. Но обязательно требуется дообследование ребёнка, чтобы определить, действительно ли боли в околопупочной области или где-то в другом месте. Потому что иногда и заболевания почек могут проявляться болью в животе. Лучше обращаться к узкому специалисту, например, гастроэнтерологу.
У 80 % детей дискинезии желчного пузыря возникают по гипомоторному типу. Клинически можно различить типы дискинезий. Боли спастические, колющие более характерны для гипертонуса желчного пузыря или сфинктера Одди (мышечный клапан, располагающийся в дуоденальном сосочке двенадцатиперстной кишки). Ноющие, почти постоянные боли, возникающие через час после еды, характерны для гипотонии желчевыводящих путей.
Кроме болевого синдрома часто бывают тошнота, нерегулярный или крутой стул, изменение аппетита (может быть как повышенный аппетит, так и пониженный).
Читайте материалы по теме:
Мама, у меня болит живот! Что скрывается за болью в животе у ребёнка?
Коварная боль-маска. Всегда ли боль в животе говорит о проблемах с ЖКТ?
— Какие могут быть последствия, если игнорировать симптомы заболевания?
— Допустим, у пациента недостаточная (слабая) сократительная способность желчного пузыря. Соответственно, будет нарушено отделение желчи из желчевыводящих путей. Т. е. будет формироваться определённый застой желчи. При проведении УЗИ органов брюшной полости мы видим, что в желчном пузыре появляется осадок или иногда даже песок. Это может привести к развитию хронического воспаления в самом желчном пузыре или даже к формированию камней. Песок, плотный осадок – это уже первичная стадия желчекаменной болезни.
90 % хронических заболеваний у взрослых людей начинаются в детском возрасте. Желчный пузырь – орган «молчаливый», и у детей он болит крайне редко. Игнорировать любые изменения по УЗИ органов брюшной полости – это значит обеспечить ребёнку хронические заболевания пищеварительной системы в будущем.
— Какие исследования назначаются для постановки диагноза «дискинезия желчевыводящих путей»?
— Прежде всего УЗИ органов брюшной полости. Проверить функцию желчного пузыря можно только при проведении холецистографии. Самый доступный её вариант – это УЗИ желчного пузыря с пробным завтраком. В этом случае УЗИ желчного пузыря делается трёхкратно, и только тогда можно судить о вариантах нарушения работы органа (гипер- или гиподисфункции). Изменение объёма желчного пузыря, его размеров, деформации (перетяжки, перегибы) и даже песок, сладж-синдром (осадок в желчном пузыре, образующийся при застое желчи) появляются при нарушении оттока желчи или заболеваниях печени.
Также назначается общий анализ крови и мочи, копрограмма. Копрограмма – это анализ кала, по которому можно судить, какой орган пищеварительной системы у нас больше всего страдает: желчный пузырь, желудок или поджелудочная железа, и есть ли воспалительные изменения в толстом кишечнике.
— Юлия Анатольевна, а как лечат дискинезию желчевыводящих путей?
— Лечение дискинезии желчевыводящих путей заключается прежде всего в нормализации режима питания. На приёме мы обговариваем с пациентом диету очень подробно: как часто и в какое время нужно есть, какие продукты лучше исключить из рациона. Лечение дискинезии начинается с самой простой медикаментозной терапии. Это могут быть минеральные воды или какие-то травяные сборы. Ну и, как правило, желчегонные препараты и ферменты, которые улучшают работу желчного пузыря, его сократимость, иногда даже улучшают аппетит у детей, которых сложно накормить.
Разумеется, что план лечения всегда разрабатывается индивидуально, с учётом всех нюансов заболевания, противопоказаний. Например, желчегонные препараты нельзя применять при острых воспалительных изменениях в желчевыводящей системе (в том числе холециститах), реактивных гепатитах, язвенных и эрозивных заболеваниях верхних отделов пищеварительного тракта (пищевод, желудок, двенадцатиперстная кишка). Поэтому любое лечение должно быть назначено врачом, желательно гастроэнтерологом.
— Как нужно питаться при дискинезии желчевыводящих путей?
— Больше всего «бьёт» по работе желчного пузыря избыток углеводистой пищи, консервантов, красителей в наших продуктах питания. Поэтому мы всегда делаем акцент на то, что чем натуральнее еда, тем лучше. Шоколад, конфеты, соки, хлебобулочные изделия, которые любят и маленькие дети, и подростки, нужно ограничить. Обязательно должен быть контроль со стороны родителей.
Всегда можно найти возможность нормализовать питание – и своё, и ребёнка. Если, например, дети очень заняты, можно собрать какие-то небольшие пластиковые контейнеры в школу, или брать с собой, когда везёте ребёнка на секции или кружки. Всё можно скорректировать, и постепенно справиться с проблемой.
— Как предотвратить развитие дискинезии желчевыводящих путей? Разработаны ли меры профилактики данной патологии?
— Да. Хотела бы сказать, что в первую очередь это, конечно, правильное питание, но не менее важны полноценный сон и отдых. В некоторых семьях, в зависимости от графика работы родителей, дети школьного возраста начинают поздно учить уроки, поздно ложатся спать, рано встают в школу. И организм ребёнка не успевает восстановиться полностью. Отсюда переутомление, которое также влияет на работу пищеварительной системы.
Ещё важный момент – нужно больше двигаться. К сожалению, сейчас гиподинамия – это бич, который присущ не только взрослым, но и детям. Из-за увлечения сотовыми телефонами и подобными гаджетами возникает недостаток движения. Гиподинамия у детей влечёт за собой появление избыточного веса и, соответственно, нарушение работы пищеварения. Очень важно предупредить эти проблемы, так как из-за избыточного веса или ожирения могут развиваться некоторые хронические патологии. Изменить пищевое поведение, например, у ребёнка в 12–13 лет, когда оно уже сформировалось, очень сложно. Поэтому важно задумываться о таких вещах как можно раньше.
Читайте материалы по теме:
Детство – для движения! К чему приводит гиподинамия?
Как довести ребёнка до ожирения?
Записаться на приём к врачу-гастроэнтерологу можно здесь
Записаться на приём к врачу-детскому гастроэнтерологу можно здесь
ВНИМАНИЕ: услуги доступны не во всех городах
Беседовала Марина Воловик
Редакция рекомендует:
Не всегда гастроскопия. Обследование при болях в животе
Удалить или оставить? Что делать, если обнаружены камни в желчном пузыре?
Не только колоноскопия: о чём расскажет анализ кала?
Как защитить желудок от язвы?
Когда кишечник бунтует: что такое синдром раздражённого кишечника?
Для справки:
Салтымакова Юлия Анатольевна
В 2003 году окончила Тверскую государственную медицинскую академию.
2004 год – интернатура по педиатрии.
2006 год – первичная специализация по гастроэнтерологии в НИИ детской гастроэнтерологии, Нижний Новгород.
В настоящее время – врач-гастроэнтеролог в «Клинике Эксперт» Тула. Принимает по адресу: ул. Болдина, д. 74.