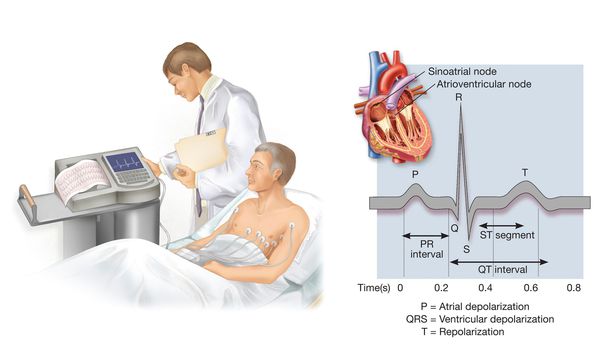
Артериальная гипертензия (АГ) — синдром стойкого повышения клинического артериального давления (АД) при гипертонической болезни выше пороговых значений (АД ≥140/90 мм рт. ст.).
Основные сведения о патологии
Распространенность заболевания среди женщин и мужчин приблизительно одинаковая, достигает 20%. АГ чаще диагностируется после 40 лет, но может развиваться в любом возрасте.
При повышенном давлении больных беспокоят субъективные проявления — боль в голове и области сердца, шум в ушах, сердцебиение, одышка, нечеткость зрения, мушки и туман перед глазами и др. Именно эти симптомы становятся причиной обращения к терапевту.
Обследование при гипертонии, помимо мониторинга АД, включает ряд исследований, направленных на выявление причины и последствий АГ. Больным проводятся: ЭКГ, ЭхоКГ, УЗДГ артерий почек и шеи, анализы мочи и биохимический анализ крови.
При подтверждении диагноза производится подбор медикаментозной терапии с учетом состояния пациента, результатов диагностики, факторов риска. Лечение гипертонии подразумевает снижение артериального давления, предупреждение и лечение осложнений, среди которых на первых местах стоят атеросклероз, инсульты. Гипертония — одна из самых частых причин преждевременной смертности людей разного возраста.
Гипертоническая болезнь считается неизлечимой, но при правильно подобранном лечении и выполнении всех рекомендаций врача хорошо контролируется, позволяя избегать опасных приступов — кризов.
Лечение АГ в зависимости от причины
В отличие от многих заболеваний, у большинства больных нет конкретных причин развития гипертонии. На патологию могут влиять многие факторы:
- наследственность;
- наличие абдоминального ожирения;
- передозировка соли;
- возрастные изменения.
В зависимости от причины АГ пациенты делятся на группы:
- С первичной гипертензией — более 90% больных имеют спонтанную гипертонию, связанную со сложными причинами — генетикой, влиянием окружающей среды, диетой, стрессами и образом жизни.
- Со вторичной гипертензией — 10% больных имеют симптоматическую гипертензию. В этом случае повышенное артериальное давление — симптом другого заболевания. АГ может быть связана с заболеваниями почек, сосудов, дисфункцией желез, секретирующих вещества, регулирующие АД (щитовидной железы, паращитовидных желез, надпочечников).
И если в первом случае терапия направлена на нормализацию образа жизни и прямое снижение АД, то во втором с помощью диагностики можно обнаружить причину, вызывающую повышение АД. В этом случае лечение в первую очередь будет направлено на основное заболевание. В обоих случаях терапия включает в себя немедикаментозные методы и лекарственную терапию.
Немедикаментозная терапия артериальной гипертензии
Большинству пациентов придется применять препараты, понижающие артериальное давление. Но лечение будет более эффективным при коррекции текущего образа жизни. Поэтому первое, что рекомендуется всем пациентам с гипертонией — пересмотреть образ жизни.
Исследования показывают, что немедикаментозные методы лечения АГ:
- снижают число возможных факторов риска, например, курение, которое рекомендуется исключить, — один из таких факторов;
- способствуют снижению давления;
- уменьшают потребность в антигипертензивных препаратах (АГП);
- повышают эффективность медикаментозного лечения.
Также именно немедикаментозная терапия становится активной первичной профилактикой АГ у людей с нормальным давлением, имеющих факторы риска и профилактикой кризов у больных.
Немедикаментозная терапия включает в себя:
- Ограничение употребления соли до 5 мг в сутки. Исследования показывают, что в среднем взрослый человек потребляет соли в 2 раза больше — до 12 г/сутки. Снижение норм до 5 г/сутки у больных с гепертензией позволяет снизить САД примерно на 5 мм рт. ст. Важно учитывать, что имеется ввиду вся соль, включая уже содержащуюся в продуктах.
- Ограничение употребления алкоголя. Допустимые нормы: мужчины — менее 140 мл, женщины — менее 80 мл чистого спирта в неделю.
- Отказ от курения.
- Изменение диеты. Увеличение в меню овощей и свежих фруктов до (400 гр), рыбы (не реже 2 раз в неделю), орехов, нежирных молочных продуктов и масел, содержащих ненасыщенные жирные кислоты, например, оливковое масло. В продуктах важны содержание калия, кальция, магния. Необходимо уменьшить в рационе мясо, жиры животного происхождения.
- Контроль массы тела. Серьезный риск развития АГ несет ожирение (индекс массы тела (ИМТ) ≥30 кг/м или окружность талии >102 см у мужчин и >88 см у женщин).
При ожирении снижение массы тела на 5-10% ведет к уменьшению рисков развития сердечно-сосудистых осложнений. - Умеренная ежедневная физическая активность. Не менее 30 минут динамических упражнений. Рекомендованные нагрузки — прогулки (ходьба), скандинавская ходьба, езда на велосипеде, фитнес без подъема тяжестей, спокойное плавание.
Медикаментозная терапия АГ
Основой антигипертензивной терапии для снижения АД и уменьшения числа сердечно-сосудистых событий в настоящее время служат 5 фармакологических групп антигипертензивных препаратов:
- ингибиторы ангиотензинпревращающего фермента (ИАПФ);
- блокаторы рецепторов ангиотензина-II (БРА);
- бета адреноблокаторы (ББ);
- блокаторы кальциевых каналов (антагонисты кальция, АК);
- диуретики: тиазидные (гидрохлортиазид) и тиазидоподобные (хлорталидон, индапамид).
Ингибиторы ангиотензинпревращающего фермента
Фармакодинамическое действие ингибиторов АПФ заключается в блокировании АПФ, превращающего ангиотензин I в ангиотензин II в крови и тканях, что приводит к устранению прессорных и других нейрогуморальных влияний АТII ие предупреждает инактивации брадикинина, что усиливает вазодилатирующий эффект.
Основной фармакодинамический эффект таких препаратов — гемодинамический, связанный с периферической артериальной и венозной вазодилатацией, отличающейся от других вазодилататоров отсутствием увеличения ЧСС ввиду понижения активности САС.
Гемодинамические эффекты ингибиторов АПФ лежат в основе их гипотензивного действия; у больных с застойной сердечной недостаточностью — в уменьшении дилатации сердца и повышении сердечного выброса.
Ингибиторы АПФ оказывают кардиопротективное действие, вызывая регресс ГЛЖ, препятствуя ремоделированию, ишемическому и реперфузионному повреждению миокарда.
Кардиопротективный эффект — класс-специфический для всех ингибиторов АПФ и обусловлен, с одной стороны, устранением трофического действия АТ11 на миокард, а с другой, модуляцией симпатической активности, так как АТ11 является важным регулятором высвобождения.
Ингибиторы АПФ снижают высвобождение норадреналина и реактивность сосудистой стенки на вазоконстрикторную симпатическую активацию, что используется у пациентов с ишемической болезнью сердца при остром инфаркте миокарда и угрозе реперфузионных аритмий.
У больных с застойной сердечной недостаточностью снижение периферической системной резистентности (постнагрузки), легочной сосудистой резистентности и капиллярного давления (преднагрузки) ведет к снижению дилатации полостей сердца, улучшению диастолического наполнения, повышению сердечного выброса и увеличению толерантности к нагрузке.
Нейрогуморальные эффекты ингибиторов АПФ замедляют ремоделирование сердца и сосудов.
Почечные эффекты ингибиторов АПФ связаны с дилатацией артериол клубочков повышением натрийуреза и задержкой калия в результате уменьшения секреции альдостерона.
Ингибиторы АПФ оказывают органопротективное (кардио-, вазо- и нефропротективное) действие; благоприятно влияют на углеводный обмен (уменьшают инсулинорезистентность) и липидный обмен (повышают уровень ЛПВП).
Показания для назначения ингибиторов АПФ в кардиологической практике:
- при лечении систолической дисфункции левого желудочка вне зависимости от наличия или отсутствия признаков ХСН;
- гипертрофия левого желудочка, при лечении артериальной гипертензии и большинства форм симптоматических гипертензии;
- в качестве самостоятельного элемента лечения различных видов нефропатий, в том числе диабетической;
- в системе мер вторичной профилактики у пациентов, перенесших ИМ;
- повышенная активность ренин-ангиотензинной системы (в том числе односторонний стеноз почечной артерии);
- недиабетическая нефропатия;
- атеросклероз сонных артерий;
- протеинурия;
- микроальбуминурия;
- фибрилляция предсердий;
- метаболический синдром.
Абсолютные противопоказания для применения ингибиторов АПФ:
- повышенная чувствительность к компонентам препарата;
- беременность и кормление грудью;
- сужение почечных артерий, в т.ч. одностороннее (если у больного одна почка);
- выраженная гипотония;
- тяжелая форма сужения аорты;
- содержание плазменного калия более 5,5 ммоль /л;
- порфирия;
- нейропения (менее 1000 клеток /мм3).
Относительные противопоказания:
- умеренная артериальная гипотония;
- тяжелая хроническая почечная недостаточность (креатинин менее 300 мкмоль/л);
- подагрическая почка;
- вероятность наступления беременности в период лечения;
- хроническое легочное сердце, сопровождающееся отеками и асцитом;
- облитирирующий атеросклероз;
- гемоглобин до79 г/л.
Ингибиторы АПФ не назначают детям и подросткам до 18 лет.
Нежелательно принимать ингибиторы АПФ людям, получающим иммунодепрессанты, препараты, подавляющие деление клеток. Совместный прием этих лекарств опасен выраженным уменьшением количества лейкоцитов. Примеры нежелательных комбинаций – аллопуринол, фенотиазиновые непролептики, рифампицин.
Частые побочные эффекты:
- артериальная гипотония;
- приступообразный непродуктивный сухой кашель;
- ангионевротический отек верхних дыхательных путей;
- холестаз;
- гиперкалиемия;
- протеинурия;
- нарушение функции почек.
Клинико-фармакологическая классификация по L. Opie:
- Класс 1. Жирорастворимые активные лекарственные формы (каптоприл);
- Класс 2. Жирорастворимые пролекартсва. Преимущественно выводимые почками: эналаприл, хинаприл, периндоприл, цилазаприл. 2В — выводятся почками и печенью: рамиприл, моэксиприл, фозиноприл; 2С-выводятся преимущественно печенью: спираприл,трандолаприл.
- Класс 3. Водорастворимые активные лекарственные формы (лизиноприл).
Таблица 1. Ингибиторы АПФ
| Препарат | Доза мг/сут | Кратность приема |
| Каптоприл (капотен) | 50-100 | 2-3 |
| Хинаприл (Аккупро) | 10-40 | 1-2 |
| Лизиноприл (Диротон) | 5-20 | 1 |
| Моэксиприл (Моэкс) | 7,5-15 | 1-2 |
| Периндоприл (Престариум) | 4-8 | 1 |
| Рамиприл (Тритаце) | 1,25-2,0 | 1 |
| Трандолаприл (Гоптен) | 2-4 | 1 |
| Фозиноприл (Моноприл) | 10-40 | 1-2 |
| Цилазаприл (Инхибейс) | 2,5-5 | 1 |
| Эналаприл (Ренитек) | 10-40 | 1-2 |
| Беназеприл (Бензаприл) | 5-20 | 1-2 |
Блокаторы рецепторов ангиотензина II
Блокаторы рецепторов ангиотензина (АТ) II (сартаны) — класс гипотензивных препаратов, действующих на ренин ангиотензин альдостероновую систему (РААС). Они селективно блокируют АТ II рецепторы, устраняя неблагоприятные биологические эффекты АТП (взоконстрикцию, секрецию альдостерона, активацию САС, пролиферацию гладкой мускулатуры сосудов и миокарда).
В отличие от ингибиторов АПФ сартаны блокируют образование АТ II, не воздействуя на всю цепь превращения АТ I в АТ II, в том числе и на ферменты – ангиотензинпревращающий фермент, химазы, эндотелиальная и почечная пептидазы, тканевый активатор плазминогена — ТАП и др.
Хорошо изучены два типа рецепторов к АТ II, выполняющих разные функции: АТ1 и АТ2:
- АТ1 — вазоконстрикция, стимуляция синтеза и секреции альдостерона, канальцевая реабсорбция Na+, снижение почечного кровотока, пролиферация гладких мышечных клеток, гипертрофия сердечной мышцы, усиление высвобождение норадреналина, стимуляция высвобождения вазопрессина, торможение образования ренина, стимуляция жажды.
- АТ2 — вазодилатация, натрийуретическое действие, высвобождение NO и простациклина, антипролиферативное действие, стимуляция апоптоза, дифференцировка и развитие эмбриональных тканей.
По химическому строению блокаторы рецепторов АТ II относятся к 4 группам:
- бифениловые производные тетразола — лозартан, кандесартан, ирбесартан;
- небифениловые производные тетразола — телмисартан;
- небифениловые нететразолы — эпросартан;
- негетероциклические производные — валсартан.
Блокаторы рецепторов АТ1 оказывают сосудорасширяющее действие, влияя на две наиболее важные системы организма — РААС и САС, участвующие в патогенезе развития многих сердечно-сосудистых заболеваний.
Гемодинамические и нейрогуморальные фармакодинамические эффекты блокаторов рецепторов АТ1 обусловливают целесообразность их применения при артериальной гипертонии и сердечной недостаточности.
Блокаторы рецепторов АТ1:
- Блокируют эффекты АТ II, опосредуемые через АТ1-рецепторы сосудов и надпочечников, такие как спазм артериол, задержка натрия и воды, ремоделирование сосудистой стенки и миокарда.
- Взаимодействуют с пресинаптическими рецепторами норадренергических нейронов, препятствуя высвобождению норадреналина в синаптическую щель, и тем самым предотвращая сосудосуживающий эффект симпатической нервной системы. В результате блокаторы рецепторов АТ1 вызывают системную вазодилатацию и снижение общего периферического сопротивления сосудов без увеличения частоты сердечных сокращений; натрийуретический и диуретический эффекты.
- Оказывают антипролиферативное действие, прежде всего в сердечно-сосудистой системе.
Показания:
- артериальная гипертензия;
- левожелудочковая дисфункция систолического характера;
- хроническая сердечная недостаточность;
- гипертоническая болезнь;
- гипертрофия левого сердечного желудочка;
- наличие в анамнезе больного перенесенного в недавнем времени инфаркта миокарда;
- сахарный диабет с сопутствующей нефропротективной функцией.
Противопоказания:
- гиперчувствительность к блокаторам рецепторов АТ1;
- артериальная гипотония;
- гиперкалиемия;
- дегидратация;
- стеноз почечных артерий;
- беременность и кормление грудью;
- детский возраст.
При лечении блокаторами рецепторов АТ1 необходимы контроль за уровнем АД и ЧСС и контроль функции почек — анализы на уровни калия, креатинина.
Побочные эффекты:
- Часто: развитие кашля, связанного с влиянием брадикинина на легкие. Блокаторы рецепторов АТ1 не влияют на метаболизм кининов и поэтому вызывают кашель значительно реже, чем ингибиторы АПФ. Частота возникновения кашля составляет от 1% (валсартан, эпросартан, телмисартан) до 4,6% (лозартан, ирбесартан, кандесартан), а у пациентов с развитием кашля на ингибиторы АПФ частота кашля достигала 15,6% (телмисартан)— 19% (валсартан).
- Редко: ангионевротический отек, сыпь.
Эффект «первой дозы» (головокружение, слабость, постуральная гипотония, обмороки), возникающий при приеме ингибиторов АПФ и обусловленный резким гемодинамическим эффектом, у блокаторов рецепторов АТ1 выражен незначительно.
В отличие от ингибиторов АПФ блокаторы рецепторов АТ1 не вызывают клинически значимой задержки калия в организме (частота развития гиперкалиемии менее 1,5%). Блокаторы рецепторов АТ1 имеют нейтральный метаболический профиль: не влияют на метаболизм липидов и углеводов. Синдром отмены у блокаторов рецепторов АТ1 не отмечен.
Таблица 2. Блокаторы рецепторов ангиотензина II
| Препарат | Суточная доза мг/сут | Кратность приема |
| Ирбесартан | 150-300 | 1 |
| Вальвартан | 80-160 | 1 |
| Лозартан | 50-100 | 1-2 |
| Кандесартан | 8-32 | 1 |
| Эпросартан | 600-800 | 1 |
| Телмисартан | 40-160 | 1 |
Бета-адреноблокаторы
Бета-адреноблокаторы — группа фармакологических препаратов, блокирующих бета-адренорецепторы.
Группы бета-блокаторов:
- блокаторы β1-адренорецепторов — селективные, или избирательные;
- блокаторы β1-адренорецепторов и β2-адренорецепторов.
Блокаде β1-адренорецепторов свойственны кардиальные эффекты:
- снижение силы сердечных сокращений — отрицательное инотропное действие;
- снижение ЧСС — отрицательное хронотропное действие;
- угнетение сердечной проводимости — отрицательный дромотропный эффект.
При блокаде β2-адренорецепторов повышается:
- тонус бронхов;
- тонус матки у беременных;
- тонус артериол;
- рост общего периферического сопротивления сосудов.
Выделяют несколько ключевых эффектов, играющих основную роль и обуславливаютщих результативность применения бета-блокаторов:
- расширение сосудов, благодаря чему происходит облегчение кровотока, нормализуется его скорость, падает сопротивление стенок артерий;
- снижение частоты сердечных сокращений;
- гипогликемический превентивный эффект;
- снижение артериального давления.
Показания к применению:
- первичная гипертензия;
- вторичная или реноваскулярная гипертензии;
- аритмии;
- ишемическая болезнь;
- хроническая сердечная недостаточность в начальных стадиях.
В качестве средств вспомогательного профиля, бета-блокаторы назначаются:
- при феохромоцитоме (опухоли коры надпочечников, синтезирующей норадреналин);
- при текущем гипертоническом кризе для нормализации ритма сердца, расширения сосудов.
Противопоказания:
- выраженная артериальная гипотензия;
- брадикардия;
- падение частоты сердечных сокращений до уровня 50 ударов в минуту и менее;
- инфаркт миокарда;
- синоатриальные блокады;
- дефекты проводящей системы сердца;
- синдром слабости синусового узла;
- нарушение движения импульса по пучку Гиса;
- сердечная недостаточность в декомпенсированной фазе до коррекции состояния.
С осторожностью:
- бронхиальная астма;
- выраженная дыхательная недостаточность;
- феохромоцитома без одновременного применения альфа-адреноблокаторов;
- хроническая обструктивная болезнь легких;
- текущий прием антипсихотических препаратов (нейролептиков), аллергической реакции на действующее вещество.
- беременность, грудное вскармливание (только в случае крайней необходимости).
Побочные эффекты:
- сухость глаз;
- слабость;
- сонливость;
- головная боль;
- снижение ориентации в пространстве;
- тремор;
- бронхоспазм;
- диспепсические явления: отрыжка, изжога, диарея;, тошнота, рвота;
- гипергидроз — повышенное потоотделение,
- кожный зуд, сыпь, крапивница;
- брадикардия, падение артериального давления, сердечная недостаточность и др. кардиальные явлений, потенциально опасные для жизни.
Таблица 3. Бета-адреноблокаторы
| Действующее вещество | Препарат | Доза при ст.ст. |
| Метопроло | Беталок-ЗОК, Корвитол, Эгилок, Эгилок-ретард, Метокард | 50-200 мг *1-2 р/сут |
| Бисопролол | Конкор, Бисогамма, Арител, Бипрол, Конкор Кор, Коронал | 5-10 мг /сут |
| Бетаксолол | Локрен, Бетак | 5-20 мг/сут |
| Карведилол | Дилатренд, Карветренд, Талитон, Акридиол, Кориол | 25-50 мг * 2 р/сут |
| Небивалол | Небилет | 5-10 мг/сут |
| Атенолол | Тенормин, Атенолол, Хайпотен, Атенолан | 50-200 мг*1-2 р /сут |
| Пропранолол | Индерал, Обзидан, Анаприлин | 20-80 мг * 4 р/сут |
Блокаторы кальциевых каналов
Антогонисты кальция метаболически нейтральны и не оказываю отрицательного действия на углеводный, липидный и пуриновый обмен. Действие таких препаратов выражено в нескольких эффектах:
- антигипертензивном;
- антиангинальном;
- органопротективном.
АК тормозят агрегацию тромбоцитов.
В целом их влияние на СС риск схоже с другими классами антигипертензивных препаратов. Но АК обладают большим эффектом в отношении профилактики инсультов и менее эффективны в отношении профилактики СНнФВ (сердечная недостаточность сопряженная с низкой фракцией выброса).
Эффекты блокаторов кальциевых каналов:
- уменьшение частоты ЧСС;
- снижение сократимости миокарда;
- уменьшение тонуса сосудов;
- купирование спазма сосудов;
- уменьшение интенсивности агрегации (слипания) форменных клеток крови.
Косвенным образом препараты группы блокаторов кальциевых каналов сводят к минимуму риски формирования атеросклеротических бляшек. Дополнительный фармакологический эффект — снижение сократимости матки за счет влияния на миометрий. Потому возможно использование медикаментов в рамках акушерской практики для предотвращения преждевременных родов, при угрозе их начала.
Показания к применению:
- субарахноидальное (межоболочечное) кровоизлияние;
- артериальная гипертензия;
- коронарная недостаточность в форме стенокардии;
- легочная гипертензия;
- гипертрофические изменения кардиальных структур (разрастание, утолщение мышечного слоя);
- кардиомиопатия;
- болезнь Райно;
- наджелудочковые аритмии;
- синусовая тахикардия;
- снижение тонуса мышц матки в рамках превенции преждевременных родов.
Противопоказания:
- беременность и период лактации;
- брадикардия;
- нестабильная стенокардия с прогрессированием патологического процесса,;
- стеноз аорты.
Побочные эффекты:
- головные боли (проходят самостоятельно);
- падение частоты сердечных сокращений;
- снижение артериального давления;
- кардиальная недостаточность;
- аритмии;
- ощущение жара;
- кожная сыпь.
Таблица 3. Блокаторы кальциевых каналов
| Название | Суточная доза (мг) | Частота приема в сутках |
| Фенилалкиламины | ||
| Верапамил | 120-480 | 3 |
| Верапамил SR | 240-480 | 1-2 |
| Бензотеазепины | ||
| Дилтиазем | 90-360 | 3 |
| Дилтиазем SR | 120-360 | 1-2 |
| Дигидропиридины | ||
| Амплодипин | 2,5-10 | 1 |
| Исрадипин | 2,5-10 | 1-2 |
| Лацидипин | 2,0-4,0 | 1 |
| Никардипин | 60-120 | 3 |
| Нифедипин SR или GITS | 20-120 | 1 |
| Фелодипин | 5-20 | 1 |
Диуретики
Диуретики — мочегонные средства, способствующие усиленному выделению мочи почками.
Действие диуретиков:
- снижение жидкости в полостях внутренних органов и тканевых структурах;
- выведение из организма солевых отложений;
- противоотечный эффект;
- стабилизации показателей артериального давления.
Показания к применению:
- гипертония;
- остеопороз;
- нарушение процессов кровообращения;
- отечность, спровоцированная кардиологическими заболеваниями, патологиями почек, артериальной гипертензией;
- глаукома;
- цирроз печени;
- сахарный диабет;
- нарушение обменных процессов;
- сердечная недостаточность, протекающая в острой форме;
- повышенная секреция альдостерона;
- острая форма почечной недостаточности.
Механизм действия диуретиков при повышенном давлении
Терапевтическое действие диуретиков обусловлено способностью их основных компонентов расширять кровеносные сосуды, повышать тонус сосудистых стенок, одновременно снижая показатели натрия в крови.
Уменьшение количества жидкости и благотворное влияние на сердечно-сосудистую систему помогают нормализовать кровяное давление, улучшить общее состояние больного гипертонией.
Кроме того, диуретики:
- снижают нагрузки на левый сердечный желудочек;
- оказывают спазмолитический эффект, способствующий расслаблению мускулатуры артерий, бронхов и желчных путей;
- расслабляют миокард;
- способствуют нормализации процессов кровообращения и микроциркуляции;
- снижают потребность миокарда в количестве кислорода.
В большинстве случаев лекарства-диуретики от гипертонии назначаются лицам преклонного возраста, страдающим от высокого давления.
Группы диуретиков:
- петлевые и действующие на кортикальный сегмент петли Генле — наиболее мощные;
- калийсберегающие;
- осмодиуретики.
По химической структуре петлевые диуретики представляют собой производные сульфамоилантраниловой и дихлорфеноксиуксусной кислот (фуросемид, буметанид, этакриновая кислота и др.). Действуют петлевые диуретики на всем протяжении восходящего отдела петли нефрона (петли Генле) и резко угнетают реабсорбцию ионов хлора и натрия; усиливается также выделение ионов калия.
К весьма эффективным мочегонным средствам относятся тиазиды — производные бензотиадиазина (гидрохлоротиазид и др.). Их эффект развивается главным образом в кортикальном сегменте петли нефрона, где блокируется реабсорбция катионов (натрия и калия). Характерна для них гипокалиемия, иногда весьма опасная.
Как петлевые диуретики, так и бензотиадиазины используют при лечении гипертонической болезни и хронической сердечной недостаточности.
Побочные эффекты:
- парестезии лица;
- головокружение;
- диспепсия;
- гипокалиемия, гиперурикемия;
- лекарственная лихорадка, кожная сыпь;
- угнетение костного мозга;
- почечные колики с образованием камней (редко).
Противопоказания:
При циррозе печени из-за снижения выведения ионов аммония возможно развитие энцефалопатии.
В щелочной среде мочи отмечают преципитацию солей фосфата кальция с формированием камней. При тяжёлых формах хронической обструктивной болезни лёгких из-за возможности усиления ацидоза препарат противопоказан.
Таблица 4. Диуретики
| Перпараты | Разовая доза | Красность приема |
| Тиазидовая группа | ||
| Гипотазид | 6,25-12,5 | 1-2 |
| Хлортилидон (оксодолин) | 12,5-50 | 1 |
| Индолиновые производные | ||
| Идапамид (индопрес) | 2,5 | 1 |
| Арифон-ретард | 1,5 | 1 |
| Петлевые диуретики | ||
| Фуросемид | 20-100 | 2-3 |
| Этакриновая кислота | 25-100 | 2-3 |
Дополнительные антигипертензивные препараты — Альфа-адреноблокаторы, агонисты имидазолиновых рецепторов
В целом антигипертензивные препараты, не относящиеся к основным классам, не рекомендуются для рутинного применения при артериальной гипертензии, но остаются препаратами резерва, например, для применения при резистентной гипертензии при неэффективности остальных препаратов.
- Альфа-адреноблокаторы. Улучшают углеводный и липидный обмены, повышают чувствительность тканей к инсулину, улучшают почечную гемодинамику. Эти препараты вызывают постуральную гипотензию, поэтому их с осторожностью применяют у пациентов с диабетической нейропатией и у пациентов старше 65 лет. Предпочтительное показанием для этого класса препаратов — наличие у пациентов с АГ доброкачественной гиперплазии предстательной железы. Альфа-адероноблокаторы рекомендуются при резистентной АГ, в качестве четвертого препарата к комбинации ИАПФ/БРА, АК, диуретика (принепереносимости спиронолактона).
- Агонисты имидазолиновых рецепторов (моксонидин). АИР стимулируют имидазолиновые рецепторы, расположенные в вентролатеральном отделе продолговатого мозга. В отличие от других классов АГП, для моксонидина не проводились РКИ с использованием жестких конечных точек. Моксонидин для лечения АГ рекомендуется пациентам с МС или ожирением в комбинации с ИАПФ, БРА, АК и диуретиками при недостаточной эффективности классических комбинаций
Стратегия медикаментозной терапии при неосложненной АГ
Монотерапия эффективно снижает АД у пациентов с низким риском и 1 ст. АГ, у очень пожилых и ослабленных пациентов, поэтому большинству больных для контроля АД требуется комбинация препаратов.
Преимущества комбинации антигипертензивных препаратов:
- Усиление лечебного эффекта. Комбинация двух препаратов из любых двух классов антигипертензивных средств усиливает степень снижения АД намного сильнее, чем повышение дозы одного препарата.
- Возможность физиологического и фармакологического синергизма между препаратами разных классов. Это приводит к более выраженному снижению АД и лучшей переносимости.
Таблица 5. Пошаговые варианты комбинации диуретиков
| 1 таблетка | Шаг 1
Начальная терапия (двойная комбинация) |
иАПФ или БРА + АК или диуретик |
| 1 таблетка | Шаг 2
Тройная комбинация |
иАПФ или БРА + АК + диуретик |
| 2 таблетки | Шаг 3 Тройная комбинация + спиронолактон или другой препарат |
Резистентная терапия Добавить спиронолактон (25-50 мг 1 раз/сут) или другой диуретик, альфа- блокатор или бета-блокатор |
Рассмотреть бета-блокаторы можно на любом этапе лечения при наличии сердечной недостаточности, стенокардии, перенесенного ИМ, фибриляции предсердий, беременности или планировании беременности.
Таблица 6. Примеры комбинирования антигипертензивных препаратов
| Комбинируемые группы | Препараты | Торговые названия |
| Диуретик + иАПФ | Индапамид 2,5 мг + эналаприл 10 мг | Энзикс |
| Индапамид 0,625 мг + периндоприл 2 мг | Нолипрел | |
| Индапамид 1,25 мг + периндоприл 4 мг | Нолипрел-форте | |
| Гидрохлортиазид 12,5 или 25 мг + эналаприл 10 или 20 мг | Ко-ренитек, энап-Н, энап-НL | |
| Диуретик +БРА | Гидрохлортиазид 12,5 мг + лозартан 50 мг | Гизаар |
| Гидрохлортиазид 12,5 мг + валсартан 80 мг | Ко-Диован | |
| АК+иАПФ | Амплодипин 5мг + лизиноприл 10 мг | Экватор |
Заключение
Гипертония – основной фактор риска многих сердечно-сосудистых заболеваний, смертность от которых составляет более 50%от общей смертности населения. Прогноз существенно зависит от адекватности назначаемой терапии и соблюдения пациентом врачебных рекомендаций. У мужчин прогноз менее благоприятный, чем у женщин.
Выявление и лечение больных в комплексе с коррекцией у них факторов риска уже через 3 года существенно снижают риск смерти. Адекватность медицинской помощи на разных этапах – начиная от профилактики сердечно-сосудистых заболеваний, своевременного лечения в остром и реабилитационном периоде, а также сознательное отношение пациентов к своему заболеванию – залог положительных изменений статистических данных.
Меры, направленные на устранение факторов риска сердечно-сосудистых заболеваний, всегда дают положительный эффект. Например, во многих странах, где введен запрет на курение в общественных местах и население ведет здоровый образ жизни, заболеваемость и смертность от ИБС заметно снижается, а продолжительность жизни увеличивается.
Список литературы
- Клинические рекомендации «Артериальная гипертензия у взрослых» 2020 год.
https://scardio.ru/content/Guidelines/Clinic_rek_AG_2020.pdf - Внутренние болезни в 2-х томах: учебник / Под ред. Н.А. Мухина, В.С. Моисеева, А.И. Мартынова. Гл. 04. Артериальные гипертензии.
- Методические рекомендации “Артериальная гипертензия». https://dep_therapy.pnzgu.ru/files/dep_therapy.pnzgu.ru/metodichki/metodichka_ag.pdf.
- В. Резник, Г. Е. Гендлин, Г. И. Сторожаков. Руководство по кардиологии [Электронный ресурс].
- И. Кузнецов, Н.B. Стуров. Применение ингибиторов АПФ и блокаторов рецепторов ангиотензина II (сартанов) в общей врачебной практике, 2010
- А. Г. Гилман. Клиническая фармакология по Гудману и Гилману, 2006
- ред. Е. В. Шляхто М. Кардиология [Электронный ресурс] : нац. рук..
Режим доступа:http://www.rosmedlib.ru/book/ISBN9785970428450.html
Е. И. Чазов Заболевания сердечно-сосудистой системы (II). – Режим доступа: https://www.books-up.ru/read/rukovodstvo-po-kardiologii-v-chetyreh-toред.
Современные препараты от давления делятся на 10 различных групп согласно механизму их действия. Врач, изучив жалобы пациента и результаты анализов, назначает одно или несколько лекарств, которые ни в коем случае нельзя менять самостоятельно. Сердечные и сосудистые лекарства не относятся к тем, которые можно «посоветовать другу». Неверный выбор может привести к печальным последствиям. Антигипертензивные средства все отпускаются по рецепту. В данной статье мы рассмотрим их современную классификацию на основе действующих веществ и характера воздействия на организм.
Содержание
- Классификация препаратов от повышенного артериального давления (АД)
- Диуретики или мочегонные средства
- Средства, влияющие на активность ангиотензинпревращающего фермента (АПФ)
- Блокаторы АПФ
- Бета и альфа адреноблокаторы
- Агонисты имидазолиновых рецепторов
Часто люди спрашивают в аптеках препараты от давления нового поколения без побочных эффектов. Но этого не бывает на практике. Все действенные лекарства имеют свои побочные эффекты. Придется потратить немало времени с тем, чтобы выбрать с врачом свою группу препаратов от гипертонической болезни (ГБ). Протестировать ее, уточнить дозу или вовсе заменить, если медикамент не подошел.
Классификация препаратов от повышенного артериального давления (АД)
Диуретики или мочегонные средства
Препараты, усиливающие работу почек, выводят соли и лишнюю воду. Это приводит к уменьшение объема циркулирующей крови и снижению сосудистого сопротивления — давление падает. Далеко не все мочегонные подходят для этой цели. Основное требование к подобным ЛС — мягкость и длительность диуретического эффекта, способность сберегать калий. Многие лекарства из этой группы входят в состав комбинированных препаратов от ГБ.
Самые распространенные — это тиазиды. Индапамид выпускается в чистом виде и в комплексе. Гидрохлортиазид и хлорталидон обычно в составе лекарств от давления. Примеры: хлорталидон + атенолол, хлорталидон + азилсартан. Многочисленные варианты включает в себя комплекс гидрохлортиазида с разными препаратами от ГБ: с хинаприлом, рамиприлом, кандесартаном, бисопрололом, лозартаном, валсартаном. Индапамид чаще встречается с лизиноприлом, с амлодипином и периндоприлом.
Когда мочегонные назначены верно доктором, побочные эффекты практически не выражены. Потери калия не являются значительными. Иногда пациенту приходится заменить препараты из-за аллергической реакции. В отдельных случаях доктор может выписать добавки с калием.
Бывает, что одного вида мочегонного не хватает. Существует препарат, включающий два диуретика: гидрохлортиазид и триамтерен (сберегающий калий). Показания у этого средства следующие: отечный синдром, цирроз печени и ГБ.
Средства, влияющие на активность ангиотензинпревращающего фермента (АПФ)
В нашем организме функционируют одновременно несколько систем, поддерживающих артериальное давление в норме. Одна их них — это ренин-ангиотензиновая система. Особенности ее работы мы не будем описывать, но скажем лишь, что главное активное вещество, повышающее давление — олигопептид ангиотензин II. Когда у человека наступает сбой сосудистого баланса, то ангиотензин следует ингибировать. Для этого разработана большая группа лекарств.
Поколения препаратов от давления влияющих на ангиотензин II, непрерывно обновляются. Такое известное средство, как эналаприл уже не считается новым и на его смену пришел периндоприл.
Он начинает действовать приблизительно через 1 час и активен в течение суток. Считается сильным препаратом. По этой причине многим трудно отрегулировать дозировку, без врача это сделать невозможно. Частный побочный эффект — слишком сильное снижение АД, что опасно. Иногда кардиолог вынужден совсем отменить лекарство из этой группы. Но при сильно выраженных симптомах ГБ периндоприл идеальный выбор, особенно в сочетании с индапамидом. Кашель и одышка при приеме периндоприла выражены значительно реже и меньше, чем на фоне эналаприла.
Блокаторы АПФ
Новейшие препараты от давления без побочных эффектов в виде кашля — это блокаторы АПФ, они действует похожим образом, но у них выше профиль безопасности. Это кандесартан, эпросартан, ирбесартан, лозартан, телмисартан. Валсартаны уже не считаются новыми.
Сартаны снижают давление через 3 часа, но максимальный эффект проявляется после 4-8 недель постоянного приема. Правильный прием этого средства снижает риск смертности у пациентов с высоким риском сердечно-сладостных патологий. Блокаторы АПФ из группы сартанов стоят дороже ингибиторов АПФ, поскольку действуют более избирательно и лучше переносятся.
Бета и альфа адреноблокаторы
Данная группа препаратов действует через снижение активности адреналина, который повышает давление, частоту и силу сердечных сокращений. Адреноблокаторы выписывают людям, которым не помогают ингибиторы АПФ, а также пациентам с сердечными заболеваниями. Здесь различают несколько поколений ЛС. Наиболее ранние из них — это атенолол, метопролол. Сейчас врачи назначают в основном бисопролол, отдельно или в составе с мочегонным компонентом.
Бисопролол действует главным образом через сердце, снижая минутный объем крови. Дополнительно влияет на сосуды и активность ренина. В результате снижается давление, частота сердечных сокращений. Назначается при хронической сердечной недостаточности, для предупреждения приступов стенокардии и для борьбы с ГБ. Побочные эффекты могут быть опасными: редкий пульс, головокружение, нарушение сердечной проводимости.
Сочетанное адреноблокирующее действие оказывает карведилол. Это альфа и бета адреноблокатор. Относится к новому поколению, считается сильным препаратом. Снижает давление через сердце и периферические сосуды, расширяя их. Назначается для лечения стабильной стенокардии, хронической сердечной недостаточности и ГБ.
К бета адреноблокаторам III поколения относится небиволол. У него лучше выражено сосудорасширяющее действие и выше профиль безопасности.
Блокаторы кальциевых каналов
Кальций в норме поддерживает сократимость миокарда и тонус сосудов. Разработана группа препаратов, ограничивающих его влияние с целью понизить давление при ГБ.
Блокаторы каналов кальция считаются сильными, иногда назначаются в качестве скорой помощи при очень высоком давлении. Из раннего поколения это верапамил, нифедипин. Из новых амлодипин (II поколение) и лерканидипин (III поколение).
Амлодипин назначается при ГБ и стенокардии. Из побочных эффектов у него бывает нередко гипотензия, ощущение сердцебиения, отеки, ухудшение работы сердца. Лерканидипин снижает давление преимущественно через сосудистое русло и поэтому у него нет побочных на сердце или они выражены значительно меньше. Среди показаний есть только гипертоническая болезнь.
Агонисты имидазолиновых рецепторов
По другому эта группа новых препаратов от давления называетсяа — альфа 2 адреномиметики центральные.
Как мы уже упоминали выше, жизненно-важная поддержка давления в сосудистом русле находится под контролем многих систем в нашем в организме. Одна из них — это сосудодвигательный центр в головном мозге. Представитель группы — моксонидин снижает активность этого центра и давление снижается, процесс происходит постепенно.
Препараты на основе моксонидина качественно снижают давление. Но в отличие от других, моксонидин противопоказан при острой и хронической сердечной недостаточности, а эти патологии часто сопровождают ГБ.
Из нежелательных эффектов нужно назвать сухость во рту, диарею, сонливость, головную боль, бессонницу, нервозность.
Как мы видим, новейших препаратов от давления без побочных действий не бывает. Выбор лекарства сделает врач на основе изучения анализов крови, ЭКГ и показателей тонометра. Перед посещением врача нужно вести дневник значений АД, где будет зафиксировано давление утром, днем и вечером.
Положительное влияние оказывает соблюдение диеты с низким содержанием соли, животных жиров и легких углеводов, а также регулярные спортивные занятия.
Для улучшения работы сердечно-сосудистой системы мы можем рекомендовать пищевые добавки с важными элементами. Например, селен, магний, калий: Селен-Актив, Селен Витамин, Селен ВТФ, Superum Калий и Магний, Доппельгерц актив Магний+Калий, Магний + Калий Кардио Эвалар.
БАД с омега 3 поддерживает здоровье сосудов и регулирует артериальное давление. В аптеках присутствует большое разнообразие брендов с омега 3: Mirrolla Рыбий жир Омега-3, Super Омега 3-6-9, Verrum Vit Омега-3, Атероклефит омега-3 комплекс Эвалар.
БАД. Не является лекарством.
Источники
- Национальные рекомендации по диагностике и лечению артериальной гипертонии. Комитет экспертов РМО-АГ и ВНОК. Кардиоваскулярная терапия и профилактика 2008;
- Чазов Е.И., Чазова И.Е. // Руководство по артериальной гипертонии. // М.: Медиа Медика; 2005.
Информация представлена в ознакомительных целях и не является медицинской консультацией или руководством к лечению со стороны uteka.ru.
Средний рейтинг 5 из 5 на основе 2 голосов
Дата публикации 30 октября 2017Обновлено 26 апреля 2021
Определение болезни. Причины заболевания
Основной критерий артериальной гипертонии (или артериальной гипертензии) как целой группы заболеваний — стабильное, то есть выявленное при неоднократных измерениях в разные дни, повышение артериального давления (АД). Вопрос о том, какое именно АД считать повышенным, не так прост, как может показаться. Дело в том, что среди практически здоровых людей диапазон значений АД достаточно широк. Результаты длительного наблюдения за людьми с разными уровнями АД показали, что уже начиная с уровня 115/75 мм рт. ст., каждое дополнительное увеличение АД на 10 мм рт. ст. сопровождается увеличением риска развития болезней сердечно-сосудистой системы ( прежде всего, ишемической болезни сердца и инсульта) [1]. Однако пользу от современных методов лечения артериальной гипертонии удалось доказать в основном лишь для тех пациентов, у которых АД превышало значение 140/90 мм рт. ст. Именно по этой причине договорились считать это пороговое значение критерием для выделения артериальной гипертонии.
Повышением артериального давления могут сопровождаться десятки различных хронических заболеваний, и гипертоническая болезнь — лишь одно из них, но самое частое: примерно 9 случаев из 10. Диагноз ГБ устанавливается в тех случаях, когда имеется стабильное повышение АД, но при этом никаких иных заболеваний, которые приводят к повышению АД, не обнаруживается.
Гипертоническая болезнь — это болезнь, для которой стабильное повышение АД служит основным ее проявлением. Факторы риска, увеличивающие вероятность ее развития, были установлены при наблюдениях за большими группами людей. Помимо имеющейся у некоторых людей генетической предрасположенности, среди таких факторов риска находятся:
- ожирение;
- малоподвижность;
- избыточное потребление поваренной соли, алкоголя;
- хронический стресс;
- курение.
В общем, все те особенности, которые сопутствуют современному городскому образу жизни в индустриально развитых странах [2]. Именно поэтому гипертоническая болезнь считается заболеванием, связанным с образом жизни, и его целенаправленные изменения к лучшему должны всегда рассматриваться в рамках программы лечения гипертонической болезни в каждом индивидуальном случае.
Какие же еще заболевания сопровождаются повышением артериального давления? Это многие заболевания почек (пиелонефрит, гломерулонефрит, поликистоз, диабетическая нефропатия, стеноз (сужение) почечных артерий и др.), ряд эндокринных болезней (опухоли надпочечников, гипертиреоз, болезнь и синдром Кушинга), синдром обструктивного апноэ во сне [3], некоторые другие, более редкие болезни [4]. Регулярный прием таких лекарств, как, например, глюкокортикостероиды, нестероидные противовоспалительные препараты, оральные контрацептивы тоже может приводить к стойкому повышению АД [5]. Перечисленные выше заболевания и состояния приводят к развитию так называемых вторичных, или симптоматических, артериальных гипертензий. Врач устанавливает диагноз гипертонической болезни, если в ходе беседы с пациентом, выяснения истории развития болезни, осмотра, а также по результатам некоторых, в основном, несложных лабораторных и инструментальных методов исследования, диагноз какой-либо из вторичных артериальных гипертензий представляется маловероятным.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы артериальной гипертензии
Повышенное артериальное давление само по себе у многих людей не проявляется какими-либо субъективными ощущениями. Если же повышенное АД сопровождается симптомами, это может быть ощущение тяжести в голове, головная боль, мелькание перед глазами, тошнота, головокружение, неустойчивость при ходьбе, а также ряд других симптомов, довольно неспецифичных для повышенного артериального давления. Перечисленные выше симптомы гораздо отчетливее проявляют себя при гипертоническом кризе — внезапном значительном подъеме АД, приводящем к явному ухудшению состояния и самочувствия.
Можно было бы и дальше перечислять через запятую возможные симптомы ГБ, но особой пользы в этом нет. Почему? Во-первых, все эти симптомы неспецифичны для гипертонической болезни (т.е. могут встречаться как по отдельности, так и в различных сочетаниях и при других болезнях), а во-вторых, для констатации наличия артериальной гипертонии важен сам факт стабильного повышения артериального давления. А выявляется это не оценкой субъективных симптомов, а только при измерениях АД, причем неоднократных. Имеется в виду, во-первых, что «за один присест» следует измерять АД дважды или трижды (с небольшим перерывом между измерениями) и принимать за истинное АД среднее арифметическое из двух или трех измеренных значений. Во-вторых, стабильность повышения АД (критерий диагностики гипертонической болезни как хронического заболевания) следует подтвердить при измерениях в разные дни, желательно с интервалом не менее недели.
В случае развития гипертонического криза симптомы будут обязательно, иначе это не гипертонический криз, а просто бессимптомное повышение АД. И симптомы эти могут быть как те, что перечислены выше, так и другие, более серьезные — о них говорится в разделе «Осложнения».
Симптоматические (вторичные) артериальные гипертензии развиваются в рамках других болезней, и поэтому их проявления, помимо собственно симптомов повышенного АД (если таковые имеются), зависят от основного заболевания. Например, при гиперальдостеронизме это может быть мышечная слабость, судороги и даже преходящие (длятся часы — сутки) параличи в мышцах ног, рук, шеи. При синдроме обструктивного апноэ сна — храп, остановки дыхания во сне, дневная сонливость.
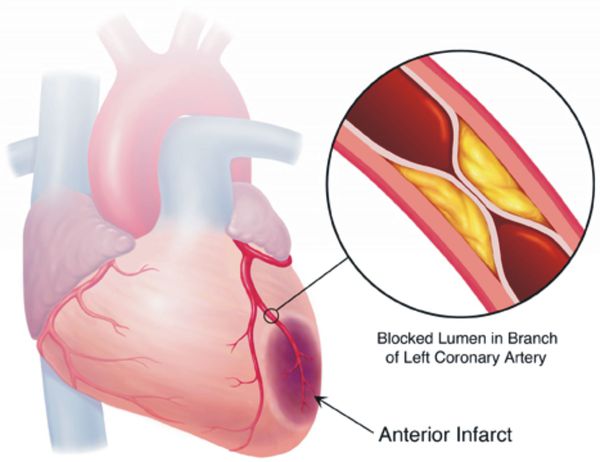
Если гипертоническая болезнь с течением времени — обычно многих лет — приводит к поражению различных органов (их в данном контексте называют «органы-мишени»), то это может проявиться снижением памяти и интеллекта, инсультом либо преходящим нарушением мозгового кровообращения, увеличением толщины стенок сердца, ускоренным развитием атеросклеротических бляшек в сосудах сердца и других органов, инфарктом миокарда или стенокардией, снижением скорости фильтрации крови в почках и т. д. Соответственно, клинические проявления будут обусловлены уже этими осложнениями, а не повышением АД как таковым.
Патогенез артериальной гипертензии
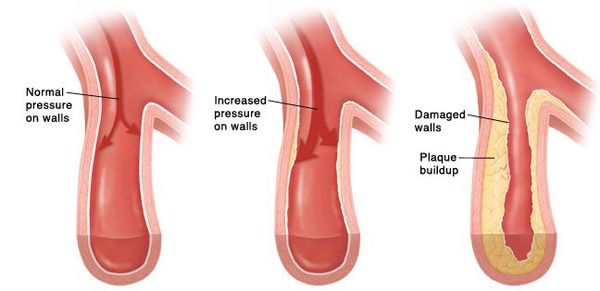
При гипертонической болезни нарушение регуляции сосудистого тонуса и повышенное артериального давления являются основным содержанием этой болезни, так сказать, ее «квитэссенцией». Такие факторы, как генетическая предрасположенность, ожирение, малоподвижность, избыточное потребление поваренной соли, алкоголя, хронический стресс, курение и ряд других, в основном, связанных с особенностями образа жизни, приводят с течением времени к нарушению функционирования эндотелия — внутреннего слоя артериальных сосудов толщиной в один клеточный слой, который активно участвует в регуляции тонуса, а значит, и просвета сосудов. Тонус сосудов микроциркуляторного русла, а значит и объем местного кровотока в органах и тканях, автономно регулируются эндотелием, а не непосредственно центральной нервной системой [6]. Это система местной регуляции АД. Однако имеются и другие уровни регуляции АД — центральная нервная система, эндокринная система и почки (которые реализуют свою регуляторную роль тоже во многом благодаря способности участвовать в гормональной регуляции на уровне целостного организма). Нарушения в этих сложных регуляторных механизмах приводят, в целом, к снижению способности всей системы тонко подстраиваться под постоянно изменяющиеся потребности органов и тканей в кровоснабжении.
Со временем развивается стойкий спазм мелких артерий, а в дальнейшем их стенки изменяются настолько, что уже неспособны вернуться в исходное состояние. В более крупных сосудах из-за постоянно повышенного артериального давления ускоренными темпами развивается атеросклероз. Стенки сердца становятся толще, развивается гипертрофия миокарда, а затем и расширение полостей левого предсердия и левого желудочка [7]. Повышенное давление повреждает почечные клубочки, их количество уменьшается и, как следствие, снижается способность почек к фильтрации крови. В мозге из-за изменения кровоснабжающих его сосудов также происходят негативные изменения — появляются мелкие очаги кровоизлияний, а также мелкие участки некроза (гибели) клеток мозга [8]. При разрыве атеросклеротической бляшки в сосуде достаточно крупного размера происходит тромбоз, просвет сосуда перекрывается, это приводит к инсульту.
Классификация и стадии развития артериальной гипертензии
Гипертоническая болезнь в зависимости от величины повышенного АД разделяют на три степени [9]. Кроме того, с учетом повышения риска сердечно-сосудистых заболеваний в масштабе «годы-десятилетия» уже начиная с уровня АД выше 115/75 мм рт. ст., выделяют еще несколько градаций уровня артериального давления.
Если значения систолического и диастолического АД попадают в разные категории, то степень артериальной гипертонии оценивается по наивысшему из двух значений, причем неважно — систолическому или диастолическому. Степень повышения АД при диагностике гипертонической болезни устанавливают при неоднократных измерениях в разные дни.
В нашей стране продолжают выделять стадии гипертонической болезни [10], в то время как в Европейских рекомендациях по диагностике и лечению артериальной гипертонии какие-либо стадии не упоминаются. Выделение стадий призвано отразить этапность течения гипертонической болезни от ее начала до появления осложнений.
Этих стадий три:
- I стадия подразумевает, что пока еще нет явного поражения тех органов, которые наиболее часто поражаются при этой болезни: отсутствует увеличение (гипертрофия) левого желудочка сердца, нет значительного снижения скорости фильтрации в почках, которая определяется с учетом уровня креатинина в крови, в моче не выявляется белок альбумин, не обнаруживается утолщение стенок сонных артерий или атеросклеротические бляшки в них, и т. д. Такое поражение внутренних органов обычно протекает бессимптомно.
- Если есть хотя бы один из перечисленных признаков, диагностируют II стадию гипертонической болезни.
- Наконец, о III стадии гипертонической болезни говорят тогда, когда имеется хотя бы одно сердечно-сосудистое заболевание с клиническими проявлениями, связанное с атеросклерозом (инфаркт миокарда, инсульт, стенокардия напряжения, атеросклеротическое поражение артерий нижних конечностей), или, например, серьезное поражение почек, проявляющееся выраженным снижением фильтрации и/или значительной потерей белка с мочой.
Не всегда эти стадии закономерно сменяют одна другую: например, человек перенес инфаркт миокарда, а через несколько лет присоединилось повышение АД — получается, у такого больного гипертоническая болезнь сразу III стадии. Смысл выделения стадий в основном состоит в том, чтобы ранжировать больных по степени риска сердечно-сосудистых осложнений. От этого зависят и лечебные мероприятия: чем выше риск, тем интенсивнее проводимое лечение. Риск при формулировке диагноза оценивают четырьмя градациями. При этом 4-ая градация соответствует наибольшему риску.
Осложнения артериальной гипертензии
Цель лечения гипертонической болезни — не «сбивание» повышенного артериального давления, а максимальное снижение риска сердечно-сосудистых и других осложнений в долговременном аспекте, поскольку этот риск — опять-таки, при оценке в масштабе «годы-десятилетия» — увеличивается на каждые дополнительные 10 мм рт. ст. уже от уровня АД 115/75 мм рт. ст. Имеются в виду такие осложнения, как инсульт, ишемическая болезнь сердца, сосудистая деменция (слабоумие), хроническая почечная и хроническая сердечная недостаточность, атеросклеротическое поражение сосудов нижних конечностей.
Большинство больных гипертонической болезнью до поры до времени ничего не беспокоит, поэтому у них нет особой мотивации лечиться, регулярно принимая определенный минимум лекарственных препаратов и изменив образ жизни на более здоровый. Однако в лечении гипертонической болезни не существует каких-то одноразовых мероприятий, которые бы позволили навсегда забыть об этой болезни, ничего более не делая для ее лечения.
Диагностика артериальной гипертензии
С диагностикой артериальной гипертонии как таковой все обычно обстоит довольно просто: для этого требуется лишь неоднократно зарегистрированное АД на уровне 140/90 мм рт. ст. и выше. Но гипертоническая болезнь и артериальная гипертония — не одно и то же: как уже говорилось, повышением АД может проявляться целый ряд заболеваний, и гипертоническая болезнь — только одно из них, хотя и самое частое. Врач, проводя диагностику, с одной стороны, должен убедиться в стабильности повышения АД, а с другой — оценить вероятность того, не является ли повышение АД проявлением симптоматической (вторичной) артериальной гипертонии.
Для этого на первом этапе диагностического поиска врач выясняет, в каком возрасте впервые начало повышаться АД, нет ли таких симптомов, как, например, храп с остановками дыхания во сне, приступы мышечной слабости, необычные примеси в моче, приступы внезапного сердцебиения с потливостью и головной болью и т.д. Имеет смысл уточнить, какие лекарственные препараты и биодобавки принимает пациент, т.к. в некоторых случаях именно они могут привести к повышению АД или усугублению уже повышенного. Несколько рутинных (выполняемых практически всем пациентам с повышенным АД) диагностических тестов, наряду со сведениями, полученными в ходе беседы с врачом, помогают оценить вероятность некоторых форм вторичной гипертонии: общий анализ мочи, определение в крови концентрации креатинина и глюкозы, а иногда — калия и других электролитов. В целом же, с учетом невысокой распространенности вторичных форм артериальной гипертонии (около 10% от всех ее случаев) для дальнейшего поиска этих заболеваний как возможной причины повышенного АД надо иметь веские основания. Поэтому, если на первом этапе диагностического поиска не обнаруживается существенных данных в пользу вторичного характера артериальной гипертонии, то в дальнейшем считается, что АД повышено за счет гипертонической болезни. Это суждение может быть иногда впоследствии пересмотрено по мере появления новых данных о пациенте.
Помимо поиска данных за возможный вторичный характер повышения АД, врач устанавливает наличие факторов риска сердечно-сосудистых заболеваний (это нужно для оценки прогноза и более целенаправленного поиска поражения внутренних органов), а также, возможно, уже существующих болезней сердечно-сосудистой системы или их бессимптомного поражения — это влияет на оценку прогноза и стадии гипертонической болезни, выбор лечебных мероприятий. С этой целью, помимо беседы с пациентом и его осмотра, выполняется ряд диагностических исследований (например, электрокардиография, эхокардиография, ультразвуковое исследование сосудов шеи, при необходимости — некоторые другие исследования, характер которых определяется уже полученными о пациенте медицинскими данными).
Суточное мониторирование АД с помощью специальных компактных приборов позволяет оценить изменения АД в ходе привычного для пациента образа жизни. Данное исследование необходимо не во всех случаях — в основном, если измеренное на приеме у врача АД значительно отличается от измеренного дома, при необходимости оценить ночное АД, при подозрении на эпизоды гипотонии, иногда — для оценки эффективности проводимого лечения.
Таким образом, одни диагностические методы при обследовании пациента с повышенным АД применяются во всех случаях, к применению других методов подходят более избирательно, в зависимости от уже полученных о пациенте данных, для проверки предположений, возникших у врача в ходе предварительного обследования.
Лечение артериальной гипертензии
В отношении немедикаментозных мер, направленных на лечение гипертонической болезни, больше всего убедительных доказательств накоплено о положительной роли снижения потребления поваренной соли, уменьшения и удержания на этом уровне массы тела, регулярных физических тренировках (нагрузках), не более чем умеренном употреблении алкоголя, а также об увеличении содержания в рационе овощей и фруктов. Только все эти меры эффективны как часть долговременных изменений того нездорового образа жизни, который и привел к развитию гипертонической болезни. Так, например, снижение массы тела на 5 кг приводило к снижению АД в среднем на 4,4/3,6 мм рт. ст. [9] — вроде бы, немного, но в сочетании с другими вышеперечисленными мерами по оздоровлению образа жизни эффект может оказаться весьма значительным.
Оздоровление образа жизни обосновано практически для всех больных гипертонической болезнью, а вот медикаментозное лечение показано хотя и не всегда, но в большинстве случаев. Если больным с повышением АД 2 и 3 степеней, а также при гипертонической болезни любой степени с высоким рассчитанным сердечно-сосудистым риском медикаментозное лечение назначают обязательно (его долговременная польза продемонстрирована во многих клинических исследованиях), то при гипертонической болезни 1 степени с низким и средним рассчитанным сердечно-сосудистым риском польза такого лечения не была убедительно доказана в серьезных клинических испытаниях. В таких ситуациях возможную пользу от назначения медикаментозной терапии оценивают индивидуально, учитывая предпочтения пациента. Если, несмотря на оздоровление образа жизни, повышение АД у таких пациентов сохраняется на протяжении ряда месяцев при повторных визитах к врачу, необходимо вновь переоценить необходимость применения лекарств. Тем более, что величина расчетного риска часто зависит от полноты обследования пациента и может оказаться значительно выше, чем это представлялось вначале. Почти во всех случаях лечения гипертонической болезни стремятся добиться стабилизации АД ниже 140/90 мм рт. ст. Это не означает, что оно в 100% измерений будет находиться ниже этих значений, но чем реже АД при измерении в стандартных условиях (описанных в разделе «Диагностика») будет превышать этот порог, тем лучше. Благодаря такому лечению значительно уменьшается риск сердечно-сосудистых осложнений, а гипертонические кризы если и случаются, то гораздо реже, чем без лечения. Благодаря современным лекарственным препаратам те негативные процессы, которые при гипертонической болезни неизбежно и подспудно разрушают со временем внутренние органы (прежде всего, сердце, мозг и почки), эти процессы замедляются или приостанавливаются, а в ряде случаев их можно даже обернуть вспять.
Из лекарственных препаратов для лечения гипертонической болезни основными являются 5 классов лекарств [9]:
- мочегонные (диуретики);
- антагонисты кальция;
- ингибиторы ангиотензинпревращающего фермента (названия оканчиваются на -прил);
- антагонисты рецепторов ангиотензина II (названия оканчиваются на -сартан);
- бета-адреноблокаторы.
В последнее время особенно подчеркивается роль в лечении гипертонической болезни первых четыре классов лекарств. Бета-адреноблокаторы тоже используются, но в основном тогда, когда их применения требуют сопутствующие заболевания — в этих случаях бета-блокаторы выполняют двойное предназначение.
В наши дни предпочтение отдается комбинациям лекарственных препаратов, так как лечение каким-то одним из них редко приводит к достижению нужного уровня АД. Существуют также фиксированные комбинации лекарственных препаратов, которые делают лечение более удобным, так как пациент принимает лишь одну таблетку вместо двух или даже трех. Подбор нужных классов лекарственных препаратов для конкретного пациента, а также их доз и частоты приема проводится врачом с учетом таких данных о пациенте, как уровень АД, сопутствующие заболевания и др.
Благодаря многогранному положительному действию современных лекарств лечение гипертонической болезни подразумевает не только снижение АД как такового, но и защиту внутренних органов от негативного воздействия тех процессов, которые сопутствуют повышенному АД. Кроме того, поскольку главная цель лечения — максимально снизить риск ее осложнений и увеличить продолжительность жизни, то может потребоваться коррекция уровня холестерина в крови, прием средств, снижающих риск тромбообразования (которое приводит к инфаркту миокарда или инсульту), и т. д. Отказ от курения, как бы банально это ни звучало, позволяет многократно снизить имеющиеся при гипертонической болезни риски инсульта и инфаркта миокарда, затормозить рост атеросклеротических бляшек в сосудах. Таким образом, лечение гипертонической болезни подразумевает воздействие на болезнь по многим направлениям, и достижение нормального артериального давления — лишь одно из них.
Прогноз. Профилактика
Суммарный прогноз определяется не только и не столько фактом повышенного артериального давления, сколько количеством факторов риска сердечно-сосудистых заболеваний, степенью их выраженности и длительностью негативного воздействия.
Такими факторами риска являются:
- курение;
- повышенный уровень холестерина в крови;
- высокое АД;
- ожирение;
- малоподвижный образ жизни;
- возраст (с каждым прожитым после 40 лет десятилетием риск возрастает);
- мужской пол и другие.
При этом важны не только интенсивность воздействия факторов риска (например, курение 20 сигарет в день, несомненно, хуже, чем 5 сигарет, хотя и то, и другое связано с ухудшением прогноза), но и длительность их воздействия. Для людей, которые еще не имеют явных сердечно-сосудистых заболеваний, кроме гипертонической болезни, оценить прогноз можно с помощью специальных электронных калькуляторов, один из которых учитывает пол, возраст, уровень холестерина в крови, АД и курение. Электронный калькулятор SCORE пригоден для оценки риска смерти от сердечно-сосудистых заболеваний в ближайшие 10 лет от момента оценки риска. При этом получаемый в большинстве случаев невысокий в абсолютных числах риск может производить обманчивое впечатление, т.к. калькулятор позволяет рассчитать именно риск сердечно-сосудистой смерти. Риск же нефатальных осложнений (инфаркт миокарда, инсульт, стенокардия напряжения, и др.) в разы выше. Наличие сахарного диабета увеличивает риск по сравнению с рассчитанным с помощью калькулятора: для мужчин в 3 раза, а для женщин — даже в 5 раз.
В отношении профилактики гипертонической болезни можно сказать, что, поскольку известны факторы риска ее развития (малоподвижность, лишний вес, хронический стресс, регулярное недосыпание, злоупотребление алкоголем, повышенное потребление поваренной соли и другие), то все изменения образа жизни, уменьшающие воздействие этих факторов, снижают и риск развития гипертонической болезни. Однако снизить этот риск совсем до нуля вряд ли возможно — есть факторы, которые от нас не зависят совсем или зависят мало: генетические особенности, пол, возраст, социальное окружение, некоторые другие. Проблема состоит в том, что о профилактике гипертонической болезни люди начинают задумываться в основном тогда, когда они уже нездоровы, а АД уже в той или иной степени повышено. А это уже вопрос не столько профилактики, сколько лечения.
Определение. Что такое артериальная гипертензия
Гипертония (артериальная гипертензия, АГ) — это синдром, характеризующийся регулярным или периодическим повышением артериального давления выше нормальных значений. Он может возникать при самостоятельном заболевании — гипертонической болезни — или как симптом других патологий.
Повышенное давление опасно тем, что при нём возрастает риск развития сердечно-сосудистых осложнений, нарушений работы мозга, почек и других жизненно важных органов.
Чем опасна артериальная гипертензия:
- инфаркт — сердечный приступ, вызванный полной или частичной блокировкой артерии, питающей сердце;
- инсульт — повреждение тканей головного мозга на фоне острого нарушения кровоснабжения;
- субарахноидальное кровоизлияние — внезапно возникающее кровоизлияние в пространство между мозговыми оболочками;
- острая и хроническая гипертоническая энцефалопатия — невоспалительное поражение головного мозга, которое приводит к нарушению его работы;
- диссекция (расслоение) аорты;
- ишемическая болезнь сердца — патология, при которой сердце испытывает недостаток кислорода;
- кровоизлияние в сетчатку глаза;
- инфаркт сетчатки глаза — полное или частичное прекращение кровоснабжения глаз, которое сопровождается внезапной потерей зрения;
- отёк лёгких;
- сердечная недостаточность;
- заболевания почек (в том числе полный отказ почек);
- деменция — развитие слабоумия.
Максимальным значением артериального давления, превышение которого требует лечения, принято считать 140/90 мм рт. ст. У некоторых людей с имеющимися сопутствующими факторами сердечно-сосудистого риска вероятность осложнений имеется и при более низких значениях АД — от 110/70 мм рт. ст.
Артериальная гипертензия (гипертония) — очень распространённая патология. С ней сталкиваются от 30 до 45% взрослых людей. В России болезнь чаще встречается у мужчин, чем у женщин (у 47% взрослых мужчин против 40% взрослых женщин). С возрастом вероятность гипертонии возрастает: у людей старше 60 лет она встречается в 60% случаев.
Коды МКБ-10:
- I10 — эссенциальная (первичная) гипертензия (высокое кровяное давление);
- I11 — гипертензивная болезнь с преимущественным поражением сердца;
- I12 — гипертензивная болезнь с преимущественным поражением почек;
- I13 — гипертензивная болезнь с преимущественным поражением сердца и почек;
- I15 — вторичная гипертензия.
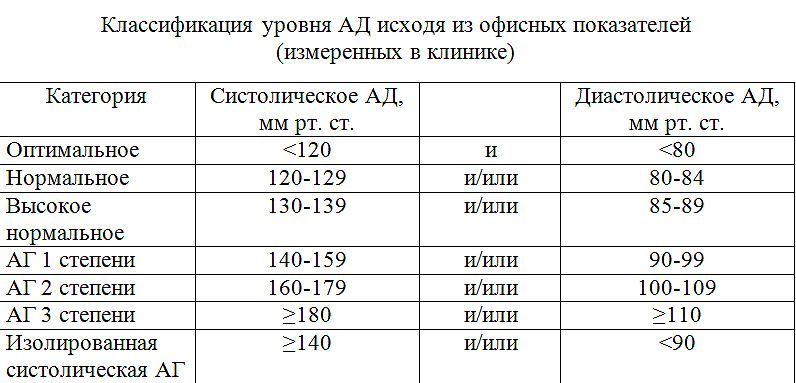
Нормы давления
Повышенным считается давление выше 140/90 мм рт. ст. Для постановки диагноза необходимо два изолированных (то есть проведённых врачом в разные дни) измерения давления или данные суточного мониторирования артериального давления (СМАД).
Самостоятельное измерение давления дома не считается основанием для постановки диагноза, но поможет пациенту понять, нужно ли обратиться к врачу.
|
Характеристика |
Верхний показатель (систолическое артериальное давление), мм рт. ст. |
Нижний показатель (диастолическое артериальное давление), мм рт. ст. |
|
Оптимальное давление |
менее 120 |
менее 80 |
|
Нормальное давление |
120–129 |
80–84 |
|
Высокое нормальное давление |
130–139 |
85–89 |
|
Гипертония 1-й степени |
140–159 |
90–99 |
|
Гипертония 2-й степени |
160–179 |
100–109 |
|
Гипертония 3-й степени |
более 180 |
более 110 |
|
Изолированная систолическая гипертония |
более 140 |
менее 90 |
Чтобы результаты были достоверными, важно соблюдать правила измерения давления.
Как правильно измерять давление
Чтобы показания были наиболее точными, важно соблюдать ряд правил.
Рекомендации по измерению давления:
- перед процедурой нужно 5 минут посидеть в удобной позе и постараться расслабиться;
- давление измеряют сидя, стопы должны ровно стоять на полу, ноги нельзя поджимать или перекрещивать, спина и руки расслаблены;
- манжета крепится на руку на уровне сердца;
- одежда не должна образовывать складки или давить на руку;
- за 30 минут до измерения давления нельзя курить, пить кофе, крепкий чай или энергетики;
- необходимо провести минимум два измерения подряд, а затем взять средние значения полученных цифр.
За неделю до планового визита к врачу рекомендуется начать вести дневник контроля давления. Для этого нужно измерять показатели утром и вечером и записывать результаты.
Как снизить давление: первая помощь
Резкое повышение давления (гипертонический криз) может быть опасно и требует немедленной помощи. Снижать давление самостоятельно не рекомендуется, но можно помочь себе в ожидании врача.
Способы снизить давление в ожидании скорой помощи:
- открыть окно, снять тесную одежду, обеспечить приток свежего воздуха;
- лечь или сесть в удобную позу и постараться расслабиться;
- сделать дыхательное упражнение: задерживать дыхание на выдохе на несколько секунд, по возможности увеличивая время задержки;
- если ранее оговорено с кардиологом — принять рекомендованную дозу препарата от повышенного давления.
Принимать таблетки без назначения врача опасно: они могут привести к резкому скачку давления и нанести ещё больший вред организму.
Когда вызывать скорую
Считается, что скорую помощь нужно вызывать, если есть подозрение на гипертонический криз, то есть давление повысилось до 180/110 мм рт. ст.
При более низких показателях (140/90 мм рт. ст.) в сочетании с другими симптомами (например, головной болью, тремором , ощущением жара, оптическими искажениями) также нужно как можно скорее обратиться за медицинской помощью.
Причины артериальной гипертензии
Повышение артериального давления — это симптом. Наиболее часто (до 90% случаев) он развивается на фоне гипертонической болезни — патологии, при которой в организме не выявлено других сопутствующих нарушений. Такой вид гипертонии называется первичной, или эссенциальной, гипертензией.
Считается, что гипертоническая болезнь развивается на фоне генетической предрасположенности (то есть может передаваться по наследству).
Риск гипертонии вдвое выше у людей, у которых оба родителя также страдали повышенным артериальным давлением
Риск гипертонии увеличивается с возрастом. Помимо этого, есть ряд других факторов, которые увеличивают вероятность развития патологии.
Факторы риска гипертонической болезни:
- лишний вес, ожирение;
- отсутствие достаточной физической нагрузки;
- избыточное потребление поваренной соли (более 5 г в день);
- злоупотребление спиртными напитками;
- курение;
- стресс, повышенная эмоциональная нагрузка.
Помимо гипертонической болезни, повышение артериального давления может развиваться в результате множества хронических заболеваний или под воздействием внешних факторов. В этом случае говорят о вторичной гипертонии.
Возможные причины вторичной гипертонии:
- патологии почек: пиелонефрит (воспалительное заболевание почек инфекционного происхождения), гломерулонефрит (двустороннее аутоиммунное воспалительное заболевание почек), поликистоз почек (врождённое одно- или двустороннее поражение почек с образованием множественных кист), диабетическая нефропатия (заболевание почек, вызванное нарушением обменных процессов и кровообращения на фоне сахарного диабета), стеноз (сужение) почечных артерий;
- эндокринные патологии: опухоли надпочечников (доброкачественные или злокачественные новообразования, поражающие надпочечники — железы, которые вырабатывают адреналин), гипертиреоз (избыточная или недостаточная выработка гормонов щитовидной железы), заболевания паращитовидных желез, болезнь и синдром Кушинга (форма ожирения, которая возникает на фоне поражения гипофиза или надпочечников);
- апноэ — задержка дыхания во сне более чем на 10 секунд;
- длительный приём некоторых лекарств: глюкокортикостероидов (группа гормональных препаратов, которые часто применяются для лечения аутоиммунных заболеваний), нестероидных противовоспалительных препаратов (средства на основе парацетамола, ибупрофена, аспирина и других действующих веществ), оральных контрацептивов.
Механизм развития гипертонии
Значительное и устойчивое повышение артериального давления возникает, когда сопротивление сосудов увеличивается (этот показатель зависит от тонуса артерий и вязкости крови) и растёт объём циркулирующей крови (этот процесс вызван задержкой жидкости в сосудистом русле).
Если человек ест много соли, это приводит к повторному всасыванию жидкости в почках (реабсорбции). Это один из механизмов развития гипертонии
Виды и стадии артериальной гипертензии
Оптимальным считается артериальное давление менее 120/80 мм рт. ст. — риск развития сосудистых осложнений при таких цифрах минимальный.
Показатели 120–129/80–84 мм рт. ст. считаются нормальными, риск осложнений оценивается как средний в популяции.
Показатели 130–139/85–89 мм рт. ст. расцениваются как высокое нормальное артериальное давление — таким пациентам рекомендовано изменение образа жизни и динамическое наблюдение, антигипертензивная терапия назначается только при наличии факторов высокого сердечно-сосудистого риска.
Артериальную гипертензию классифицируют по таким параметрам, как уровень давления (степени гипертонии) и природа патологии.
По уровню артериального давления:
- гипертензия 1-й степени — показатели 140–159/90–99 мм рт. ст., в зависимости от обстоятельств показаны медикаментозное лечение или коррекция образа жизни;
- гипертензия 2-й степени — показатели 160–179/100–109 мм рт. ст., показано медикаментозное лечение;
- гипертензия 3-й степени — показатели более 180/110 мм рт. ст., риск развития сосудистых осложнений очень высокий;
- изолированная систолическая артериальная гипертензия (ИСАГ) — уровень систолического (верхнего) давления выше 140, а диастолического (нижнего) — менее 90 мм рт. ст. Этот вид гипертонии часто встречается у пожилых людей (и тяжело поддаётся лечению), но может — развиваться и у молодых пациентов. Риск сердечно-сосудистых осложнений при ИСАГ считается таким же, как при высоком нормальном АД, то есть в этом случае медикаментозное лечение, как правило, не назначается. Терапия показана только в случае высокого сердечно-сосудистого риска.
По природе:
- первичная — наиболее частая разновидность, развивается как самостоятельное заболевание;
- вторичная — развивается на фоне хронических заболеваний других систем и органов (например, почек).
Стадии гипертонической болезни
В отличие от степеней гипертонии, стадии гипертонической болезни зависят не от показателей давления, а от таких факторов, как поражение органов-мишеней (ПОМ), ассоциированные клинические состояния (АКС) и риск развития опасных осложнений. В зависимости от стадии назначают лечение.
Поражение органов-мишеней (ПОМ) — это заболевания сердца, сосудов, почек, головного мозга, глаз и других органов на фоне гипертонии.
Ассоциированные клинические состояния (АКС) — это патологии, которые часто выявляются у пациентов с артериальной гипертензией, усугубляют течение гипертонической болезни и сами развиваются или утяжеляются на её фоне.
Возможные АКС при гипертонии:
- сахарный диабет;
- цереброваскулярные заболевания — поражение головного мозга на фоне недостаточного поступления кислорода;
- ретинопатия — патологические изменения сосудов сетчатки глаз;
- нефропатия — нарушение работы почек;
- аневризма аорты — расширение ослабленных стенок главной артерии, которое может приводить к её разрыву.
При одинаковых показателях давления стадии гипертонии могут быть разными.
Стадия 1. Поражение органов и специфические заболевания отсутствуют. В зоне риска мужчины старше 55 лет и женщины старше 65 лет, в большей степени — курящие.
Факторы, которые способны спровоцировать осложнения: избыточная масса тела или ожирение, повышенный уровень сахара в крови (5,6–6,9 ммоль/л натощак), наследственная предрасположенность к сердечно-сосудистым заболеваниям, отсутствие достаточной физической нагрузки, повышенный пульс (более 80 ударов в минуту в покое), высокий уровень стресса.
Стадия 2. Поражение органов-мишеней происходит бессимптомно. Параллельно могут развиваться сахарный диабет, хроническая болезнь почек. При этом патологические процессы, вызванные артериальной гипертензией, развиваются и нарастают: увеличивается жёсткость сосудистой стенки, развивается гипертрофия левого желудочка, может поражаться сетчатка.
Стадия 3. Сопровождается развитием ассоциированных клинических состояний, в том числе более тяжёлыми формами заболеваний почек или сахарного диабета.
Симптомы и признаки артериальной гипертензии
Достаточно часто артериальная гипертензия никак себя не проявляет и обнаруживается случайно — при профилактическом измерении давления. Это объясняется тем, что рецепторы, отвечающие за то, как человек ощущает давление, со временем теряют чувствительность.
Отсутствие симптомов при гипертонии не значит, что опасности для здоровья нет.
В некоторых случаях повышенное давление сопровождается рядом симптомов — головной болью, нарушениями зрения, равновесия и другими проявлениями. Как правило, они характерны для резкого повышения давления (такое состояние называется гипертоническим кризом), а не устойчивой гипертонии.
Признаки повышенного артериального давления:
- головная боль;
- тяжесть в голове;
- головокружение;
- тошнота;
- мушки, мелькание перед глазами;
- ухудшение зрения.
Опираться на субъективные ощущения при гипертонии нельзя, важно регулярно измерять давление
Если гипертензия вторичная, то есть развивается на фоне других хронических патологий, то она будет сопровождаться симптомами этих заболеваний. Например, при апноэ (внезапной остановке дыхания во сне на несколько секунд) человека будет беспокоить утомляемость и сонливость в дневное время, а при гипертиреозе — учащённый пульс, повышенная тревожность и тремор (дрожание) кистей и пальцев рук.
Диагностика артериальной гипертензии
При подозрении на гипертонию нужно обратиться к врачу общей практики, терапевту или кардиологу — специалисту, который отвечает за здоровье сердечно-сосудистой системы. В ходе обследования могут потребоваться дополнительные консультации офтальмолога, нефролога, невролога, эндокринолога.
Обследование и сбор анамнеза
Чтобы поставить диагноз, врач осматривает пациента, собирает жалобы, изучает историю хронических заболеваний и спрашивает, были ли случаи гипертонии у близких родственников. Всё это помогает выявить причину гипертонии и оценить риск осложнений.
Измерение артериального давления
Диагноз «артериальная гипертензия» ставят на основании минимум двух измерений давления врачом в разные дни. Если тонометр только один раз показал высокое давление, это ещё не даёт оснований говорить о гипертонии.
Достаточно часто у пациентов развивается «синдром белого халата»: в кабинете врача показания выше, чем при измерении давления дома. Чтобы избежать ложных результатов и оценить динамику, проводят суточное или дневное мониторирование артериального давления.
Приоритетным способом диагностики гипертонии считается СМАД — суточный мониторинг артериального давления. Устройство для измерения давления, которое включается автоматически каждые 20–40 минут, устанавливают на сутки. Затем полученные результаты анализируют.
СМАД фиксируется поясом и не доставляет большого дискомфорта. Часто вместе с ним устанавливают аппарат ЭКГ
Дневник давления (или «дневник самоконтроля») — это доступный метод, который заключается в самостоятельном измерении давления утром, днём и вечером в течение нескольких дней или недель. Пациент фиксирует результаты, характер занятий во время замера (например, после прогулки или длительного сидения за компьютером) и особенности самочувствия, а затем врач анализирует данные.
Врач может учитывать данные дневника самоконтроля. Например, если измерения артериального давления в медицинском учреждении дают слишком разные результаты или чтобы выявить слишком выраженное снижение давления на фоне лечения.
Ведение дневника самоконтроля полезно не только во время диагностики, но и в ходе лечения. Зачастую результаты измерений — это единственное проявление заболевания на начальных стадиях, и человеку бывает непросто принять, что лечение необходимо, несмотря на отсутствие симптомов. Записи помогают пациенту убедиться, что организму требуется поддержка, и принимать препараты регулярно.
Лабораторная и инструментальная диагностика
В ходе обследования назначают ряд лабораторных исследований, чтобы оценить общее состояние организма.
3.9.1. Вен. кровь (+230 ₽) 
Вен. кровь (+230 ₽) 1 день

27.3. Вен. кровь (+230 ₽) 
Вен. кровь (+230 ₽) 1 день

1.8. Вен. кровь (+230 ₽) 
Вен. кровь (+230 ₽) 1 день

1.4. Вен. кровь (+230 ₽) 
Вен. кровь (+230 ₽) 1 день

50.1.2144. Вен. кровь (+230 ₽) 
Вен. кровь (+230 ₽) 1 день

1.39. Вен. кровь (+230 ₽) 
Вен. кровь (+230 ₽) Колич. 1 день

1.52. Вен. кровь (+230 ₽) 
Вен. кровь (+230 ₽) 1 день

27.4.1. Вен. кровь (+230 ₽) 
Вен. кровь (+230 ₽) 1 день

Чтобы оценить работу внутренних органов, назначают специфические анализы.
28.592. Вен. кровь (+230 ₽) 1 день
Вен. кровь (+230 ₽) 1 день
27.25. Вен. кровь (+230 ₽) 
Вен. кровь (+230 ₽) 1 день

Для поиска причин гипертонии врач может назначить генетический анализ крови.
GNP043 Вен. кровь (+230 ₽) 
Вен. кровь (+230 ₽) 3 дня

Всем пациентам с подозрением на артериальную гипертензию назначают общий анализ мочи и исследование, позволяющее выявить белок в моче. Это исследование позволяет оценить состояние почек.
9.1. 
1 день

11.3.1. 
Колич. 1 день

Суточный анализ мочи применяют, чтобы выявить или исключить гормональные нарушения, которые лежат в основе гипертонической болезни.
12.6.2. 
8 дней

12.7.2. 
8 дней

12.3. 
1 день

Параллельно с анализами назначают инструментальные исследования, чтобы оценить состояние органов-мишеней, то есть органов, которые наиболее часто страдают при гипертонии. В первую очередь исследуют сердце: проводят ЭКГ и ЭхоКГ (УЗИ сердца). Также обязательны исследование глазного дна и внутричерепного давления, УЗИ почек.
Хронические заболевания внутренних органов могут быть как причиной артериальной гипертензии, так и её следствием.
Лечение артериальной гипертензии
Выбор лечения при гипертонии зависит от стадии заболевания и вероятности осложнений. Основная цель — остановить или предотвратить поражение внутренних органов, снизить риск опасных последствий и увеличить продолжительность и качество жизни пациента.
Немедикаментозное лечение. Коррекция образа жизни
Пациентам с артериальной гипертензией 1-й степени и низким или умеренным риском сердечно-сосудистых осложнений рекомендуют начать лечение с немедикаментозной терапии, которая заключается в коррекции образа жизни. Она направлена на то, чтобы наладить питание, увеличить физическую активность, нормализовать эмоциональное состояние.
Если показатели артериального давления не нормализуются в течение 3 месяцев, назначается лекарственная терапия.
Немедикаментозные способы лечения повышенного давления:
- уменьшить потребление соли с пищей,
- есть больше овощей и фруктов,
- отказаться от спиртных напитков и курения,
- контролировать массу тела,
- регулярно заниматься физкультурой с учётом состояния здоровья.
Рекомендованная норма — не менее 30 минут динамических упражнений (быстрой ходьбы, танцев) 5–7 дней в неделю
Отказ от курения многократно снижает риск инсульта и инфаркта у пациентов с повышенным давлением
У молодых пациентов важную роль в лечении гипертонии играет контроль веса. Даже незначительное похудение (до 5 кг) обычно приводит к положительной динамике: давление снижается, самочувствие пациента улучшается.
При гипертонии рекомендуется увеличить долю овощей, фруктов, рыбы, орехов и растительных масел в рационе и снизить потребление мяса
Если новый образ жизни не принёс изменений, врач принимает решение о введении медикаментозного лечения.
Также немедикаментозные меры рекомендованы всем пациентам с гипертонией любой степени. Они способствуют повышению эффективности медикаментозного лечения.
Медикаментозное лечение
Медикаментозное лечение немедленно требуется всем пациентам с гипертонией 2-й и 3-й степени и всем пациентам с гипертонической болезнью в сочетании с высоким риском сердечно-сосудистых осложнений.
Современные препараты позволяют остановить или замедлить разрушительные процессы, которые развиваются на фоне устойчивого повышенного давления, и защитить основные органы-мишени: сердце, почки, головной мозг. Также лечение снижает риск опасных осложнений.
Большинство лекарств от гипертонии воздействуют на почки: в них вырабатываются вещества, которые контролируют артериальное давление
Почки напрямую участвуют в регуляции артериального давления: они вырабатывают и выпускают в кровь соединения, которые сужают или расширяют сосуды. Например, при избытке ренина — вещества, сужающего сосуды, — давление повышается. Выброс ренина регулируется симпатической нервной системой. Действуя на нервные окончания, можно замедлить процесс и стабилизировать показатели.
Как правило, врач назначает сразу несколько препаратов и прописывает схему их приёма. Нередко случается так, что подобранная комбинация не подходит пациенту: например, давление снижается незначительно или человек испытывает неприятные побочные эффекты (сонливость, тремор или головокружение). В этом случае врач подбирает другую комбинацию. Если препараты выбраны правильно, пациент чувствует себя хорошо и может жить нормальной жизнью без значимых ограничений.
Некоторые препараты сочетают в себе несколько действующих компонентов. Это тоже комбинированные лекарства, которые выпускаются в форме одной таблетки для более удобного применения.
Цель лечения — добиться стабильных показателей давления ниже 140/90 мм рт. ст., а при хорошей переносимости терапии — ниже 130/80 мм рт. ст.
При необходимости пациентам наряду с препаратами от давления прописывают лекарства для коррекции уровня холестерина и защиты от тромбообразования.
Пациентам, получающим медикаментозное лечение, также необходима коррекция образа жизни. Это увеличивает эффективность лекарств
Аппаратное лечение
Если гипертония не поддаётся лечению медикаментами и коррекцией образа жизни, применяют малоинвазивный аппаратный метод — денервацию (блокировку нервных окончаний) почечных артерий.
При денервации в почечную артерию вводится катетер. Он воздействует на расположенные в ней нервные окончания ультразвуковыми волнами, радиоволнами или нейротоксичными веществами. В результате воздействия выработка веществ, которые приводят к сужению сосудов, снижается, и давление нормализуется. Катетер вводят через бедренную артерию в паху.
Катетер внутри почечной артерии воздействует на нервные окончания, чтобы снизить выработку повышающих давление веществ
В России применение ренальной денервации рекомендовано с осторожностью, так как данных об эффективности и безопасности процедуры недостаточно.
Осложнения артериальной гипертензии
Гипертония опасна своими осложнениями: несмотря на длительное бессимптомное течение, патология приводит к постепенному разрушению жизненно важных органов и систем. Среди наиболее грозных осложнений — инвалидность (в том числе умственная) и критическая недостаточность сердца, почек или головного мозга.
Возможные осложнения гипертонии:
- инсульт — острое нарушение кровоснабжения головного мозга;
- ишемическая болезнь сердца — поражение сердечной мышцы, вызванное недостаточным кровоснабжением;
- сосудистая деменция — слабоумие, спровоцированное разрушением тканей головного мозга из-за нестабильного кровоснабжения;
- почечная недостаточность — внезапное или постепенное нарушение функции почек;
- сердечная недостаточность — снижение работоспособности сердца;
- гипертоническая ретинопатия — поражение сетчатки глаз.
Гипертоническая болезнь — прогрессирующая патология. Без своевременного лечения риск осложнений постепенно возрастает.
Прогноз при артериальной гипертензии
Есть данные, что при повышении систолического давления на 20 мм рт. ст. риск смерти от сердечно-сосудистых заболеваний возрастает вдвое. Однако сами по себе цифры на тонометре не всегда показательны. Чтобы оценить вероятность нежелательных последствий болезни, учитывают множество факторов, которые включают и состояние здоровья систем и органов пациента, и его образ жизни.
Повышенное артериальное давление — это основной фактор преждевременной смерти или инвалидности. Наибольшее число смертей при гипертонии вызвано инсультом и инфарктом.
Адекватное и своевременное лечение позволяет защитить почки, сердце и сосуды от опасных последствий гипертонии, увеличить продолжительность жизни и защитить от инвалидности. Если давление не контролировать, с каждым годом риск осложнений возрастает.
Профилактика артериальной гипертензии
Защитить себя от гипертонии невозможно, но есть способы, которые помогут снизить риск её развития и опасных последствий, если заболевание разовьётся в будущем. С возрастом давление увеличивается у многих людей — это связано с естественным снижением эластичности кровеносных сосудов. Это значит, что меры профилактики гипертонии важно знать и применять каждому, чтобы избежать опасных последствий.
Люди с наследственной предрасположенностью к гипертонии находятся в зоне повышенного риска: вероятность, что патология появится у них с возрастом, выше, чем у других людей. Поэтому им особенно важно уделять внимание профилактике, даже если ничего не беспокоит.
Профилактика гипертонии направлена на минимизацию воздействия факторов риска АГ: задержки жидкости и избыточной нагрузки на почки (снижение потребления поваренной соли), алкоголя, табачного дыма, поддержание нормального веса (даже похудение на 5–10% от исходной массы у людей с ожирением приводит к достоверному снижению рисков), увеличение потребления овощей и фруктов, регулярная физическая активность.
Комплекс мер для профилактики гипертонии:
- достаточная физическая активность: здоровым минимумом считаются кардионагрузки — бег, быстрая ходьба, танцы — не менее 30 минут 5–7 раз в неделю;
- поддержание оптимального веса: риск гипертонии повышен у людей с избыточной массой тела и ожирением;
- отказ от курения;
- сокращение употребления спиртных напитков;
- соблюдение здоровой диеты — повышенное употребление свежих овощей и фруктов, рыбы, орехов, нежирных молочных продуктов; сниженное употребление говядины, свинины.
Пациентам с высоким риском осложнений нужно посещать кардиолога каждые 3 месяца. Пациентам с низким риском осложнений — раз в 4–6 месяцев.
Диета при артериальной гипертензии
При гипертонии диета играет важную роль: она направлена на улучшение обменных процессов, поддержание здорового веса, защиту внутренних органов и нормализацию работы почек.
Основные принципы питания при гипертонии:
- сократить количество употребляемой соли до 5 г (1 чайная ложка) в сутки: большое количество соли способствует реабсорбции (повторному всасыванию жидкости) в почках и ухудшает показатели давления;
- есть больше свежих фруктов и овощей (рекомендованная норма — 300–400 г в сутки). Они способствуют ускорению обмена веществ и содержат необходимые микроэлементы (кальций, калий);
- включить в рацион рыбу (не реже 2 раз в неделю), орехи, растительные масла: входящие в состав этих продуктов ненасыщенные жиры поддерживают сердце и сосуды;
- регулярно употреблять молочные продукты малой жирности — они содержат магний, стабилизирующий работу сердца;
- животные жиры (в том числе жирное мясо) рекомендуется сократить, так как они могут повышать уровень холестерина в крови;
- сократить употребление продуктов, способствующих набору веса (сахар, выпечка).
Индекс массы тела у людей с повышенным давлением желательно поддерживать в пределах 20–25; окружность талии — менее 94 см (у мужчин) и 80 см (у женщин).
Многие покупные продукты, например хлеб, содержат соль. Чтобы уложиться в норму (5 г в сутки), пищу при приготовлении досаливать не нужно
Подсчитать содержание соли в готовых блюдах непросто, поэтому рекомендуется избегать полуфабрикатов и магазинных соусов
3–4 средних фрукта или овоща в день — рекомендуемая норма растительной клетчатки для здоровья сердца
Чтобы снизить риск атеросклероза, рекомендуется выбирать молочные продукты с наименьшей жирностью
Источники
- Артериальная гипертензия у взрослых : клинические рекомендации / Общероссийская общественная организация «Российское кардиологическое общество». 2020.
- Mahfoud F., Kandzari D. E, Kario K., et al. Long-term efficacy and safety of renal denervation in the presence of antihypertensive drugs (SPYRAL HTN-ON MED): a randomised, sham-controlled trial // The Lancet. 2022. Vol. 399(10333). P. 1401–1410. doi:10.1016/S0140-6736(22)00455-X
- Iqbal A. M., Jamal S. F. Essential Hypertension / StatPearls. 2022.
- Hegde S., Ahmed I., Aeddula N. R. Secondary Hypertension / StatPearls. 2022.
Ранее считалось, что гипертоническая болезнь — это удел старшего поколения. Однако заболеть, как оказалось, можно в любом возрасте. С каждым годом растет процент людей старше 16 лет со статусом «гипертоник». Причины, как правило, банальны: наследственность, образ жизни, питание, стрессовая нагрузка.
Если у вас хоть один раз в жизни систолическое давление (первая цифра на тонометре) поднималось выше 140 или диастолическое (соответственно, вторая цифра) выше 90 мм рт. ст., и это зафиксировано врачом, то можно считать, что гипертония у вас есть.
Чем давление опасно?
Оказывается — своими осложнениями! Я называю их авариями.
Для простоты кровеносные сосуды сравниваю с системой водопровода. Чем выше давление, тем больше риск аварийного прорыва. Рвется там, где тонко. Когда «лопается» сосуд в голове (это, так называемый, геморрагический инсульт), кровь разливается, сдавливая мозг. Растет внутричерепное давление, повреждаются (вплоть до гибели) сдавленные структуры мозга. Черепная коробка не батарея — нет вентиля, чтобы «стравить» давление. При несвоевременном оказании квалифицированной помощи человек погибает.
Как бороться с повышенным артериальным давлением?
Много лет врачи пытаются объяснить пациентам: главное — профилактика. Прежде всего важно пересмотреть свой образ жизни, проанализировать пищевые привычки и снизить уровень стресса. Позаботьтесь о себе заранее. Даже имея предрасположенность к гипертензии, но следуя простым правилам здорового образа жизни, можно значительно отсрочить её проявление.
В решении проблем со стабильно повышенным артериальным давлением без лекарственной терапии не обойтись. Однако о правильном образе жизни забывать ни в коем случае нельзя. Современные препараты имеют минимум побочных эффектов, при этом уже в небольших дозах способны контролировать давление. К сожалению, часто слышу от пациентов (даже от молодых), как они пьют таблетки, которыми лечили гипертонию 30 лет назад: дешевых, но малоэффективных с большим количеством противопоказаний.
Артериальная гипертензия — клинические рекомендации
Европейское и американское кардиологическое общество (а с ними согласно и российское) рекомендуют для лечения артериальной гипертензии следующие группы лекарственных средств:
- Ингибиторы АПФ
- Блокаторы рецепторов к ангиотензину II
- Блокаторы кальциевых каналов
- Диуретики (мочегонные)
- Адреноблокаторы и другие
Среди действующих веществ таких препаратов:
- Эналаприл
- Периндоприл
- Лозартан
- Валсартан
- Нифедипин
- Амлодипин
- Бисопролол и другие
Все эти препараты хорошие, но только врач поможет выбрать нужный именно Вам и рассчитать дозу. Кому-то поможет 1 таблетка в день, кому-то комбинация из 2-3 разных препаратов. Поэтому подбирать лекарства должен врач с учетом всех индивидуальных особенностей человека.
Часто слышу от пациентов: «Обычно мне лекарство помогает, давление в норме, но когда я понервничаю или поработаю на огороде — давление подскакивает». Тссс…Открою тайну: плох тот препарат, который в стрессовой ситуации не справляется. Нужно его заменить, или дозу увеличить. Иногда назначенные медикаменты показывают себя хорошо несколько лет, а потом эффективность снижается. Это не фирма подделку выпускать начала (хотя такое все же бывает, редко), а рецепторы «устают». Нужно в таком случае менять лекарственное средство. И этим занимается, как Вы уже догадались, врач.
Не теряйте время, займитесь своим здоровьем. На поезд Здоровья по дороге в долину Счастья нужно успеть. Дрезина «Авось» имеет другую конечную остановку.
Желаю найти время на полноценный отдых, укрепление здоровья.