Офтальмологическое отклонение, известное как астигматизм, — это заболевание, связанное с неправильной формой роговичной оболочки или хрусталика глаза. Существует несколько разновидностей и форм патологии, которые отличаются клиническими проявлениями, причинами и другими аспектами. По статистике, именно астигматизм является одной их самых распространенных в мире причин нарушений зрения у взрослых и детей.
Что такое астигматизм?
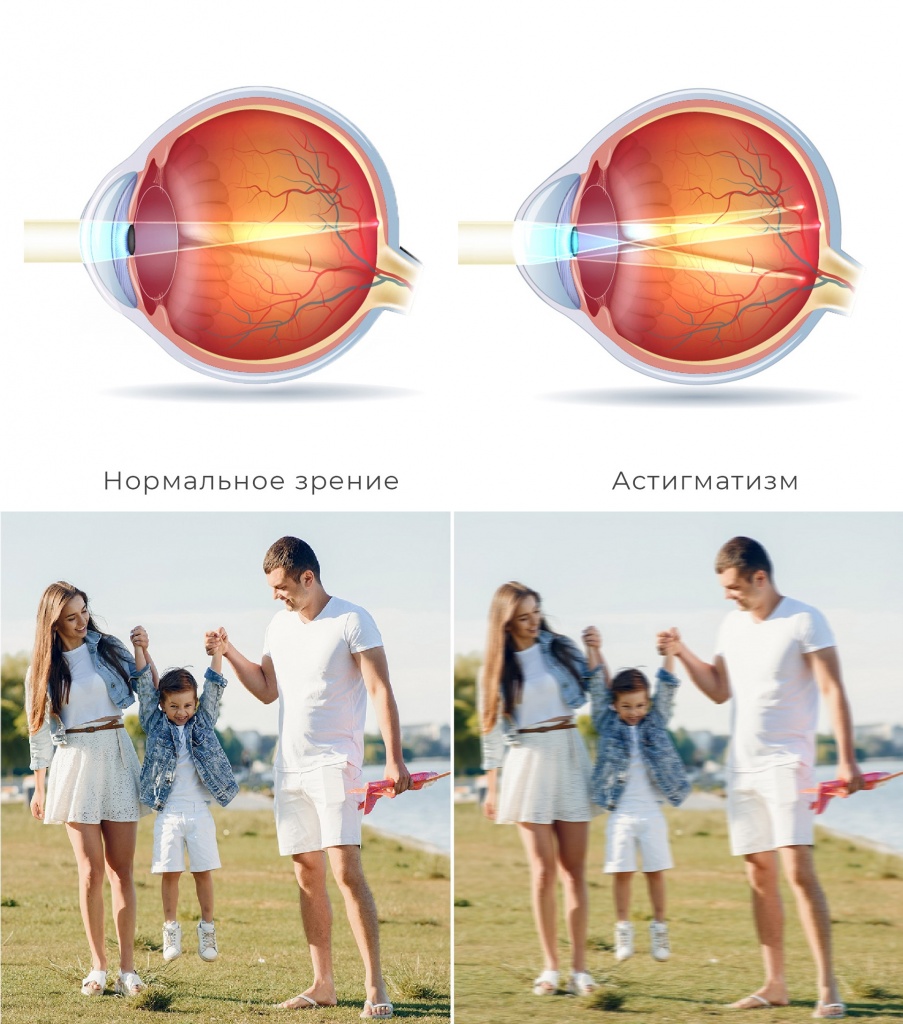
В офтальмологии под астигматизмом понимают нарушение рефракции, то есть нарушение преломления светового потока при прохождении через наружные оболочки глаза или его внутренние структуры. В нормальном состоянии роговица и хрусталик имеют правильную сферическую форму. При такой патологии, как астигматизм, роговица имеет форму эллипса и могут возникать продольные или поперечные искажения визуального сигнала, в результате которого воспринимаемое изображение становится неправильным или мутным.
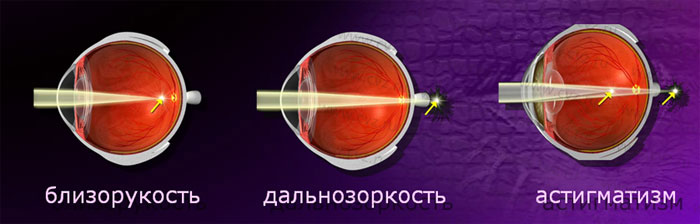
Существует несколько форм и степеней астигматизма, для каждой из которых свойственно определенное нарушение сферичности роговицы. В одной ситуации рефракционные нарушения приводят к близорукости, в другой — к дальнозоркости, а в ряде случаев у пациента наблюдаются оба дефекта на одном глазу.
Важно! Характерная черта болезни состоит в том, что глаз может воспринимать предмет полностью расплывчатым, но часть его будет плохо видна из-за фокусировки сигнала перед сетчаткой, а другая — из-за фокусировки за сетчаткой.
Степени и виды
Прежде чем начать лечение астигматизма, офтальмологу предстоит классифицировать патологический процесс, то есть определить степень изменений, узнать их причины и, соответственно, определить вид заболевания. Это поможет подобрать оптимальные схемы коррекции или радикального восстановления зрения, а также составить план профилактики.
Прежде всего, устанавливают, в какой именно структуре глаза происходит аномальное преломление визуального сигнала. Если корень проблемы кроется в изменении роговицы, имеет место роговичный астигматизм. Когда неправильное преломление наблюдается в глазной линзе, то есть в хрусталике, врач ставит диагноз хрусталиковый астигматизм.
Важно! Считается, что наиболее сильные отклонения зрения бывают у пациентов с роговичной формой заболевания, так как оболочка глаза имеет более выраженные преломляющие способности.
По интенсивности ухудшения зрения в офтальмологии выделяют три степени астигматизма:
- Слабая — со снижением зрения до 3 диоптрий. Значимые симптомы при такой степени изменений отсутствуют. Нарушения выявляются только при осмотре у врача.
- Средний — с ухудшением зрения от 3 до 6 диоптрий. Нарушения рефракции становятся ощутимыми. Иногда больной испытывает сложности с определением форм и деталей предметов, не может читать мелкий текст, быстро устает при необходимости напрягать зрение.
- Сильный — со снижением зрения свыше 6 диоптрий. Без коррекции астигматизма оптикой больной не может сфокусироваться на предметах. Присоединяются симптомы усталости глаз и мышечного перенапряжения.
По причинам возникновения астигматизм делится на два типа:
- Врожденный астигматизм, который нередко диагностируется у детей на первом году жизни и считается функциональным и преходящим, если отклонения достигают 0,5 диоптрий и в этом случае не требуют специальной коррекции.
- Приобретенный астигматизм, возникающий вследствие дистрофических, рубцовых, дегенеративных, аутоиммунных или травматических изменений глазной оболочки или хрусталика.
В зависимости от вида нарушения рефракции и сочетаемости таких нарушений в офтальмологии выделяют три разновидности болезни:
- простой миопический или гиперметропический астигматизм — отклонение от нормы одного глаза с признаками дальнозоркости или близорукости только по одному меридиану;
- сложный миопический или гиперметропический астигматизм — отклонения на уровне главных меридианов глаза с признаками дальнозоркости или близорукости;
- смешанная форма астигматизма — сочетанное гиперметропическое и миопическое отклонение в одном глазу, при котором близорукость наблюдается на одном меридиане, а дальнозоркость – на другом.
Из-за обилия форм, видов и степеней заболевание не так просто вылечить. Единственный способ вернуть больным людям зрение — корректировать полученную визуальную картинку доступными способами.
Причины возникновения
Офтальмологами до конца не выяснены все причины возникновения астигматизма. Наиболее вероятным вариантом его появления называют генетическую предрасположенность, то есть наследование патологии от родителей и других родственников. При этом генетические особенности могут касаться не только анатомии хрусталика и роговицы, но и других структур органов зрения:
- особенности глазодвигательных мышц, которые могут сдавливать глазное яблоко и изменять его сферичность, тем самым делая преломление лучей неправильным;
- особенности анатомии глазниц, которые также могут сдавливать глазное яблоко, меня его сферичность;
- аномалии мышц, отвечающих за степень давления век на глаза;
- генетическая предрасположенность к утолщению роговицы и тому подобное.
Для приобретенного астигматизма характерен более широкий список возможных отклонений, способных привести к нарушению рефракции. К ним относятся:
- заболевания системы обмена веществ, в результате которых роговица и хрусталик могут истончаться, утолщаться, мутнеть и т. д.;
- воспалительные процессы оболочек глаза — кератиты, конъюнктивиты;
- рубцовые изменения роговицы вследствие травм, длительного воздействия интенсивного света или химических веществ в воздухе, а также в результате проведенных на глазах операций;
- дистрофические процессы в роговице, возникшие на фоне эндокринных сбоев, аутоиммунных процессов и т. д.
Одной из самых распространенных причин астигматизма считается возрастная, при которой зрительные нарушения являются следствием естественного старения тканей.
Основные симптомы
Симптоматическая картина заболевания зависит преимущественно от степени астигматизма. Главная проблема, с которой сталкиваются пациенты на начальном этапе болезни, — постепенное ухудшение зрения. Оно описывается как легкая расфокусировка, проходящая при осознанном усилении «фокуса». Со временем аномалия обретает специфические черты, по которым врачи и определяют тип нарушения. К ним относятся:
- деформация контуров предметов при сохранении четкости их центральной части;
- неравномерная расплывчатость предмета;
- искривление ровных линий, из-за чего окружающие предметы выглядят сюрреалистично;
- неспособность визуально оценить расстояние до предметов.
Важно! При врожденном астигматизме подобные признаки могут игнорироваться ребенком, так как он попросту не понимает, что видит картинку искаженной, ведь для него она всегда была такой.
На начальной же степени астигматизма могут отмечаться признаки перенапряжения глазных мышц. Пытаясь сфокусировать взгляд, пациент неосознанно держит их напряженными, в результате чего его начинают беспокоить головные боли, нарастающее давление в надбровных дугах, жжение в глазах. Попытки разгрузить глаза с помощью антибликовых очков приводят к неудаче: больной с астигматизмом буквально не переносит оптику, меняет ее в надежде отыскать «удобную».
Диагностика
Для подтверждения диагноза астигматизм необходимо комплексное офтальмологическое обследование. Помимо оценки остроты зрения, врачу предстоит осмотреть структуры глаза, распознать механизм нарушения рефракции прямыми и непрямыми диагностическими методами.

Какими способами может диагностироваться патология:
- Визометрией или оценкой остроты зрения с применением таблиц или компьютерных программ.
- Скиаскопией или оценкой степени рефракции с помощью сферических и цилиндрических линз.
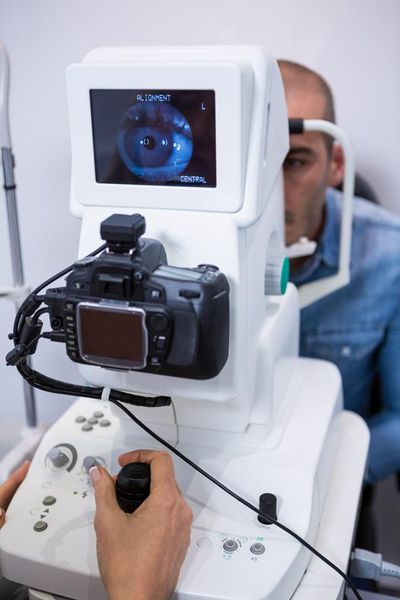
- Рефрактометрией на автоматическом приборе авторефрактометре в обычном состоянии и при расширении зрачка с помощью медриатика.
- Кератотопографией – анализу поверхности роговицы на предмет искажений.
Чтобы выяснить причины развития астигматизма, проводится ряд инструментальных исследований:
- биомикроскопия для выявления воспалительных и инфекционных изменений;
- офтальмоскопия для определения патологий глазного дна и стекловидного тела;
- офтальмометрия для выявления изменений в передне-заднем участке глазного яблока;
- УЗИ глаза для выявления сосудистых аномалий, врожденных и приобретенных особенностей анатомии глазного яблока.
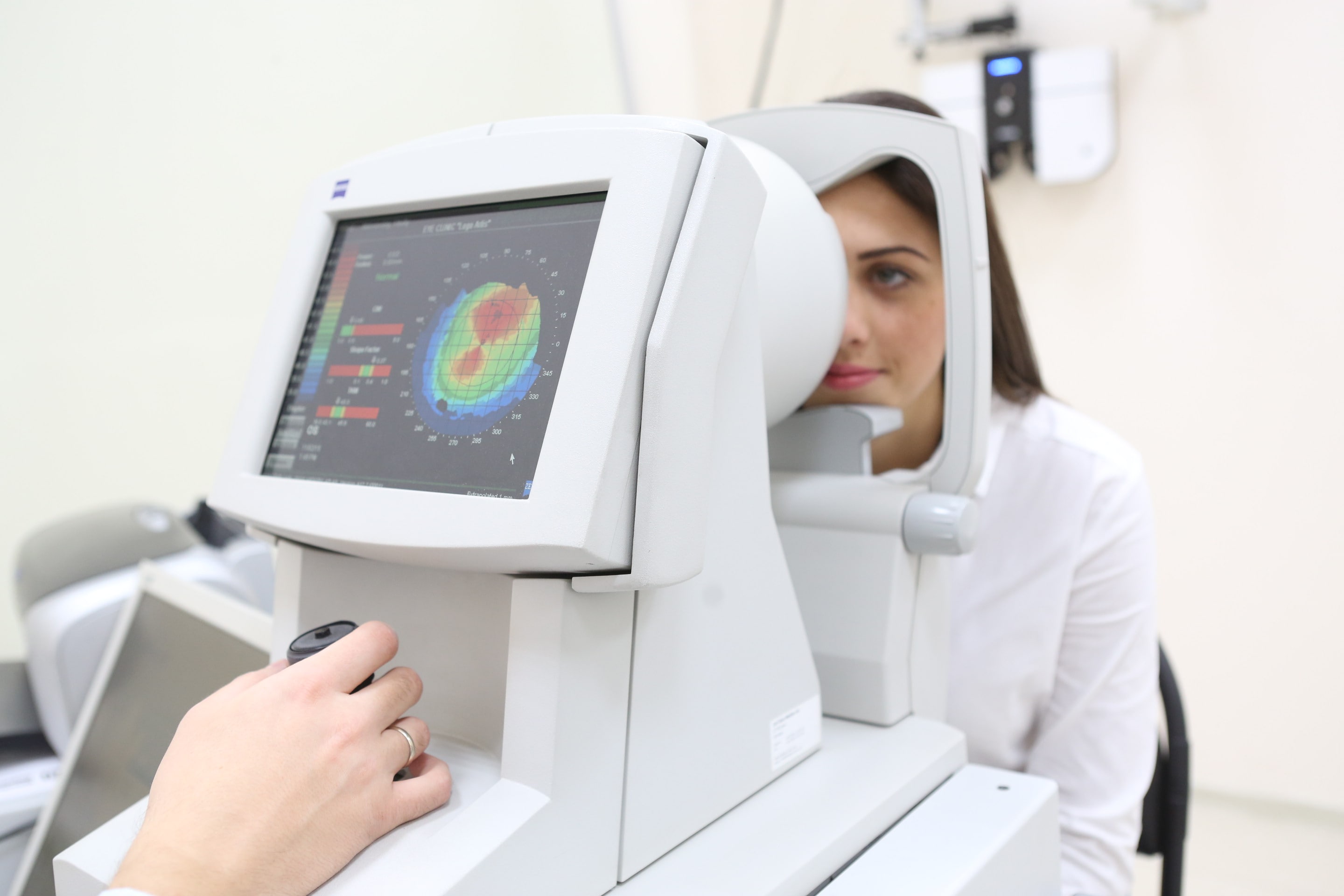
Полезно знать! Наиболее информативным методом диагностирования дефекта зрения считается компьютерная кератотопография. Эта современная процедура помогает выявить астигматизм, определить его природу и установить степень изменений.
Полученная в процессе диагностики информация помогает подобрать оптимальный способ восстановления зрения. Также методы позволяют прогнозировать, как будет развиваться болезнь в ближайшее время, что нужно предпринять для остановки ее прогресса.
Способы коррекции астигматизма
Современная офтальмология предлагает несколько способов лечения астигматизма:
- Ношение очков с диоптриями для коррекции зрения.
- Использование контактных линз с диоптриями.
- Эксимер-лазерная коррекция зрения.
- Замена хрусталика глаза на искусственный с торической составляющей.
При неосложненном течении заболевания — восстановить зрение можно очками и линзами (безоперационная коррекция астигматизма). Наиболее доступный по стоимости вариант — ношение очков с индивидуально подобранными цилиндрическими линзами. Они отличаются от просто очков с диоптриями тем, что для их изготовления требуется больше информации о зрении пациента, структуре его глаз и строении лицевых костей.
Специальные очки для пациентов с астигматизмом сложно изготовить на 100% подходящими с первого раза. Поэтому нет ничего странного в том, что при таком нарушении зрения люди часто меняют очки. Компьютерная диагностика в определенной степени облегчила эту задачу: она помогает снять максимально точные «мерки» с пациента.
Важно подбирать астигматические очки в условиях специализированной офтальмологической клиники, так как это требует определенной подготовки и опыта от специалиста и высокоточного оборудования.
Коррекция очками подходит пациентам со слабой или средней степенью зрительных нарушений. При высокой степени астигматизма даже точно подогнанные очки провоцируют быструю усталость глаз, головные боли и рези в глазах.
Современная офтальмология наряду с очками широко использует и контактные линзы при астигматизме. Еще несколько лет назад они были преимущественно жесткими, однако сейчас создано несколько мягких моделей, способных корректировать недостатки зрения, не причиняя при этом дискомфорт. Преимуществами линз считается их эстетичность и удобство использования. Из недостатков — негативное влияние на роговицу.
Хирургическое лечение
Хирургическое вмешательство для лечения астигматизма проводится, если консервативные методы коррекции зрения неэффективны или наблюдается стремительное прогрессирование болезни. Используется три вида хирургических вмешательств:
- Кератотомия. Операция применяется при миопической или смешанной форме астигматизма. Суть вмешательства состоит в нанесении поверхностных насечек на роговицу, расположенных вдоль меридианов, по которым нарушена рефракция. В результате ослабление роговичного слоя по сильным меридианам приводит к выравниванию рефракции и улучшению зрения. Данная методика, предложенная в 80х годах академиком Святославом Федоровым сейчас уже не применяется.
- Термокератокоагуляция. Операция проводится при гиперметропической патологии. Суть ее состоит в изменении преломляющей силы роговицы путем увеличения ее кривизны по определенным меридианам. Добиваются этого коагуляцией (точечным нагреванием) роговицы по крайним точкам меридиан. Этот метод не нашел широкого применения в связи с быстрой обратимостью результата.
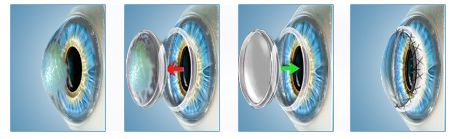
- Лазерная коррекция зрения. Самым современным способом скорректировать астигматизм является эксимер-лазерная процедура. Она подразумевает деликатное восстановление зрения с помощью эксимерного лазера. Лазерный луч возвращает равномерность и сферичность роговицы. Для доступа во внутренние слои используют специальное хирургическое устройство микрокератом (Ласик) или фемтосекундный лазер (Фемто Ласик). Проводится манипуляция без использования наркоза, под местной анестезией и продолжается не дольше 15 минут вместе с подготовкой пациента. В отличие от очков и контактных линз, метод Ласик позволяет добиться заметного улучшения зрения уже через несколько минут после окончания процедуры и эффект сохранится на долгие годы.
Все описанные вмешательства проводятся под местным обезболиванием. Во время выполнения манипуляций пациент находится в сознании, но не чувствует боли. Сразу после окончания операции больной может заметить улучшение зрения.
Ограничения при астигматизме
При любой степени астигматизма нежелательно перенапрягать зрение. Интенсивная нагрузка на глаза может привести к прогрессированию заболевания, а также осложнится дополнительной симптоматикой:
- сильными головными болями;
- головокружением;
- дезориентацией в пространстве;
- тошнотой.
Чтобы предотвратить это, достаточно избегать работы в ночное время, особенно если она связана с вождением автомобиля или компьютером. Детям и подросткам необходимо ограничить время взаимодействия с цифровой техникой (планшеты и телефоны), телевизором, игровыми приставками и компьютерами.
Особую опасность для пациентов с астигматизмом представляют современные 3D-технологии в кино. Использование специальных очков может значительно ухудшить состояние органов зрения, а в ряде случаев – привести к возникновению астигматизма. Офтальмологи не рекомендуют использовать такой формат просмотра детям до 7 лет и взрослым с патологией средней степени тяжести.
Интересно! Иногда люди с астигматизмом не воспринимают 3D-изображения. Для них они не превращаются в объемные картинки, а остаются размытыми, будто просмотр ведется без очков.
При высокой степени астигматизма, которую по каким-то причинам нельзя скорректировать радикальными методами, пациентам запрещается заниматься потенциально опасными для них и окружающих людей занятиями. Например, им запрещено водить автомобиль и управлять другой сложной техникой. Юношей с нарушением зрения свыше 4 диоптрий освобождают от службы в армии.
Гимнастика для глаз
Офтальмологическая гимнастика хорошо работает на начальном этапе развития астигматизма. К сожалению, она не может на 100% вернуть остроту зрения или исправить нарушения рефракции. Ее роль сводится к укреплению глаз и обретению способности лучше фокусироваться на объектах. Кроме того, врачи называют гимнастику лучшим средством для профилактики дальнейшего развития заболевания.
Какие упражнения можно делать при астигматизме:
- Фокусировка на объектах разной удаленности. В качестве тренажера подойдет обычное окно. Необходимо встать в метре от него. Сначала нужно сфокусировать взгляд на точке на стекле, зафиксировать его на 1 минуту. Затем смотреть сквозь эту точку на расположенные на некотором удалении предметы за окном. После 1 минуты фокус смещают еще дальше, а затем возвращаются к исходной точке на стекле и повторяют упражнение не менее 3 раз.
- Тренировка глазодвигательных мышц. Пациент крепко зажмуривает глаза на 5-10 секунд, после чего максимально их распахивает, вращая глазными яблоками сначала по часовой, а затем против часовой стрелки. Повторяют упражнение не меньше 3 раз по 1-2 минуты.
- Тренировка глазодвигательных мышц с закрытыми веками. Повторяют движения, как в предыдущем упражнении, но не открывая крепко зажмуренных глаз.
Вместо плавных вращений глаз можно практиковать максимально возможный поворот глазных яблок вверх и вниз, вправо и влево с задержкой на пике напряжения на 5-10 секунд.
В завершение серии упражнений необходимо закрыть глаза, аккуратно прижать веки подушечками пальцев и массировать их круговыми движениями. Важно не создавать излишнего давления: массаж не должен сопровождаться дискомфортом.
Дата публикации 5 сентября 2019Обновлено 26 апреля 2021
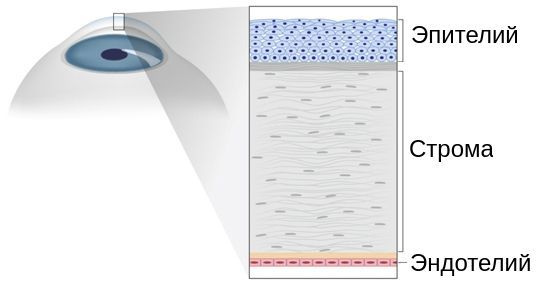
Определение болезни. Причины заболевания
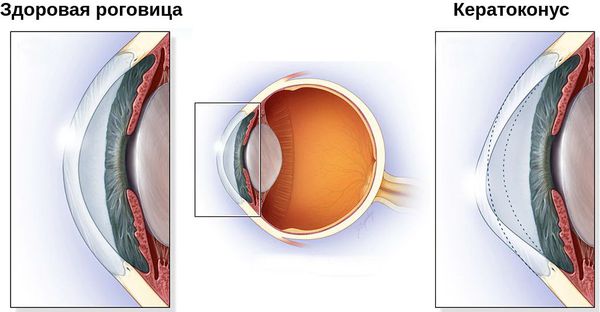
Кератоконус — это хроническое заболевание роговицы, при котором она теряет свою способность поддерживать сферическую форму, истончается, вытягивается, мутнеет и не выполняет природные функции [2]. Сегодня этот диагноз часто встречается во врачебных заключениях.
Чем опасен кератоконус
Без лечения болезнь приводит к прогрессивному снижению остроты зрения, потере трудоспособности и инвалидизации пациента, вплоть до слепоты.
Причины кератоконуса
Заболевание впервые было подробно описано в 1854 году [1], но однозначного мнения о природе его возникновения в медицине пока что не существует.
В зависимости от причин заболевание бывает первичным и вторичным [3].
Первичный (врождённый) кератоконус развивается самостоятельно, как бы без явной причины. Почему вдруг запускается процесс изменения роговицы? Сегодня у медицинской науки на это нет единого ответа — существует лишь множество теорий развития заболевания. Рассмотрим наиболее популярные.
Наследственность. Наука отдаёт около 10 % данному фактору. Чаще всего наблюдается аутосомно-доминантный тип наследования — когда генетический дефект есть хотя бы у одного из родителей. Неоспоримые доказательства данной теории — семейные случаи кератоконуса, частое сочетание его с рядом наследственных заболеваний и синдромов, а также установленные особенности течения кератоконуса у монозиготных и дизиготных близнецов [4]. По статистике, кератоконус чаще встречается у людей монголоидной расы и южных национальностей (азербайджанцев, армян и др.) [7].
Природные и экологические условия. Распространённость кератоконуса среди населения Англии составляет 3,3 на сто тысяч населения, в то время как в Новой Зеландии, где проживают выходцы из этой же страны, — более 20 на сто тысяч населения [7]. Такая ощутимая разница в сходных генетических группах связана с изменившимися климатическими условиями — повышенной солнечной инсоляцией. В странах с более холодным климатом (Финляндии, Дании, Японии и России) заболеваемость кератоконусом значительно ниже, а формы болезни менее агрессивны.
Экологический фактор также играет свою роль. К примеру, кератоконус в высокоиндустриальных горных областях Урала встречается гораздо реже (один на 500 тысяч населения), чем в степных, экологически благоприятных районах (один на сто тысяч населения). При этом в 83 % случаев заболевают дети, подростки и молодые люди до 29 лет [8].
Иммуноаллергическая теория. Ещё 30 лет назад в сыворотке крови около 59 % пациентов с кератоконусом был обнаружен повышенный уровень иммуноглобулина (Ig) класса Е — антител, участвующих в иммунном ответе организма. Сегодня достоверно известно, что у людей с кератоконусом нарушен иммунный гомеостаз (защита организма от внешних воздействий), увеличено число Ig М, С3 и С4 компонентов комплимента, усилен дефект Т-супрессоров и увеличено количество Ig G, которые приводят к срыву аутотолерантности (устойчивости организма) к антигенам собственной роговицы. Но не смотря на такие данные, достоверность взаимосвязи противоречива и не подтвержена в мультицентровых исследованиях.
Нейрогуморальная теория. Начало кератоконуса чаще приходится на период полового созревания. Многие авторы видят в этом роль эндокринных факторов, дисбаланса гипофизарно-диэнцефальной системы, адипозогенитальной недостаточности, гипер- или гипотиреоза.
Также в литературе освещены вирусная и обменная теории, теория патологии десцеметовой мембраны (слоя роговицы) и другие. Вся их многофакторность указывает на отсутствие пока единого и полного понимания причины возникновения кератоконуса.
Вторичный (приобретённый) кератоконус развивается как последствие перенесённых операций на роговице, например, популярной эксимерлазерной коррекции зрения и кератотомии. Это связано со снижением биомеханических свойств роговицы при формировании её клапана и уменьшении общей толщины стромы (основного вечества) роговицы во время эксимерлазерной абляции.
Информация о проседании роговицы (кератэктазии) после эксимерлазерной хирургии была опубликована в 1998 году [18]. В статье указывалось, что из всех пациентов с вторичным кератоконусом 4 % составили люди после ФРК (фоторефракционной кератэктомии), а 96 % — пациенты после лазерной коррекции LASIK.
В России риск спровоцированного хирургией кератоконуса составляет 1-5 % [5]. Частота встречаемости, по данным зарубежных авторов, колеблется между 0,02 % и 0,6 % [17]. Улучшение методов обследования пациентов и оборудования позволяет сегодня минимизировать риски заболевания кератоконусом.
Кератоконус и беременность
Под действием гормонов даже у здоровых женщин в строме роговицы усиливается задержка жидкости. Поэтому при беременности кератоконус может стать более выраженным. На развитие ребёнка и протекание самой беременности заболевание не влияет, родоразрешение также проводится естественным путём, если нет других патологий и осложнений.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы кератоконуса
Обычно кератоконус развивается у подростков в 13-16 лет. Также встречаются случаи более раннего (8-12 лет) и более позднего (20-30 лет) начала [9].
Симптомы у детей
От возраста, в котором впервые проявляется заболевание, зависит скорость прогрессии кератоконуса: чем младше пациент, тем более выражены симптомы — изменения в роговице протекают быстрее и тяжелее. Принято считать, что болезнь наиболее активно развивается в первые 5-10 лет, после чего прогрессирование заболевания, как правило, прекращается или значительно замедляется. Так, у людей до 30 лет течение кератоконус прогрессирует в 80 % случаев, а у людей старше 30 лет — только в 20 % случаев [9].
Нарушение зрения
Зачастую первой жалобой у людей с кератоконусом бывает снижение зрения, невозможность улучшить остроту зрения привычными очками или линзами, частая смена очков. Также пациенты могут отмечать блики, вспышки, искажение предметов, туманное изображение, красноту и сухость глаз.
Дальнейшие симптомы может распознать врач во время осмотра пациента. Они зависят от степени развития кератоконуса:
- астигматизм — при заболевании нарушается способность глаза фокусировать световые лучи на сетчатке, усиливается ранее существующий астигматизм, усиливается преломляющая силы роговицы более 45-46 дптр;
- истончение стромы (основного вещества) роговицы в центре, коническое выпячивание вперёд;
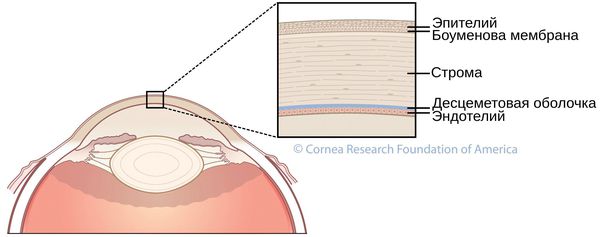
- при микроскопии роговицы — трещины в десцеметовой оболочке (стрии Фогта);
- поверхностные, а затем и глубокие рубцы стромы;
- в терминальных (завершающих) стадиях выпячивание нижнего века при направлении взгляда вниз (симптом Munson), кольцевидное отложение железа в эпителиальном слое вокруг конуса (кольцо Кайзера — Флейшера) [10].
Патогенез кератоконуса
Кератоконус — это комплексное заболевание с довольно сложным патогенезом. Хотя сегодня его считают «невоспалительной патологией», многочисленные современные исследования доказывают, что воспалительные факторы активно участвуют в развитии кератоконуса. В большинстве исследований в слезе пациентов с кератоконусом выявлялось повышение уровня матриксной металлопротеиназы-9 (MMP-9) и провоспалительных молекул иммунной системы — интерлейкина-6 (IL-6) и фактора некроза опухолей-альфа (TNF-α) [19].
Роговица прозрачна, и совсем не спроста. Коллаген, который является её основным компонентом, не однороден. Разные структурные части роговицы представлены коллагеном разных типов. Это соотношение волокон коллагена и делает роговицу прозрачной.
При кератоконусе соотношение коллагеновых волокон нарушается: уменьшается общее количество коллагена, а также коллагена I и III типов [25]. На деформацию и помутнение роговицы также влияет изменение ориентации коллагеновых фибрилл, которое приводит к их реорганизации.
Строма (основное вещество) роговицы представлена в основном коллагеновыми волокнами, погружёнными во внеклеточный гликопротеиновый матрикс, который выполняет функцию соединительной ткани. Поэтому количественные и качественные изменения, происходящие при неправильном развитии соединительной ткани (дисплазии), воздействуют и на её биомеханические свойства.
Таким образом, патофизиологическая цепочка кератоконуса включает:
- изменения структуры стромы;
- дисбаланс между провоспалительными и антивоспалительными факторами;
- оксидативный стресс (повреждение клеток из-за окисления) и клеточная гиперчувствительность, вызванные дисбалансом ферментов, повреждающих внеклеточный матрикс, и ферментов-антагонистов.
Классификация и стадии развития кератоконуса
Единой классификации кератоконуса пока нет, но есть несколько авторских классификаций. Чаще всего в практике используют классификацию по Amsler-Krumeich (1998) [23].
| Стадия | Клинические и морфологические проявления |
|---|---|
| I | ⠀•⠀астигматизм не более 5 дптр ⠀•⠀кератометрия (кривизна роговицы) до 48 дптр ⠀•⠀отсутствие помутнений роговицы ⠀•⠀острота зрения 0,5-1,0 |
| II | ⠀•⠀наличие линий Фогта ⠀•⠀астигматизм 5-8 дптр ⠀•⠀кератометрия до 53 дптр ⠀•⠀пахиметрия (толщина роговицы) до 400 мкм ⠀•⠀отсутствие помутнений роговицы ⠀•⠀острота зрения 0,1-0,4 |
| III | ⠀•⠀астигматизм до 8-10 дптр ⠀•⠀кератометрия свыше 53 дптр ⠀•⠀пахиметрия 300-400 мкм ⠀•⠀отсутствие помутнений роговицы ⠀•⠀острота зрения до 0,09 |
| IV | ⠀•⠀клиническая рефракция не определяется ⠀•⠀пахимтерия менее 300 мкм ⠀•⠀есть центральное помутнение роговицы ⠀•⠀острота зрения 0,02 ⠀•⠀кератометрия более 55 дптр |
По данным биомикроскопии также выделяют четыре стадии кератоконуса.
| Признаки, выявленные на осмотре | I стадия |
II стадия |
III стадия |
IV стадия |
|---|---|---|---|---|
| Разрежение стромы | + | |||
| Усиление визуализации нервов | + | + | + | +/- |
| Помутнение стромы и десцеметовой оболочки | + | |||
| Линии кератоконуса | + | +/- | +/- | |
| Помутнение боуменовой мембраны | + | + |
В классификации по Титаренко З.Д. (1984) выделяют пять степеней заболевания.
| Степень | Острота зрения |
Кератометрия (дптр) |
Биомикроскопия | Глубина передней камеры |
Кератотопография (кривизна роговицы) |
|---|---|---|---|---|---|
| I | 0,8-0,5 | 45-47 | Разжижение стромы, толщина 0,48 мм |
Без изменений | Искривление горизонтальных и вертикальных линий |
| II | 0,5-0,3 | 48-50 | Разжижение стромы, визуализация нервов, толщина 0,3 мм |
До 3,8-4,0 | Искривление и уплотнение колец |
| III | 0,1-0,2 | 50-56 | Исчерченность стромы, толщина 0,2 мм |
До 4,2 | Смещение, искривление и уплотнение колец |
| IV | 0,08-0,02 | 56-66 | Истончение, помутнение стромы, толщина 0,1 мм |
4,6 | Искривление и уплотнение колец |
| V | 0,01 | 66 и более | Толщина не определяется |
Более 5,0 | Искривление и уплотнение колец |
Осложнения кератоконуса
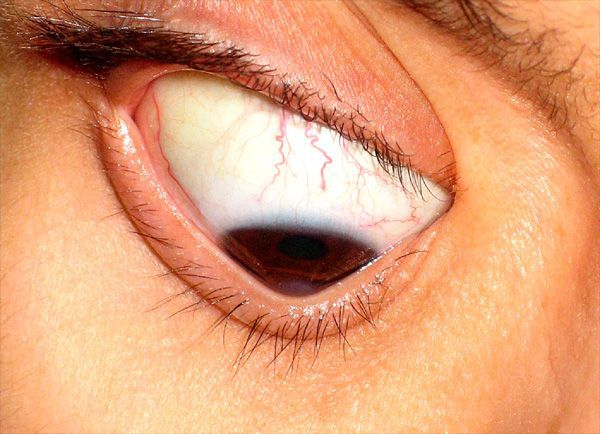
Острый кератоконус (водянка роговицы) — частое и тяжёлое осложнение хронически протекающего процесса. Возникает вследствие разрывов десцеметовой мембраны.
Симптомы острого кератоконуса
Проявляется резким снижением остроты зрения и выраженным роговичным синдромом — светобоязнью, жжением и раздражением глаз.
Единого мнения по тактике ведения острого состояния нет. Ряд авторов считает, что специфическое лечение не требуется, так как состояние разрешится само собой. Другие предлагают, что необходимо медикаментозное лечение либо активная хирургическая тактика: введение аутокрови в переднюю камеру глаза, бандажное укрепление роговицы и даже варианты кератопластики — пересадки роговицы [21].
В случае нелеченого острого кератоконуса отёк роговицы самопроизвольно проходит в течение 4-5 месяцев. После купирования острого процесса роговица немного уплощается в результате формирования помутнения и локального закрытия зоны разрыва десцеметовой оболочки.
Спонтанный разрыв (перфорация) роговицы как осложнение встречается довольно редко. Как правило, он наблюдается у пациентов с крайне развитым кератоконусом, хотя в литературе описаны редкие случаи перфорации и на начальных стадиях заболевания. Отягощающим фактором авторы указывают беременность, длительное местное лечение кортикостероидами и глазные травмы [22].
Диагностика кератоконуса
В первую очередь проводят проверку остроты зрения и авторефрактометрию — детальное обследование роговицы глаза. По тест-маркам авторефрактометрии, например, кольцам, можно судить о деформации роговицы. Если роговица конусообразная, то одно кольцо приобретает форму неправильного овала, а оси двух колец не совпадают.
С помощью авторефрактометра или кератометра можно обнаружить, что радиус кривизны роговицы уменьшился, а кератометрические данные неравномерно увеличены. При более выраженном кератоконусе получить результат исследования не удаётся. Это связано с астигматизмом (искривлением роговицы) высокой степени, величина которого выходит за пределы измерения прибора, или с помутнением роговицы.
При проведении скиаскопии — оценке способности глаза преломлять лучи света — будет заметен «симптом масляного пятна».
Обязательно проведение биомикроскопии роговицы — проверка структуры глаза. Она помогает увидеть изменения роговицы: разрежение или помутнение стромы, усиление визуализации роговичных нервов, помутнение десцеметовой оболочки, коническую форму, линии кератоконуса, помутнение боуменовой мембраны и т. д.
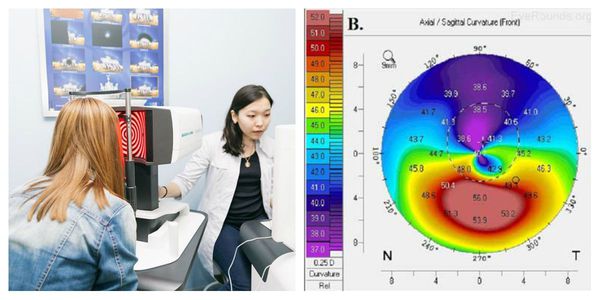
Достоверно выявить кератоконус даже в самой начальной стадии помогает кератотопограф. Он визуализирует роговицу полностью: радиус и толщину роговицы, переднюю и заднюю поверхность, асимметрии. Кератотопограмма диагностирует иррегулярный (неправильный) астигматизм на кератометрической карте, элевацию (возвышение) задней поверхности, истончение центральной толщины роговицы. Зачастую истончённые зоны показаны красным цветом, и даже не самый опытный врач сможет заподозрить патологию.
Также выполняется передня ОКТ — кератотомография. Она также визуализирует патологию роговицы, помогает динамично наблюдать за заболеванием и даже оценивать наличие скрытого кератоконуса непрогрессирующей аномалии задней поверхности роговицы.
Лабораторная диагностика не требуется [20].
Лечение кератоконуса
Единого алгоритма ведения пациентов с кератоконусом пока не существует. В современной литературе представлены методы лечения, которые ориентированы на стадию заболевания.
Основная задача специалиста, поставившего диагноз «кератоконус», заключается в правильном информировании пациента о выборе метода лечения и реабилитации.
Лечение кератоконуса на начальной стадии
На начальной стадии кератоконуса проводится очковая или контактная коррекция, а в случае выраженного кератоконуса — контактная коррекция зрения (склеральные или жёсткие роговичные линзы) либо сквозная/послойная кератопластика.
Что сегодня есть в арсенале офтальмологии?
Кросслинкинг
Кросслинкинг — лечение кератоконуса с помощью ультрафиолета и рибофлавина (специального витамина). Этот новый способ предложил немецкий офтальмолог Theo Seiler в 1997 году, а в 2003 году были опубликованы первые успешные клинические испытания такого лечения [11]. С тех пор кросслинкинг роговицы вошёл в клиническую практику и широко используется более 10 лет в разных европейских странах и более пяти лет в разных странах мира. Однако разрешение на проведение процедуры в США было выдано лишь в 2016 году [12].
Метод основан на укреплении биомеханических свойств роговицы — коллагеновых волокон, связей между ними, а также их пространственного структурного расположения. «Сшивка» ультрафиолетом под действием сенсибилизатора — 0,1 % рибофлавин, растворённый в 20 % декстране — тормозит метаболические процессы в коллагене стромы, тем самым увеличивая биомеханическую стабильность роговицы [12].
Разработано много различных техник роговичного кросслинкинга. До сих пор проводятся многочисленные исследования по эффективности методик и процента используемого рибофлавина.
Процедура кросслинкинга является минимально травматичной, выполняется под местной анестезией и обычно дискомфортна только в первые несколько дней после вмешательства. После лечения пациенты отмечают увеличение остроты зрения.
В 95 % кросслинкинг останавливает прогрессию кератоконуса. Процент хирургического риска — около 1 % (инфекция, рубцевание, медленное заживление и т. д.) [13].
Кросслинкинг выполняется даже в подростковом возрасте, однако его эффективность выше на ранних стадиях заболевания. В случае развитого кератоконуса выполнить процедуру уже невозможно.
Имплантация роговичных сегментов
Этот метод лечения предполагает усиление стороны роговицы, противоположной вершине растяжения, с помощью специальных сегментов — колец. Внедрение таких сегментов в роговицу улучшает зрительные функции (например, улучшает остроту зрения), но не решает проблемы прогрессирования кератоконуса [15]. К недостаткам также стоит отнести экономический фактор: операция весьма дорогостоящая.
Операция по внедрению сегментов технически не сложная. Обязательные условия имплантации — прозрачность центральной зоны роговицы и достаточная центральная толщина.
Данный метод лечения показан на ранних рефракционных стадиях. К другим преимуществам имплантации можно отнести:
- отсутствие риска отторжения;
- уплощение роговицы без вторжения в её центральную зону;
- значительное стойкое снижение рефракции;
- обратимость процедуры: в случае осложнений сегменты удаляются, при этом сохраняются офтальмометрические характеристики, которые были до операции.
Кератопластика
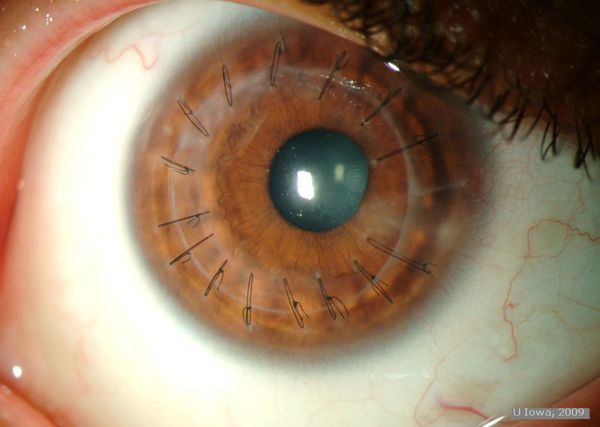
Существует два варианта кератопластики — послойная и сквозная пересадка роговицы.
Апофеозом борьбы за зрение остаётся сквозная кератопластика. Несмотря на использование фемтосекундного лазера, эта операция высокого риска. Её успешность зависит от возраста пациента и состояния его организма.
Несмотря на широкое использование кератопластики в лечении кератоконуса, у этой операции есть недостатки:
- риск отторжения трансплантата и ограниченный срок его «жизни»;
- остаточная послеоперационная близорукость и астигматизм;
- длительные риски присоединения инфекций;
- проблемы с донорским материалом;
- высокая стоимость операции [14].
Ещё один неприятный минус кератопластики — это образование новых кровеносных сосудов в роговице. При отсутствии сосудов в роговице у иммунной системы нет прямого доступа к её верхнему слою. В таком случае все иммунные процессы протекают медленно и бережно. При появлении сосудов иммунитет резко начинает реагировать на трансплантат.
Но, наверно, самым большим разочарованием пациентов после кератопластики становится невысокая острота зрения. Это состояние связано с хирургическим астигматизмом, избежать которого практически невозможно. По данным бостонского профессора Perry Rosenthal, более 40 % пациентов после кератопластики используют коррекцию, а их острота зрения в среднем составляет 20/50 (0,4) [15].
Глубокая послойная кератопластика при кератоконусе только входит в хирургическую практику. Её существенное отличие от сквозной кератопластики — оперативное исправление кератоконуса с сохранением эндотелия роговицы пациента. За счёт этого снижается риск отторжения трансплантата.
Оптическая коррекция
Прогрессирование кератоконуса — веская причина для консультации с хирургом по поводу хирургического вмешательства: кросслинкинга или имплантации стромальных сегментов. Но если прогрессирования не наблюдается, либо оно под большим вопросом, то операция не оправдана. Что же делать? Подбирать адекватную оптическую коррекцию и динамично наблюдаться.
Сегодня в России существует несколько видов контактной коррекции:
- мягкие индивидуальные линзы для кератоконуса (несколько вариантов);
- гибридные линзы (гибрид мягкой и жёсткой линзы);
- жёсткие газопроницаемые роговичные линзы и жёсткие корнеосклеральные линзы;
- жёсткие газопроницаемые склеральные линзы.
Один из популярных способов компенсировать остроту зрения — это газопроницаемые жёсткие линзы. Они вплотную прилегают к внешней части глаза, сглаживают все изъяны роговицы и образуют наиболее правильную оптическую поверхность.
Склеральные газопроницаемые линзы довольно специфичны. Они опираются на склеру, и не контактируют с роговицей и веками. Обладают стабильностью посадки в течение дня, обеспечивают комфорт и высокую остроту зрения. Такие линзы изменяют геометрию роговицы за счёт подлинзовой слёзной плёнки и жидкости, что позволяет компенсировать нерегулярный астигматизм.
Оптическую коррекцию можно использовать в сочетании с хирургией: подбор линз после установки интрастромального сегмента или пересадки роговицы. Это позволяет пациентам видеть мир в лучше.
Медикаментозное лечение
Лекарственных препаратов, останавливающих развитие кератоконуса, не существует. Из-за неправильной формы роговицы и её истончения пациенты страдают синдромом сухого глаза. Улучшить состояние передней поверхности роговицы помогут слезозаменители (структурные препараты слезы).
Народные средства
Применять средства народной медицины не только бесполезно, но и опасно. Без адекватного лечения кератоконус приводит к снижению остроты зрения, вплоть до слепоты. Поэтому при развитии кератоконуса нужно обратиться к врачу, он подберёт оптимальный метод лечения.
Прогноз. Профилактика
На сегодняшний день заболевание носит хронических характер, полного выздоровления пациента пока достичь не удаётся. Однако современные методы лечения и реабилитации помогают сохранить довольно высокое качество зрительных функций у пациентов с кератоконусом различной стадии.
При отсутствии лечения прогрессивное снижение остроты зрения может приводит к потере трудоспособности и инвалидизации пациента, вплоть до слепоты и необходимости в постороннем уходе.
Людям с кератоконусом рекомендуется динамическое наблюдение с контролем кератотопограмм через 4, 6, 12 месяцев с выбором тактики лечения при необходимости.
В настоящее время возможна профилактика только вторичного кератоконуса. Она включает в себя:
- качественный отбор пациентов на эксимерлазерную хирургию с выполнением кератотопограмм задней поверхности;
- при выявлении повышенного риска выбор более безопасного для пациента хирургического способа эксимерлазерной коррекции либо активное наблюдение до вмешательства (контроль роговичных показателей);
- динамическое наблюдение пациентов, перенёсших эксимерлазерное лечение.

Виды астигматизма
Правильный – роговица имеет форму ровного эллипса. Он не прогрессирует. Горизонтальные линии воспринимаются глазом хуже, чем вертикальные. Выбор носить очки или делать коррекцию при астигматизме глаз, решает сам пациент.
Неправильный – роговица имеет неровные искривления относительно линии соединяющей переднюю и заднюю стенку глаза. Глаз принимает искаженное изображение, которое не является ни близорукостью, ни дальнозоркостью, поэтому его нельзя скорректировать очками или линзами. Единственный метод только лазерная корректировка.
Помимо этого, астигматизм глаз подразделяют на простой и сложный. Простой – оба глаза получают изображение одинаково. Сложный – каждый глаз видит по-своему искривленное изображение.
Такие нарушения зрения невозможно исправить ношением очков или линз. Преломление искривленной роговицы не имеет полярности «+» или «-». Решить проблему можно только операбельным путем.
Методы лечения астигматизма
Решением проблемы может стать только операция. Пациенту могут предложить два пути лечения астегматизма:
• Заменить хрусталик или установить в роговицу протеза, что не избавит пациента от необходимости носить очки.
• Лазерная коррекция роговицы глаза, дающая полное избавление от искажения роговицы, и избавляет от очков и линз навсегда.
Как же проходит лазерная коррекция при астигматизме?
Ранее для исправления кривизны роговицы использовали метод насечек. После тщательного обследования и сканирования роговицы, врач наносил скальпелем насечки на ткань роговицы, позволяя ей изменить искривление. Впоследствии скальпель был заменен на инструмент с алмазной насадкой. Но такие операции несли за собой ряд проблем: долгий процесс заживления и высокий процент осложнений, поэтому их не используют в наше время.
Остается один неизменный способ корректировки – это лазерная. Проводится она может двумя способами:
• ФРК – воздействие лазерного луча происходит на внешнем слое роговицы. Используется при утонченной роговице и наименьшем проявлении астигматизма. Имеет более долгий срок заживления.
• Метод ЛАСИК – подходит при более масштабных изменениях роговицы и проявлениях астигматизма, смешанного с дальнозоркостью. Имеет короткий период реабилитации, практически не имеет осложнений.
Перед любой операцией проводится тщательное обследование.
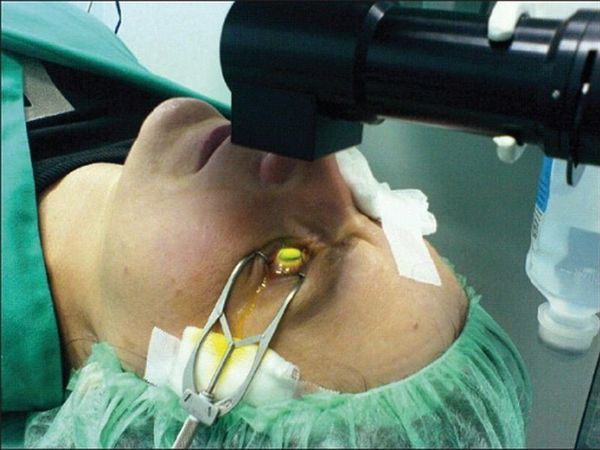
 ФРК при астигматизме
ФРК при астигматизме
Во время операции удаляется эпителий с роговицы, пучок лазера, воздействуя на роговицу, испаряет искривленные участки, делая ее идеально правильной. После операции идет долгий путь восстановления слоя эпителия и лечения послеоперационного синдрома. Имеет ограничения по работе, и требует оформление больничного листа.
ЛАСИК при астигматизме
Как и в первом способе коррекции, воздействие на роговицу осуществляется с помощью лазерного пучка. Но отличием от него становится создание роговичного лоскута, который отгибается, а воздействие лазера производится на внутренние слои роговицы, удаляя ее неровности. После коррекции зрения в нашей клинике лоскут идеально возвращают на прежнее место. Он не требует пришивания.
Такой метод позволяет сократить нахождение пациента в палате до нескольких часов и реабилитационный период, позволить навсегда избавиться от проблемы со зрением. Цена на лазерную коррекцию при астигматизме, а так же стоимость прочих услуг «Московской Глазной Клиники» представлена в прайс-листе на сайте.
Записаться на прием и задать уточняющие вопросы нашим специалистам Вы можете по телефонам в Москве 8(499)322-36-36 (ежедневно с 9:00 до 21:00), с помощью формы обратной связи на сайте.
Астигматизм — что это такое, симптомы, диагностика зрения. Как лечить астигматизм глаз. Противопоказания. Лечение в офтальмологии. LensMaster.ru 2021-01-19T16:25:20+03:00
Астигматизм
Астигматизм относится к аномалиям рефракции — заболеваниям глаз, связанным с нарушением фокусировки изображения. Общие симптомы всех подобных патологий — расплывчатость картинки, дискомфорт и быстрая утомляемость при глазных нагрузках. Согласно статистике ВОЗ, аномалии рефракции встречаются у более чем 150 млн человек в мире, и в 10 % случаев наблюдается именно астигматизм.
Оглавление
- Астигматизм — что это за патология?
- Как влияет астигматизм на зрение
- Почему возникает астигматизм
- Симптомы астигматизма
- Диагностика астигматизма
- Диагностика астигматизма
- Как лечить астигматизм
- Методы профилактики
Астигматизм — что это за патология?
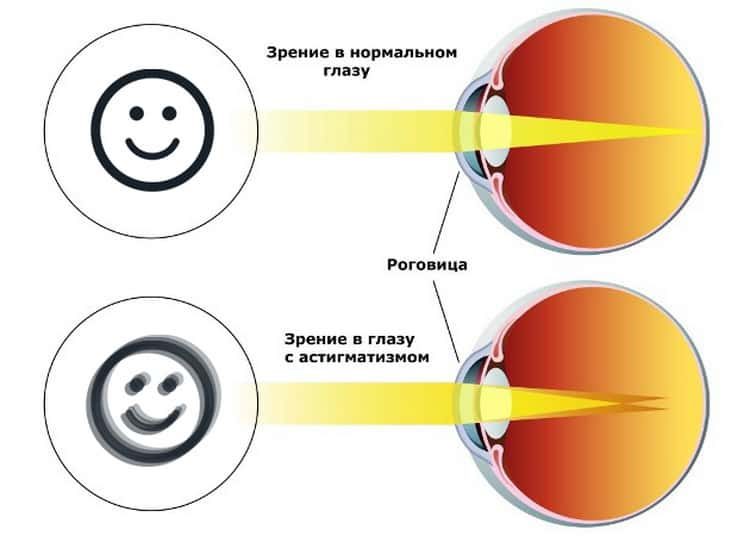
Здоровый глаз имеет ровную сферическую поверхность роговицы и хрусталика. Они одинаково изогнуты во всех направлениях, за счет чего глаз фокусирует свет и передает четкое изображение на сетчатку.
Что это такое — астигматизм? При этом состоянии сферичность роговицы и реже — хрусталика нарушена. Из-за этого преломляющая сила на разных участках поверхности отличается, а оптические лучи искажаются. В результате изображение получается размытым или непропорциональным.
В зависимости от того, какими дополнительными нарушениями рефракции осложнен астигматизм, выделяют несколько его видов:
- Простой гиперметропический: дальнозоркость в одном главном меридиане и нормальные зрительные функции (эмметропия) во втором.
- Простой миопический: близорукость в одном главном меридиане и эмметропия в другом.
- Сложный гиперметропический: дальнозоркость наблюдается в обоих главных меридианах.
- Сложный миопический: близорукость в двух главных меридианах.
- Смешанный: сочетание дальнозоркости в одном меридиане и близорукости в другом.
Как влияет астигматизм на зрение
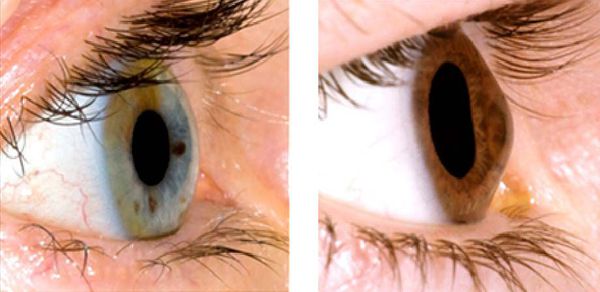
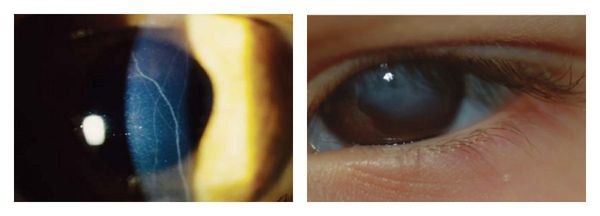
Всем нам хорошо известны понятия близорукости и дальнозоркости, когда проблемы возникают с восприятием предметов на близком или далеком расстоянии. Что же такое астигматизм глаз и как он влияет на зрение? Люди, страдающие от этой патологии, видят искаженную картинку. Некоторые области (или все предметы) могут быть размытыми, у других нарушены пропорции. Офтальмологи любят проводить аналогию с отражением на металлической ложке: картинка местами нечеткая, местами непропорциональная. При этом абсолютно не имеет значения, на каком расстоянии расположен предмет.
На уровень искажения предметов влияет тяжесть патологии. При разнице в меридианах меньше 1 D (диоптрия) искажения практически незаметны и не доставляют дискомфорта человеку. В целом офтальмологи выделяют три степени астигматизма:
- слабая — до 3 D;
- средняя — 3-6 D;
- высокая — более 6 D.
Слабая степень, как правило, требует минимальной коррекции. При средней ухудшение зрения становится ощутимым, очертания предметов «плывут», необходимо лечение астигматизма. Высокая степень характеризуется сильным искажением предметов и рядом сопутствующих симптомов, связанных с повышенной зрительной утомляемостью: резью в глазах, головными болями, головокружением, двоением предметов.
Вот фото, которое показывает, что это такое — астигматизм глаз и как видит человек с такой патологией.
Почему возникает астигматизм
Астигматизм может быть врожденным и приобретенным. Разберем причины, почему проявляется это заболевание.
|
Врожденный астигматизм |
Приобретенный астигматизм |
|
Причиной являются наследственные генетические изменения, провоцирующие нарушения сферичности хрусталика или роговицы глаза: неравномерное развитие костей глазницы, нарушение работы глазных мышц и др. Врожденный астигматизм может проявляться у альбиносов, детей с врожденным пигментным ретинитом, а также при алкогольном синдроме плода. |
Приобретенный астигматизм проявляется в результате:
|
Симптомы астигматизма
Первые признаки астигматизма проявляются в детском возрасте. К сожалению, малыши редко могут сформулировать проблемы и объяснить, что испытывают дискомфорт. Именно поэтому проходить обследования детям требуется с первых месяцев жизни.

- повышенная усталость глаз;
- головная боль при зрительных нагрузках;
- ощущение постороннего объекта в глазу;
- двоение предметов;
- жжение, болезненные ощущения в глазах;
- сложности с удержанием внимания;
- проблемы с визуальным определением расстояния до предметов.
У детей падает успеваемость. Они испытывают сложности с чтением и письмом, путая похожие по написанию буквы и цифры.
Астигматизм особенно важно вовремя выявить у детей. Если не скорректировать зрение своевременно, может развиться амблиопия, или «ленивый глаз». Из-за того, что в период раннего развития зрения происходит неадекватная стимуляция зрительной системы (постоянно «размазанная» картинка), формируется неодинаковая рефракция, происходят структурные изменения в отделах глаз и наблюдается существенное, не поддающееся коррекции снижение зрения.
Диагностика астигматизма
В офтальмологии используются несколько способов диагностики астигматизма. Самый показательный — рефрактометрия: анализ преломляющей способности глаза, который позволяет выявить нарушения рефракции. Еще один популярный метод — визометрия, знакомая всем проверка зрения с помощью таблиц. Она выполняется сначала без коррекции, а затем с коррекцией, когда перед глазом размещаются цилиндрические линзы с разной преломляющей силой. Также выявить проблемы помогает скиаскопия, или метод теневой пробы: пациенту дают «примерить» сферические и цилиндрические линзы, а доктор наблюдает за движениями теней на зрачковой области.
Также могут быть назначены:
- УЗИ глазных яблок;
- компьютерная кератотопография;
- офтальмометрия;
- авторефрактометрия и другие методы.
Как лечить астигматизм
Можно ли вылечить астигматизм? Да, для этого используются консервативные и хирургические методы. Рассмотрим каждый из них подробнее.
Оптическая коррекция астигматизма
Использование контактных линз — более прогрессивный способ, чем ношение очков. Они плотно прилегают к роговице, поэтому позволяют полностью избежать искажений и корректируют зрение не только по центру, но и на периферии. Для исправления астигматизма обычно используются мягкие торические контактные линзы. Ведущие производители — Alcon, Cooper Vision, iWear. Ознакомиться с каталогом и изучить цены на такие контактные линзы вы можете в нашем каталоге.
Хирургическая коррекция астигматизма
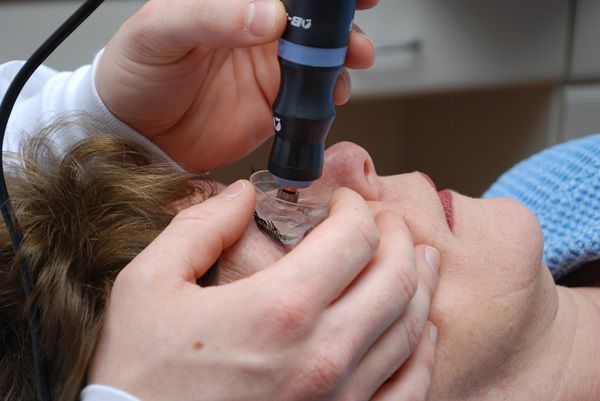
Для лечения астигматизма у взрослых сегодня чаще всего рекомендуют лазерную коррекцию зрения. Эта процедура позволяет провести кератотомию — удаление части роговой оболочки и уменьшение силы ее рефракции — при помощи высокоточных лазеров. Процедура выполняется под местной анестезией и практически не имеет осложнений.
В случае если причиной развития патологии является деформация хрусталика, проводится операция по его замене. Как лечится астигматизм у взрослых таким способом? После детального обследования офтальмолог изготавливает интраокулярные линзы (ИОЛ), которыми заменяется поврежденный хрусталик. Могут использоваться разные типы ИОЛ — торические, мультифокальные, факические.
Еще один способ лечения — термокератокоагуляция: прожигание роговицы при помощи металлической иглы или лазерного луча. Толщину роговичной ткани уменьшают в центре оптической зоны или на периферии. Это позволяет добиться увеличения преломляющей силы роговицы.
Для операций при астигматизме есть противопоказания. Так, оперативное вмешательство невозможно при патологиях сетчатки, проблемах с роговицей, некоторых заболеваниях глаз (катаракта, глаукома), при наличии инфекционных болезней, сахарного диабета, онкологии, туберкулеза, в период беременности и лактации.
Методы профилактики
Теперь, когда мы выяснили, как вылечить астигматизм, поговорим о том, как предотвратить развитие патологии. Необходимо регулярно посещать офтальмолога и проверять зрение, чтобы заметить изменения на ранних стадиях. Полезна будет гимнастика для глаз: упражнения помогут расслабить глазные мышцы, улучшить кровообращение и нормализовать обменные процессы.
Для профилактики астигматизма у детей стоит следить, чтобы глаза не перенапрягались: ограничить время с гаджетами и контролировать правильную посадку и уровень освещенности во время занятий. Также окулисты рекомендуют регулярно пропивать курсы поливитаминов, предназначенных для глаз.
Лечение кератоконуса
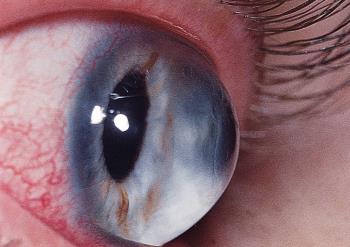
Кератоконус – заболевание из области офтальмологии, характеризующееся развитием прогрессирующего дегенеративного процесса не воспалительной природы. Патологический процесс сопровождается истончением роговицы глаза, приобретением ею конусовидной формы.
В результате деформации и дистрофии роговицы зрение постепенно ухудшается. Развитие патологии обусловлено всевозможными биохимическими процессами. В ходе диагностики у пациентов наблюдается снижение синтеза коллагена, белка, ферментов, происходит нарушение активности антиоксидантов. Следствием именно этих изменений становится снижение эластичности роговичного слоя, ее растяжение и приобретение конусовидной формы.
Согласно статистике, кератоконус развивается всего у 1 пациента из тысячи, что делает это заболевание одним из редчайших в числе глазных патологий. Ему в равной степени подвержены мужчины и женщины, но в 9 из 10 случаев болезнь диагностируется уже в детстве. При этом пик прогрессирования кератоконуса приходится на возраст от 20 до 30 лет.
При несвоевременном или неправильном лечении заболевание прогрессирует и приводит к нарушению функционирования пораженного глаза, снижению остроты и четкости зрения. Однако полная слепота развивается редко, а улучшить состояние больного удается подбором контактных линз.
На сегодняшний день кератоконус является малоизученным заболеванием. Но даже при таком условии опасность болезни невелика, ведь медикам удалось разработать массу способов борьбы с этой патологией.
Причины развития
Несмотря на развитость инструментальных методов диагностики врачам не удается точно выявить причины заболевания. Но офтальмологи сходятся во мнении, выделяя наиболее вероятные факторы, предрасполагающие развитию кератоконуса:
- полученные в течение жизни травмы глаза, повреждения роговицы;нарушения со стороны эндокринной системы;
- загрязненная экология;
- генетическая предрасположенность (при наличии в анамнезе кератоконуса у одного из родителей риск развития заболевания у ребенка составляет 80%);
- различные хронические заболевания, генетические аномалии и другие заболевания (например, астма, поллиноз, синдром Дауна, экзема, воспаление конъюнктивы и роговицы, хроническая форма недостаточности надпочечников).
Возможные осложнения
Деформация роговичного слоя препятствует выполнению анатомической функции преломления света. В силу этого нарушения у больного снижается острота зрения, схожее с близорукостью. Неправильное преломление лучей света при прохождении искривленной роговицы также выражается в искажении видимых объектов и преломлении прямых линий в поле зрения.
Прогрессирование кератоконуса усложняет самостоятельный выбор очков и линз для коррекции зрения. Самым тяжелым осложнением, обусловленным прогрессированием патологии, считается разрыв роговицы. Подобное происходит при выраженном истончении роговичного слоя, в результате нарушаются функции глаза, а пациент ощущает острую боль или выраженный дискомфорт.
Классификация кератоконуса
В медицинской практике существует несколько классификаций болезни. Наиболее распространенная считается классификация по Амслеру (Amsler), включает 4 степени развитиякератоконуса:
- характеризуется приобретенным астигматизмом степени 1-0,5, который легко исправляется ношением контактных линз стандартного типа;
- степень астигматизма соответствует показателям 0,4-1, что также успешно поддается коррекции;
- фиксируется истончение роговичного слоя и его растяжение, астигматизм равен показателям 0,12-0,02, требуется подбор специальных линз;
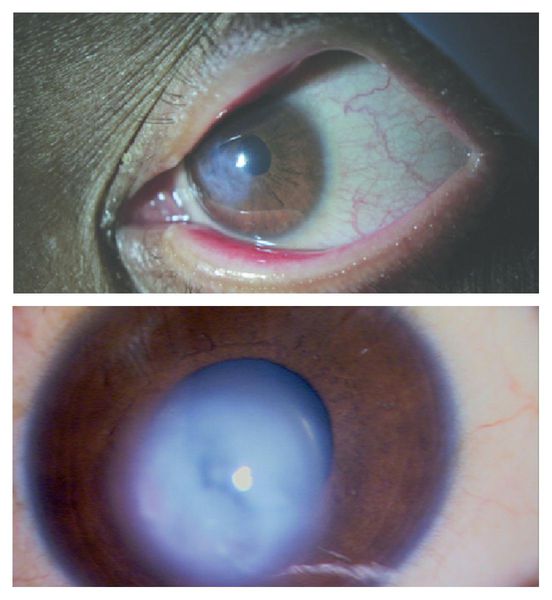
- четвертая стадия самая тяжелая, при ее развитии роговица принимает форму конуса и мутнеет, зрение падает до 0,02-0,01, что тяжело поддается лечению и коррекции специальными линзами.
Для лечения кератоконуса требуется квалифицированная и своевременная помощь, самолечение лишь усугубляет ситуацию. Раннее обращение к квалифицированному специалисту позволяет минимизировать скорость прогрессирования патологии и избежать хирургического вмешательства.
Кератоконус и беременность
В 2011 году медиками впервые было проведено исследование, направленное на изучение течения и развития болезни во время беременности, в котором приняло участие 4 пациентки. Результаты проведенного исследования:
- даже в связи с гормональными перестройками и склонности к отекам, беременность не повлияла на ускоренное прогрессирование болезни;
- кератоконус никак не сказывается на течении беременности, развитии плода и состоянии женщины. Заболевание не является противопоказанием к естественным родам.
Клиническая картина
К числу общих и наиболее распространенных клинических признаков кератоконуса относятся:
- прогрессирующее снижение зрения;
- повышенная утомляемость органов зрения;
- зуд и чувство жжения на слизистых оболочках глазного яблока;
- слезоточивость, особенно при ярком свете;
- деформация и помутнение роговичного слоя при осмотре у окулиста;
- двоение в глазах;
- пониженная концентрация внимания;
- искажение объектов в поле зрения;
- необходимость в частой смене очков и контактных линз;
- снижение работоспособности, связанное с ухудшением зрения;
- в редких случаях – полная слепота.
Связь астигматизма с кератоконусом
Как видно из приведенной выше классификации заболевания, ранние стадии прогрессирования болезни сопровождаются астигматизмом, что выражается в соответствующих симптомах:
- размытость и нечеткость картинки, которую видит пациент;
- неприятные ощущения в глазах, рези, зуд и жжение, особенно вечером;невозможность сосредоточить взгляд на объектах маленького размера;головные боли, в большинстве случаев сосредоточенные в области лобной доли;
- повышенная утомляемость глаз, особенно при чтении;
- невозможность видеть в деталях удаленные или приближенные объекты.
Если изначально эти клинические признаки распознаются как астигматизм, в дальнейшем заболевание развивается и состояние пациента усугубляется. Присутствующие симптомы позволяют офтальмологу заподозрить наличие кератоконуса, в особенности при стремительном ухудшении состояния.
Как развивается заболевание
Изначально для кератоконуса характерно поражение лишь одного глаза. Со временем при отсутствии адекватного лечения патологический процесс охватывает оба глаза. При этом степень поражения левого и правого глаза может отличаться (один глаз видит лучше другого), что связано с поочередным поражением (вначале один, через некоторое время другой).
Для ранней стадии развития болезни характерно незначительное снижение зрения, особенно нечеткость картинки в вечернее время суток, при нахождении в плохо освещенных помещениях. По мере того, как болезнь прогрессирует, может возникнуть светобоязнь, а помутнение роговицы приводит к затуманиванию зрения, в глазах начинает двоиться.
У многих пациентов отмечается развитие монокулярной полиопии — глядя на два объекта, они воспринимаются как один. Диагностика монокулярной полиопии включает:
- окулист выкладывает перед пациентом лист черной бумаги, на котором имеется одно белое пятно;
- при этом больной видит на черном фоне несколько пятен, расположенных хаотично;
- озвучивание правильного ответа врачом и демонстрация картинки через время не меняет результатов;в будущем, при условии развития болезни, на той же картинке больной видит еще больше белых пятен, расположенных хаотично;на поздних стадиях прогрессирования патологии эти пятна пульсируют в такт сердцебиению.
Особый признак прогрессирования болезни — пациент носит идеально подобранные очки, спустя 10-15 дней они ему не подойдут. В случае со стандартными линзами при развитии болезни, их ношение становится невозможным. Это обусловлено деформацией роговичного слоя, вследствие чего линза не может полноценно прилегать. Каждый из этих признаков с вероятностью в 100% указывает на возникновение и усугубление кератоконуса.
Прочие симптомы
В числе прочих клинических признаков наиболее распространенными являются неприятные и болезненные ощущения в глазах, их повышенная утомляемость, слезоточивость. Такие симптомы проявляются ухудшением зрения, вследствие которого пациенту приходится прищуриваться и часто инстинктивно тереть глаза.
Теми же причинами обусловлено возникновение головных болей, которые связаны со снижением внимания, работоспособности, способности концентрироваться на чем-либо. У больных кератоконусом стремительное ухудшение зрения часто сменяется длительным застоем в развитии болезни.
Каждый из описанных симптомов, за исключением последнего, опасен для человека. Особенно рискуют люди, у которых концентрация внимания необходима на опасной работе, за рулем.
Клиника острого кератоконуса
Острый кератоконус – особый вид болезни, развивающийся в случае пренебрежения рекомендациями врача, погрешностях в лечении. Его возникновение характеризуется клиническими признаками:
- гиперемия слизистых оболочек глаза;
- выраженная отечность роговичного слоя;
- резкое помутнение роговицы или внезапная слепота;
- стремительное ухудшение остроты зрения;
- возникновение интенсивных болевых ощущений.
Такое состояние опасно, оно сопровождается стремительной деформацией и другими патологическими изменениями в роговичном слое. Корректировка лечения и беспрекословное соблюдение рекомендаций врача способствует стабилизации больного спустя 1-2 недели, позволяет улучшить функции зрительного органа. Если же острый кератоконус возникает на поздних стадиях патологического процесса, это чревато нарушением целостности роговичного слоя или слепотой.
Симптоматика у детей
В большинстве случаев патологический процесс развивается с детских лет. Распознать заболевание можно, присмотревшись к поведению ребенка:
- ухудшается успеваемость в школе, ребенок рассредоточенный и невнимательный;
- при чтении ребенок подносит книгу к глазам ближе, чем обычно;
- ребенок начинает щуриться;
- глаза слезятся и краснеют без видимых на то причин;
- дети систематически жалуются на головные боли;
- на боле поздних стадиях дети заявляют о расплывчивости изображения.
В случае, если ребенок ранее наблюдался у окулиста и по показаниям врача носит очки, они быстро приходят в негодность, о чем свидетельствуют соответствующие жалобы. Смена очков сопровождается непродолжительным улучшением и отсутствием жалоб. Но спустя пару недель расплывчатость изображения и прочие жалобы вновь возвращаются. Отсутствие своевременного и правильного лечения грозит отеком роговичного слоя и полной слепотой.
Диагностика
Постановка диагноза на ранних этапах развития кератоконуса крайне важна, но в то же время затруднительна, даже в условиях нынешнего развития медицины. Выявление этого заболевания производится офтальмологом на основе жалоб пациента, клинических признаков и анамнестических данных. Однако постановка окончательного диагноза производится путем проведения дополнительных аппаратных и физикальных исследований.
Наиболее достоверными и информативными методами диагностики являются:
- Скиаскопия – метод начальной диагностики кератоконуса. Это исследование предполагает использование светового луча, который направляется врачом на радужку, отражается от ее поверхности и образует светлые полосы на роговичном слое, которые должны располагаться под определенным углом. При деформации роговицы угол искривления этих полос отклоняется от показателей нормы, что свидетельствует о развитии кератоконуса.
- Рефрактометрия – это вспомогательный метод диагностики, при помощи которого подтверждается факт деформации роговичного слоя путем обнаружения измененного астигматизма и миопии. Такой способ диагностики основывается на использовании луча света, который при кератоконусе изменяет силу преломления и фокусировку после прохождения роговицы.
- Кератометрия – дает возможность постановки предварительного диагноза. Исследование заключается в изучении роговичного слоя на предмет его искривления. Его проведение осуществляется при помощи специального прибора или на компьютерном кератометре. Последний вариант более точен, так как позволяет предельно точно высчитывать искривление роговицы, сопоставляя текущие показатели с общепринятыми нормами.
- Картированная пахиметрия – с высокой долей вероятности позволяет выявить патологию на ранних стадиях развития или даже при первых тревожных признаках. В ходе исследования применяется специальный прибор, позволяющий определить участок деформации в самом начале ее формирования.
- Оптическая компьютерная топография – метод схож с предыдущим, но более точен, так как предполагает использование экспертного оборудования, которое считывает данные о строении роговицы, анализирует их, выделяя основные признаки возникновения деформации роговичного слоя.
- Диафаноскопия – при исследовании учитываются особенности тени на роговичном слое: при кератоконусе она принимает клиновидную форму.
- Оптическая когерентная томография – используется в ходе выполнения клинических исследований.
- Исследование роговицы путем биомикроскопии, конфокальной и эндотелиальной микроскопии. Эти методы предназначены для раннего выявления заболевания, так как с их помощью определяются патологические изменения на клеточном уровне.
Одним из методов выявления кератоконуса является щелевая лампа, но с ее помощью обнаружить заболевание можно только на поздних стадиях развития болезни. Если при осмотре с использованием щелевой лампы врач видит на поверхностном слое роговицы кольцо Флейшнера (коричнево-желтая окантовка, формирующаяся из солей железа), можно говорить о развитии кератоконуса. Существуют другие 2 признака, выявляющиеся при осмотре с щелевой лампой:
- линии Вогта – легко устраняющиеся нажатием формирования в поверхностном слое роговицы;
- признак Мюнсена – структурное изменение края нижнего века, которое просматривается, когда пациент смотрит вниз.
Особое значение в постановке диагноза играет проведение дифференциации кератоконуса с рядом патологий:
- миопия;
- астигматизм;
- кератоглобус;
- герпетическое поражение роговицы и т.д.
Важно понимать, что обращаться к офтальмологу следует как можно раньше, при появлении первых тревожных симптомов. Это позволяет начать лечение раньше, предотвратив тяжелое прогрессирование болезни и необходимость оперативного лечения.
Традиционное лечение
Помощь пациентам с диагнозом кератоконус подразумевает проведение терапевтического или хирургического лечения. Предпочтение тому или иному методу отдается в зависимости от того, на какой стадии прогрессирования находится болезнь, состояния больного, особенностей течения патологии и ряда других факторов.
К числу общих методов лечения кератоконуса относятся:
- ношение жестких контактных линз;
- использование специальных очков и линз особой формы, а также поочередное ношение этих атрибутов для коррекции зрения;
- предотвращение прогрессирования болезни при помощи специальных препаратов в комплексе с ультрафиолетовым облучением;
- выполнение коллагенового кросслинкинга роговицы;
- внедрение сегментных кольцевидных имплантов;
- кератопластика (полная или частичная).
Каждый медикаментозный препарат подбирается только врачом индивидуально для каждого пациента, самолечение строго противопоказано. На начальных этапах прогрессирования патологии, при условии консервативной терапии, лечение может проводиться в домашних условиях. Но даже при таком сценарии пациент должен регулярно посещать лечащего врача, который отслеживает состояние органов зрения, а при необходимости корректирует терапию.
Особенности лечения на ранних стадиях
Ранние стадии развития кератоконуса симптоматически схожи с астигматизмом и лечатся преимущественно консервативными методами. Препараты, которые назначает офтальмолог, направлены на предотвращение деформации роговичного слоя, купирование неприятной симптоматики и коррекцию четкости зрения.
Каждому пациенту с диагнозом кератоконус показано ношение специальных очков или линз, которые полностью устраняют дефекты зрения. Линзы и очки подбираются офтальмологом для каждого пациента индивидуально, учитывая характер патологических изменений. При этом каждый пациент предупреждается, что в скором времени может потребоваться замена очков в связи с ухудшением зрения. При резком ухудшение остроты зрения лечение корректируется, применяются более интенсивные методы.
Ношение линз
Учитывая особенности течения патологического процесса, офтальмолог подбирает для пациента особые линзы. Они позволяют искусственно восстановить четкость и остроту зрения, корректировать деформацию роговичного слоя.
В зависимости от характера патологии, используются следующие виды линз:
- Мягкие – используются редко, преимущественно на ранних стадиях развития болезни, пока не произошла серьезная деформация роговицы.
- Жесткие – наиболее распространенный вариант. Линзы способствуют восстановлению анатомической формы роговичного слоя и корректируют зрение.
- Двухслойные – конструктивное решение, совмещающее в себе жесткий и мягкий элементы. Применяются при выявлении участков истончения роговичного слоя или в тех случаях, когда ношение стандартной жесткой линзы плохо переносится пациентом.
- Гибридные – такие контактные линзы имеют мягкие края, но их центральная часть жесткая. Основным преимуществом является возможность ношения гибридных при полной непереносимости жестких линз. Однако такой вариант грозит отечностью роговицы, неоваскуляризацией, развитием конъюнктивита.
- Склеральные – имеют особое строение, при их ношении дополнительно покрываются участки склеры глазного яблока. Такая особенность позволяет корректировать деформацию роговичного слоя и обеспечивает надежное закрепление линзы.
Применение рибофлавина
Один из способов консервативного лечения кератоконуса, подразумевающий применение капель на основе рибофлавина. После закапывания препарата на органы зрения воздействуют ультрафиолетовым излучением, процедура занимает до получаса.
Выполнение таких процедур позволяет укрепить структуру роговичного слоя, значительно снизив скорость развития процесса деформации или вовсе остановить его. Применение рибофлавина и УФ-излучение, при условии своевременно начатого лечения, позволяет избежать сложных оперативных вмешательств.
Кросслинкинг
Такой метод лечения подразумевает обработку роговичного слоя специальным составом, который становится жестким при воздействии УФ-лучей. Лечение останавливает прогрессирование болезни путем укрепления роговицы.
Процедура обладает рядом преимуществ:
- результат от ее проведения сохраняется минимум в течение 7 лет, прогрессирование патологии останавливается;повышается четкость и острота зрения;
- выполнение кросслинкинга откладывает необходимость оперативных вмешательств.
Сегментные кольцевидные импланты
Малоинвазивная операция, частично относящаяся к оперативным методам лечения кератоконуса. Выполняется процедура в три этапа:
- с использованием высокоточного оборудования врач производит миниатюрный разрез на периферии роговичного слоя;
- в образовавшиеся после разреза «лунки», по обе стороны от зрачка, вживляются дуги с полиметилметакрилата;
- произведенные надрезы закрываются.
Вживленные в роговичный слой дуги способствуют постепенному выравнивают роговицы, придают ей анатомически правильной формы. Операция безболезненная и безопасная, проводится под местной анестезией. Если с течением времени отсутствует положительный эффект дуги удаляются из роговичного слоя без вреда для органа зрения.
Кератопластика
Хирургическое вмешательство проводится если консервативная терапия не принесла должных результатов. Выполнение этой операции подразумевает хирургическое удаление роговичного слоя с дальнейшей его пересадкой. Материалом для пересадки служит донорская роговица.
После проведения операции для полноценной регенерации тканей глаза требуется до 6 недель. Однако полноценного восстановления остроты и четкости зрения следует ожидать не ранее, чем через 9-12 месяцев. Для лечения пациентов детского возраста может применятся частичная кератопластика, но эта операция гораздо более сложная, требует наличия соответствующего оборудования экспертного класса.
Медикаментозное лечение
Сегодня в медицинской практике не существует медикаментов, которые смогли бы остановить развитие кератоконуса или излечить его полностью. Но некоторые препараты способны улучшить состояние пациента, купировать неприятные симптомы и временно замедлить прогрессирование патологии.



 ФРК при астигматизме
ФРК при астигматизме