Дата публикации 29 октября 2021Обновлено 18 апреля 2023
Определение болезни. Причины заболевания
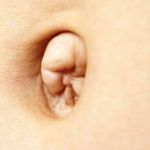
Пупочная грыжа (Umbilical hernia) — выпячивание на месте пупка или рядом с ним, содержащее в себе внутренние органы брюшной полости, чаще всего большой сальник, петли тонкой или толстой кишки [1]. Такое выпячивание может появляться только при нагрузке или кашле или присутствовать постоянно. Грыжа, которая присутствует постоянно, увеличивается при нагрузке и может не вправляться.
Грыжа включает в себя грыжевой мешок, грыжевой дефект (грыжевые ворота) и содержимое мешка.
Слово «грыжа» давно перешло из медицинской литературы в разговорный язык. Часто этим термином называют выпячивание внутренней камеры мяча или колеса велосипеда.
В толковом словаре Даля встречается другое название болезни — кила [2], но сейчас этот синоним не используют. Некоторые пожилые пациенты с пупочной грыжей говорят, что у них «развязался пупок».
Пару веков назад грыжей считалась любая долго беспокоящая боль в животе [2]. Такую боль, согласно словарю Даля, называли «грызть». Возможно, именно от этого слова произошёл термин «грыжа».
Распространённость пупочной грыжи
В мире ежегодно проводится до 20 млн операций по поводу пупочных грыж [3]. Это состояние встречается у 1 из 6 новорождённых, но более чем в 90 % случаев пупочная грыжа проходит самостоятельно к двум годам [1][4]. Такие грыжи называют врождёнными. Если грыжа сохраняется у ребёнка к 4–5 годам, её необходимо удалить. Пол ребёнка не влияет на вероятность возникновения выпячивания [4].
Наличие грыжи при рождении и её последующее заращение не повышает риски появления грыжи во взрослом возрасте. У 90 % взрослых с этой патологией не было выпячивания в детстве [6]. Это приобретённые грыжи.
У взрослых пупочная грыжа является второй по распространённости после паховой. От 6 до 14 % всех грыж передней брюшной стенки составляют именно пупочные грыжи. У женщин 31–50 лет пупочные грыжи встречаются в 2–3 раза чаще, чем у мужчин, что связано с беременностями и родами. В возрасте 51–70 лет чаще страдают мужчины. В другие периоды жизни пупочная грыжа одинаково часто встречается у мужчин и женщин [5][6].
Распространённость грыж у беременных точно неизвестна. По некоторым данным, у 0,08 % беременных выявляется пупочная грыжа, а у 0,12 % — бедренная (крайне редко паховая) [14].
Причины развития пупочной грыжи
Указать какую-либо определённую причину развития пупочной грыжи невозможно. Однако выделяют две группы факторов риска: предрасполагающие и производящие.
Предрасполагающие факторы повышают риск возникновения грыжи. К ним относятся:
- Врождённые нарушения в структуре соединительной ткани, при которых повышается «растяжимость» соединительных тканей, связок и сухожилий. Такое нарушение устанавливают в ходе сложных лабораторных методов диагностики, которые не применяются в клинической практике и имеют только научный интерес. Слабость соединительной ткани обнаруживается при некоторых наследственных заболеваниях, например при синдромах Марфана и Элерса — Данлоса. У пациентов с этими патологиями вероятность развития грыж намного выше, чем в общей популяции. На генетическую предрасположенность может указывать наличие грыж у ближайших родственников.
- Физическое истощение с ослаблением мышечного каркаса брюшной стенки. Причиной может быть длительный постельный режим (в течение месяца и более), долгое голодание, особенно если масса тела снижается на 10 % быстрее, чем за два месяца. Также истощение возможно при недостаточной физической активности в зрелом и пожилом возрасте.
Производящие (провоцирующие) факторы непосредственно вызывают появление грыжи. Если у человека нет предрасполагающих факторов, грыжа может и не появиться. Чаще к производящим относят факторы, приводящие к стойкому либо резкому повышению внутрибрюшного давления:
- хронический кашель, в особенности на фоне курения;
- тяжёлые физические нагрузки с натуживанием, особенно у нетренированных или неподготовленных людей;
- хронические запоры;
- затруднённое мочеиспускание, требующее усиленного натуживания, часто встречается у мужчин с аденомой простаты;
- беременность;
- ожирение.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы пупочной грыжи у взрослых
При пупочной грыже на брюшной стенке в области пупка появляется выпячивание: от 1 см на ранних этапах и до 15–20 см и больше в запущенных случаях, если грыже несколько лет. Иногда грыжа появляется и увеличивается безболезненно, даже большая грыжа может не вызывать боли. В некоторых случаях появление выпячивания сопровождается неприятными ощущениями вокруг пупка или в животе. Также грыжа может возникнуть внезапно при кашле или другой нагрузке, в таких случаях человек чувствует резкую боль в области пупка или в средних отделах живота [5][7].
Если грыжа появляется постепенно и не вызывает боли, пациент всё равно может обнаружить её самостоятельно даже на ранних стадиях. Часто изменяется размер или форма пупка, появляется шаровидное выпячивание ниже или выше пупочного кольца. Небольшое выпячивание может появляться только в положении стоя, при натуживании или покашливании, а в расслабленном состоянии оно может «исчезать», особенно когда пациент ложится.
При пальпации (ощупывании) грыжи можно почувствовать, как она «проваливается» в щель в стенке живота. В таком случае можно почувствовать под пальцем плотный край грыжевых ворот [8]. Так как грыжа обычно содержит петли толстого или тонкого кишечника, ощупывание большого выпячивания может сопровождаться урчанием, тошнотой и даже рвотой.
Если грыжа появилась давно, но внезапно в её области возникла резкая боль или грыжа перестала вправляться, необходимо сразу обратиться к врачу. Эти симптомы могут указывать на ущемление грыжи.
Патогенез пупочной грыжи у взрослых
Передняя стенка живота состоит из переплетённых мышц, сухожилий и сухожильных растяжений (апоневрозов). На уровне срединной линии туловища, которая «разделяет» человека на правую и левую половины, на передней брюшной стенке находится белая линия живота. В этой области пять слоёв: кожа, собственная фасция (тонкая пластинка из соединительной ткани, покрывающая все группы мышц), трёхслойный апоневроз (сухожилия косых и поперечной мышцы живота), поперечная фасция (соединительная ткань, покрывающая живот изнутри) и брюшина. Благодаря такому строению белая линия живота достаточно прочная, хотя здесь нет мышечных волокон [9].
Пупок — это рубец, который образуется после перерезания пуповины. Особенность строения передней стенки живота в области пупка в том, что здесь нет такой прочной структуры, как в белой линии. В области пупка всего три слоя: кожа, рубец на месте выхода пуповины и брюшина. Это самое слабое место брюшной стенки, поэтому здесь может образоваться пупочная грыжа.
Когда повышается внутрибрюшное давление (при ожирении, беременности или подъёме тяжестей), рубцовые ткани в области пупка разрываются, и структуры брюшной полости начинают выходить под кожу через появившееся отверстие.
Грыжевые ворота под давлением внутренних органов постепенно расширяются. Если сначала в появившийся дефект может выходить только жировая ткань, лежащая позади мышечного каркаса (предбрюшинная клетчатка), то при увеличении грыжевых ворот выходят пряди большого сальника, петли тонкой и толстой кишки и даже стенка желудка. Стенка желудка может выпячиваться при сочетании двух факторов: больших грыжевых ворот (более 10 см) и больших размеров желудка (например, при ожирении).
При длительном наличии грыжевого дефекта содержимое грыжи может периодически воспаляться. При этом между стенкой грыжи и её содержимым возникают сращения (спайки). Из-за них содержимое грыжи не возвращается в брюшную полость даже при полном расслаблении или при попытке врача вправить выпячивание [1][8].
Классификация и стадии развития пупочной грыжи у взрослых
Классификация срединных грыж брюшной стенки Европейского герниологического общества (EHS):
- M1 — подмечевидные грыжи — находятся ниже места соединения рёберных дуг.
- M2 — эпигастральные — расположены между М1 и М3.
- M3 — пупочные — находятся на 3 см выше или ниже пупка.
- M4 — подпупочные — расположены между М3 и М5.
- M5 — лобковые — находятся выше лобка.
Как видно из классификации, пупочные грыжи относятся к третьему типу.
В зависимости от происхождения пупочные грыжи могут быть врождёнными и приобретёнными. У взрослых впервые выявленная пупочная грыжа чаще всего является приобретённой.
По возможности вправить грыжу:
- Вправимые — грыжа вправляется в живот самостоятельно или под давлением пальцев.
- Невправимые — содержимое грыжевого мешка не возвращается в брюшную полость даже при полном расслаблении и давлении пальцев. Если грыжа не вправляется, значит раньше происходили малые ущемления, из-за этого в грыжевом мешке развивалось воспаление и появлялись спайки [8].
В зависимости от наличия осложнений:
- Неосложнённые.
- Осложнённые. Чаще всего возникает ущемление вышедших органов и образований (например, сальника или петли кишки) [1][8].
Пупочная грыжа не имеет стадий заболевания, но если размеры грыжевых ворот более 10 см, можно рассматривать грыжу как гигантскую.
Осложнения пупочной грыжи у взрослых
Течение пупочных грыж может сопровождаться опасными для жизни осложнениями, среди которых:
- Ущемление. Грыжа считается ущемлённой, когда выпавшие внутренние органы сдавливаются на уровне грыжевых ворот. В ущемлённых органах нарушается кровоснабжение, из-за этого развивается кишечная непроходимость и содержимое грыжи отмирает (развивается некроз). Это самое тяжёлое осложнение грыжи. Его частота может составлять до 17 % [11]. Выделяют также пристеночное (частичное) ущемление, когда в узкие грыжевые ворота выходит и сдавливается не целая петля кишечника, а только часть стенки. Пациент может сам заподозрить ущемление, если в области грыжевого выпячивания впервые появились резкие боли или грыжа перестала вправляться. При этих симптомах нужно срочно вызвать скорую помощь для госпитализации в хирургический стационар.
- Копростаз. При этом осложнении в петлях кишечника, находящихся в грыжевом мешке, накапливается большое количество плотных каловых масс. Копростаз может проявляться дискомфортом и болезненностью в области грыжи. Чаще всего это осложнение развивается у ослабленных больных старше 65 лет со склонностью к запорам. Как и при ущемлении, вправить грыжу обычно не удаётся, но в отличие от ущемления при копростазе в стенке кишки не нарушается кровоснабжение. Кроме того, копростаз сам может провоцировать ущемление грыжевого мешка. При подозрении на это осложнение нужно срочно обратиться к врачу [8].
- Воспаление грыжевого мешка с развитием флегмоны (нагноения). Часто развивается из-за ущемления. Проявляется резкими пульсирующими болями в области выпячивания, отёком и покраснением кожи в области грыжи, повышением температуры тела до 38 °C и выше [1][8]. При этом осложнении также необходимо сразу обратиться к врачу.
- Нарушение пищеварения. Развивается, если петли кишки попадают в грыжевой мешок и срастаются со стенкой грыжи. Пациент почувствует боли в животе, вздутие и тошноту после приёма пищи.
- Психологические проблемы. Из-за длительно существующего грыжевого выпячивания у пациентов развиваются комплексы, связанные с внешним видом, снижается качество жизни: например, пациенты не могут заниматься спортом, стесняются раздеваться на пляже или в общественном бассейне, должны соблюдать осторожность, чтобы не произошло ущемления грыжи.
Иногда развивается ложное ущемление. Это состояние, когда в грыжевой мешок попадает воспалительная жидкость, образовавшаяся при воспалении какого-либо другого органа в животе, например желчного пузыря, аппендикса или поджелудочной железы. Полость грыжи обычно свободно сообщается с брюшной полостью, потому любая жидкость из живота может свободно «затекать» в грыжевой мешок. При этом появляется болезненность не только в области воспалённого органа, но и в области грыжевого выпячивания. Грыжа в этом случае может свободно вправляться. Это состояние также требует немедленной госпитализации в хирургическое отделение для лечения основного заболевания [12].
Диагностика пупочной грыжи у взрослых
Обычно для диагностики пупочной грыжи врачу достаточно уточнить жалобы больного, собрать анамнез (историю болезни), а также тщательно осмотреть пациента.
Сбор жалоб и анамнеза
При опросе врач уточняет, когда появилось грыжевое выпячивание, увеличилось ли оно за последнее время, есть ли болевые ощущения в области грыжи. Уточняет наличие в анамнезе операций, особенно лапароскопических, потому что разрез для эндоскопа (камеры) делают именно в области пупка.
Если пациент жалуется, что впервые не смог вправить грыжу или у него внезапно появились боли в области выпячивания, врач должен обязательно узнать точное время появления жалоб. Необратимые изменения в стенке кишки после ущемления начинаются уже в первые три часа после нарушения кровоснабжения.
После опроса врач осматривает пациента «с головы до ног», а не только зону грыжевого выпячивания. Как правило, грыжу осматривают в последнюю очередь.
При осмотре грыжи хирург обращает внимание на такие параметры:
- размер и расположение грыжевого выпячивания на брюшной стенке;
- цвет кожи над грыжей;
- консистенцию содержимого грыжи: грыжа может быть мягко-эластичной или плотной в зависимости от содержимого мешка или сроков ущемления, если оно произошло;
- болезненность грыжевого мешка при его ощупывании;
- возможность вправить содержимое мешка в брюшную полость;
- размер и локализацию грыжевых ворот.
Врач обязательно осматривает другие возможные места выхода грыж — паховые области, белую линию и боковые отделы живота. В клинической практике иногда встречаются случаи, когда у одного пациента одновременно обнаруживаются пупочные и паховые грыжи, в том числе двусторонние, однако точных данных о распространённости такого состояния нет.
Попытки врача вправить содержимое грыжи должны быть аккуратными, без сильного давления. Если установлено ущемление, то вправлять грыжу не рекомендуется, это может привести к травме ущемлённого органа. В этом случае необходимо экстренно провести операцию.
Инструментальная диагностика
Инструментальные методы исследования относятся к вспомогательным. При плановом лечении пупочных грыж без ущемления они, как правило, не требуются.
Ультразвуковое исследование (УЗИ). Может применяться, чтобы уточнить содержимое грыжевого мешка или оценить кровоснабжение в случае ущемления. Также с помощью УЗИ можно определить точный размер грыжевых ворот. При ложном ущемлении УЗИ необходимо, чтобы установить точный диагноз и определить тактику лечения.
Мультиспиральная компьютерная томография (МСКТ). Используется в сложных случаях, например при развитии ложного ущемления, а также при грыжах большого размера (более 10 см). Данные МСКТ позволяют хирургу установить точный диагноз при наличии ложного ущемления и наметить план хирургического вмешательства. МСКТ — наиболее информативный метод при диагностике острого панкреатита и дивертикулита. Если на фоне ущемления грыжи развивается кишечная непроходимость, МСКТ позволяет уточнить область и объём ущемления [1][6][13].
Магнитно-резонансная томография (МРТ). Обладает наибольшей чувствительностью и специфичностью при диагностике пупочных грыж, однако МРТ не всегда даёт дополнительную информацию в сравнении с УЗИ или МСКТ брюшной полости [13]. Кроме того, у МРТ есть недостатки: высокая стоимость, длительность процедуры (до 30 минут) и большой список противопоказаний: наличие кардиостимулятора, некоторых типов металлических имплантов, инсулиновых помп, а также клаустрофобия.
Колоноскопия и гастроскопия. Обязательно проводятся при обследовании пациентов старше 50 лет, чтобы исключить наиболее частые злокачественные образования ЖКТ: рак толстой кишки и желудка. Наличие рака никак не связано с развитием грыжи, но он может повлиять на тактику лечения.
Дифференциальная диагностика
Пупочную грыжу нужно отличать от других заболеваний:
- Липомы в области пупка. Липома — это мягкотканная опухоль из жировой ткани. Если она развивается в области пупка, то в этой зоне появляется подкожное плотное или эластичное образование. Оно смещается при прощупывании и не вправляется в брюшную полость. Диагноз ставит хирург с помощью УЗИ. Если опухоль подтверждается, её нужно планово удалить в хирургическом стационаре общего профиля.
- Других опухолей подкожной жировой клетчатки или мышц (саркомы, липосаркомы, ангиосаркомы). Они также проявляются наличием в области пупка подкожного, чаще плотного, образования. При пальпации образование смещается или остаётся неподвижным, вправить его в брюшную полость не удаётся. Диагноз устанавливает хирург после проведения УЗИ, иногда проводится биопсия, чтобы определить тип опухоли. Такие образования требуют планового хирургического лечения в специализированном онкологическом учреждении.
- Кисты урахуса (незаращённого мочевого протока). Урахус — это проток, который соединяет мочевой пузырь плода с околоплодными водами матери через пуповину. К рождению он зарастает. Если этого не происходит, в средней части протока образуется кистозная полость. Киста проявляется болезненным уплотнением в области пупка, а также выделением слизи или гноя из этой области. Диагноз устанавливает врач-уролог на основании осмотра и данных УЗИ. Лечение хирургическое.
- Ложного ущемления. Оно требует тщательного обследования и лечения не только грыжи, но и первичного заболевания. Могут быть полезными МСКТ брюшной полости и диагностическая лапароскопия.
- Метастазов яичника, рака желудка и других злокачественных опухолей в области пупка.
Лечение пупочной грыжи у взрослых
Лечение пупочной грыжи у взрослых только хирургическое. Даже неосложнённая грыжа является показанием к операции [9]. Вылечить грыжу с помощью бандажей невозможно, как правило, их используют после операции в рамках реабилитации.
Цели хирургического лечения:
- Вернуть содержимое грыжевого мешка в брюшную полость или удалить его, если участки ущемлённых органов уже нежизнеспособны.
- Восстановить целостность брюшной стенки в области грыжевого дефекта, в том числе с использованием сетчатых протезов. Такие протезы помогают дополнительно укрепить брюшную стенку в области рубца. Клетки соединительной ткани прорастают в ячейки сетки и за счёт этого в области рубца образуется плотный рубцовый «панцирь», что предотвращает рецидив грыжи.
Операцию можно провести как открытым способом, так и лапароскопическим. Обе методики одинаково эффективны, но после лапароскопии болевой синдром менее выражен и реабилитация пациента проходит быстрее [1][9].
При небольших размерах грыжевого выпячивания (до 1–2 см) открытая операция часто проводится с местным обезболиванием. Хирург делает разрез в проекции пупочного кольца, помещает органы и ткани из грыжевого мешка в брюшную полость и ушивает ткани, чтобы восстановить целостность брюшной стенки. Дополнительно слабый участок укрепляется сетчатым эндопротезом. Сетчатый имплант может располагаться предбрюшинно (над брюшиной), ретромускулярно (позади прямых мышц живота), надапоневротически (между апоневрозом и подкожной жировой клетчаткой) или иначе. Место установки зависит от методики. При открытой операции с местным обезболиванием период реабилитации составляет 1–2 недели.
Лапароскопическая операция считается малоинвазивным хирургическим вмешательством. Она выполняется с помощью видеокамеры и специальных инструментов. Хирург видит на мониторе операционное поле и контролирует все свои действия в процессе операции. При лапароскопии период пребывания в стационаре сокращается до 2–3 суток.
При грыже больших размеров чаще всего возможна только открытая операция под эндотрахеальным (общим) наркозом. Хирург делает протяжённый разрез живота, выделяет грыжевой мешок, помещает органы и ткани из грыжевого мешка в брюшную полость, удаляет избыточные стенки грыжевого мешка и после этого ушивает ткани. Если грыжевые ворота более 2 см, всегда устанавливается сетчатый протез. После такой операции пациент находится в отделении от 1–2 суток до недели.
При операции на ущемлённой грыже хирург сначала тщательно осматривает содержимое грыжевого мешка и определяет его жизнеспособность. Если содержимое ущемлённой грыжи вправилось в брюшную полость до того, как врач сделал разрез, то необходимо осмотреть содержимое живота, найти ущемлённые органы и оценить их состояние. При омертвении стенки кишки или её перфорации (разрыве) поражённая часть органа удаляется. После этого хирург ушивает грыжевые ворота. Сетчатый имплант не ставится из-за высокого риска нагноения раны и отторжения сетки. Его могут установить позже, когда стихнет воспаление или грыжа появится снова.
При нагноении содержимого грыжи (флегмоне грыжевого мешка) разрез на животе обычно выполняется не над грыжей, а немного дальше. После этого содержимое мешка изолируется: ущемлённая кишка иссекается, область грыжевых ворот ушивается со стороны брюшной стенки. На следующем этапе хирург удаляет грыжевой мешок с содержимым или вскрывает грыжу и отмывает полость от гноя и отмерших тканей. Сетчатый имплант при таком осложнении не устанавливается. Его могут установить позже, когда стихнет воспаление или грыжа появится снова.
Если ущемлённая грыжа самостоятельно вправилась до того, как пациента доставили в операционную, необходимо наблюдать за больным в течение суток, чтобы убедиться, что нет омертвения ущемлённых органов и перитонита. Если пациент чувствует себя хорошо и нет признаков перитонита, рекомендуется провести плановую операцию по удалению грыжи.
Реабилитация после удаления грыжи
Чтобы пациент восстановился после операции как можно быстрее, ему рекомендуется:
- не поднимать тяжести более 5 кг в первые 5–6 недель после операции;
- постепенно увеличивать физические нагрузки: через 14 дней после операции разрешены плавание, лёгкий бег, прогулки, скандинавская ходьба, кардиотренировки без натуживания;
- лечить сопутствующие заболевания, особенно сахарный диабет и хроническую обструктивную болезнь лёгких;
- носить послеоперационный бандаж в течение двух месяцев;
- контролировать вес.
Возможные осложнения операций
Осложнения могут возникнуть при любой операции на органах брюшной полости, это связано с техникой выполнения [1][9]. К таким осложнениям относят:
- Ранение стенки кишки во время операции. Если возникло такое осложнение, необходимо сразу ушить дефект кишки.
- Кровотечение в послеоперационном периоде с развитием гематомы операционной раны или внутри живота. Может быть связано не только с нарушением техники операции, но и с нарушением системы свёртывания у пациента, например при гемофилии. Это осложнение не всегда требует повторной операции: если нет признаков продолжающегося кровотечения (увеличения гематомы, нарастания бледности и общей слабости, выделения крови из раны), можно эвакуировать гематому или сделать пункцию брюшной полости. Если кровотечение продолжается, кровеносный сосуд прошивают или прижигают.
- Серома послеоперационной раны. Это скопление серозной жидкости на месте удалённого грыжевого мешка. Проявляется отёком и уплотнением в области раны. При развитии серомы хирург эвакуирует жидкость в перевязочном кабинете, повторная операция не требуется.
- Нагноение послеоперационной раны. Проявляется покраснением в области раны, пульсирующими болями в ране, а также повышением температуры тела. При нагноении необходимо удалить гной из раны и назначить антибактериальную терапию. Часто требуется удалить сетчатый имплант.
- Хронический болевой синдром. Проявляется тем, что пациента долгое время (больше двух месяцев) беспокоит боль в области послеоперационной раны. Причина осложнения — повреждение нервных структур во время операции. При хроническом болевом синдроме требуется комплексный подход. Иногда необходимо провести повторную операцию, чтобы освободить нерв от сдавливающих тканей или удалить сетчатый имплант [6].
- Смещение сетчатого импланта. Эндопротез может сместиться, если отрывается фиксирующий материал сетки (шовный материал или клипы различной модификации). В таком случае имплант смещается в нижний угол раны и складывается, что часто приводит к рецидиву грыжи и необходимости повторной операции.
- Рецидив грыжи. Возникает по разным причинам: из-за особенностей соединительной ткани пациента, нагноения импланта, заживления раны вторичным натяжением или нарушения техники выполнения операции. При рецидиве грыжу удаляют по другой методике, т. е. если рецидив произошёл после хирургического лечения открытым способом, то повторную операцию рекомендуется выполнять лапароскопическим методом и наоборот.
Лечение пупочной грыжи у беременных
Общепринятых клинических рекомендаций по лечению грыж у беременных не существует, но можно выделить три ключевых положения:
- ущемлённые грыжи у беременных требуют экстренного оперативного лечения;
- бессимптомные грыжи до 3 см рекомендуется оперировать после родов либо во втором триместре беременности;
- предпочтение отдаётся лапароскопическому методу, однако решение об объёме вмешательства должно приниматься при участии опытного акушера-гинеколога [14].
Прогноз. Профилактика
При отказе от лечения у 17 % пациентов может развиться ущемление грыжи с высокой вероятностью летального исхода [11].
При своевременном хирургическом лечении грыжи с использованием сетчатого импланта вероятность повторного возникновения грыжи составляет менее 0,5 % [1], однако при нарушении рекомендаций врача, а также развитии местных осложнений (инфицировании раны) вероятность рецидива увеличивается до 20–30 % [9].
Профилактика пупочной грыжи
Чтобы избежать образования пупочной грыжи, следует придерживаться некоторых правил:
- поддерживать в форме мышцы живота с помощью упражнений;
- избегать повышения внутрибрюшного давления: не поднимать тяжести, контролировать вес, отказаться от курения, чтобы предотвратить хронический кашель.
Чтобы не допустить рецидива пупочной грыжи после операции, необходимо строго соблюдать рекомендации врача по реабилитации [1][8].
Деформации пупка являются следствием врожденных пороков развития, возникают после омфалита, наблюдаются при пупочных грыжах, формируются в период беременности, при состояниях, сопровождающихся повышением внутрибрюшного давления, после травм и операций на животе. Могут быть временными или постоянными. Врожденные дефекты иногда сочетаются с другими патологиями развития. Причину деформации устанавливают по данным опроса, внешнего осмотра, ультрасонографии, лабораторных анализов, других исследований. Лечение чаще оперативное.
Почему возникает деформация пупка
Врожденные пороки у новорожденных
Врожденные аномалии, сопровождающиеся деформацией пупочной зоны, выявляются сразу после рождения. У младенцев с кожным пупком кожа брюшной стенки переходит на прилегающую часть пуповины. В результате после отпадения пуповины формируется заметная выпуклость. По мере роста ребенка выпуклость иногда втягивается, внешний вид пупка нормализуется. Но у части пациентов выпуклый пупок сохраняется в течение всей жизни.
Реже встречается дефект, при котором пупочная область покрыта не кожей, а амниотической оболочкой, переходящей на переднюю брюшную стенку с пуповины (амниотический пупок). В этом случае отпадение пуповины сопровождается образованием поверхностной ранки. Деформация имеет временный характер – в последующем ранка постепенно затягивается неизмененной кожей, рубцы отсутствуют.
При заживлении в глубину пупочной ранки могут попасть клетки эпидермиса, что влечет за собой формирование дермоидных или сальных кист, деформирующих пупок. В последующем такие кисты могут увеличиваться в размере, что усугубляет деформацию. Еще одной причиной нарушения формы пупка становится нагноение кисты, в результате которого образуется грубый рубец.
У младенцев также могут выявляться полные и неполные свищи пупка. При полных свищах кишка или не закрывшийся мочевой проток через пупок соединяются с внешней средой, в зоне пупка видна рана с широким просветом, через которую наружу выделяется моча или кишечное содержимое. При неполных свищах дефект пупка практически не выражен, отмечается мокнутие и раздражение кожи.
Омфалит
Инфицирование пупочной ранки ведет к развитию воспаления кожи и окружающей подкожной жировой клетчатки. Пупок выпячивается, кожа краснеет и отекает. Из ранки выделяется гной. Отмечаются ухудшение общего состояния, гипертермия, плач, нарушения аппетита, срыгивания. На животе могут появляться красные полосы, свидетельствующие о присоединении лимфангита. У ослабленных детей возможен некроз тканей. В исходе омфалита формируются рубцы. Выраженность деформации пупка зависит от тяжести и распространенности воспалительного процесса.
Пупочная грыжа
Выход внутренних органов через пупочное кольцо чаще встречается у детей первых лет жизни, но может развиваться и у взрослых. Тяжелым вариантом патологии, диагностируемым у плодов и новорожденных, является эмбриональная пупочная грыжа (омфалоцеле) – состояние, при котором органы выпячиваются из-за недоразвития брюшной стенки. Данный порок часто сочетается с другими тяжелыми аномалиями развития, благоприятный исход наблюдается редко.
Приобретенная пупочная грыжа у детей имеет более благоприятное течение. Основным признаком является деформация пупка. В пупочной зоне обнаруживается выпячивание, которое увеличивается при натуживании, кашле и плаче, уменьшается, когда ребенок лежит на спине. На начальном этапе в области пупочного кольца появляется маленькая шаровидная выпуклость, легко вправляющаяся при нажатии.
Затем диаметр образования постепенно увеличивается до 1-5 см. У взрослых размеры образования могут достигать 10-15 и более см. При продолжительном течении грыжа перестает вправляться из-за формирования спаек. Образования с широкими грыжевыми воротами протекают малосимптомно. При узких грыжевых воротах пациентов беспокоят боли, тошнота, запоры, обусловленные сдавлением кишки.
Деформация пупка у беременных
Беременность
Выпячивание пупка может выявляться во второй половине беременности. Деформация является физиологическим состоянием, вызывается быстрым увеличением живота, исчезает после родов. Предрасполагающими факторами, вызывающими раннее, сильно заметное изменение внешнего вида пупка, считаются наличие нескольких плодов, многоводие, быстрое увеличение массы тела женщины.
Повышенное внутрибрюшное давление
Из-за возрастающей нагрузки на брюшную стенку изнутри повышение внутрибрюшного давления сопровождается выпячиванием пупка различной степени выраженности. При метеоризме пупок становится чуть более выпуклым, чем обычно, деформация кратковременная, исчезает после отхождения газов.
Наиболее серьезной причиной выпячивания пупка вследствие повышения внутреннего давления является асцит. Живот увеличивается в объеме, в положении стоя отвисает книзу, в положении лежа распластывается в стороны. Степень деформации пупка коррелирует с количеством жидкости в брюшной полости – чем ее больше, тем сильнее выпуклость. Асцит может наблюдаться при тромбозе воротной вены, портальной гипертензии, карциноматозе брюшины. При ХПН сочетается с анасаркой. При ревматических заболеваниях дополняется гидротораксом, артралгиями.
Другие причины
Другими возможными причинами деформации пупка становятся рубцы вследствие хирургических операций на органах брюшной полости, ранений передней брюшной стенки, локальных инфекционных процессов. Иногда эстетические характеристики данной анатомической области ухудшаются при обвисании тканей после беременности или резкого похудения.
Диагностика
У новорожденных и детей младшего возраста причину деформации пупка устанавливают неонатолог или врач-педиатр. Взрослых пациентов чаще всего обследует хирург. В ходе опроса специалист выясняет, когда изменилась форма пупка, какими симптомами это сопровождалось, как быстро развивалось. Во время осмотра врач оценивает общее состояние пациента и внешний вид живота, проводит пальпацию и перкуссию. По результатам физикального обследования больному могут быть назначены следующие процедуры:
- Сонография. УЗИ брюшной полости при пупочной грыже применяется для определения содержимого грыжевого мешка, проходимости кишечника, тяжести спаечного процесса. У детей с омфалитом дает возможность исключить осложнения. При асците позволяет оценить размеры паренхиматозных органов, исключить опухолевое поражение брюшины. Может дополняться допплерографией для исследования кровотока в портальной системе.
- Другие визуализационные методики. У пациентов с пупочными грыжами информативна контрастная рентгенография желудка и тонкого кишечника, у больных с омфалитом – обзорная рентгенография ОБП. Для уточнения причины асцита проводятся КТ брюшной полости, лапароцентез с забором жидкости, диагностическая лапароскопия.
- Лабораторные анализы. Обследование при асците предполагает выполнение печеночных проб, исследование иммуноглобулинов, общий анализ мочи, цитологическое исследование асцитической жидкости. Детям с омфалитом делают микробиологический анализ отделяемого для определения возбудителя.
Беременным пациенткам показаны плановые УЗИ и лабораторные исследования в установленные сроки. При подозрении на патологическое течение гестации рекомендуется внеплановое обследование.
Коррекция формы пупка
Лечение
Консервативная терапия
Младенцам с амниотическим пупком проводят ежедневные перевязки с аэрозолями, создающими защитную пленку на поверхности ранки. Небольшие дермоидные и сальные кисты подлежат регулярному наблюдению. У детей младшей возрастной группы пупочные грыжи могут самостоятельно регрессировать, поэтому пациентов младше 5 лет наблюдают, назначают ЛФК, массаж живота, накладывают лейкопластырную повязку на пупок.
При асците проводят лечение основной патологии. Для уменьшения количества выпота рекомендуют бессолевую диету, ограничение количества жидкости, мочегонные средства. Осуществляют коррекцию нарушений водно-солевого обмена. Используют гепатопротекторы, применяют ингибиторы АПФ для уменьшения давления в системе воротной вены. Выполняют инфузии альбумина и плазмы.
Хирургическое лечение
Вмешательство необходимо всем младенцем с омфалоцеле. Большинство детей оперируют в первые дни жизни. Вариант устранения дефекта выбирают с учетом объема выпячивания. В легких случаях внутренние органы одномоментно погружают в брюшную полость, брюшную стенку ушивают. При крупных грыжах органы защищают силиконовым мешком, а затем поэтапно перемещают в полость живота. При наличии других тяжелых аномалий развития детей ведут консервативно до формирования массивной вентральной грыжи, которую в последующем также ушивают.
Пациентам с сальными и дермоидными кистами при росте образования рекомендуется иссечение кисты. При инфицировании кист, формировании абсцессов у больных омфалитом показано вскрытие, дренирование гнойников. Неосложненные пупочные грыжи оперируют в плановом порядке. Герниопластику проводят с использованием местных тканей или сетчатых протезов. При ущемлении грыжи требуется неотложная операция – рассечение ущемляющего кольца, иногда резекция кишки.
При неэффективности консервативных мероприятий больным с асцитом производят лапароцентез или устанавливают перитонеальный катетер. В остальном тактика хирургического лечения асцита зависит от характера основной патологии. Возможны портокавальное шунтирование, редукция селезеночного протока, спленэктомия, формирование лимфовенозного соустья, удаление брюшины.
- Виды абдоминопластики
- Корсетная абдоминопластика
- Пластика пупка
Пупок — это первый приобретенный рубец, который возникает на передней брюшной стенке в результате перерезания пуповины. Конфигурация пупка индивидуальна, она различается по форме, глубине, размерам. У одних пуп выступает над уровнем кожи, у других он впалый.
Выпирающий или слишком растянутый пупок может испортить вид в целом подтянутого и аккуратного живота. Многие пациенты, особенно в молодом возрасте, из-за некрасивого пупка отказываются от коротких топов и стесняются носить купальник. Единственный способ скорректировать размер и форму пупка – пластическая операция.
Как выглядит нормальный пупок?
В норме пупок расположен посередине между мечевидным отростком и лобком по средней линии живота. Нормальный пупок имеет воронкообразную форму, глубина зависит от толщины жировой клетчатки на передней брюшной стенке. У худощавых людей пупок менее глубокий, у тучных — более широкий и глубокий.


От чего зависит форма пупка?
Как было отмечено ранее, размер и форма пупка зависят от количества подкожно-жировой клетчатки на животе. Но это не первостепенный фактор. Изначально форма пупка определяется тем, насколько правильно была обработана пуповина новорожденного. Не менее важен правильный уход за пупочной ранкой.
По статистике у 30 — 35% новорожденных формируется «кожный пуп» — кожа живота переходит на пуповину, и формируется выпуклый рубец. К прочим факторам, влияющим на вид пупа, относятся следующие:
- внутрибрюшное давление – если оно повышено, то пупок становится широким и выступает над поверхностью живота на 0,5 — 1,5 см;
- пупочная грыжа;
- омфалит — воспаление тканей вокруг пупка;
- травмы кожи пупка, например, пирсинг;
- частые колебания массы тела;
- беременность;
- возрастные изменения тканей живота.
Можно ли изменить форму пупка?
Конечно, можно. Изменить форму пупка может пластический хирург. Такая операция называется «умбликопластика». Нередко умбиликопластика проводится одномоментно с пластикой пупочной грыжи (при наличии показаний) и абдоминопластикой (пластикой живота).
Показания к пластике пупка
- излишне широкое пупочное кольцо;
- горизонтальная или вертикальная асимметрия;
- отсутствие ямки как результат деформации;
- шарообразная, торчащая, Т-образная формы пупа;
- возрастной птоз абдоминальной области;
- провисание как результат резкого похудения;
- келоидные рубцы, оставшиеся после неудачной абдоминопластики;
- рваные края ямки пупа;
- грыжи;
- послеродовые изменения;
- скопление жидкости при углубленном пупе;
- травмы, разрывы, растяжения, грубое рубцевание тканей.
Как проводится пластика пупка
Область оперирования обрабатывается антисептическим средством, наносится хирургическая разметка. Следующий этап – обезболивание. В зависимости от сложности операции применяется общий наркоз или анестезия местного действия.
Хирург производит разрезы и формирует новую вертикальную ямку в естественной складке. На завершающем этапе накладываются швы. Это классическая умбликопластика. Сценарий проведения операции зависит от показаний и может варьироваться:
- если необходимо изменить размер пупочного кольца, через небольшой разрез методом «развязывания» корректируется лоскут кожи и вшивается обратно;
- если пупок выпуклый, излишки тканей резецируются и углубление пупа производится вручную;
- если проводится реконструкция после травмы, хирург иссекает деформированные ткани и формирует новую конусообразную ямку;
- если была выявлена грыжа, сначала вправляется патология и укрепляется брюшная стенка, а затем корректируется пуп.
Восстановление после пластики пупка
Длительность реабилитационного периода зависит от сложности операции. Когда пластика проводится без коррекции сопутствующих проблем, пациенты отправляются домой уже через пару часов после операции. Полное восстановление занимает 1 – 2 месяца.
В течение этого времени рекомендовано носить компрессионное белье, исключить физические нагрузки и прямое тепловое воздействие. Во избежание образования послеоперационных рубцов и пигментации не следует загорать и посещать солярий.
Противопоказания к пластике пупка
- беременность и период лактации;
- планирование беременности в первый год после пластики;
- сахарный диабет;
- проблемы свертываемости крови;
- онкология;
- склонности к образованию гипертрофических рубцов;
- острые инфекционные и вирусные заболевания;
- гепатит, ВИЧ, СПИД;
- ревматизм, острая почечная и печеночная недостаточность.
Как выглядит пупок после умбиликопластики?
Окончательный результат можно оценить через 2 месяца. Этого времени достаточно для полной регенерации тканей. Операция позволяет исправить выпуклость и растянутость, скорректировать излишне глубокий пуп, устранить смещения, асимметрии и проблемы реконструктивного характера. Пупок выглядит максимально естественно и приобретает правильную форму. Следы вмешательства не видны.
Специалисты центра инновационной медицины Damas Medical Center (г. Москва, метро Новокузнецкая) готовы предоставить консультации по любому из направлений медицинской деятельности, проводимой в рамках медицинской лицензии. Вся подробная информация на официальном сайте Damasclinic.ru. Бесплатные консультации по телефону +7 (495) 798-20-06.
Идеальные контуры фигуры может сильно испортить асимметрия, неправильная форма или размер пупка. После многоплодной беременности, кесарева сечения или вынашивания слишком большого плода коррекция пупка становится необходимостью. Потерявшая эластичность кожа плохо восстанавливается после нескольких родов, потребуется классическая абдоминопластика, при которой отслаивается большая часть кожи вместе с пупочным кольцом. В этом случае умбиликопластика — обязательное дополнение для восстановления безупречного эстетически привлекательного облика. Популярность пластики пупка постоянно растет. Сегодня почти треть пациенток клиник пластической хирургии обращаются к хирургам для того, чтобы исправить форму или размер пупка.
Необходимо знать!
Идеальным эталоном пупочного кольца считается небольшая воронкообразная впадинка строго по центру передней брюшной стенки с ровными краями. Умбиликопластика устраняет любые дефекты за один раз без необходимости проводить длительную, сложную реабилитацию.
Когда требуется умбиликопластика?
Кроме дополнительного устранения дефектов при липосакции, классической абдоминопластике или после кесарева сечения, существует ряд объективных причин обращаться в клинику пластической хирурги для проведения умбиликопластики.
-
Плохое качество пирсинга. Прокол пупка без соблюдения правил стерильности может привести к заражению, проникновению инфекции, нагноению тканей. Пупочный рубец может измениться под действием металла от украшений, аллергии или других причин, вызванных нарушением целостности кожи в районе пупочного кольца.
-
При формировании пупка во время рождения ребенка. К эстетически некрасивому пупочному кольцу может привести непрофессиональная работа акушера при рождении ребенка. Неправильно или слишком рано перерезанная пуповина, попадание инфекции, несоблюдение правил перевязывания пуповины или нарушение техники обработки ранки ведет к изменению формы, размера, внешнего вида пупка, которую затем придется менять, используя умбиликопластику.
-
При воспалении участков кожи неподалеку от пупка негативные процессы могут отразиться на внешнем виде пупочного кольца. При ДТП, спортивных или бытовых травмах, хронических заболеваниях кожи или подкожной клетчатки происходит воспаление средней части живота, которое становится причиной изменения внешнего вида пупка.
Коррекцию пупка делают исключительно по эстетическим показаниям, поскольку для женщин очень важно для поддержания психологического комфорта, чтобы фигура смотрелась безупречно. Любые изъяны на теле воспринимаются большинством дам как катастрофа. Особой медицинской необходимости в умбиликопластике нет. В основном подобная пластическая операция является дополнением к липосакции, абдоминопластике или миниабдоминопластике. На консультации врач может рекомендовать пластику пупка, если имеется один или несколько явных изъянов, портящих облик.
- Пупочное кольцо выпирает над поверхностью живота больше, чем на один сантиметр.
- Углубление создает серьезные гигиенические проблемы при уходе за впадинкой, образующей пупок.
- Нависание кожи над пупком придает ему Т-образную форму, портящую эстетическую привлекательность живота.
- Если после нескольких родов или многоплодной беременности пупок сильно растянулся или обвис, исправить форму можно при помощи умбиликопластики.
- Зрительное нарушение симметрии со смещением пупочного кольца вбок после травм, родов или резкого похудения.
Важно!
Если внешний вид пупка единственная причина, по которой приходится ходить на пляж или в бассейн только в закрытых купальниках, то поход в центр пластической хирурги будет полностью оправданной мерой.
Методика проведения коррекции пупочного кольца
Существует несколько способов, используемых пластическими хирургами для быстрого восстановления эстетически безупречного внешнего вида пупка. Любая техника умбиликопластики малоинвазивна, не сильно травмирует тело. Все манипуляции проводятся под местным наркозом в амбулаторных условиях. Продолжительность хирургического вмешательства не больше 60 минут, после чего пациентка может сразу отправляться домой.
После родов пупочное кольцо восстанавливается при помощи двойных циркулярных разрезов. После этого иссекается избыточный лоскут кожи, формируется новая складка, где располагается пупок. Хирург сам выбирает, какой метод использовать в каждом конкретном случае для достижения оптимального эстетического результата. Разрезы могут быть эллиптическими, продольными, полукруговыми, если этого требует ситуация, особенности строения тела пациентки.
Если в результате сложных родов пришлось делать кесарево сечение, и пупочное кольцо полностью разрушилось во время операции, предстоит наиболее сложная умбиликопластика. Пластическому хирургу
необходимо выкроить из куска кожи новый пупок. При этом нужно четко выдержать оптимальные пропорции, придав впадинке необходимую эстетически привлекательную форму, размер, поместив пупочное кольцо в центре живота строго по белой линии.
Чаще всего коррекция пупка совмещается с другими пластическими операциями, выполняемыми при устранении птоза, диастаза, жировых ловушек, грыж.
Во время классической абдоминопластики иссекается большой лоскут кожи живота, одновременно перемещая пупочное кольцо на новое место. Хирургу предстоит вернуть пупочную впадину в центр передней брюшной стенки, точно соблюдая существующие эстетические критерии, чтобы привлекательность тела сохранилась.
После родов или больших физических нагрузок часто появляется пупочная грыжа, при иссечении которой потребуется коррекция пупочной впадины.
Это единственное медицинское показание для проведения пластики пупочного кольца. Заметив начало формирования грыжевого выпячивания, появления проболем с работой ЖКТ, болей в области пупка, других симптомов, говорящих об опасности образования грыжи, необходимо срочно обратиться за помощью к хирургу. В этом случае иссечение грыжи обязательно сопровождается умбиликопластикой.
Противопоказания для коррекции пупочной впадины после родов
Хирург может отказать от проведения пластики пупка при наличии стандартного набора противопоказаний:
- Наличие острых инфекционных заболеваний с высокой температурой.
- Обострение хронических болезней в любой форме.
- Злокачественные опухоли независимо от местоположения в организме.
- Кожные заболевания в зоне проведения пластики.
- Любые типы сахарного диабета.
- Болезни крови, влияющие на свертываемость, скорость образования тромбов.
Существует ряд ограничений для проведения операции по коррекции пупочного кольца, которые только переносят срок оперативного вмешательства. Нельзя делать пластику 3 суток до и после менструального цикла. Необходимо отложить коррекцию, если не завершился период лактации. Женщина вошла в период менопаузы, гормональные приливы не позволяют хирургу провести качественного исправления формы пупка. После консультации потребуется пройти полное лабораторное, инструментальное исследование, чтобы врач определил возможность, сроки умбиликопластики.
Период восстановления после коррекции пупочной впадины
Ограничения после умбиликопластики не такие сложные, продолжительные как при классической абдоминопластике,
однако их следует неукоснительно соблюдать, чтобы максимально снизить опасность возможных осложнений. Первые две недели после коррекции пупка нужно максимально снизить любые физические нагрузки, не заниматься спортом, прекратить интимные отношения. Не допускается посещения бань, саун, соляриев или принятие горячих ванн. Нужно на протяжении года стараться, чтобы прямые солнечные лучи не попадали на зону операции, чтобы исключить пигментацию кожи.
Результат работы хирурга будет виден уже через месяц. Женщины всегда остаются довольны работой пластического хирурга, вернувшего идеальные пропорции пупку.
Одной из разновидностей абдоминопластики является пластика пупка. По-другому это операция называется умбиликопластика. Ее основной задачей является исправление дефектов, связанных с пупком. К таковым дефектам могут относиться любые изменения размеров, формы, положения, отличающиеся от эстетического идеала и доставляющие пациенту психологический, а иногда и физиологический дискомфорт. Умбиликопластики эффективно устранит любые эстетические нарушения и вернет прежнюю удовлетворенность собой и своим телом.
Такой вид операции является больше косметическим. Эта коррекция достаточно молода, но становится все популярнее год от года. Невысокая стоимость и эффективный результат привлекают пациентов, недовольных эстетикой пупка и околопупковой зоны. Очень востребована операция среди женщин, нуждающихся в пластике пупка после родов. Медицинских показаний для этой операции не существует, только эстетические. Коррекция может быть назначена как мужчине, так и женщине независимо от возраста, начиная с совершеннолетия.
Пластическую операцию можно делать в любое время, но если женщина кормит ребёнка грудью, то необходимо дождаться окончания лактации.
Показания к умбиликопластике
- Пупок, выступающий над кожей живота
- Пупок глубокий и широкий
- Круглый большой и выпуклый пупок
- После пирсинга и травмы кожа пупка на месте проколов разорвана
- Плоский живот, но пупок очень выпирает наружу
- Пупочная грыжа
- После воспаления пупочной ранки остался заметный рубец, образовался избыток кожи — пупок увеличился
- Слишком глубокий, втянутый пупок, в котором скапливается кожный секрет
- Возрастные изменения на животе и некрасивый пупок
- Изменения живота после абдоминопластики или абдоминальной липосакции
- Изменения живота после брюшной операции, беременности, травмы или значительной потери веса
Проведение операции
Пластическая коррекция пупка выполняется под местной анестезией. Длительность операции обычно составляет от 30 минут до полутора часов, в зависимости от объема работ. Выпуклый пупок корректируют так: излишки кожи иссекают и пупок погружается вглубь кожной складки. Восстановление утраченного пупка — более сложная операция. На животе хирург выкраивает кожный лоскут, из которого формирует новый пупок, форму которого пациент заранее оговаривает на консультации. При этом рубец, который остается после операции, «маскируется» как бы внутри пупка. В области пупка могут остаться синяки, которые постепенно исчезнут.


![Пупочная грыжа при беременности [15] Пупочная грыжа при беременности [15]](https://probolezny.ru/media/bolezny/pupochnaya-gryzha-u-vzroslyh/pupochnaya-gryzha-pri-beremennosti-15_s.jpeg)