layed diagnosis of TSHoma can lead to tumour growth and poor surgical cure rates, whereas medical, surgical or radioablative treatments in patients with resistance to thyroid hormone are usually unnecessary and potentially harmful.
Case Report. A 23-years-old women with palpitations, fatigue, insomnia and exophthalmia with elevated serum free T4 and TSH, medicated with methimazole 5mg 3id was sent to evaluation in endocrinology department. She did not report headaches or visual problems. Patient’s laboratory tests at admission: TSH 9.6 |UI/mL (0.4—4.0 |UI/mL), Free T4 2.1 pg/ dL (0.8—1.9 pg/dL). After stopping anti-thyroid drug presented TSH 2,9 |UI/mL (0.4—4.0 |UI/mL), Free T4 3.7 pg/dL (0.8—1.9 pg/dL), Free T3 11 pg/mL (1.8—4.2 pg/mL); antithy-roid peroxidase and antithyroglobulin antibodies and thyroid stimulating immunoglobulin were undetectable; thyroid ultrasound revealed small heterogeneous goiter; thyroid technetium scintigraphy showed diffuse glandular hyperfunctioning; Magnetic resonance imaging revealed a microadenoma with 7.5 mm in the left side of pituitary. Remaining anterior pituitary hormones were within normal ranges. The thyrotropin-releasing hormone stimulation test was performed and revealed TSH at 0′ 1.7 |UI/mL, 20′ 14 |UI/mL and 60′ 11 |UI/mL, with free T4 2.3 pg/dL and free T3 5.9 pg/mL, which was consistent with thyroid hormone resistance syndrome. In this clinical setting genetic test was performed and revealed mutation in heterozygosity in THRP gene: c.1030G>A, p.Gly344Arg. Patient’s mother was also tested and no mutation was found. Her father was not available to do the genetic test. No pituitary surgery or thyroidectomy was performed, nor were prescribed any anti-thyroid drugs.
Conclusions. In this case, an innapropriate TSH secretion was identified and the clinical, biochemical and genetic investigations were consistent with resistance to thyroid hormone. Known that as many as 15% non-ill people may have a small, nonfunctioning pituitary adenoma, patients with thyroid hormone resistance may have incidentally abnormal imaging findings. The high level of clinical suspicion and the proper laboratory, genetic and radiological studies, conduct to a correct diagnosis and prevent unnecessary and potential harmful therapies.
KEYWORDS
TSH, thyroid hormone, pituitary adenoma, THRB.
НЕАДЕКВАТНАЯ СЕКРЕЦИЯ ТТГ: ТРУДНОСТИ ДИАГНОСТИКИ
N. Cunha1, L. Gomes1, L. Cardoso1’2, N. Vicente1’2, D. Martins1,2, D. Oliveira1, A. Lages1, M. Ventura1, M. Lemos3, F. Carrilho1
‘University Hospital of Coimbra, Коимбра, Португалия 2University of Coimbra, Коимбра, Португалия 3University of Beira Interior, Covilha, Португалия
Актуальность. Повышение концентрации тиреоидных гормонов при нормальном или повышенном содержании ТТГ в крови — нечастое явление. Это может происходить в различных случаях, дифференциальный диагноз проводится между ТТГ-секретирующий аденомой гипофиза (тиреотропиномой) и резистентностью к тиреоидным гормонам. Постановка точного диагноза крайне важна, потому что поздняя диагностика тиреотропиномы может привести к ее росту и снижению эффективности хирургического лечения, тогда как медикаментозная терапия, хирургическое лечение или лучевая терапия у пациентов с
резистентностью к тиреоидным гормонам обычно не приносят результатов и являются потенциально вредными методами лечения.
Клинический случай. Женщина 23 лет с тахикардией, усталостью, бессонницей, экзофтальмом, с повышенным уровнем свободного Т4 и ТТГ, получающая терапию ме-тимазолом в дозе 5 мг 3 раза в день, поступила для обследования в эндокринологическое отделение. Она не сообщила о головной боли или других проблемах. При госпитализации получены следующие лабораторные показатели: ТТГ 9,6 мкМЕ/мл (0,4—4,0 мкМЕ/мл), свободный Т4 2,1 пг/дл (0,8—1,9 пг/дл). После отмены антитиреоидных препаратов: ТТГ 2,9 мкМЕ/мл (0,4—4,0 мкМЕ/мл), свободный Т4 3,7 пг/дл (0,8—1,9 пг/дл), свободный Т3 11 пг/ мл (1,8—4,2 пг/мл); антитела к тиреоидной пероксидазе, антитела к тиреоглобулину и антитела к рецептору ТТГ обнаружены не были. По данным ультразвукового исследования щитовидной железы, был выявлен небольшой гетерогенный узел; сцинтиграфия щитовидной железы с технецием показала диффузное накопление препарата. При выполнении МРТ головного мозга была выявлена микроаденома левой половины гипофиза размером 7,5 мм. Остальные гормоны аденогипофиза были в пределах нормы. Был проведен ТРГ-стимулирующий тест: в начальной точке уровень ТТГ 1,7 мкМЕ/мл, на 20-й минуте — 14 мкМЕ/мл, через 1 ч — 11 мкМЕ/мл, уровень свободного Т4 2,3 пг/дл и свободного Т3 5,9 пг/мл, что соответствует синдрому резистентности к тиреоидным гормонам. Было проведено генетическое исследование, показавшее мутацию в гене THRP: c.1030G>A, p.Gly344Arg. Мать пациента также была обследована, однако мутации выявлено не было. Провести генетическое исследование отцу было невозможно. Пациентке не проводилась операция на гипофизе или тиреоидэктомия. Антитиреоидные препараты назначены не были.
Выводы. В данном клиническом случае была выявлена избыточная секреция ТТГ. Результаты клинического, биохимического и генетического анализа показали резистентность к тиреоидным гормонам. Известно, что около 15% здоровых людей могут иметь маленькие негормональноак-тивные опухоли гипофиза. Клинический опыт, высокий уровень лабораторных, генетических и радиологических исследований ведут к правильной диагностике и предотвращению потенциально вредных методов лечения.
КЛЮЧЕВЫЕ СЛОВА
ТТГ, тиреоидные гормоны, аденома гипофиза, ТРГ.
★ ★ ★
doi: 10.14341/probl201662580-81
DIFFICULTIES IN THE MANAGEMENT OF HYPOPHOSPHATEMIC RICKETS IN ADULTHOOD
L.N. Cima1, I.M. Lambrescu1, L. Stejereanu1, L.M. Caracostea1, C.G. Barbu12, S. Fica12
‘Carol Davila University of Medicine and Pharmacy, Bucharest, Romania
2Elias Emergency Hospital, Bucharest, Romania
Introduction. The therapeutic management of hypo-phosphatemic rickets in adulthood aims to reduce bone pain,
the extent of osteomalacia and improve fracture healing and surgical recovery, but clinicians need to stay alert as potential risks can sometimes exceed the benefits of treatment.
Case report. We present the case of a 25 year old male patient who was admitted in our department for evaluation presenting severe bone pain. From his medical history we mention that he was diagnosed with rickets at the age of 3 years and received treatment with vitamin D and calcium with no clinical response. A corrective surgery for femur valgus was performed two years later. Because he received high doses of vitamin D without improvement of symptoms the suspicion of vitamin D-resistant rickets was raised at the age of 12 years and treatment with calcitriol 3 tb/day was started with a decline of alkaline phosphatase level from 1144 to 509 Ul/l. Two years ago he was diagnosed with renal microlitiasis and left tibial fracture. At present admission he presented with disarmonic short stature, H=149.4 cm (-4.14 SD), W=59 kg, macrocephaly, dental dystrophy and leg bowing. He was under chronic treatment with active vitamin D analog 2 tb/day. Laboratory tests revealed low phosphate (P=2 mg/dl), low 25-OH-vitamin D (19 ng/ml) and 1,25-(0H)2-vitamin D (13.2 pg/ml), normal serum and urinary calcium, normal PTH, high beta crosslaps. In order to diagnose hypophosphatemic rickets, serum FGF23 analysis was performed and it was elevated , but the genetic testing for hypophosphatemic rickets was not available. Because the patient had severe bone pain, a tibial fracture and intented to perform a corrective osteotomy we decided to start medical treatment with elemental phosphorus for 9—12 months, at least 3—6 months before surgery with strict monitoring of serum and urinary calcium and phosphate level, creatinine, alkaline phosphatase and serum PTH.
Conclusion. The key point of the case is the late diagnosis of hypophosphatemic rickets and the challenge in treating our patient in order to minimize the risks of combined treatment with calcitriol and phosphorus giving the fact that he was already diagnosed with nephromicrolitiasis.
KEYWORDS
Hypophosphatemic rickets, adulthood, treatment.
ОСОБЕННОСТИ ЛЕЧЕНИЯ ГИПОФОСФАТЕМИЧЕСКОГО РАХИТА У ВЗРОСЛЫХ
L.N. Cima1, I.M. Lambrescu1, L. Stejereanu1, L.M. Caracostea1, C.G. Barbu1,2, S. Fica1,2
‘Carol Davila University of Medicine and Pharmacy, Бухарест, Румыния
2Elias Emergency Hospital, Бухарест, Румыния
Введение. Терапевтическое лечение гипофосфатеми-ческого рахита у взрослых направлено на уменьшение болей в костях, снижение степени остеомаляции, ускорение заживления переломов и хирургическое восстановление, однако врачи должны понимать, что иногда потенциальные риски могут превышать выгоду от лечения.
Клинический случай. Мы представляем случай 25-летнего мужчины, который был госпитализирован в наше отделение с жалобами на выраженные боли в костях. Из анамнеза, в возрасте 3 лет ему был поставлен диагноз рахит, по поводу чего получал лечение с витамином D и кальцием, без клинического ответа. Спустя 2 года была выполнена хирургическая коррекция вальгусной дефор-
мации бедренной кости. В связи с тем, что несмотря на высокие дозы витамина D, положительного клинического эффекта не отмечалось. В возрасте 12 лет пациенту был выставлен диагноз витамин D-резистентный рахит и назначено лечение кальцитриолом в дозе 3 таблетки в день, которое сопровождалось снижением уровня щелочной фосфатазы с 1144 до 509 МЕ/л. Два года назад пациенту выставлен диагноз почечный микролитиаз и перелом левой большеберцовой кости. На момент госпитализации в наше отделение у больного признаки дисгармоничного развития, рост — 149,4 см (—4,14 SD), масса тела — 59 кг, макроцефалия, стоматологическая дистрофии и деформация ног. Он находился на постоянной терапии активным витамином D в дозе 2 таблетки в сутки. По данным лабораторных тестов отмечается снижение уровня фосфора (р=2 мг/дл), 25-ОН-витамина D (19 нг/мл) и 1,25- (ОН) 2-витамина D (13,2 пг/мл), показатели кальция в сыворотке крови и моче в пределах нормы, паратгормон (РТН) в пределах нормы, повышенный уровень С-концевого те-лопептида коллагена I типа (b-CrossLaps). С целью диагностики гипофосфатемического рахита исследовали фактор роста фибробластов-23 (FGF23) в сыворотке крови, уровень которого оказался повышенным. К сожалению, генетическое тестирование гипофосфатемического рахита не было доступно. Учитывая выраженные боли в костях, перелом большеберцовой кости и необходимость в последующей корректирующей остеотомии, мы решили начать лечение с элементарного фосфора в течение 9—12 мес, не менее 3—6 мес до операции. Терапия проводится под строгим контролем уровня кальция в сыворотке крови и моче, а также показателей фосфора, креатинина, щелочной фосфатазы и РТН сыворотки крови.
Выводs. Ключевым моментом в данном случае является поздняя диагностика гипофосфатемического рахита. Основной задачей в лечении этого пациента является минимизировать риск комбинированного лечения с кальци-триола и фосфора, принимая во внимание тот факт, что выставлен диагноз нефролитиаз.
КЛЮЧЕВЫЕ СЛОВА
Гипофосфатемический рахит, взрослые, лечение.
★ ★ ★
doi: 10.14341/probl201662581-82
AUTOIMMUNE THYROIDITIS DUE TO TREATMENT WITH BETA INTERFERON-1B FOR MULTIPLE SCLEROSIS
M. Davitadze
V. Iverieli Endocrinology, Metabology, Dietology Center «ENMEDIC», Tbilisi, Georgia
Introduction. Since introduction of IFN-pib for treatment of multiple sclerosis (MS), it was identified that beta interferon-1b can induce multiple alterations in thyroid function; though thyroid dysfunction is generally subclinical and often transient. The frequency of biological thyroid dysfunction has been studied in patients treated with IFN-pib and was evaluated between 8.3 and 33%. On the other hand, autoimmune thyroid disease, as well as other autoimmune diseases, can occur in MS patients not receiving interferon-p therapy. It is unclear
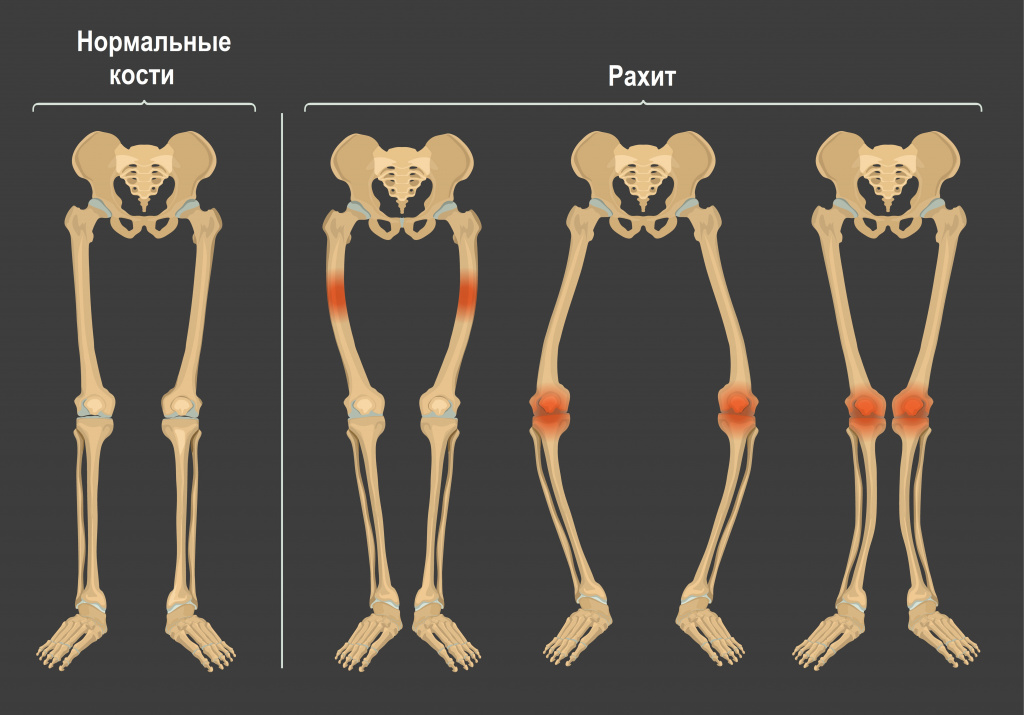
Рахит: причины появления, симптомы, диагностика и способы лечения.
Определение
Рахит – широко распространенное заболевание обмена веществ, которое возникает из-за недостатка кальция и фосфора в организме ребенка в период его активного роста. В результате нарушается формирование костной ткани – кости размягчаются, могут деформироваться и ломаться. Рахитом страдают преимущественно дети в возрасте от 2-х месяцев до 3-х лет, так как именно в этот период скорость роста организма максимальна.
Главная причина рахита – недостаток витамина D, который отвечает за фосфорно-кальциевый обмен в организме.
В минимальном количестве витамин D содержится в продуктах питания, но основная доля (около 90%) вырабатывается под воздействием ультрафиолетовых лучей. Кроме того, развитию рахита способствуют и другие метаболические нарушения – расстройство обмена белка и микроэлементов (магния, железа, цинка, меди, кобальта и др.), поливитаминная недостаточность.
На всасывание и доставку питательных веществ в костную ткань влияют и другие факторы:
- патологии желудочно-кишечного тракта;
- нарушения работы печени и почек;
- генные мутации (характерные для наследственных форм рахита).
Кроме минерального обмена, при рахите нарушаются и другие виды обмена (углеводный, белковый, жировой), развиваются расстройства функции нервной системы и внутренних органов.
Существуют также факторы риска, которые могут провоцировать болезнь. Неблагоприятными факторами со стороны матери служат:
- возраст (беременность до 18 и после 40 лет);
- несоблюдение режима дня (гиподинамия, недостаточное пребывание на солнце и свежем воздухе во время беременности);
- неправильное или неполноценное питание во время беременности и лактации;
- хронические заболевания;
- вредные привычки;
- гестозы беременных;
- оперативные, стимулированные или стремительные роды;
- многоплодная беременность.
Со стороны ребенка определенную роль в развитии рахита могут играть следующие факторы:
- нарушения развития плода в период вынашивания;
- большая масса (более 4 кг) при рождении;
- чрезмерная прибавка в весе первые 3 месяца жизни;
- неправильная организация кормления: недокорм, перекорм, подбор питания не по возрасту;
- ранний перевод на искусственное либо смешанное вскармливание;
- плохое усвоение компонентов смеси при искусственном вскармливании;
- ограничение двигательного режима ребенка (слишком тугое пеленание, необходимость длительной иммобилизации при дисплазии тазобедренных суставов);
- проблемы с пищеварением;
- расстройства нервной системы.
Рахит имеет циклическое течение, в котором проходит четыре стадии: начальный период, острый, период репарации (частичное восстановление) и последний период остаточных явлений. Некоторые произошедшие изменения костной системы и суставов исправить не представляется возможным, даже если причина возникновения патологии была своевременно определена и устранена.
В России распространенность рахита (включая его легкие формы) составляет 54-66% среди доношенных детей раннего возраста и 80% – среди недоношенных.
Рахит чаще встречается у детей, рожденных осенью и зимой, когда солнца мало. У большинства детей имеются единичные нечетко выраженные признаки рахита, которые при правильном уходе исчезают самостоятельно и не требуют лечения. Проявления дефицита витамина D у подростков и взрослых описывается как «остеопения», «остеопороз», «остеомаляция».
Классификация заболевания
Формы клинического течения рахита:
- острая – ярко выраженные симптомы невралгии и остеомаляции (деформация костей скелета, болевой синдром, гипотония мышц);
- подострая – выраженное разрастание остеоидной ткани: лобные и теменные бугорки, утолщение суставов запястий и голеностопа, межфаланговых суставов;
- рецидивирующая – волнообразное течение болезни, когда на фоне перенесенного рахита в прошлом начинается новая стадия в острой форме.
Степень тяжести:
I стадия (легкая) — начальный период нехватки витамина D, фосфора или кальция. Характеризуется незначительными изменениями и симптомами. Иногда наблюдается невыраженная гипотония мышц.
II стадия — рахит средней тяжести — явные нарушения общего состояния, умеренные изменения костей, мышечной и кроветворной систем. Видна отчетливая деформация черепной коробки, грудной клетки, конечностей.
III стадия — тяжелая форма. В настоящее время практически не встречается. Характеризуется серьезными поражениями костной системы, внутренних органов и ЦНС. Проявляется отставанием физического и психического развития, заторможенностью, нарушением аппетита и сна. Нарушена функция сердечно-сосудистой системы.
По характеру нарушения минерального обмена выделяют:
- кальципенический рахит;
- фосфопенический рахит;
- рахит без выраженных изменений содержания кальция и фосфора.
Симптомы рахита
Начальный период рахита приходится на 2-3-й месяцы жизни ребенка, а у недоношенных детей — на середину или конец 1-го месяца жизни. Первичная симптоматика незначительна, поэтому зачастую не привлекает внимания родителей. Ранними признаками рахита служат:
- беспокойство, гипервозбудимость,
- тревожный сон, частые вздрагивания во сне,
- плохой аппетит,
- потливость, особенно в области волосистой части головы (пот имеет специфический кислый запах),
- появление стойких опрелостей,
- мышечная гипотония,
- большой размер родничка, очаговое размягчение затылочных костей,
- на голове появляется четкий рисунок подкожных вен,
- стул неустойчивый, моча приобретает резкий запах аммиака.
Продолжительность начального периода рахита составляет от 1 до 3 месяцев.
В период разгара заболевания, который обычно приходится на 5-6-й месяцы жизни, отмечается прогрессирование остеомаляции. Об остром течении рахита могут говорить следующие признаки:
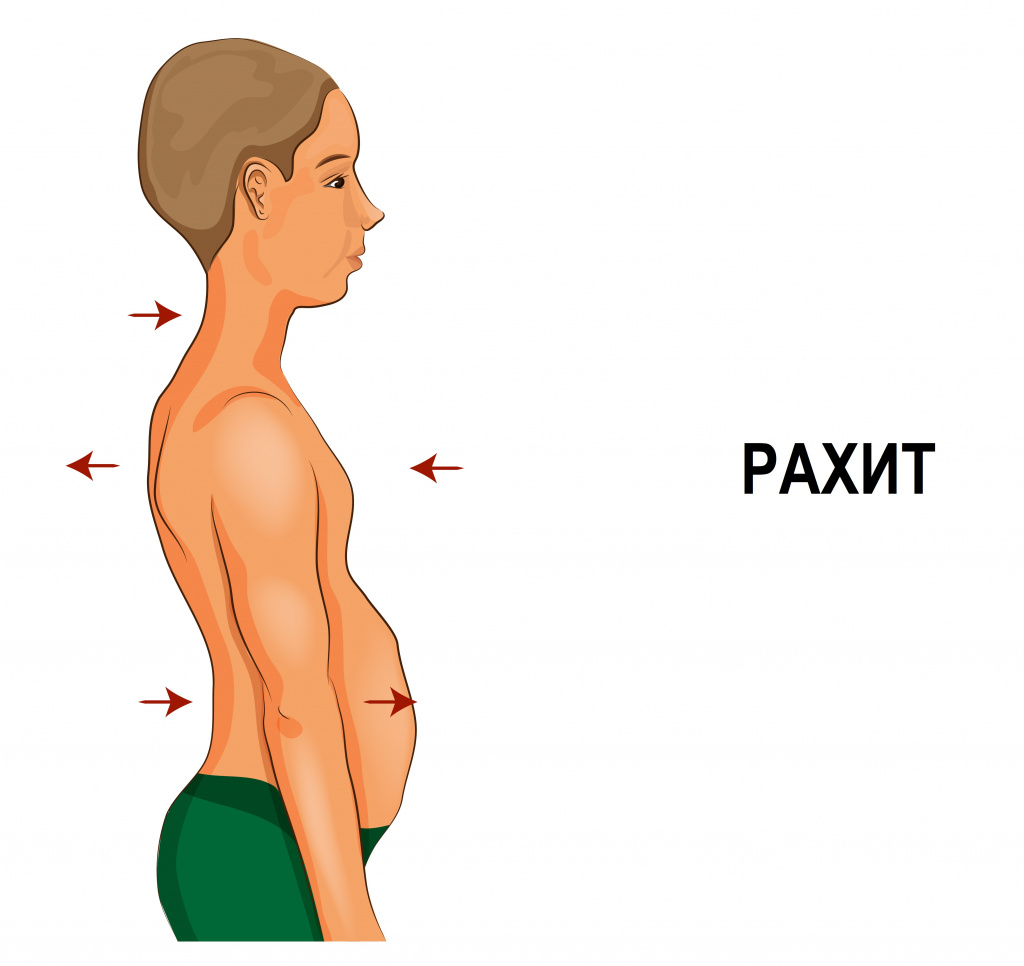
- медленный набор веса и роста;
- «олимпийский» лоб (увеличение лобных бугров);
- реберные «четки» (полушаровидное утолщение в месте перехода хрящевой части ребра в костную);
- дугообразная впадина под ребрами – Гаррисонова борозда;
- деформация грудной клетки в виде «куриной груди» (килевидная грудная клетка) или «груди сапожника» (воронкообразная грудная клетка);
- формирование кифоза («рахитического горба»);
- рахитические «браслетики» на лучезапястных суставах;
- «нити жемчуга» (утолщения в области фаланг пальцев);
- О и Х-образное искривление нижних конечностей, плоскостопие из-за слабости мышц и связок;
- деформация костей таза (плоский таз);
- выпуклый («лягушачий») живот;
- позднее прорезывание зубов, дефекты эмали и кариес молочных, а позже и коренных зубов;
- задержка психомоторного развития: неспособность удерживать голову, сидеть, стоять, ползать, ходить.
Кроме костных деформаций, рахит сопровождается увеличением печени и селезенки, выраженной анемией.
Диагностика рахита
Для окончательной постановки диагноза необходимы следующие исследования:
- анализ крови на кальций, фосфор, магний витамин D, креатинин, щелочную фосфатазу (фермент, ответственный за транспорт кальция и фосфора к костям), общий белок и белковые фракции, витамин D и его метаболиты, паратиреоидный гормон, остеокальцин;
Креатинин (в крови) (Creatinine)
Синонимы: Анализ крови на креатинин; Сывороточный креатинин; Креатинин сыворотки, оценка СКФ. Сreat; Сre; Blood Creatinine; Serum Creatinine; Serum Creat.
Краткая характеристика определяе…
Общий белок (в крови) (Protein total)
Синонимы: Общий белок сыворотки крови; Общий сывороточный белок.
Total Protein; Serum Тotal Protein; Total Serum Protein; TProt; ТР.
Краткая характеристика определяемого вещества Общий бел…
Кальций мочи, качественный тест (проба Сулковича)
Синонимы: Анализ мочи по Сулковичу.
Sulkowitch Test, Qualitative Test, Semiquantitative Sulkowitch test.
Краткое описание исследования «Кальций мочи, качественный тест (проба Сулковича)»
Проба �…
Фосфор (суточная моча) (Phosphorus)
Показатель нарушений в костной ткани и предрасположенности к образованию мочевых камней.
Неорганический фосфор — один из основных минеральных компонен�…
Креатинин (суточная моча) (Creatinine)
Продукт превращения креатинфосфата, позволяющий оценить клубочковую фильтрацию.
Выделяется только клубочками, не реабсорбируясь в почечных канальцах. Поэтому…
компьютерная томографияконечностей, грудной клетки позвоночника, ребер и черепа;
Если подозревается наследственная форма рахита – выполняется генетический анализ.
В ряде случаев необходима дифференциальная диагностика с рахитоподобными заболеваниями (первичными тубулопатиями). К ним относится почечный тубулярный ацидоз, несовершенный остеогенез, синдром Фанкони, гидроцефалия, хондродистрофия, ДЦП.
К каким врачам обращаться
Сначала необходимо обратиться к
врачу-педиатру
.
Задача врача – назначить соответствующую возрасту и состоянию ребенку дозу витамина D и направить малыша на прием к узким детским специалистам.
Лечение рахита
В первую очередь необходимо скорректировать режим: прогулки на свежем воздухе не менее 2–3 часов в день, соблюдение периодов бодрствования и сна в течение дня, организация глубокого сна в ночное время.
У младенцев, больных рахитом, оптимальным считается естественное вскармливание. Если грудничок находится на смешанном или искусственном вскармливании, то альтернативой грудному молоку являются адаптированные молочные смеси, в состав которых входит витамина D в профилактической дозе (400 МЕ в 1 л), комплекс других витаминов и микроэлементов. Важно своевременное введение в рацион фруктовых и овощных соков, пюре, мяса птицы, рыбы.
Через 2 недели после начала медикаментозной терапии в комплексное лечение включают лечебную физкультуру и массаж в течение 1,5-2 мес.
Применяют лечебные ванны (хвойные и хлоридно-натриевые), аппликации парафина и лечебных грязей, ультрафиолетовое облучение, которые назначают после окончания медикаментозного лечения.
Специфическая терапия рахита требует назначения витамина D в лечебных дозах в зависимости от степени тяжести заболевания. После окончания основного курса витамин D назначается в профилактической дозе. Поскольку при рахите часто отмечается полигиповитаминоз, детям показан прием мультивитаминных комплексов, препаратов группы В, кальция, фосфора. Особенно важна комбинация с витаминами В2 и С, так как при их дефиците эффект от лечения витамином D может быть низким.
Для устранения мышечной гипотонии и улучшения метаболических процессов назначают карнитин гидрохлорид, для коррекции обмена фосфора используют кальция глицерофосфат.
Улучшает всасывания солей кальция и фосфора в кишечнике цитратная смесь на основе лимонной кислоты.
Если заболевание вызвано нарушениями работы внутренних органов, то сначала терапию направляют на устранении этой патологии.
Важно понимать, что такие меры эффективны лишь на ранних стадиях. Если рахит выявлен на этапе деформации скелета, он не пройдет без последствий — возможно, потребуется оперативное вмешательство.
Осложнения
Рахит – опасное заболевание, которое может оставить след на всю жизнь. Если вовремя не принять меры, у малыша могут развиться серьезные патологии костной ткани. Чтобы этого не допустить, нужно внимательно относиться к любым изменениям в поведении ребенка и сообщать о них врачу.
Самые тяжелые последствия связаны с изменением формы скелета:
- искривление челюсти и, как следствие, – затрудненное жевание, неправильный прикус, кариес и проблемы с дикцией;
- деформация таза, позвоночника, плоскостопие;
- мышечная дистрофия, нарушение моторики желудочно-кишечного тракта, снижение скорости всасывания макро- и микроэлементов;
- умственная отсталость.
Нарушение секреторной активности желудка, кишечника и поджелудочной железы выражается в метеоризме, неустойчивом стуле, увеличении печени и селезенки.
Во время острого течения рахита у детей могут диагностировать гипохромную анемию. В редких случаях развивается тяжелая форма анемии Якш Гайема.
Дети, перенесшие рахит, склонны к частым простудным заболеваниям. Рахит является причиной сужения малого таза у женщин, что затрудняет в будущем нормальные роды.
Профилактика рахита
Начинать профилактику рахита следует уже во время беременности. Будущая мама должна ежедневно гулять, правильно питаться, принимать поливитамины, соблюдать режим дня.
К числу профилактических мер для детей грудного возраста относятся: грудное вскармливание, ежедневные прогулки, регулярная гимнастика, массаж, плавание, своевременное введение прикорма.
Детям старше 6 месяцев полезны ванны с морской солью.
Для профилактики рахита у здоровых доношенных детей используют водорастворимый витамин D по 1-2 капли ежедневно в зимнее время на 3-м году жизни.
Следует помнить, что витамин D содержится в молочных продуктах, в сливочном масле, рыбьем жире, яичном желтке, растительном масле.
Источники:
- Захарова И.Н, Дмитриева Ю.А, Васильева С.В, Евсеева Е.А. Что нужно знать педиатру о витамине D: новые данные о его роли в организме (часть 1). //Педиатрия, 2014, Т. 93, № 3. – С.111-117.
- Прокопцева Н. Л. Рахит у детей. (Лекция) // Сибирское медицинское обозрение, 2013, № 5. С. 88-98.
- Клинические рекомендации. Рахит у детей в общей врачебной практике. Москва. 2014.
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Для корректной оценки результатов ваших анализов в динамике предпочтительно делать исследования в одной и той же лаборатории, так как в разных лабораториях для выполнения одноименных анализов могут применяться разные методы исследования и единицы измерения.
Информация проверена экспертом

Лишова Екатерина Александровна
Высшее медицинское образование, опыт работы — 19 лет
Поделитесь этой статьей сейчас
Рекомендации
-
6084
24 Мая
-
6089
24 Мая
-
6076
23 Мая
Похожие статьи
Миома матки
Миома матки: причины появления, симптомы, диагностика и способы лечения.
Болезнь Педжета
Болезнь Педжета: причины, симптомы, диагностика и способы лечения.

Рахит у детей обычно возникает из-за нехватки витамина D или кальция, хотя он также может быть вызван генетическим дефектом или другими заболеваниями. Самая частая причина рахита — недостатоквитамина D или кальция в детском рационе, которые необходимы для развития крепких и здоровых костей. Источниками витамина D являются:
- солнечный свет — кожа производит витамин D, когда она находится на солнце, и таким образом человек получает большую часть витамина D.
- витамин D, который содержится в некоторых продуктах, таких как жирная рыба, яйца и обогащенные хлопья для завтрака пищевые добавки.
Кальций обычно содержится в молочных продуктах, таких как молоко, сыр и йогурт, и в зеленых овощах, таких как брокколи и капуста. Со временем дефицит витамина D или кальция вызывает рахит у детей и остеомаляцию у взрослых.
Риски
У любого ребенка, не получающего достаточного количества витамина D или кальция, может развиться рахит, но есть определенные группы детей, которые подвергаются большему риску. Например, рахит чаще встречается у детей азиатского и ближневосточного происхождения, потому что их кожа темнее и требует больше солнечного света, чтобы получать достаточное количество витамина D. Недоношенные дети также подвержены риску развития рахита, поскольку плод накапливает запасы витамина D еще в утробе матери. Младенцы, находящиеся на исключительно грудном вскармливании, особенно дольше 6 месяцев, также могут подвергаться риску дефицита витамина D.
Редкие формы рахита также могут возникать при некоторых наследственных заболеваниях. Например, гипофосфатемический рахит — это генетическое заболевание, при котором почки и кости неправильно обрабатывают фосфаты, связывающиеся с кальцием и делающие кости и зубы твердыми. В результате в крови и костях остается слишком мало фосфатов, что приводит к ослаблению и мягкости костей. Другие типы генетического рахита влияют на определенные белки в организме, которые используются витамином D. Иногда рахит развивается у детей с редкими формами заболеваний почек, печени и кишечника, влияющих на усвоение витаминов и минералов.
Симптомы рахита
Симптомы рахита могут включать:
- боль — кости, пораженные рахитом, могут быть болезненными, поэтому ребенок может неохотно ходить или легко устает
- изменение походки ребенка, которая может выглядеть иначе (признаки переваливания)
- деформацию скелета — утолщение лодыжек, запястий и колен, искривленные ноги, мягкие кости черепа и, в редких случаях, сгибание позвоночника
- стоматологические проблемы, в том числе слабая зубная эмаль, задержка прорезывания зубов и повышенный риск кариеса
- плохой рост и развитие опорно-двигательного аппарата — если скелет не растет и не развивается должным образом, ребенок будет ниже среднего роста
- хрупкость костей — в тяжелых случаях рахита кости становятся слабее и более склонны к переломам.
У некоторых детей с рахитом также может быть низкий уровень кальция в крови (гипокальциемия). Это может усугубить симптомы рахита, а также вызвать мышечные судороги, подергивание, покалывание в руках и ногах и судороги.
Взрослые могут испытывать похожие симптомы, такие как боль в костях, мышечная слабость и хрупкость костей, большая склонность к переломам. У взрослых пациентов эти признаки известны как остеомаляция.
Диагностика рахита
Если у ребенка есть какие-либо симптомы рахита, такие как боль в костях, задержка роста, мышечная слабость или проблемы со скелетом, следует записаться на прием к педиатру. Если взрослый человек испытывает боль в костях или мышечную слабость следует записаться на прием к ортопеду и сделать рентген или КТ костей.
Стоимость
от 70 до 8900 руб.
Где сделать обследование
найдено 282 центра

Адрес
г. Сосновый Бор, Больничный городок, д. 3/13
Модель
Спиральная КТ Toshiba Aquilion 16 срезов
Время приема
9:00 — 20:00
Район
Петродворцовый, Лен. область
Метро
Автово, Купчино, Парнас
Цены ↓
Прием врача-стоматолога-ортопеда повторный (за каждое посещение)
от 70 pуб.
Прием (осмотр. консультация) врача — педиатра Андрос Е.В., повторный
от 545 pуб.
Все цены

Адрес
Санкт-Петербург, ул. Академика Лебедева, 6, лит. В
Модель
МРТ General Electric SIGNA 1.5T закрытый тип, КТ General Electric 16 с …
Время приема
09:00 — 17:30
Район
Калининский, Выборгский, Красногвардейский, Петроградский, Центральный
Метро
Выборгская, Горьковская, Площадь Ленина, Чернышевская
Цены ↓
Прием (осмотр, консультация) врача-стоматолога-ортопеда повторный
от 200 pуб.
Прием (осмотр, консультация) врача-стоматолога-ортопеда первичный
от 550 pуб.
Все цены

Адрес
Ленинградская область, г. Кириши, ул. Романтиков, 21
Модель
МРТ Toshiba Vintage 1.5 Тесла, закрытого типа, УЗИ
Время приема
09:00 — 21:00
Цены ↓
Первичная консультация стоматолога-ортопеда
от 300 pуб.
Первичная консультация врача-педиатра (Кириллова Н.Е.)
от 900 pуб.
Все цены

Адрес
Санкт-Петербург, ул. Вавиловых, 14
Модель
МРТ Toshiba Excelart Vantage Atlas X 1.5T закрытый тип, КТ Toshiba Aqu …
Время приема
9:00 — 16:00
Район
Калининский, Выборгский, Красногвардейский, Приморский, Центральный
Метро
Академическая, Гражданский проспект, Девяткино, Озерки, Площадь Мужества, Политехническая, Проспект Просвещения
Цены ↓
Прием (осмотр, консультация) врача-травматолога-ортопеда повторный, краткий, по результатам обследования
от 400 pуб.
Прием (осмотр, консультация) врача-травматолога-ортопеда повторный
от 1000 pуб.
Все цены

Адрес
Санкт-Петербург, Садовая ул., 126
Модель
GE Signa HDx 1.5T закрытый тип, КТ Aquilion PRIME Toshiba Medical Syst …
Время приема
08:00 — 20:00
Район
Кировский, Василеостровский, Московский, Центральный, Адмиралтейский
Метро
Адмиралтейская, Балтийская, Василеостровская, Нарвская, Садовая, Сенная площадь, Спасская, Технологический институт
Цены ↓
Профилактический прием (осмотр, консультация) врача-травматолога-ортопеда
от 400 pуб.
Диспансерный прием (осмотр, консультация) врача-травматолога-ортопеда
от 1200 pуб.
Все цены

Адрес
Санкт-Петербург, пр. Стачек д. 47
Модель
КТ Siemens Somatom 16 срезов, УЗИ
Время приема
8:00 — 19:00
Район
Кировский, Красносельский
Метро
Автово, Кировский завод, Нарвская, Юго-Западная
Цены ↓
Прием (осмотр, консультация) врача-стоматолога ортопеда повторный
от 400 pуб.
Прием (осмотр, консультация) ведущего врача-стоматолога ортопеда повторный
от 770 pуб.
Все цены
Лечение рахита
Поскольку большинство случаев рахита вызвано дефицитом витамина D и кальция, его обычно лечат путем увеличения потребления витамина D и кальция. Уровень витамина Д и кальция можно повысить за счет:
- увеличения потребления продуктов, богатых кальцием и витамином D
- ежедневного приема добавок кальция и витамина D
- ежегодных инъекций витамина D — это необходимо только в том случае, если ребенок не может принимать добавки внутрь или у него заболевание кишечника или печени.
Солнечный свет помогает организму вырабатывать витамин D, поэтому педиатр может посоветовать увеличить количество времени, которое ребенок проводит на улице. Педиатр сообщит, сколько витамина D и кальция необходимо принимать ребенку. Это будет зависеть от возраста и причин рахита. Если у ребенка проблемы с усвоением витаминов, ему может потребоваться более высокая доза.
Лечение осложнений
Когда рахит возникает как осложнение другого заболевания, лечение основного заболевания часто улучшает это состояние. Если у ребенка есть деформация костей, вызванная рахитом, например, искривление ног или позвоночника, хирург может посоветовать лечение, включающее операционное вмешательство.
Комбинация фосфатных добавок и особой формы витамина D требуется для лечения гипофосфатемического рахита, когда генетический дефект вызывает аномалии в том, как почки и кости взаимодействуют с фосфатом. Детям с другими типами генетического рахита требуется очень большие дозы витамина D. В крайне редких случаях ребенок может получить побочные эффекты от добавок витамина D, кальция или фосфата. Если доза витамина D или кальция слишком высока, лечение продолжается слишком долго или не контролируется тщательно, это может повысить уровень кальция в крови и привести к состоянию, называемому гиперкальциемией.
Симптомы гиперкальциемии включают:
- выделение большого количества мочи
- чувство жажды
- снижение аппетита
- тошноту, боль в животе, запоры и рвоту
- головокружение и головные боли
- боль в костях.
Лечение остеомаляции
При остеомаляции лечение добавками обычно улучшает это состояние. Однако может пройти несколько месяцев, прежде чем боль в костях и мышечная слабость исчезнут, и пациент должен будет продолжать регулярно принимать добавки витамина D, чтобы предотвратить возвращение состояния.
Профилактика рахита
Чтобы предотвратить рахит у ребенка, родители могут предпринять несколько шагов:
- соблюдать здоровую сбалансированную диету
- регулярно проводит некоторое время на улице на солнце
- давать ребенку добавки, содержащие витамин D7.
Младенцам от рождения до 1 года, включая тех, кто находится на исключительно или частично грудном вскармливании, необходимо от 8,5 до 10 мкг (мкг) витамина D в день. Детям в возрасте от 1 года и взрослым необходимо 10 мкг витамина D в день.
Солнечный свет является хорошим источником витамина D, и именно из него человек получает большую его часть, когда витамин образуется под кожей после пребывания на солнце. В Санкт-Петербурге для большинства людей достаточно короткого периода воздействия солнечных лучей на руки и лицо, когда солнце наиболее сильное (с 11:00 до 15:00) с конца марта / апреля до конца сентября. Однако если человек пользует солнцезащитным кремом, процесс выработки витамина D от солнца нарушается и пребывания на солнце нужно увеличить.
В СПб кожа не может вырабатывать витамин D из солнца с октября до начала марта, потому что солнечного света недостаточно. Однако в этот период ребенок может получать витамин D из запасов своего тела или из пищевых источников.

Автор статьи:
Врачебная специальность:
Ортопед-травматолог, Врач высшей категории
Записаться на прием:
МРТ и УЗИ центр РИОРИТ
Список медицинской литературы:
- Абатуров А.Е. Лечение и профилактика недостаточности и дефицит витамина Д у детей и подростков / А.Е. Абатуров, Т.П. Борисова, Е.Л. Кривуша // Здоровье ребенка. — 2015. — Т. 63, № 3. — С. 73-78.
- Бессонова М.Н. Рахит.//М.:Медгиз, 1960.-161с.
- Коровина H.A., Захарова И.Н., Дмитриева Ю.А. Рахит: профилактика и лечение.//Соп8Шшп теёюит/Педиатрия.-2008.-№3.- с.77-82.
- Мальцев С.В. Рахит у детей: причины, диагностика, лечение / С.В. Мальцев // Практическая медицина. — 2017. — Т. 106, № 5 — С. 44-48.
- Мальцев C.B., Шакирова Э.М., Архипова H.H. Диагностика, профилактика и лечение рахита у детей (Методические рекомендации для врачей педиатров).//Казань,1997.-13с.
- Струков В.И. Рахит и остеопороз. //Пенза:Изд-во Пенз. гос. ун-та, 2004.- 172 с.
Сахарный диабет 2 типа — это распространенное пожизненное заболевание, при котором уровень сахара в крови становится слишком высоким, что может вызвать такие симптомы, как чрезмерная жажда, частые позывы в туалет и хроническую усталость.
Мышечные дистрофии — это группа наследственных состояний, выражающихся в постепенном ослаблении мышц. Мышечные дистрофии — это прогрессирующее состояние, что означает, что со временем оно только ухудшается. Заболевание часто начинается с воздействия на определенную группу мышц, а затем затрагивает более крупные мышцы. Некоторые типы дистрофий в конечном итоге поражают сердечную и дыхательную мускулатуру, тогда состояние становится опасным для жизни больного.
В медицинских центрах СПб в арсенале у врачей есть несколько методов высокотехнологического обследования. Их принято разделять на инвазивные (с проникновением внутрь организма или подкожного покрова) и неинвазивные. КТ, МРТ, УЗИ, рентген относятся к основным неинвазивным видам диагностики. Однако принцип визуализации и физика процесса у каждого из этих способов сканирования разная, поэтому и зоны их приоритетного
Версия: Клинические рекомендации РФ 2013-2017 (Россия)
Категории МКБ:
Недостаточность витамина D (E55), Недостаточность витамина D неуточненная (E55.9), Остеомаляция у взрослых (M83)
Разделы медицины:
Эндокринология
Общая информация
Краткое описание
Российская ассоциация эндокринологов
Клинические рекомендации
Дефицит витамина D у взрослых
Возрастная категория: взрослые
ID: КР342
Год утверждения: 2016 (пересмотр каждые 5 лет)
Определение
Витамин D – жирорастворимый витамин, секостероидного строения, получаемый с пищей или синтезируемый в коже человека под воздействием УФ лучей, принимающий участие в регуляции кальций-фосфорного обмена, врожденного и приобретённого иммунитета, противоопухолевой защиты и многих других функциях организма.
Кодирование по МКБ-10
E55 Недостаточность витамина D;
E55.9 Недостаточность витамина D неуточненная;
M83 Остеомаляция у взрослых;
Облачная МИС «МедЭлемент»
Облачная МИС «МедЭлемент»

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 1 место — 800 RUB / 5500 KZT / 27 BYN в месяц
Классификация
Классификация
Классификация уровней 25(ОН)D представлена в таблице 4.
Таблица 4. Интерпретация концентраций 25(OH)D, принимаемая Российской Ассоциацией Эндокринологов.
Этиология и патогенез
Этиология и патогенез
Витамин D естественным образом присутствует лишь в очень ограниченном количестве продуктов питания, а синтез в организме человека возможен только в определенных условиях, когда ультрафиолетовые (УФ) лучи солнечного света попадают на кожу. Витамин D, получаемый из продуктов питания (Таб. 1) и в виде пищевых добавок, а также образующийся при пребывании на солнце, биологически инертен. Для активации и превращения в активную форму D-гормона [1,25(ОН)2D] в организме должен пройти два процесса гидроксилирования.
Таблица 1. Источники витамина D в пище.
Первый этап гидроксилирования происходит в печени и превращает витамин D в 25-гидроксивитамин D [25(OH)D], также известный как кальцидиол (Рис.1). Второй этап гидроксилирования происходит преимущественно в почках (с участием фермента CYP27B1 – 1α-гидроксилазы), и его результатом является синтез физиологически активного D-гормона, 1,25-дигидроксивитамина D [1,25(OH)2D]. Уровни кальцитриола в крови определяются большей частью активностью CYP27B1 в почках, находящейся под контролем паратиреоидного гормона (ПТГ), и жёстко регулируются отрицательной обратной связью, которая замыкается ингибированием CYP27B1 высокими концентрациями самого кальцитриола и фактора роста фибробластов 23 (FGF23). Ограничению образования активной формы витамина способствует стимуляция фермента CYP24A1 (24-гидроксилазы), который превращает кальцитриол в неактивную, водорастворимую форму кальцитроевой кислоты, в дальнейшем выводимой из организма с желчью. FGF23, секретируемый преимущественно остеоцитами, т.е. костной тканью, способствует активации 24-гидроксилазы в ответ на высокие концентрации D-гормона и повышение концентрации фосфора в крови.
Витамин D способствует абсорбции кальция в кишечнике и поддерживает необходимые уровни кальция и фосфатов в крови для обеспечения минерализации костной ткани и предотвращения гипокальциемической тетании. Он также необходим для роста костей и процесса костного ремоделирования, т.е. работы остеобластов и остеокластов. Достаточный уровень витамина D предотвращает развитие рахита у детей и остеомаляции у взрослых. Вместе с кальцием витамин D также применяется для профилактики и в составе комплексного лечения остеопороза.
Согласно мнению ряда исследователей, функции витамина D не ограничены только контролем кальций-фосфорного обмена, он также влияет и на другие физиологические процессы в организме, включающие модуляцию клеточного роста, нервно-мышечную проводимость, иммунитет и воспаление. Экспрессия большого количества генов, кодирующих белки, участвующие в пролиферации, дифференцировке и апоптозе, регулируется витамином D. Многие клетки имеют рецепторы к витамину D, а в некоторых тканях присутствует собственная 1α-гидроксилаза для образования активной формы D-гормона, и они могут локально генерировать высокие внутриклеточные концентрации 1,25(OH)2D для своих собственных целей функционирования без увеличения его концентрации в общем кровотоке.
Вклад в развитие дефицита 25(OH)D в нашей стране может вносить географическое расположение большей части Российской Федерации в северной широте выше 35 параллели, при котором из-за более острого угла падения солнечных лучей и их рассеивания в атмосфере в период с ноября по март кожа практически не вырабатывает витамин D, вне зависимости от времени, которое проводится человеком на солнце. Например, Москва имеет координаты 55°45′, Санкт-Петербург — 59°57, Сочи — 43°35′, Владивосток — 43°07′ северной широты. Также свой вклад вносят сравнительно небольшое количество солнечных дней в большинстве регионов страны и средняя годовая температура, не позволяющая обеспечить облучение достаточной поверхности кожи для синтеза необходимого количества витамина D.
Недостаток питательных веществ, как правило, является результатом неадекватного их поступления с пищей, нарушения всасывания, повышенной потребности, невозможности правильного использования витамина D или повышения его деградации. Дефицит витамина D может возникнуть при потреблении в течение длительного времени витамина D ниже рекомендованного уровня, когда воздействие солнечного света на кожу ограничено или нарушается образование активной формы витамина D в почках, а также при недостаточном всасывании витамина D из желудочно-кишечного тракта.
Низкое содержание витамина D в большинстве продуктов питания, само по себе, представляет риск дефицита, развитие которого становится еще более вероятным при аллергии на молочный белок, непереносимости лактозы, ововегетарианстве и строгом вегетарианстве. Таким образом, основным источником витамина D становится образование его под действием УФ лучей, однако, имеющиеся на сегодняшний день рекомендации по уменьшению времени пребывания на солнце и применению солнцезащитных кремов, снижающих синтез витамина D в коже на 95-98%, делают его малоэффективным. Рахит больше распространен среди выходцев из Азии, Африки и Ближнего Востока, возможно, из-за генетических различий в метаболизме витамина D или культурных особенностей, которые уменьшают воздействие солнечных лучей на кожу.
Увеличение числа лиц с избыточной массой тела приводит к повышению распространенности дефицита витамина D, что связывают с его депонированием в подкожно-жировой клетчатке и недоступностью для центрального кровотока.
Другими причинами дефицита витамина D являются нарушение переваривания и всасывания жиров при различных синдромах мальабсорбции, в том числе у пациентов после бариатрических операций, а также потеря витамина D с мочой в комплексе со связывающим его белком при нефротическом синдроме. Также некоторые лекарственные препараты оказывают значимое влияние на метаболизм витамина D в организме, и связаны с его повышенной деградацией в неактивные формы. Напротив, при хронических гранулематозных заболеваниях и первичном гиперпаратиреозе наблюдается повышенное превращение 25(ОН)D в 1,25(ОН)2D, что приводит к повышенному расходу запасов витамина.
Таким образом, выделены группы риска дефицита витамина D, которые представлены в таблице 3.
Эпидемиология
Эпидемиология
Недостаточность витамина D, как определяемая уровнями 25(OH)D менее 30 нг/мл, так и менее 20 нг/мл, имеет широкое распространение во всем мире. Например, распространённость уровней менее 30 нг/мл у женщин в постменопаузе составляет 50% в Тайланде и Малазии, 75% в США, 74-83,2% в России, 90% в Японии и Южной Корее. Выраженный дефицит витамина D, определяемый уровнем менее 10 нг/мл, очень распространен на Ближнем Востоке и Южной Азии, где средние уровни колеблются от 4 до 12 нг/мл. Высокая частота субоптимальных уровней 25(OH)D у пожилых мужчин и женщин во всем мире поднимает вопросы возможности предотвращения многих случаев падений и переломов с помощью насыщения витамином D. Беременные и кормящие женщины, принимающие пренатальные витаминные комплексы и препараты кальция, все равно остаются в зоне риска дефицита витамина D.
В настоящее время недостаточность, а в большей степени дефицит 25(OH)D представляют собой пандемию, затрагивающую преобладающую часть общей популяции, включая детей и подростков, взрослых, беременных и кормящих женщин, женщин в менопаузе, пожилых людей. Важно отметить, что в последней группе при наличии остеопоротического перелома распространенность витамина D может достигать 100%.
Такая же ситуация происходит в Российской Федерации, что может наблюдаться из различных исследований, проведенных в стране. Как и во многих странах мира, недостаточность уровней витамина D характерна для всех возрастных групп.
Диагностика
Диагностика
Дефицит витамина D, прежде всего, сказывается на нарушении кальций-фосфорного и костного обменов. Поскольку в норме витамин D повышает всасывание кальция в кишечнике, его недостаток приводит к увеличению уровня ПТГ, вторичному гиперпаратиреозу, который поддерживает нормальный уровень кальция за счет мобилизации его из скелета. ПТГ повышает активность остеокластов, и тем самым приводит к снижению МПК, остеопении и остеопорозу. В связи с тем, что эпифизарные зоны роста у взрослых закрыты, запасы кальция в скелете сравнительно большие для предотвращения деформаций вследствие дефекта минерализации, развитие остеомаляции зачастую длительное время не диагностируется. Её проявлениями могут быть изолированные или генерализованные боли, неприятные ощущения в костях и мышцах.
Дефицит витамина D приводит к миопатии, что может проявляться мышечной слабостью, особенно в проксимальных группах мышц, трудностями при ходьбе, поддержании равновесия и склонностью к падениям, что закономерно увеличивает риск переломов.
Физикальное обследование
Каких-либо особенных физикальных изменений при дефиците витамина D нет. Могут наблюдаться деформации скелета, характерные для перенесенного рахита в детстве (башенный череп, дугообразно изогнутые длинные кости нижних конечностей, реберные «четки», деформация грудной клетки и др.). При возникновении во взрослом возрасте возможно выявление деформаций грудной клетки, кифоза, деформаций нижних конечностей.
Лабораторная диагностика
- Широкий популяционный скрининг дефицита витамина D не рекомендуется. Скрининг на дефицит витамина D показан только пациентам, имеющим факторы риска его развития.
(Уровень доказательности А I)
Комментарий: Проведение популяционного скрининга, направленного на выявление недостатка витамина D не рекомендуется в виду отсутствия доказательной базы по положительному влиянию такого скрининга и его высокой стоимости, особенно в отношении предотвращения неблагоприятных исходов на здоровье человека. Мы рекомендуем проведение скрининга среди лиц с высоким риском развития дефицита витамина D (Таб. 3).
- Рекомендовано проводить оценку статуса витамина D путем определения уровня общего 25(ОН)D в сыворотке крови надежным методом. Рекомендуется проверка надежности используемого в клинической практике метода определения 25(OH)D относительно международных стандартов (DEQAS, NIST). При определении концентрации 25(OH)D в динамике рекомендуется использование одного и того же метода. Определение 25(OH)D после применения препаратов нативного витамина D в лечебных дозах рекомендуется проводить через как минимум три дня с момента последнего приема препарата.
(Уровень доказательности А II)
Комментарий: Концентрация 25(ОН)D в сыворотке крови является лучшим индикатором для мониторинга статуса витамина D, ввиду того, что это основная форма витамина D в циркуляции, имеет длительное время полужизни порядка 2-3 недель, отражает как поступление витамина D с пищей, приемом нативных препаратов витамина D, так и синтезированного в коже под воздействием УФ облучения.
настоящее время доступны несколько методов определения уровней 25(OH)D, но существует значительная вариабельность, как между различными методами, так и лабораториями, использующими одинаковые методы. Выбор между методами различается в различных странах и между лабораториями, что может отражать вклад не только в географическую вариабельность, но также и в присущую вариабельность методов, что ограничивает сравнительный анализ статуса витамина D между популяциями.
Различия между методами приводят к невозможности использования одной универсальной точки определения достаточных уровней 25(OH)D, требуя либо стандартизации метода относительно международного стандарта, либо разработки референсных значений с учетом влияния витамина D на биологические маркеры (например, ПТГ).
Влияние вариабельности внутри и между методами на актуальность и применимость руководств и клинических рекомендаций, как на популяционном, так и на индивидуальном уровне, более чем существенно. Клиницисты должны быть осведомлены о факте вариабельности и невозможности сравнения результатов определения 25(OH)D, поскольку не понятно, какой метод дает наиболее точные результаты. Вариабельность метода определено представляет собой проблему, которая ранее уже существовала в определении липидов, гликированного гемоглобина и других биохимических показателей, и была решена через мировые усилия по их стандартизации (www.ngsp.org).
С 1995 года функционирует международная программа стандартизации определения витамина D — DEQAS (www.deqas.org), которая действует, с одной стороны, как единый внешний контроль и центр методической поддержки участвующих в проекте лабораторий, а с другой стороны, как исследовательская база по изучению особенностей, совершенствованию методов определения витамина D и его метаболитов. В DEQAS значения, полученные конкретными лабораториями для рассылаемых ежеквартально образцов сыворотки, сравниваются как со средними значениями для конкретного метода определения витамина D (MM = Method Mean), средними значениями всех методов, используемых лабораториями, участвующими в программе DEQAS (ALTM = All-Laboratory Trimmed Mean), а также универсальным стандартом (NIST = National Institute of Standards and Technology). Программа присуждает сертификат качества, если целевая производительность лаборатории соответствовала нахождению 80% всех результатов в диапазоне ± 30% от ALTM, что в 2013 было достигнуто только 59% лабораторий [79,80]. Таким образом, одним из путей может быть получение статистического фактора коррекции между методами.
Другим путем является применение стандарта, против которого метод может быть валидизирован. Так, Национальным институтом стандартов и технологий США (NIST, http://www.nist.gov/mml/csd/vitdqap.cfm) разработан стандарт для определения метаболитов витамина D (SRM 972a) и калибровочный раствор для определения 25(ОН)D2+25(OH)D3 (SRM 2972). Калибровочные растворы, позволяют валидизировать методы определения, и присвоить значения для контрольных материалов для метода, используемого конкретной лабораторией.
Более сложным путем валидизации используемого лабораторией метода и получения адекватной референсной точки достаточности витамина D является математический анализ зависимости между уровнем ПТГ и 25(ОН)D с расчетом точки «затухания кривой» (или «выхода на плато», изменение корреляционной зависимости при достижении концентраций 25(ОН)D, подавляющих избыточную секрецию ПТГ и, таким образом, мобилизацию кальция из костей, что является общепринятым методом определения нижней границы нормального уровня витамина D в сыворотке крови для предотвращения патологии костной системы.
В настоящее время, полный диапазон референсных значений для 25(OH)D не может быть представлен, поскольку не определена его верхняя граница, что связано как с отсутствием надежных биомаркеров для определения уровней витамина для неклассических эффектов, которые по данным различных источников должны быть выше костных, так и наличие широкого терапевтического диапазона витамина D без повышения риска токсичности.
Таким образом, при определении уровней 25(OH)D в динамике рекомендуется использование одного и того же метода и лаборатории. После применения лечебных доз (более 7 000 МЕ/сут) нативных препаратов витамина D, принимая во внимание особенности фармакокинетики, оценку концентрации 25(ОН)D целесообразно проводить через 3 дня после последнего приема подобных дозировок. В то же время, при использовании профилактических и поддерживающих доз перерыв в приеме препарата не требуется.
Наряду с определением 25(OH)D в крови целесообразна также оценка основных параметров фосфорно-кальциевого обмена исходно и после коррекции его уровня в крови: кальций общий, кальций ионизированный, фосфор, паратгормон в крови, кальций и креатинин в суточной моче. Также рекомендуется определение креатинина для расчета СКФ.
- Дефицит витамина D рекомендуется определять как концентрация 25(ОН)D <20 нг/мл (50 нмоль/л), недостаточность — концентрация 25(ОН)D от 20 до 30 нг/мл (от 50 до 75 нмоль/л), адекватные уровни как 30-100 нг/мл (75-250 нмоль/л). Рекомендуемые целевые значения 25(ОН)D при коррекции дефицита витамина D — 30-60 нг/мл (75-150 нмоль/л).
(Уровень доказательности А I)
Комментарий: Адекватные уровни витамина D жизненно важны для правильной работы эндокринной системы, не только в костной ткани, но также и во всем организме. В течение длительного времени не было консенсуса относительно оптимальных уровней 25(ОН)D в популяции, и только сейчас к этой проблеме растет интерес.
Некоторые исследования показали, что при уровнях 25(ОН)D более 30-40 нг/мл (75-100 нмоль/л) у взрослых индивидуумов достигается максимальная абсорбция кальция в кишечнике, и в то же самое время максимально снижается уровень ПТГ, что предотвращает появление вторичного гиперпаратиреоза. Таким образом, оптимально поддерживать содержание витамина D выше 30 нг/мл (75 нмоль/л).
Уровни 25(ОН)D менее 20 нг/мл (50 нмоль/л) признаются свидетельством наличия дефицита витамина D. Выраженный дефицит витамина D наблюдается при концентрации 25(ОН)D менее 10 нг/мл (25 нмоль/л). За недостаточность витамина D принимаются значения 25(ОН)D в сыворотке крови в диапазоне от 20 до 30 нг/мл (от 50 до 75 нмоль/л). Это основывается на высокой распространенности остеомаляции и рахита у пациентов с уровнем 25(ОН)D менее 20 нг/мл и обнаружения повышения неминерализованного остеоида по данным Priemel M. и соавт. у 21% (6/28) здоровых мужчин и женщин, концентрация 25(OH)D у которых была между 20 и 30 нг/мл, что также продемонстрировано и другими исследованиями.
Многими экспертами признается, что в настоящее время физиологически обоснованными представляются значения 25(ОН)D выше 30 нг/мл, что подтверждается гарантированным подавлением избыточной секреции ПТГ у большинства индивидуумов. Верхняя граница диапазона определена на основании того факта, что даже чрезмерная инсоляция не приводит к повышению 25(ОН)D в крови выше 100 нг/мл. Мы рекомендуем при коррекции дефицита витамина D придерживаться более узкого диапазона целевых значений 25(ОН) 30-60 нг/мл (75-150 нмоль/л), в связи с отсутствием доказательной базы по дополнительному положительному влиянию при концентрации 25(ОН)D более 60 нг/мл, а также редкому превышению этих значений естественным путем у человека, даже в популяциях с высоким пребыванием на солнце.
Анализ более 30 работ не обнаружил доказательств токсичности витамина D у пациентов с уровнями 25(ОН)D менее 100 нг/мл (250 нмоль/л). Предполагаемой минимальной концентрацией, обуславливающей возможную токсичность, большинством авторов признается более 150 нг/мл (375 нмоль/л).
- Измерение уровня 1,25(ОН)2D в сыворотке крови для оценки статуса витамина D не рекомендуется, но применимо с одновременным определением 25(ОН)D при некоторых заболеваниях, связанных с врожденными и приобретенными нарушениями метаболизма витамина D и фосфатов, экстраренальной активностью фермента 1α-гидроксилазы (например, при гранулематозных заболеваниях).
(Уровень доказательности А II)
Комментарий: 1,25(ОН)2D циркулирует в крови в концентрациях до 1000 раз ниже, чем 25(ОН)D, и имеет время полужизни около 4 часов, чётко регулируется уровнями ПТГ, FGF23, Са и фосфора крови и не отражает запасы витамина D в организме, поэтому не рекомендуется для определения статуса витамина D и его мониторинга. При дефиците витамина D и/или кальция в организме, сывороточные уровни 1,25(ОН)2D, как правило, в норме или даже выше референсных значений, что является следствием развития вторичного гиперпаратиреоза. Определение 1,25(ОН)2D может быть целесообразным при врожденных или приобретенных нарушениях метаболизма витамина D и фосфатов, например, при хронической болезни почек, фосфат-теряющей нефропатии, онкогенной остеомаляции, псевдовитамин D-зависимом рахите, витамин D-зависимом рахите, хронических гранулематозных заболеваниях и некоторых лимфомах, когда может иметь место дефицит или наоборот избыток активности фермента 1α-гидроксилазы, как почечного, так и внепочечного происхождения.
Инструментальная диагностика
Не применяется.
Лечение
Лечение
Рекомендуемым препаратом для лечения дефицита витамина D является колекальциферол (D3) (Уровень доказательности А I)
Комментарий: При лечении дефицита/недостаточности витамина D, предпочтением отдается форме D3 (колекальциферол), которая обладает сравнительно большей эффективностью в достижении и сохранении целевых значений 25(OH)D в сыворотке крови. В Российской Федерации доступно ограниченное количество препаратов колекальциферола, отсутствуют «взрослые» (таблетки, капсулы), парентеральные формы препарата и капсулы с высоким содержанием витамина D (50 000 МЕ), которые широко применяются за рубежом (Таб. 6).
Таблица 6. Нативные препараты витамина D.
(Уровень доказательности B I)
Таблица 7. Схемы лечения дефицита и недостаточности витамина D.
Комментарий: Доза 50 000 МЕ витамина D2 внутрь однократно в неделю в течение 8 недель показала себя эффективной для коррекции дефицита витамина D у взрослых. Выбор такой дозировки обусловлен наличием рецептурной формы препарата в форме капсулы, содержащей 50 000 эргокальциферола во многих странах за рубежом. Эта же дозировка, но с использованием масляного раствора колекальциферола, показала себя высокоэффективной для коррекции уровней 25(OH)D в отечественных исследованиях.
Если восполнение дефицита витамина D по предложенным схемам не приводит к повышению уровня 25(OH)D в сыворотке крови при условии полной комплаентности пациентов к лечению необходимо исключение целиакии, стертых форм муковисцидоза.
Для предупреждения рецидива дефицита витамина D некоторыми зарубежными авторами предлагается прием 50 000 МЕ D2 каждые 2 недели, что позволяет поддерживать уровень 25(OH)D в диапазоне 35-50 нг/мл. По мнению отечественных экспертов, назначение колекальциферола в дозе 10 000-15 000 МЕ (20-30 капель) однократно в неделю, также является эффективным.
- Коррекция недостаточности витамина D (уровень 25(ОН)D в сыворотке крови 20-29 нг/мл) у пациентов из групп риска костной патологии рекомендуется с использованием половинной суммарной насыщающей дозы колекальциферола равной 200 000 МЕ с дальнейшим переходом на поддерживающие дозы (Таб. 7)
(Уровень доказательности B II)
Комментарий: Для коррекции недостаточности витамина D (уровень 25(ОН)D 20-29 нг/мл) рекомендуется использовать насыщающие дозы с дальнейшим переходом на поддерживающую терапию, но с применением половины суммарной насыщающей дозы, применяемой для коррекции дефицита витамина D (Таб. 7).
- У пациентов с ожирением, синдромами мальабсорбции, а также принимающих препараты, нарушающие метаболизм витамина D, целесообразен прием высоких доз колекальциферола (6 000-10 000 МЕ/сут) в ежедневном режиме.
(Уровень доказательности B II)
Комментарий: Пациентам с ожирением, мальабсорбцией и приемом препаратов, нарушающих метаболизм витамина D, для восполнения дефицита или поддержания адекватных уровней 25(OH)D в крови требуются дозы в 2-3 раза выше применяемых для лечения пациентов, не имеющих этих состояний, т.е. порядка 6 000-10 000 МЕ в сутки. У больных с мальабсорбцией более предпочтителен ежедневный прием с целью оптимизации всасывания препарата. При лечении рекомендуется контроль уровня 25(OH)D в сыворотке крови для коррекции доз проводимого лечения.
- Всем лицам рекомендуется адекватное возрасту потребление кальция с пищей. При недостаточном потреблении кальция с продуктами питания необходимо применение добавок кальция для обеспечения суточной потребности в этом элементе.
(Уровень доказательности А I)
Комментарии: Кальций является строительным материалом для костной ткани, основным участником кальций-фосфорного обмена. Действие витамина D в основном направлено на оптимизацию гомеостаза кальция в организме, в том числе, для целей минерализации костного матрикса, но возможности его не безграничны и в условиях критического дефицита кальция проявления дефицита витамина D в виде рахита/остеомаляции резко возрастают. Недостаточное поступление кальция в организм, может быть не только следствием его низкого содержания в диете, но и одновременное присутствие в пищевом рационе большого количества фитатов. Потребление кальция в развивающихся странах обычно низкое, так как большинство продуктов (крупы, злаки) бедны кальцием и содержат много фитатов, снижающих всасывание кальция и других минеральных веществ, а потребление молочных продуктов в среднем низкое. В таких сообществах с высокой частотой кальций-опосредованного рахитом (Гамбия, Нигерия, Южная Африка, Бангладеш, Индия) потребление кальция с пищей у детей составляет около 200 мг/сут и немного выше у взрослых. Такое потребление кальция является очень низким согласно современным рекомендациям потребления 500-800 мг/сут для детей 1-8 лет и 1000-1500 мг для взрослых. Механизм, с помощью которого предполагается объяснить усиление дефицита витамина D при низком потреблении кальция, состоит в повышении превращения 25(OH)D в 1,25(ОН)2D.
Поэтому очень важно для профилактики/лечения патологии костной системы наряду с коррекцией уровней витамина D обеспечить адекватное поступление кальция с пищей, что может играть роль в необходимости менее высоких поддерживающих доз витамина D для поддержания его адекватных уровней в сыворотке крови.
Кальций содержится во многих продуктах питания, но в различных количествах. Так, лучшим его источником являются молочные продукты. Считается, чтобы восполнить суточную потребность в кальции, взрослому человеку необходимо потреблять не менее трёх порций молочных продуктов в день. К примеру, одной порцией считается 100 г творога, 200 мл молока или кисломолочных продуктов, 125 г йогурта или 30 г сыра. Жирность молочных продуктов не влияет на содержание в них кальция. Также источником кальция в пище может являться и обычная столовая вода, употребление которой дает около 370 мг кальция в сутки и должно учитываться при расчете общего потребления кальция. Однако, по мнению многих экспертов вода не может быть надежным источником кальция из-за частого потребления бутиллировой воды, где его содержание минимально.
Для людей, не получающих достаточное количество кальция с пищей, рекомендуется дополнительный прием препаратов в дозах, необходимых для обеспечения суточной нормы потребления или обеспечения нормальных уровней кальция крови и суточной мочи (Таб. 8). Необходимо отметить, что при лечении таких заболеваний как остеопороз, гипопаратиреоз и др. потребность в кальции может быть выше рекомендуемой для конкретного возраста. Препараты кальция выпускаются в виде нескольких кальциевых солей и различных форм (жевательные таблетки, капсулы, таблетки с кишечнорастворимой оболочкой, растворимые таблетки). Выбор конкретного препарата, как правило, основывается на предпочитаемой форме препарата пациентом. Соль кальция оказывает непосредственное влияние на молекулярный вес целой молекулы, поэтому при определении необходимой дозы кальция учитывать только содержание в таблетке кальций иона, учитывать, что некоторые производители на упаковке указывают дозу кальций иона или соли кальция. Например, в 500 мг таблетки кальция глюконата содержится 45 мг кальций иона, в 500 мг таблетки кальция цитрата – 200 мг, а 895 мг таблетки кальция карбоната – 500 мг.
Мнение о том, что одни соли кальция усваиваются лучше других, является не совсем верным. Так, известно, что для отделения кальция от карбоната необходимо присутствие соляной кислоты, максимальное количество которой вырабатывается при приеме пищи. Поэтому для этой соли кальция рекомендован прием во время или после еды, тогда как прием натощак может привезти к снижению всасывания кальция в желудочно-кишечном тракте на 30-40%. Поэтому речь идет не о преимуществах одной соли кальция перед другой, а о факторах, влияющих на биодоступность. Таким образом, в настоящее время не доказаны преимущества приема кальция в виде какой-либо конкретной его соли, а также приема совместно с различными микроэлементами.
Таблица 8. Возрастные нормы потребления кальция.
Повышенное потребление кальция потенциально может приводить к гиперкальциурии, нефролитиазу и, по данным некоторых исследований, к повышению риска сердечно-сосудистых осложнений. Несмотря на наличие в литературе отдельных публикаций о повышении риска инфаркта миокарда на фоне приема препаратов кальция в дозе 1000 мг в сутки у женщин менопаузального возраста, убедительных доказательств этого нет. А наоборот имеются данные, свидетельствующие об уменьшении риска госпитализации и летальности у женщин с ишемической болезнью сердца. Кальцификация сосудистой стенки, сопровождающая сердечно-сосудистые заболевания, в настоящее время воспринимается как процесс независимый от уровней кальция в крови или его потребления, а как следствие пассивного отложения в местах активного воспаления.
- Рекомендовано применение активных метаболитов витамина D и их аналогов у пациентов с установленным нарушением метаболизма витамина D по абсолютным и относительным показаниям (Таб. 9). Активные метаболиты витамина D и их аналоги могут назначаться только под врачебным контролем уровней кальция в крови и моче. В виду потенциальной возможности развития гиперкальциемии/гиперкальциурии, с осторожностью следует назначать активные метаболиты витамина D и их аналоги одновременно с препаратами нативного витамина D, содержащими дозу колекальциферола выше профилактической (более 800-1000 МЕ в сутки).
(Уровень доказательности А I)
Комментарий: В Российской Федерации, Японии и некоторых других странах нередко применяются активные метаболиты витамина D и их аналоги – кальцитриол и альфакальцидол. Ввиду значительно более высокой стоимости и необходимости мониторирования кальциемии и кальциурии не рекомендуется использование этих препаратов в тех случаях, когда возможно эффективное применение нативного витамина D. Абсолютные и относительные показания для назначения активных метаболитов витамина D и их аналогов приведены в таблице 9.
Таблица 9. Показания к назначению активных метаболитов витамина D.
При применении активных метаболитов витамина D и их аналогов по относительным показаниям важно понимать разницу в назначении колекальциферола пожилым пациентам с недостатком и дефицитом витамина D (25(ОН)D менее 30 нг/мл) и фармакологической терапией альфакальцидолом и аналогичными препаратами, независимо от уровня 25(OH)D в сыворотке крови (Таб. 10). Активная форма витамина D (альфакальцидол) нуждается только в одном гидроксилировании в печени (25-гидроксилаза) для превращения в D-гормон. Данная реакция обеспечивает альфакальцидолу преимущество по сравнению с колекальциферолом в отношении предсказуемой фармакокинетики и гиперкальциемического действия. Таким образом, альфакальцидол остаётся эффективным при снижении скорости клубочковой фильтрации, а кальцитриол – D-гормон одинаково эффективен даже при тяжелых поражениях печени.
В ряде исследований активные метаболиты витамина D и их аналоги продемонстрировали большую эффективность по сравнению с нативным витамином D для снижения риска падений, особенно у пациентов со сниженной скоростью клубочковой фильтрации. Вместе с тем, при установленном дефиците 25(OH)D, компенсация дефицита нативного витамина D является обязательным этапом лечения и проводится, в том числе, пациентам с терминальной стадией почечной недостаточности, и диабетической нефропатией. Основные препараты активных метаболитов витамина D и их аналогов сведены в таблице 10.
Таблица 10. Активные метаболиты витамина D, зарегистрированные в РФ.
Активные метаболиты витамина D и их аналоги не определяются в значимых количествах при исследовании концентрации витамина D в сыворотке крови в виду их структурных отличий от колекальциферола, а также их быстрой деградации. Поэтому для контроля эффективности назначаемых доз активных метаболитов витамина D и их аналогов необходимо использовать концентрацию общего и/или ионизированного кальция, паратгормона в крови. Средняя терапевтическая доза альфакальцидола у пациентов с нормальными показателями фосфорно-кальциевого обмена составляет 0,5-1 мкг, препарат может быть назначен однократно, кальцитриол рекомендуют принимать несколько раз в сутки. На фоне приема активных метаболитов витамина D и их аналогов необходимо контролировать содержание кальция в сыворотке крови и моче, а также проводить коррекцию дозы препарата в случае гиперкальциемии/гиперкальциурии. При необходимости назначать препараты кальция в сочетании с альфакальцидолом и аналогичными препаратами, обосновано выбирать более низкое содержание витамина D в комбинированных препаратах, не превышающее суточные профилактические дозы, или более 800-1000 МЕ в сутки.
Хирургическое лечение
Не применяется.
Иное лечение
Не применяется.
Медицинская реабилитация
Реабилитация
Не применяется.
Профилактика
Профилактика
- Рекомендуемыми препаратами для профилактики дефицита витамина D являются колекальциферол (D3) и эргокальциферол (D2).
(Уровень доказательности B I)
Комментарий: Большинство исследований свидетельствует о равнозначной роли витамина D3 и D2 в профилактике недостатка витамина D. Две эти формы витамина D часто называют «нативными», поскольку синтез в коже человека и потребление из животных продуктов питания происходит в виде витамина D3, а D2 – из продуктов растительного происхождения. Они не обладают исходной активностью, с чем и связана их низкая токсичность, широкий терапевтический диапазон и возможность применения в высоких дозах.
Липофильность молекул делает возможным кумуляцию в жировой ткани, и таким образом создание депо, которое может поддерживать уровни витамина D длительное время при отсутствии его синтеза в коже или поступления с пищей.
В то же время, внекостные эффекты, в большинстве своем, опосредуются через местное (чаще, внутриклеточное) гидроксилирование 25(OH)D в 1,25(ОН)2D с генерацией очень высоких внутриклеточных концентраций активной формы витамина D, необходимой для индукции генных эффектов.
Нативный витамин D может применяться с едой или натощак, не требует дополнительного содержания в пище жиров для абсорбции. Повышение уровня 25(OH)D при приеме витамина D достаточно индивидуально, но исследования по оценке доза-эффект в целом свидетельствуют, что прием 100 МЕ лицами без избыточного веса приводит к повышению уровня 25(OH)D на <1 нг/мл – 0,4 нг/мл/мкг/сут, поэтому при выявлении субоптимальных (<30 нг/мл) уровней витамина D в крови, рекомендуется применение лечебных доз препарата, с последующим переходом на поддерживающие.
- Лицам в возрасте 18-50 лет для профилактики дефицита витамина D рекомендуется получать не менее 600-800 МЕ витамина D в сутки.
(Уровень доказательности B I)
Комментарий: Рекомендация потребления не менее 600 МЕ витамина D для общей популяции практически здоровых лиц 18-50 лет была определена Институтом медицины США, одобрена большинством клинических рекомендаций и поддерживается нами, поскольку позволяет достичь уровней 25(OH)D более 20 нг/мл у 97% индивидуумов данной возрастной группы. Менее четко определена доза витамина D для достижения большинством лиц концентрации более 30 нг/мл, для чего может потребоваться прием 1500-2000 МЕ в сутки.
- Лицам старше 50 лет для профилактики дефицита витамина D рекомендуется получать не менее 800-1000 МЕ витамина D в сутки.
(Уровень доказательности B I)
Комментарий: Редкое пребывание на солнце, снижение возможности синтеза витамина D в коже под воздействием УФ лучей, применение солнцезащитных кремов, возрастная недостаточность лактазы, заболевания ЖКТ сопровождаемые снижением всасывания витамина D, повышают риск дефицита витамина D у лиц старше 50 лет.
Высокий уровень 25(OH)D ассоциирован с более высокой МПК в области бедра, как у молодых взрослых, так и у лиц старшего возраста. Результаты РКИ в популяции пожилых мужчин и женщин показали, что дополнительный прием витамина D повышал МПК и снижал скорость потери костной массы. Более того, предотвращение переломов и падений среди пожилых пациентов, имеет четкие доказательства в последних мета-анализах на основе двойных слепых РКИ, которые показали, что прием 700-1000 МЕ витамина D в сутки приводил к снижению любых невертебральных переломов, переломов бедра и падений на около 20%. Необходимо отметить, что уменьшение риска переломов и падений при достижении уровня 25(ОН)D в сыворотке крови 20 нг/мл не отмечалось, в то время как при уровне 30-44 нг/мл наблюдалось достоверное снижение. Прием витамина D 800-1000 МЕ в сутки у большинства пожилых людей повышает уровни 25(OH)D в сыворотке крови до 20 нг/мл. В швейцарском двойном слепом РКИ пациентов с переломом бедра 65+ лет 800 МЕ в сутки повышало концентрацию 25(OH)D 30 нг/мл у 70% пациентов, тогда как 2000 МЕ у 93%. В то же время, в данном исследовании не было обнаружено дополнительного снижения риска падений между дозами 800 МЕ и 2000 МЕ, но применение более высокой дозы снижало частоту повторной госпитализации на 39% в течение последующих 12 месяцев и на 60% повторные госпитализации вследствие травм, связанных с падением, в основном с повторными переломами.
Мышечная слабость является ярким проявлением клинического синдрома выраженного дефицита витамина D. Клинические симптомы миопатии вследствие дефицита витамина D включают слабость в проксимальных мышцах, диффузные боли в мышцах и нарушения равновесия. Двойное слепое РКИ продемонстрировало, что 800 МЕ витамина D в сутки приводит к повышению силы или функции нижних конечностях на 4-11%, уменьшению раскачивания тела при ходьбе на 28 % и снижению частоты падений до 72% у пациентов старше 65 лет после 5 месяцев лечения.
Наиболее цитируемый мета-анализ, основанный на пяти высококачественных двойных-слепых РКИ, показал снижение риска падений на 22% в сравнении с кальцием и плацебо. В других исследованиях, показано, что применение витамина D в дозе больше и равной 800 МЕ снижает риск падений на 35-72%, а в дозе 100 000 МЕ 1 раз в квартал снижает летальность у пожилых людей, проживающих независимо без проявления каких-либо нежелательных явлений.
- Беременным и кормящим женщинам для профилактики дефицита витамина D рекомендуется получать не менее 800-1200 МЕ витамина D в сутки.
(Уровень доказательности B I)
Комментарий: Выраженный дефицит витамина D с уровнями 25(OH)D менее 10 нг/мл может встречаться до 30% у беременных белых женщин в европейских странах, и до 59-84% беременных женщин другой этнической принадлежности. Уровни же ниже современных целевых значений в 30 нг/мл наблюдались у 86-88% беременных женщин. Содержание 25(OH)D в сыворотке крови матери и рожденного младенца имеют высокую прямую корреляционную зависимость (R=0,64). Известно, что в молозиве и грудном молоке содержание витамина D очень мало – около 16 МЕ/л, что позволяет констатировать тот факт, что младенцы, находящиеся на грудном вскармливании, имеют высокий риск рахита, но верна и обратная ситуация, что симптомы рахита у ребенка являются четким индикатором дефицита витамина D у матери.
Хорошо известно, что в первом и втором триместрах у плода закладывается и формируется большая часть органов и систем организма, в скелете происходит закладка матрикса коллагена. В третьем триместре начинается кальцификация скелета, что значимо повышает потребность в кальции, которая восполняется повышенной продукцией 1,25(ОН)2D почками матери и плацентой, что увеличивается постепенно к третьему триместру. Результаты проведенных исследований показали, что дефицит витамина D у беременных женщин связан с повышенным риском преэклампсии, гестационного диабета, кесарева сечения, остеопении и остеопороза.
Для обеспечения адекватного содержания кальция в грудном молоке в период лактации требуется повышение абсорбции кальция в кишечнике. Как и во время беременности, в период лактации повышается образование 1,25(OH)2D из 25(OH)D, но поскольку циркулирующие концентрации 1,25(OH)2D в 500-1000 раз ниже, чем 25(OH)D, такое повышение метаболизма не должно значимо повышать потребность в витамине D во время беременности и лактации при достаточном исходном уровне 25(OH)D и адекватном потреблении кальция.
Для предупреждения развития во время беременности и лактации осложнений, ассоциированных с дефицитом витамина D, женщинам рекомендуется поддержание уровня 25(ОН)D в крови более 30 нг/мл. Результаты исследований показали, что доза витамина D 600, предложенная исходно Институтом Медицины США, не может предупреждать формирование дефицита витамина D у беременных женщин.
Необходимо отметить, что большая часть мультивитаминов для беременных и кормящих грудью женщин, вопреки ожидаемому, содержит намного меньше рекомендуемого минимального потребления витамина D (0-500 МЕ, в среднем 305 МЕ) и кальция (0-200 мг, в среднем – 80 мг), что делает очень важным дополнительный прием препаратов витамина D и кальция.
В инструкциях к имеющимся в настоящее время на фармацевтическом рынке РФ препаратов витамина D3 указаны ограничения по применению витамина D во время беременности и лактации в дозах более 600-1000 МЕ в сутки, в виду возможной тератогенности. Эти ограничения нельзя считать обоснованными, поскольку ни одного случая тератогенного действия препаратов витамина D у человека не зарегистрировано. Несмотря на то, что витамин D проникает через плаценту, концентрации его у плода всегда существенно ниже, чем в крови матери. Вопросы безопасности применения витамина D при беременности всесторонне обобщены в аналитическом обзоре литературы Roth D.E.
Мы рекомендуем беременным и кормящим женщинам принимать как минимум 800-1000 МЕ витамина D в сутки. При наличии факторов риска дефицита витамина D (темная кожа, ожирение, гестационный диабет, низкое пребывание на солнце и др.) рекомендуется оценка уровней 25(OH)D. При выявлении дефицита витамина D, необходима адекватная коррекция уровней c приемом колекальциферола в дозе 1500-4000 МЕ/сут. На сроках беременности более 12 недель возможно применение препарата в более высоких и интермиттирующих дозировках (Таб. 7). Для обеспечения достаточных количеств витамина D в грудном молоке для младенца, получающего исключительно грудное вскармливание без дополнительного приема препаратов витамина D, матери необходим прием порядка 4000-6000 МЕ/сут. При наличии препаратов и схем для лечения рахита у детей такой подход экспертами должен рассматриваться как возможный, но необоснованный.
- Для поддержания уровня 25(ОН)D более 30 нг/мл может потребоваться потребление не менее 1500-2000 МЕ витамина D в сутки.
(Уровень доказательности А II)
Комментарий: Клинические международные рекомендации, имеющиеся к настоящему времени, а также результаты ряда исследований свидетельствуют, что для поддержания оптимальных уровней витамина D крови более 30 нг/мл может требоваться ежедневный прием более 1500-2000 МЕ в сутки, а при ожирении и нарушениях метаболизма витамина D более 6000-8000 МЕ в сутки.
При расчете показателя доза-эффект, предложенного группой исследователей во главе с Heaney R.P. было установлено, что прием 400 МЕ приводит к повышению концентрации 25(OH)D в сыворотке крови на 4 нг/мл (10 нмоль/л) в нижнем диапазоне исходной концентрации 25(OH)D и на 2,4 нг/мл (6 нмоль/л) в верхнем диапазоне. Результаты проведенных исследований свидетельствуют о том, что для поддержания уровня 25(OH)D более 20 нг/мл (50 нмоль/л) у большинства здоровых индивидуумов требуется прием 600-800 МЕ в сутки, тогда как для поддержания уровней более 30 нг/мл (75 нмоль/л) требуется ежедневный прием 1800-4000 МЕ в сутки. Наши исследования продемонстрировали, что длительный прием препаратов витамина у женщин в дозе 800 МЕ в сутки способствует повышению уровня 25(ОН)D в сыворотке крови только у лиц с дефицитом витамина D и не оказывает влияние на его концентрацию у лиц с недостатком.
Результаты РКИ, проведенного в Швейцарии у больных с переломом проксимального отдела бедра, показали, что для поддержания уровня 25(ОН)D выше 30 нг/мл требовался прием витамина D в дозе 2000 МЕ. Авторами также была отмечена прямая зависимость дозы витамина D от исходного индекса массы тела больного, что подтверждает необходимость назначения более высоких, чем стандартные, доз витамина D у лиц с ожирением. Результаты отечественных исследований согласуются с зарубежными данными.
Указанные поддерживающие дозы нативных препаратов витамина D, определяются как профилактические относительно снижения концентрации 25(OH)D в крови менее 30 нг/мл и резкого подъема показателя не наблюдается, поэтому они подходят для постоянной терапии и не требуют коррекции/отмены даже в условиях активного пребывания на солнце.
Рекомендуется поддерживать концентрацию 25(OH)D в диапазоне от 30 до 60 нг/мл, поскольку стремление к значениям 61-100 нг/мл в настоящее время не имеет доказанных преимуществ.
На фоне приема профилактических и поддерживающих доз витамина D контроль 25(OH)D в крови целесообразно проводить каждые 6-12 месяцев, что связано, прежде всего, опасениями снижения его уровня ниже целевых значений, чем повышения выше рекомендуемых.
Необходимо отметить, что для профилактики дефицита витамина D и поддержания адекватного уровня 25(ОН)D в крови, не может рекомендоваться интермиттирующий прием очень высоких доз — более 300 000 — 600 000 МЕ витамина D каждые 6-12 месяцев, ввиду потенциально возможной связи с развитием гиперкальциемии или низкотравматичных переломов.
- При заболеваниях/состояниях, сопровождающихся нарушением всасывания/метаболизма витамина D (Таб. 5), рекомендуется прием витамина D в дозах в 2-3 раза превышающих суточную потребность возрастной группы.
(Уровень доказательности B I)
Комментарии: Пациенты с ожирением (ИМТ> 30) имеют повышенный риск развития дефицита витамина D в виду того, что жировая ткань является депо для данного жирорастворимого витамина. По данным исследования Wortsman J. и соавт. [39] при ожирении биодоступность перорального витамина D может быть снижена на 50% по сравнению с лицами без ожирения. Пациенты, получающие длительно препараты против эпилепсии, СПИДа, глюкокортикостероиды, противогрибковые средства имеют повышенный риск дефицита витамина D из-за повышенного разрушения 25(OH)D.
- Без медицинского наблюдения и контроля 25(ОН)D в крови не рекомендуется назначение доз витамина D более 10 000 МЕ в сутки на длительный период (> 6 месяцев).
(Уровень доказательности B I)
Комментарий: В виду липофильности витамина D, накопления в жировой ткани, создается предпосылка для развития потенциальной токсичности витамина D. Установлено, что содержание витамина D в жировой ткани пациентов больных ожирением варьирует от 4 до 320 нг/г, но после бариатрической операции на фоне снижения массы подкожно-жировой клетчатки существенных колебаний в уровнях 25(OH)D через 3,6 и 12 месяцев не наблюдалось. Другие исследования также показывают низкие уровни депонирования витамина D в жировой ткани большинства исследуемых людей.
Длительные исследования по изучению применения высоких доз витамина D отсутствуют. Однако, большинство экспертов считают, что развитие токсических проявлений витамина D является очень редким явлением и связано лишь непреднамеренным приемом внутрь очень высоких доз витамина, в сотни и тысячи раз превышающих максимально допустимые в течение продолжительного периода времени.
Таким образом, для взрослого населения при невозможности контроля уровня 25(OH)D во время длительного (> 6 месяцев) лечения рекомендуется придерживаться доз не выше 4000 МЕ/сут для лиц без факторов риска недостаточности витамина D и не более 10 000 МЕ/сут для лиц с риском дефицита витамина D. Подобное ограничение не касается случаев подтвержденного дефицита/недостаточности витамина D, для лечения которых может потребоваться прием более высоких доз для достижения целевого значения уровня 25(ОН)D в крови.
Все же некоторые группы пациентов могут быть более чувствительны к приему витамина D. Это, прежде всего, пациенты с гранулематозными заболеваниями, включающими саркоидоз, туберкулез, хронические грибковые инфекции, некоторые лимфомы с активированными макрофагами, нерегулируемо продуцирующими 1,25(ОН)2D. У таких пациентов коррекция уровней 25(OH)D должна проводиться с осторожностью в виду усиленной ПТГ-независимой активации витамина D и потенциально повышенного риска гиперкальциемии и гиперкальциурии, которые чаще наблюдаются у таких пациентов при уровнях 25(OH)D более 30 нг/мл. Таким пациентам коррекция дефицита витамина D должна проводиться с осторожностью, под контролем показателей кальций-фосфорного обмена крови.
Информация
Источники и литература
-
Клинические рекомендации Российской ассоциации эндокринологов
- 1. Dawson-Hughes B, Mithal A, Bonjour JP, et al.: IOF position statement: vitamin D recommendations for older adults. Osteoporos Int 2010; 21(7): 1151-4.
2. Institute of Medicine, Food and Nutrition Board. Dietary Reference Intakes for Calcium and Vitamin D. Washington, DC: National Academy Press, 2010.
3. Holick MF, Binkley NC, Bischoff-Ferrari HA, Gordon CM, Hanley DA, Heaney RP, Murad MH, Weaver CM; Endocrine Society. Evaluation, treatment, and prevention of vitamin D deficiency: an Endocrine Society clinical practice guideline. J Clin Endocrinol Metab. 2011 Jul;96(7):1911-30. doi: 10.1210/jc.2011-0385. Epub 2011 Jun 6.
4. Bischoff-Ferrari, H.A., P. Burckhardt, K. Quack-Loetscher, B. Gerber, D. I»Allemand, J. Laimbacher, M. Bachmann, and R. Rizzoli, Vitamin D deficiency: Evidence, safety, and recommendations for the Swiss population. Report written by a group of experts on behalf of the Federal Commission for Nutrition (FCN) 2012. http://www.iccidd.org/p142000804.html.
5. Gómez de Tejada Romero MJ, Sosa Henríquez M, Del Pino Montes J, Jódar Gimeno E, Quesada Gómez JM, Cancelo Hidalgo MJ, Díaz Curiel 7, Mesa Ramos M, Muñoz Torres M, Carpintero Benítez P, Navarro Ceballos C, Valdés y Llorca C, Giner Ruíz V, Blázquez Cabrera JA, García Vadillo JA, Martínez Rodríguez ME, Peña Arrebola A, Palacios Gil-Antuñano S. Position document on the requirements and optimum levels of vitamin D. Rev Osteoporos Metab Miner 2011 3;1:53-64.
6. Rizzoli R, Boonen S, Brandi ML, Bruyère O, Cooper C, Kanis JA, Kaufman JM, Ringe JD, Weryha G, Reginster JY. Vitamin D supplementation in elderly or postmenopausal women: a 2013 update of the 2008 recommendations from the European Society for Clinical and Economic Aspects of Osteoporosis and Osteoarthritis (ESCEO). Curr Med Res Opin. 2013 Apr;29(4):305-13. doi: 10.1185/03007995.2013.766162. Epub 2013 Feb 7.
7. Aspray TJ, Bowring C, Fraser W, Gittoes N, Javaid MK, Macdonald H, Patel S, Selby P, Tanna N, Francis RM. National Osteoporosis Society Vitamin D Guideline Summary. Age Ageing. 2014 Jul 28. pii: afu093.
8. Никитинская О.А., Торопцова Н.В. Социальная программа «Остеоскрининг Россия» в действии. Фарматека, 2012,№6, стр. 90-93
9. Плещева А.В., Пигарова Е.А., Дзеранова Л.К. Распространенность дефицита витамина Д и его влияние на физические функции у пациенток в перименопаузе с синдромом хронической усталости (СХУ). Тезисы Всероссийской научно-практической конференции c международным участием «Алмазовские чтения 2011», посвященной 80-летию со дня рождения академика РАМН В. А. Алмазова, Санкт-Петербург, 19-21 мая 2011.
10. Витебская А. В., Смирнова Г. Е., Ильин А. В. Витамин Д и показатели кальций-фосфорного обмена у детей, проживающих в средней полосе России в период максимальной инсоляции. Остеопороз и остеопатии, 2010, 2:2-6.
11. Pigarova E., Plescheva A., Dzeranova L. Changes in physical function in patients with chronic fatigue syndrome treated with vitamin D. ENDO 2013, San Francisco (США) 15-18 June 2013.
12. Маркова Т.Н., Марков Д.С., Маркелова Т.Н., Нигматуллина С.Р., Баимкина Э.В., Борисова Л.В., Кочемирова Т.Н. Распространенность дефицита витамина D и факторов риска остеопороза у лиц молодого возраста. Вестник Чувашского университета. 2012. № 3:441-46.
13. Богосьян А.Б., Шлякова Е.Ю., Каратаева Д.С., Мусихина И.В., Пученкина Е.В. Нарушения фосфорно-кальциевого метаболизма у детей при патологии опорно-двигательного аппарата. Медицинский Альманах № 6 (19) ноябрь 2011:213-216.
14. Вербовой А.Ф., Шаронова Л.А., Капишников А.В., Демидова Д.В. Витамин D3, остеопротегерин и другие гормонально-метаболические показатели у женщин с сахарным диабетом 2 типа. Ожирение и метаболизм, 2012 4:23-27.
15. Дрыгина Л.Б., Дорофейчик -Дрыгина Н.А., Прохорова О.В. Статус витамина D при формировании остеодефицита у пожарных МЧС России. Медикобиологические и социальнопсихологические проблемы безопасности в чрезвычайных ситуациях. 2013. № 3:5-9.
16. Rozhinskaya L.Ya., Pigarova E.A., Dzeranova L.K., Sen»ko O.V., Kuznetsova A.V., Cherepanova E.A., Melnichenko G.A. Identifying the «cut-off» point of suppression of excessive PTH secretion: method of finding the point of correlation change. Osteoporosis International. Volume 25, supplement 2, April 2014 P280.
17. Каронова Т.Л., Гринева Е. Н., Никитина И. Л., Цветкова Е. В., Тодиева А. М., Беляева О. Д., Михеева Е. П., Глоба П. Ю., Андреева А. Т., Белецкая И. С., Омельчук Н. В., Фулонова Л. С., Шляхто Е. В. Распространенность дефицита витамина D в Северо-Западном регионе РФ среди жителей г. Санкт-Петербурга и г. Петрозаводска. Остеопороз и остеопатии. – 2013. –№3. – С. 3–7.
18. Каронова Т. Л. Метаболические и молекулярно-генетические аспекты обмена витамина D и риск сердечно-сосудистых заболеваний у женщин. Дис…докт. мед. наук. Санкт-Петербург, 2014, 338 с.
19. Каронова Т. Л., Михеева,Е. П., Красильникова Е. И. , Беляева О. Д., Буданова М. В., Галкина О. В., Гринева Е. Н. Показатели минеральной плотности костной ткани и уровень 25-гидроксивитамина D сыворотки крови у женщин репродуктивного возраста // Остеопороз и остеопатии. 2011; 3:11–15.
20. Калинченко С.Ю., Пигарова Е.А., Гусакова Д.А., Плещева А.В. Витамин D и мочекаменная болезнь. Consilium Medicum. 2012. Т. 14. № 12. С. 97-102.
21. Пигарова Е. А., Плещева А. В., Дзеранова Л. К. Влияние витамина D на иммунную систему. Иммунология 2015, 36(1):62-66.
22. Плещева А.В., Пигарова Е.А., Дзеранова Л.К. Витамин D и метаболизм: факты, мифы и предубеждения. Ожирение и метаболизм. 2012. № 2. С. 33-42.
23. Лесняк О.М., Никитинская О.А., Торопцова Н.В., Белая Ж.Е., Белова К.Ю., Бордакова Е.В., Гильманов А.Ж., Гуркина Е.Ю., Дорофейков В.В., Ершова О.Б., Зазерская И.Е., Зоткин Е.Г., Каронова Т.Л., Марченкова Л.А., Назарова А.В., Пигарова Е.А., Рожинская Л.Я., Сафонова Ю.А., Скрипникова И.А., Ширинян Л.В. и др. Профилактика, диагностика и лечение дефицита витамина D и кальция у взрослого населения россии и пациентов с остеопорозом (по материалам подготовленных клинических рекомендаций). Научно-практическая ревматология. 2015. № 4. С. 403-408.
24. Пигарова Е.А. Основные положения клинических рекомендаций российской ассоциации эндокринологов «Дефицит витамина D у взрослых: диагностика, лечение и профилактика». Остеопороз и остеопатии. 2015. № 2. С. 29-32.
25. Пигарова Е.А., Рожинская Л.Я., Белая Ж.Е., Дзеранова Л.К., Каронова Т.Л., Ильин А.В., Мельниченко Г.А., Дедов И.И. Клинические рекомендации Российской ассоциации эндокринологов по диагностике, лечению и профилактике дефицита витамина D у взрослых. Проблемы Эндокринологии. 2016;62(4):60-84.
- 1. Dawson-Hughes B, Mithal A, Bonjour JP, et al.: IOF position statement: vitamin D recommendations for older adults. Osteoporos Int 2010; 21(7): 1151-4.
Информация
Ключевые слова
витамин D
дефицит витамина D
вторичный гиперпаратиреоз
кальций.
Список сокращений
1,25(OH)2D – 1,25-дигидроксивитамин D (кальцитриол)
25(OH)D — 25-гидроксивитамин D (кальцидиол)
FGF23 — фактор роста фибробластов 23
ЖКТ – желудочно-кишечный тракт
МЕ – международная единица
МПК – минеральная плотность кости
ПТГ – паратиреоидный гормон
РКИ – рандомизированные клинические исследования
УФ – ультрафиолет
ОРВИ – острые респираторные вирусные инфекции
ВИЧ – вирус иммунодефицита человека
СПЯ – синдром поликистозных яичников
РАЭ — Российская ассоциация эндокринологов
Термины и определения
Перерасчет концентрации 25(ОН)D: нг/мл х 2,496 => нмоль/л.
Перерасчет дозы колекальциферола: 1 мкг = 40 МЕ
Критерии оценки качества медицинской помощи
Приложение А1. Состав рабочей группы
Дедов И.И. — профессор, академик РАН, Президент Российской ассоциации эндокринологов, главный внештатный специалист-эксперт эндокринолог Министерства здравоохранения России, директор ФГБУ «Эндокринологический научный центр» Министерства здравоохранения Российской Федерации, Москва
Мельниченко Г.А. — академик РАН, проф. кафедры эндокринологии лечебного факультета ГБОУ ВПО «Первый Московский государственный медицинский университет им. И.М. Сеченова, директор Института клинической эндокринологии ФГБУ «Эндокринологический научный центр» Министерства здравоохранения Российской Федерации, Москва
Белая Ж.Е. — д.м.н., зав. отделением нейрондокринологии и остеопатий ФГБУ «Эндокринологический научный центр» Министерства здравоохранения Российской Федерации, Москва
Дзеранова Л.К.- д.м.н., главный научный сотрудник отделения нейрондокринологии и остеопатий ФГБУ «Эндокринологический научный центр» Министерства здравоохранения Российской Федерации, Москва
Ильин А.В. – зав. отделением клинической биохимии ФГБУ «Эндокринологический научный центр» Министерства здравоохранения Российской Федерации, Москва
Каронова Т.Л. — д.м.н., доцент кафедры внутренних болезней, зав. НИЛ клинической эндокринологии, Северо-Западного федерального медицинского исследовательского центра
Пигарова Е.А. — к.м.н., зав. отдела непрерывного и дистанционного образования, ведущий научный сотрудник отделения нейрондокринологии и остеопатий ФГБУ «Эндокринологический научный центр» Министерства здравоохранения Российской Федерации, Москва.
Рожинская Л.Я. — д.м.н., профессор, главный научный сотрудник отделения нейрондокринологии и остеопатий ФГБУ «Эндокринологический научный центр» Министерства здравоохранения Российской Федерации, Москва
Авторы декларируют отсутствие явных и потенциальных конфликтов интересов, связанных с публикацией настоящих клинических рекомендаций.
Приложение А2. Методология разработки клинических рекомендаций
Целевая аудитория данных клинических рекомендаций:
1. эндокринологи;
2. ревматологи;
3. травматологи- ортопеды;
4. акушеры-гинекологи;
5. терапевты;
6. врачи семейной практики.
Методы, использованные для сбора /селекции доказательств: поиск в электронных базах данных по ключевым словам, связанным с витамином D и соответствующими разделами клинических рекомендаций. Оценка качества и релевантности найденных источников (Agree).
В основу клинических рекомендаций положены существующие консенсусы и рекомендации: рекомендации по витамину D Международного фонда остеопороза 2010 года [1], нормы потребления кальция и витамина D Института медицины США 2010 года [2], клинические рекомендации по диагностике, лечению и профилактике дефицита витамина D Международного эндокринологического общества (The Endocrine Society) 2011 года [3], рекомендации для швейцарской популяции Федеральной комиссии по питанию 2011 года [4], рекомендации Общества исследования костей и минерального обмена Испании 2011 года [5], и рекомендаций для женщин в постменопаузе и пожилых лиц Европейского общества по клиническим и экономическим аспектам остеопороза и остеоартрита 2013 года [6], рекомендации Национального общества по остеопорозу Великобритании 2014 года [7], а также эпидемиологические данные и научные работы по данной проблематике, опубликованные в Российской Федерации [8-19].
Описание методов, использованных для сбора/селекции доказательств:
доказательной базой для рекомендаций являются публикации, вошедшие в Кохрановскую библиотеку, базы данных EMBASE и MEDLINE, e-library. Глубина поиска составляла до 15 лет.
Методы, использованные для оценки качества и силы доказательств:
Консенсус экспертов
Оценка значимости в соответствии с уровнями доказательности и классами рекомендаций (прилагаются).
Уровни доказательности
|
Уровень |
Источник доказательств |
| I (1) |
Проспективные рандомизированные контролируемые исследования с достаточной статистической мощностью для искомого результата. Мета-анализы рандомизированных контролируемых исследований. |
| II (2) |
Проспективные рандомизированные исследования с ограниченным количеством данных. Мета-анализы исследований с небольшим количеством пациентов. Хорошо организованное проспективное исследование когорты. Проспективные диагностические исследования. Хорошо организованные исследования «случай-контроль». |
| III (3) |
Нерандомизированные контролируемые исследования. Исследования с недостаточным контролем. Ретроспективные или наблюдательные исследования. Серия клинических наблюдений. |
| IV (4) | Мнение эксперта/данные из отчета экспертной комиссии, экспериментально подтвержденные и теоретически обоснованные. |
Классы рекомендаций
Порядок обновления клинических рекомендаций – пересмотр 1 раз в 5 лет.
Приложение Б. Алгоритмы ведения пациента
В настоящий момент не разработаны
Приложение В. Информация для пациентов
В настоящий момент отсутствует
Приложение Г.
Прикреплённые файлы
Мобильное приложение «MedElement»

- Профессиональные медицинские справочники. Стандарты лечения
- Коммуникация с пациентами: онлайн-консультация, отзывы, запись на приём
Скачать приложение для ANDROID / для iOS
Мобильное приложение «MedElement»

- Профессиональные медицинские справочники
- Коммуникация с пациентами: онлайн-консультация, отзывы, запись на приём
Скачать приложение для ANDROID / для iOS
Внимание!
Если вы не являетесь медицинским специалистом:
-
Занимаясь самолечением, вы можете нанести непоправимый вред своему здоровью.
-
Информация, размещенная на сайте MedElement и в мобильных приложениях «MedElement (МедЭлемент)», «Lekar Pro»,
«Dariger Pro», «Заболевания: справочник терапевта», не может и не должна заменять очную консультацию врача.
Обязательно
обращайтесь в медицинские учреждения при наличии каких-либо заболеваний или беспокоящих вас симптомов.
-
Выбор лекарственных средств и их дозировки, должен быть оговорен со специалистом. Только врач может
назначить
нужное лекарство и его дозировку с учетом заболевания и состояния организма больного.
-
Сайт MedElement и мобильные приложения «MedElement (МедЭлемент)», «Lekar Pro»,
«Dariger Pro», «Заболевания: справочник терапевта» являются исключительно информационно-справочными ресурсами.
Информация, размещенная на данном
сайте, не должна использоваться для самовольного изменения предписаний врача.
-
Редакция MedElement не несет ответственности за какой-либо ущерб здоровью или материальный ущерб, возникший
в
результате использования данного сайта.
-
Главная
-
Клиника
-
Описание нозологии
- РАХИТ И ОСТЕОМАЛЯЦИЯ
РАХИТ И ОСТЕОМАЛЯЦИЯ
Рахит и остеомаляция (МКБ–10: Е55.0 Рахит активный, М83 Остеомаляция у взрослых) — скелетное проявление различных метаболических аномалий, приводящих к нарушению минерализации органического матрикса костной ткани.
При рахите повреждается растущий скелет — нарушаются процессы минерализации кости и хрящевого матрикса зоны роста, что приводит к увеличению и искривлению эпифизарной пластинки роста. Наиболее часто рахит развивается в возрасте от 3-х месяцев до 1-го года.
Остеомаляция — нарушение минерализации органического матрикса кости у взрослых (эпифизарная пластинка роста закрыта). Остеомаляция развивается главным образом у женщин.
Этиология. Ряд различных состояний способствует развитию рахита и остеомаляции: недостаточное поступление витамина Д с пищей, пониженная инсоляция, мальабсорбция витамина Д, приобретённое и наследственное нарушение метаболизма витамина Д, наследственный дефект в тканях-мишенях рецепторов для кальцитриола, хронический ацидоз, почечно-тубулярные дефекты, интоксикация солями алюминия, хроническое применение противосудорожных средств и др.
Патогенез. Витамин Д и его метаболиты регулируют и повышают абсорбцию ионов кальция из просвета кишечника, способствуют дифференцировке стволовых клеток в остеокласты. Недостаточность активных метаболитов витамина Д приводит к уменьшению мобилизации кальция из костей и гипокальциемии. Последняя активизирует синтез и секрецию паратгормона и вызывает гиперплазию паращитовидных желёз. Паратгормон мобилизует выведение кальция из костей, нарушает всасывание солей кальция и фосфора в кишечнике, повышает клиренс фосфатов в почечных канальцах, способствуя развитию гипофосфатемии, метаболическому ацидозу и нарушению процессов минерализации органического матрикса. Уменьшение содержания солей кальция и фосфора в костях приводит к остеопорозу и остеомаляции.
Клиническая картина. Симптомы рахита и остеомаляции идентичны и зависят от причины, длительности и тяжести заболевания; боли в костях, (увеличивающиеся при надавливании), хрупкость и деформация костей, мышечная слабость. Рентгенологически обнаруживают системный остеопороз, деформации и искривления диафизов длинных трубчатых костей, патологические переломы.
Патоморфология.
Макроскопически размягчение, искривление и укорочение костей; характерно расширение метаэпифизов и латеральное сгибание длинных костей; утолщение костно-хрящевых соединений зон роста рёбер («рахитические чётки); у детей до 1 года преобладают изменения со стороны черепа, 3–5 лет — со стороны нижних конечностей и костей таза.

Рис. Остеомаляция. Видна широкая зона остеоида. Недекальцинированный срез. Окраска по Коссу. х400.»
Микроскопия. Основное проявление рахита — остеоидные структуры, формирующие беспорядочные «нагромождения» в костномозговых пространствах и откладывающиеся в виде различной толщины наслоений на стенки хаверсовых каналов, предсуществующие костные трабекулы, эндостальную и периостальную поверхности кортикального слоя.
Остеомаляция, как и рахит, характеризуется наличием патологического остеоида, формирующегося в результате отсутствия или замедления обызвествления новообразованных костных структур в процессе перестройки кости.