Развитие вальгусной деформации у детей и подростков по одним данным — это редкое явление (Quill), по расчетам других авторов вальгусная деформация является распространенным заболеванием и поражает до 36% детского населения (Harb).
В качестве факторов, которые предрасполагают к развитию патологического процесса, относятся положительный семейный анамнез по материнской линии, женский пол, гипермобильность суставов, сравнительно длинная первая плюсневая кость, плоско-вальгусная стопа с низким сводом и вальгусом пятки. Процесс деформации пальца происходит у растущего ребенка в связи с ростом костей и увеличением веса тела. Вальгус пятки провоцирует смещение ладьевидной кости во внутрь, дальнейшему опускаю свода, перегрузке медиального края стопы. У ребенка силы мышц оказывается недостаточно для сопротивления увеличению рычагов и веса тела. Слабые связки не выдерживают нагрузки и 1 плюсневая кость отходит от 2. Большой палец устремляется наружу. Идет гетерохронное развитие отдельных частей тела. Стопа становится не детской и приобретает признаки взрослой раньше, другие сегменты ОДС. Происходит изолированное взросление дистального отдела конечности. Симптомы включают болезненный бурсит большого пальца стопы, деформацию переднего отдела стопы. Пациенты жалуются на неудовлетворительную косметику, а также трудности с поиском подходящей обуви.
Виды деформации
Вальгусная деформация большого пальца бывает ювенильной и подростковой, которые имеют, как сходные черты, так и признаки, отличающие их друг от друга. Ювенильная вальгусная деформация 1 пальца обычно выявляется в возрасте от 6 до 10 лет и связана со строением 1 плюсне-фалангового и 1 плюсне-клиновидного сустава. Первый плюснефаланговый сустав может быть конгруэнтен в вальгусном положении большого пальца. Первый плюсне-клиновидный сустав имеет медиальный наклон. У пациентов распространена вальгусная деформация межфалангового сустава. В этой группе пациентов обычно встречаются дополнительная ладьевидная кость. Подростковая вальгусная деформация большого пальца возникает в возрасте от 10 до 18 лет и обычно имеет меньшую деформацию, чем ювенильная. В меньшей степени выражен выступ головки 1 плюсневой кости во внутрь. У пациента часто встречается гипермобильность первого луча стопы. На боковой поверхности 1 пальца имеется омозолелость.

Ювенильная и подростковая вальгусная деформация отличается от вальгусной деформации у взрослых. Основное отличие заключается в том, что у молодых людей продолжается рост костей. Рост и пластичность тканей приводит к прогрессивному увеличению деформации при напряжениях, возникающих в физисе кости. При ювенильной вальгусной деформации пальца после операции отмечается высокая частота рецидивов (Quill). Ювенильная вальгусная деформация практически не связана с дегенеративным заболеванием суставов, а утолщение головки 1 плюсневой кости и 1 плюснефалангового сустава, где расположена слизистая бурса, встречается редко. По сравнению с взрослыми пациентами у молодых меньше пронация стопы и меньше подвывихнуты сесамовидные кости. У 50 % несовершеннолетних с вальгусной деформацией отмечена конгруэнтность 1 плюсне-фалангового сустава (Quill). При вальгусной деформации имеется низкий свод стопы, вальгус заднего отдела стопы, гиперпронация стопы при ходьбе, увеличенная внешняя ротация большеберцовой кости, что способствует появлению сил, которые усиливают искривление в первом плюсне-фаланговом суставе. Piggott в 1960 году опубликовал исследование, посвященное вальгусной деформации у подростков и у девушек. Автор писал, что в нормальной стопе суставные поверхности 1 плюсне-фалангового сустава расположены не строго под прямым углом к длинной оси кости, а на дистальном конце 1 плюсневой кости суставная поверхность имеет значительную вальгусную ориентацию. При этом автор обнаружил, что у взрослых с вальгусной деформацией более, чем в 90% имеется неконгруэнтный 1 плюсне-фаланговый сустав. По данным Quill неконгруэнтный 1 плюсне-фаланговый сустав с подвывихом встречается в 50% подростков с вальгусной деформацией. Взрослый пациент может иметь деформацию, которая началась в ювенильном или подростковом возрасте (Quill).
Оценка состояния больного
Для того, чтобы оценить состояние пациента и выбрать метод лечения, необходимо учитывать подвижность первого луча, натяжение подошвенного апоневроза, а также ориентацию первого плюсне-клиновидного сустава, высоту свода, подвижность суставов стопы, состояния заднего отдела стопы и угол его вальгусного наклона, который зарегистрирован у 41% подростков. Врач проводит больному измерение движений сустава и выясняет, можно ли пассивно исправить вальгусную деформацию большого пальца стопы до нейтрального угла (Quill). Определяют размер деформации 1 плюсне-фалангового сустава, выступа деформированной кости в медиальном направлении, наличие бурсита, покраснения и отека ткани. Проверяют вальгусную деформацию 1 межфалангового сустава и степень смещения сесамовидных костей. На подошвенной поверхности стопы омозолелость под головками плюсневых костей связана с их перегрузкой.
По данным рентгенологического исследования нормальный угол вальгусного отклонения 1 пальца составляет меньше 15°, а угол между 1 и 2 плюсневыми костями составляет менее 9°. У 70% угол достигает 11° (Quill). Для расчета соотношения элементов 1 плюснефалангового сустава применяют угол дистальной суставной поверхности 1 плюсневой кости. Это угол между осью диафиза 1 плюсневой и касательной к концам суставной поверхности головки 1 плюсневой кости. (Quill). Угол наклона 1 плюсне-клиновидного сустава обычно пропорционален углу между 1 и 2 плюсневыми костями. Косой 1 предплюсне-плюсневый коррелирует с большим углом между 1 и 2 плюсневыми костями. При изогнутой суставной щели 1 плюсне-клиновидного сустава имеется большая подвижность 1 луча. Суставная фасетка между 1 и 2 плюсневыми влияет на подвижность 1 плюсневой кости. (Quill).
При проверке длины 1 плюсневой кости относительно второй, обращают внимание на толщину коркового слоя, который увеличен при большой нагрузке на медиальный край стопы. Отмечается наличие зоны роста кости. M. Coughlin пришел к выводу, что плоскостопие, длинная первая плюсневая кость и приведение плюсневой кости, а также продолжающийся рост костей сами по себе не вызывают вальгусной деформации пальца.
Лечение
Принципы лечения вальгусной деформации 1 пальца у детей и подростков являются спорными из-за огромного количества методов хирургической коррекции. Существует более 130 хирургических процедур, которые делают при вальгусной деформации пальца, что указывает на то, что нет ни одной процедуры, которая была бы предпочтительной и смогла бы избавить больного от искривления пальцев. Большинство больных лечат консервативными методами. Неоперативное лечение является основой лечения вальгусной деформации у детей и подростков, но играет ограниченную роль в предотвращении прогрессирования патологического процесса (Harb, Groiso, 1992). Неоперативное лечение обычно основано на подборе и пошиве обуви, изготовлении ортопедических стелек. Стелечные ортезы делают с упругой опорой под свод стопы, супинатором заднего отдела, пронатором переднего отдела. Обувь подбирают с учетом индивидуального ортеза. Наиболее успешные результаты неоперативного лечения вальгусной деформации у подростков достигают, если индивидуально изготовленная стелька помещается во вместительную обувь с широким передним отделом. Современная мода отдает предпочтение рабочим, походным ботинкам и кроссовкам. Методы лечения включают фиксацию пальца в отведенном положении в ночное время, шинирование в дневное время, физиотерапию и контроль над активностью. Наиболее важным фактором, который может повлиять на симптомы, является износ обуви и подбор новой обуви. Деформация стопы у педиатрических и подростковых пациентов протекает бессимптомно. Иногда молодого человека может беспокоить легкое давление неправильно подобранной обуви на выступающую головку плюсневой кости. Боль обычно локализуется над медиальным выступом головки первой плюсневой кости или в том месте, где отклоненный большой палец оказывает давление на второй палец. В отличие от взрослых пациентов, боль в суставе и чувство стянутости стопы редко встречаются у детей и подростков. Ортопедические средства в виде стелек, ортезов позволяет поддерживать баланс связок, сухожилий, мышц, фасций стопы. Пациенту с умеренно выраженной деформацией рекомендуют пройти консервативное лечение до тех пор, пока не появятся показания к операции (Quill). Если в результате лечения 1 плюсневая кость больше не отклоняется во внутрь, то оперативное вмешательство может быть отложено.
Подростковую обувь компании Персей при деформации переднего отдела стопы делают с супинатором для поддержки продольного свода, жестким задником, который корригирует положение пятки и широким передним отделом, в котором комфортно располагаются пальцы и плюснефаланговые суставы.







Рис. 5. Модели детской и подростковой обуви производства Ортопедического центра Персей
Хирургическая коррекция показана после того, как консервативное лечение не помогло. Оперативное лечение вальгусной деформации у подростков проводится с учетом индивидуальных особенностей пациента. Из-за высокой частоты осложнений и рецидивов при вальгусной деформации у детей и подростков стараются избежать хирургических вмешательств только по косметическим показаниям. Хирургическое вмешательство зарезервировано для случаев упорной боли при почти полностью созревшем скелете. Основным показанием к операции являются боль или прогрессирование деформации, которое не поддается консервативному воздействию (Quill). Ключом к успешному хирургическому лечению пациента с ювенильной вальгусной деформацией стопы является оценка угла наклона суставной поверхности 1 плюсневой кости, который может быть определяющим в характере заболевания. Хирургическое вмешательство откладывают до наступления зрелости скелета из-за высокой частоты рецидивов в отдаленные сроки. Вмешательства на мягких тканях с целью восстановления связок недостаточно для получения долгосрочного положительного результата. Хирургическое вмешательство включает в себя изменение точек прикрепления мягких тканей сустава, остеотомию плюсневой кости и изменение положения суставной фасетки. Учитывая высокую частоту рецидивов, операция на мягких тканях не является радикальной и не должна выполняться у подростков. Остеотомия может быть выполнена в дистальной или проксимальной частях плюсневой кости или медиальной клиновидной кости. Вальгусная деформация с конгруэнтным суставом может быть исправлена с помощью дистальной остеотомии. Неконгруэнтный сустав или значительная варусная первая плюсневая кость исправляются с помощью проксимальной остеотомии плюсневой кости или медиальной клиновидной остеотомии, обычно на двух уровнях, соблюдая осторожность, чтобы не допустить чрезмерной коррекции. Остеотомия 1 плюсневой кости в дистальном отделе показана пациенту, если вальгусная деформация пассивно корректируется при осмотре до операции с конгруэнтным 1 плюснефаланговым суставом, при угле вальгусной деформации меньше 30°, и угле 1-2 плюсневых меньше 15°, в районе 11-12-13° (Quill). Остеотомию не делают пациенту с короткой первой плюсневой костью и с генерализованной гипермобильностью (Quill). При наличии зоны роста делают клиновидную остеотомию 1 плюсневой кости. Остеотомию плюсневой кости применяют для уменьшения первого межметатарзального угла. Операция уменьшает вальгусную деформацию большого пальца стопы, лучше всего у пациента с большим углом наклона фасетки 1 плюсневой и конгруэнтным суставом (Quill). M. Coughlin в 1995 году сообщил результаты оперативного лечения Hallux valgus у таких подростков. Автор делал остеотомию 1 плюсневой кости для коррекции умеренных и тяжелых деформаций с подвывихом в суставе и производил двойную остеотомию или внесуставную коррекцию при тяжелой деформации. В исследованиях Coughlin у пациентов с ювенильной вальгусной деформацией почти 50% имели конгруэнтный 1 плюсне-фаланговый сустав. Автор пришел к выводу, что операция, которая устраняет только один из компонентов деформации, не является эффективной для лечения Hallux valgus. По данным Quill, ожидания пациентов относительно ношения модной, узкой обуви после операции могут быть совершенно нереалистичными.
Частота рецидивов после хирургического лечения достигает 61% (Harb). Осложнения включают рецидив или неизменность вальгусной деформации большого пальца. Рецидив или сохранение вальгусной деформации у пациента подросткового возраста происходит из-за неполной коррекции угла между 1 и 2 плюсневыми костями или неполной коррекции угла наклона большого пальца. Рецидивы часто приводят к ревизионной операции. Наличие зоны роста первой плюсневой кости не обязательно коррелирует с рецидивирующей вальгусной деформацией, если процедура выполнена правильно.
Литература:
Harb Ziad, Kokkinakis Michail, Ismail Hiba, Spence Gavin. Adolescent hallux valgus: a systematic review of outcomes following surgery. J Child Orthop. 2015 Apr; 9(2): 105–112
Quill George E., JUVENILE AND ADOLESCENT HALLUX VALGUS.
Мицкевич В.А., ортопед-травматолог, докт. мед. наук
Плоско-вальгусная деформация стопы у детей: что это, лечение и профилактика
Содержание статьи
- Что такое вальгусное искривление
- Плоско-вальгусная патология, как вид изменения формы
- Предпосылки к деформации
- Признаки плоско-вальгусной стопы
- Степени
- Лечение плосковальгусной деформации стоп у детей
- Как выбрать обувь и стельки
- Прогнозы
- Профилактика
- Заключение
Плоскостопие является очень неприятной и достаточно распространенной болезнью, которая может приносить достаточно дискомфорта и серьезные осложнения, если вовремя не диагностировать и лечить проблему. Особенно остро стоит вопрос здоровья опорно-двигательного аппарата, если речь идет о малышах. В статье мы рассмотрим методы лечения плоско-вальгусной деформации стопы у детей, что это за заболевание и как с ним справиться.
Что такое вальгусное искривление
Детские ножки формируются еще с рождения и постепенно со временем доходят к правильным пропорциям. Однако очень часто можно заметить, что в данный период нога может искривляться, а походка быть неуклюжей и с отклонениями от требуемого анатомического показателя.
Плосковальгусная патология – это заболевание, которое мешает ходьбе, вызывая неприятные ощущения, тяжесть и даже боль. Строение стопы организовано таким образом, чтобы обеспечить отличную функциональность, вне зависимости от движений. Для этого кости прочно связаны, а сам аппарат обладает подвижностью и хорошей устойчивостью к нагрузкам, выступая в роли амортизатора, активизируясь во время ходьбы, бега или прыжков. Поэтому искажение формы ступни или отдельных ее составляющих напрямую влияет на всю конструкцию, предоставляя много неприятностей для взрослого человека и особенно для детей.
В итоге нижние конечности ослабевают, теряют силу, мышечный тонус и опору, вследствие чего происходит деформация. Врожденной она встречается достаточно в редких случаях и сразу фиксируется в роддоме. Чаще всего проблема развивается как приобретенная, а лучше проявляется после начала хождения и считается очень распространенной болезнью, особенно когда опускается свод, что приводит к смещению плюсневой кости и голени.
Именно поэтому всем родителям важно следить за развитием своих деток, своевременно посещать ортопеда и хирурга, а в обуваться в проверенную и качественную продукции от компании «OrtoPanda». В каталоге на сайте представлен хороший ассортимент товаров высочайшего качества по вполне приемлемым ценам для всех.
Плоско-вальгусная патология, как вид изменения формы
Данное заболевание относится к ортопедическим, являясь искривлением ног с преимущественной опорой на сторону ступни, расположенную внутри, а пальцы выворачиваются на внешнюю. Многие родители замечают плосковальгусную деформацию стопы у ребенка в возрасте 1 года, что делать в процессе лечения на начальном этапе? Специалисты рекомендуют начать с использования специализированной обуви.
В целом же, очень часто диагностируется проблема после четырех лет, когда организм уже лучше сформирован и можно отчетливо заметить неправильное формирование свода. Данная патология относится к редким заболеваниям, а если не начинать лечение, уже к шестилетнему возрасту можно получить плоскостопие и массу других неприятностей, которые появятся в связи с этим.
По мере развития болезни можно заметить искривление пятки и пальцев, а средняя часть ступни, будет согнутой во внутреннюю сторону. Заметить вальгус у ребенка очень просто – можно поставить ножки рядом и если вид напоминает букву Х или приближенное к тому значение, то происходят негативные перемены.
Предпосылки к деформации
Основными и наиболее распространенными причинами появления вальгусной стопы считаются принудительные попытки родителей ставить ребенка на ноги и относительно раннее начало ходьбы – в 8-10 месяцев. Дети сами по себе должны захотеть и быть готовыми к хождению, перебороть страх и почувствовать силу для этого. Заставляя его совершать ранние попытки, оказывается ненужное давление на неокрепший организм, что впоследствии приводит к не желаемым последствиям.
Кроме этого можно выделить также и другие симптомы, факторы и причины, ведущие к возникновению:
- осложнения после рахита;
- послеродовые травмы, коснувшиеся преимущественно тазобедренного сустава;
- увеличенный вес тела, способствующий серьезным нагрузкам на нижние конечности;
- повреждение опорно-двигательного аппарата и травмы ног;
- полиомиелит;
- плохое развитие мышц.
Очень важным условием является выбор правильной, комфортной ортопедической обуви, которая поможет обеспечить мягкость и удобство при передвижении. Следует избегать плоских подошв, а для пятки важно наличие специального прогиба. Огромный ассортимент качественных изделий представлен компанией «Ортопанда», где помимо хорошего выбора порадуют и доступные цены на продукцию.
Признаки плоско-вальгусной стопы
За время формирования организма, становления на ноги и при дальнейшей ходьбе детки неуклюжие и только учатся все делать, поэтому данную патологию заметить очень сложно на ранних этапах. Более заметным становится проблема, начиная уже с 1.5-2 лет, а признаками неправильной постановки являются следующие:
- ножки могут отекать после длительных нагрузок и долгого времяпровождения в активном режиме;
- болезненные ощущения в области голеней;
- слишком неуверенная ходьба и шаткость при попытках прямого хождения;
- очень быстро утомляются нижние конечности, что приводит к нежеланию играть, бегать и даже ходить.
Кроме этого слишком четко заметно утолщение стопы, а ребенок значительно отклоняется от правильной походки, больше опираясь на внутреннюю часть.
Степени
Насколько может развиваться и выражаться деформация ступней у детей, можно заметить по разделению на степени отклонения от нормы в градусах:
- легкая – 10-150°;
- средняя – 160-300°;
- тяжелая – больше 300°.

Кроме этого показателя можно выделить следующие виды:
- статическая – нарушения осанки;
- структурная – врожденная патология, при которой таранная кость располагается в вертикальном положении;
- паралитическая – осложнение после таких болезней, как энцефалит и полиомиелит;
- рахитическая – соответствует названию и является следствием рахита, а также может развиваться вместе с болезнью;
- травматическая – наблюдается после переломов и разрывов связок.
Исправление среднетяжелой степени очень трудно осуществляется, а тяжелая не всегда представляется возможным, ввиду серьезных искривлений,. Поэтому следует вовремя посещать ортопеда или хирурга, чтобы не допустить проблем и даже инвалидности в будущем.
Лечение плосковальгусной деформации стоп у детей
Терапия данного заболевания требует особого подхода и индивидуальных решений, изучая все особенности строения ступни, а также ее форму и нагрузку на поверхность, которые можно увидеть благодаря компьютерной плантографии и подометрии. В целом исправление должно совершаться полным комплексом, который предполагает следующие методы:
- массажные процедуры;
- физиотерапия;
- плавание;
- специальные упражнения и лфк.
Особенно запущенные случаи требуют хирургического вмешательства. На консервативное лечение могут уходить годы, но если изменить образ жизни и делать все правильно, то недуг со временем проходит.
Упражнения и лечебная физкультура
ольшинство профессиональных ортопедов доказали прекрасную эффективность физической культуры и создали комплекс упражнений, которые подбираются отдельно, учитывая возраст ребенка, особенностей организма и тяжести развития патологии. Особенных сложностей в проведении занятий нет, и они отлично проходят в игровой форме дома или в спортзале.
Пример комплексного подбора тренировочных упражнений:
- чередуемые движения на внутренней и внешней стороне стопы;
- захватывание небольших предметов пальцами нижних конечностей;
- массажная ходьба по различным безопасным выступам;
- подъем носочков ног кверху.
Количество сеансов и сколько дней нужно для качественного восстановления решает лечащий врач, который отталкивается от тяжести заболевания. Главное проводить упражнения постепенно и без дополнительных нагрузок, с ощущением более свободных действий.
Физиолечение
Кроме упражнений в комплекс отличных терапевтических процедур относится физиотерапия, которую можно поделить на три главные варианта: электрофорез, амплипульс и магнитотерапия. Первый вид является воздействием постоянным током, а также дополнительным вводом лекарств. Второй проводится на специализированном, одноименном устройстве, лечащим модулированным током и демонстрирующим прекрасную эффективность. С помощью последнего достигаются хорошие результаты, благодаря воздействию магнитного поля.
Массаж
Он считается наиболее существенным и проверенным способом, который во многом зависит от профессионализма специалиста, проводящего специальные приемы для укрепления мышц и связок, нормализуя кровоснабжение ног. Основными вариантами можно считать следующие:
- небольшое поглаживание, разминание и постукивание;
- вибрационное воздействие;
- массирование пальцев, пятки и голеностопа, а также других частей опорно-двигательного аппарата.
Курс следует проводить от 10 дней и больше, в зависимости от особенностей организма. Чтобы улучшить эффект и ускорить выздоровление следует повторить процедуру. Также не стоит забывать об ортопедическом аппликаторе и коврике, которые важно обсудить с лечащим врачом.
Фиксирующие приспособления
Плосковальгусная терапия лишь в исключительных случаях предполагает назначение лекарств, основными из которых можно выделить обезболивающие, в случае сильных болей.
В лечебной практике отлично используются корректирующие повязки из гипса, позволяющие зафиксировать стопу в нужном положении. Также сопутствует выздоровлению качественная ортопедическая обувь и стельки, которую можно приобрести в магазине «Ортопанда».
Перейти в раздел ортопедической обуви
Для более лучшего эффекта следует сочетать фиксирующие повязки с несложными упражнениями:
- разминка с переносом массы тела на одну и другую сторону, располагаясь на специальном массажном коврике;
- стойка на одной ноге, с расслабленной второй;
- подъем-опускание с носочков на пятки.
Если случилась деформация суставов коленей, сможет помочь специализированный сапог, который фиксирует нижние конечности в правильном положении и носится обычно в ночное время.
Операция
В случае запущенности и тяжести патологии возможно проведение операции, которая помогает провести положительные изменения в области пластики плюсневых костей с обязательным укреплением сухожилий.
В практике отмечаются следующие действенные методы проведения:
- артродез;
- вживление имплантов, помогающих обеспечить правильное расположение стопы;
- методы Доббса и Грайса, где в первом случае возможна накладка специальной вставки, а второй требует наложения гипса и фиксации спицами.
После проведения оперативного вмешательства, происходит накладывание гипса, после чего врачи настоятельно рекомендуют ходить в качественной ортопедической обуви. Ее легко приобрести на сайте otopanda.ru – компания «Ортопанда» предоставляет отличный выбор сандалий, кроссовок и ботинок для детей по доступным ценам.
Кинезиотейпирование
Кроме классических и проверенных методик, выделяется хорошими показателями и кинезиотейпирование – наложение эластичных лент на определенные части ног или суставов. Этот метод позволяет перераспределять нагрузки, отлично корректируя горизонтальный свод, используясь при всех известных видах плоскостопия.
Метод никак не ограничивает свободу движения, обеспечивая уменьшение болевых ощущений и поддержку мышечной ткани с сухожилиями.
Хирургическое лечение
К нему прибегают, когда нет возможности избавиться от проблемы проведением других процедур или если они дают вместо улучшения только негативные результаты. Основными методами для оперативного вмешательства выступают: укрепление сухожилий и пластика плюсневой кости, а самым эффективным считается артроэрез.
При установке имплантатов проблема также достаточно хорошо решается, после чего осуществляется его извлечение, а правильность расположения стопы остается правильным.
Как выбрать обувь и стельки
Ведущие, профессиональные и опытные ортопеды рекомендуют обратить внимание на сайт ortopanda.ru, где имеется прекрасный ассортимент качественной продукции на любой вкус. Также специалисты выделяют следующие аспекты при выборе:
- приобретение строго по размеру – не следует оставлять запаса на вырост, положительного результата в таком случае не будет;
- ботинки должны идеально подходить не только по размеру, но также по ширине и длине;
- отдавайте предпочтение натуральным материалам, которые не вредят коже и обеспечивают циркуляцию воздуха.
Стельки лучше пошить на заказ или купить в проверенном месте, как например магазин «Ортопанда».
Прогнозы
Формирование стопы происходит до 12 лет, потому к этому времени есть возможность ее скорректировать, избавляясь от проблем. Чем раньше замечается заболевание и начинается лечение, проводятся массажные и другие процедуры, тем больше вероятности того, что дефект можно будет устранить и избежать неприятностей.
При позднем обнаружении и начале исправления, рисков осложнений значительно больше, а прогнозы в среднем или тяжелом состоянии не всегда утешительные и часто заканчиваются оперативным вмешательством.
Профилактика
Конечно же можно избежать начала развития плоско-вальгусной стопы, делая профилактические мероприятия еще с самого рождения малыша. Не нужно сильно нагружать маленький организм, стараясь выделиться и начать ходить в раннем возрасте – это вызовет временную радость, которая чревата осложнениями. Чаще можно позволять ходить босиком, особенно по специальным коврикам и массажным лентам, занимаясь при этом физическими упражнениями и гимнастикой.
Отличной подойдут деткам и активные виды спорта, а с начала жизни обязательным условием считается проведение массажа.
Заключение
В статье мы рассказали, что делать в процессе лечения плоско-вальгусной деформации стопы у ребенка и как его диагностировать на начальном этапе. Плоскостопие является неприятным и сложным заболеванием, но при соблюдении всех рекомендаций врачей ее можно избежать. Важно не слишком нагружать ребенка с первых лет, проводить профилактические мероприятия и носить качественную ортопедическую обувь, которая представлена в огромном ассортименте в магазине «Ортопанда». Многочисленные модели с привлекательным дизайном и исключительным комфортом ждут всех желающих получить лучшие изделия по хорошим ценам.
Деформация стопы – это патологические изменения, которые затрагивают кости, суставы, сухожилия, нервы, мышцы. Отклонение встречается примерно у 30 % детей. При легкой степени нарушения слабовыражены и, как правило, не причиняют ребенку особых неудобств. Но, если вовремя не начать коррекцию положения стопы, есть риск, что состояние усугубится. В тяжелых случаях возможно нарушение походки, иннервации, кровообращения, ограничение подвижности в стопе, боли при ходьбе. В зависимости от типа деформации внешне это выглядит как изменение высоты сводов, длины, ширины, угла разворота стопы.
Вальгусная деформация стопы у детей – дефект, характеризующийся снижением высоты сводов стопы и Х-образным искривлением ее оси. При вальгусной деформации отмечается разворот пальцев и пятки наружу, опущение среднего отдела стопы, неуклюжесть походки, повышенная утомляемость и боль в ногах. К наиболее тяжелым истинно врожденным деформациям стопы относится «стопа-качалка» или «вертикальный таран».
Варусная деформация стоп – патология, при которой пятка установлена в виде буквы «О». В результате ребенок опирается при ходьбе на наружную боковую поверхность стопы, а носки начинают смотреть внутрь.
Деформации стопы у детей бывают врожденными и приобретенными.
Врожденные вызываются рядом факторов, таких как: наследственность, недоношенность, врожденные неврологические патологии (ДЦП, нарушение иннервации мышц, дисплазия соединительной ткани), маловодие, интоксикации (курение, алкоголь), внутриутробные инфекции.
Приобретенные деформации стопы вызываются неправильной обувью, недостатком физической активности, наличием лишнего веса у ребенка, который вызывает избыточную нагрузку на суставы, а также сопутствующие патологии, в частности это эндокринные нарушения, рахит, авитаминозы, нарушения обмена веществ и др.

Симптомы
- нарушение координации при ходьбе
- хромота
- косолапие
- уплощение стопы
- скошенная на одну сторону обувь
- осевые отклонения стоп или голеней
Ребенок с деформацией конечностей может жаловаться на слишком быструю утомляемость во время активных игр и спортивных занятий, болезненность, тяжесть и дискомфорт в ногах после пеших прогулок, бега или длительного стояния.
Диагностика
Ортопед-травматолог проводит осмотр, в ходе которого врач обращает внимание на состояние мягких тканей, наличие отека, костных выростов, степени развития мышц, состоянию кожных покровов, симметрии конечностей и наличию боли при пальпации. Также оценивается подвижность суставов, их расположение и проводится опрос на предмет наличия сопутствующих заболеваний.
При наличии показаний прибегают к инструментальным методам диагностики, таким как рентгенография. Если же врач подозревает наличие воспалительного или инфекционного поражения костно-хрящевой ткани или мышечно-связочного аппарата, то могут быть назначены дополнительные анализы крови и сравнительная рентгенография. Далее при необходимости к процессу диагностики и лечения могут быть привлечены доктора смежных специальностей.
На начальных стадиях исправить форму стопы можно консервативными методами, в тяжелых случаях прибегают к наложению шин, гипсовых повязок, фиксирующих стопу в конкретном положении, хирургическим вмешательствам.
Для лечения у детей варусной и вальгусной деформации стопы также применяют массаж, физиотерапию, ЛФК, ортопедическую обувь.
Лечение довольно долгое, требует терпения и строгого соблюдения всех рекомендаций. ЛФК и гимнастика должны быть подобраны врачом, так же как стельки и обувь. Делая выбор самостоятельно можно не получить желаемого эффекта, а в худшем случае и усугубить деформацию.
При тяжелых деформациях стопы, которые нельзя исправить консервативными методами, показана операция.
Чем младше ребенок, тем выше шансы на успешное лечение, однако часто родители не замечают ранних признаков отклонений от нормы и упускают время.
Профилактика деформации стоп у детей
- не нагружать ножки малыша раньше 7 – 8 месяцев, не пытаться насильно ставить на ножки, научить ходить раньше.
- профилактировать рахит, больше гулять на свежем воздухе в солнечные дни, чтобы обеспечить достаточное поступление витамина D.
- выбирать правильную обувь: жёсткий и высокий задник, помогающим удерживать пятку на оси голени, гнущаяся подошва, супинатор.
- профилактировать набор лишнего веса
- обеспечивать полноценное питание, для правильного развития опорно-двигательного аппарата.
- проходить регулярные осмотры у ортопеда (в 1, 3, 6 месяцев, в 1 год, в 3 года, с 4 лет – раз в год).
Преимущества лечения в Клинике КОНСТАНТА: комфортное посещение Клиники, специализированное детское отделение, грамотные детские ортопеды, подарок всем детям на каждом приеме.
Стоимость лечения
Получить медицинскую помощь в лечении вертикального тарана в Клинике КОНСТАНТА в Ярославле можно за собственные средства (стоимость варьируется с учетом объема хирургического вмешательства и сложности проведения операции) или БЕСПЛАТНО (за счет благотворительного фонда).
Мы проводим бесплатное лечение маленьких пациентов с проблемами опорно-двигательного аппарата при материальной поддержке Русфонда.

|
Плоскостопие у подростков и особенности его лечения |
| 22 марта 2019 |
В сегодняшнем материале будет рассказано, как исправить плоскостопие у подростков в 13-16 лет. Если не лечить эту патологию, она неизбежно приведет к серьезным осложнениям, которые усложнят обычную жизнь и лишат человека возможности заниматься спортом и просто подолгу гулять пешком.
Немногие знают, можно ли вообще вылечить плоскостопие у подростков в 16 лет или в этом возрасте бороться с болезнью поздно? При грамотном подходе и обращении к опытному ортопеду излечиться реально, хоть и непросто.
- Симптомы нарушения
- Виды подросткового плоскостопия
- Особенности лечения подростков от плоскостопия
- Как протекает лечение?
Симптомы нарушения
Плоскостопие у подростков 13-16 лет всегда сопровождается тяжестью и неустойчивостью походки, и даже в удобных туфлях они чувствуют дискомфорт. На последних стадиях развития болезни могут возникать боли в нижней части спины, коленях и бедрах. При этом со стороны видно, что стопа стала более уплощенной.
Первые симптомы в 14-16 лет врачи обычно выявляют визуально по следующим факторам:
- обувь быстро и неравномерно стаптывается;
- ноги быстро устают при ходьбе;
- нижние конечности отекают и возникают судороги;
- ношение обуви на каблуках вызывает нестерпимую болезненность.
Развитие плоскостопия в подростковом возрасте очень опасно, так как смещение тяжести тела назад вынуждает наклоняться вперед для поддержания равновесия. Позвоночный столб занимает удобную для него форму, то есть выгибается дугой. На этом фоне развиваются межпозвоночные грыжи, защемляются нервные окончания и появляется сколиоз.
Неравномерное распределение нагрузок на стопу и плохая амортизация приводят к необратимым патологиям в суставах ног, поэтому начинать избавляться от плоскостопия у детей в 14-16 лет нужно как можно скорее.
Виды подросткового плоскостопия
Чтобы быстро избавиться от плоскостопия в домашних условиях в 13-16 лет, нужно определить форму патологии, которых всего три:
- поперечное плоскостопие;
- продольное;
- комбинированное.
При продольном сужается пространство между плоскостью ступни, на которую мы упираемся, и внутренней частью. Также пропадает граница дуги на продольных сводах, за счет чего возникает амортизация.
При поперечной патологии передняя часть ступни становится более плоской и широкой, а кости расходятся. В результате этого пальцы отклоняются наружу. Существует и комбинированная форма плоскостопия, объединяющая продольную и поперечную патологии. Перед тем, как исправлять плоскостопие после 13 лет, ортопед проводит обследование и выявляет сложность патологических деформаций.
Особенности лечения подростков от плоскостопия
Чтобы избавиться от плоскостопия в 13-16 лет в домашних условиях, нужен комплексный подход. Грамотная терапия направлена на решение следующих задач:
- укрепление мускулатуры и связок для остановки прогрессирования болезни;
- ограждение позвоночника от чрезмерных нагрузок;
- предупреждение осложнений в виде остеоартроза, сопровождающегося деформацией мелких суставов и пальцев.
Лечение плоскостопия у подростков от 14 лет направлено не только на остановку развития патологии, но и улучшение состояния здоровья.
Как протекает лечение?
Осталось разобраться, как исправить плоскостопие у подростков после 14 лет. Сразу отметим, что терапия очень сложна и продолжительна, но чем раньше вы начнете, тем будет лучше.
Чтобы исправить патологию у подростка, нужно сначала провести тщательную диагностику. Она включает рентгенографию ступней в двух проекциях. На основании проведенных исследований и поставленного диагноза ортопед назначает комплексную терапию:
1. Гимнастика. ЛФК нужна при любой форме плоскостопия, так как эффективно укрепляет мускулатуру и связки ступней.
2. Массаж. Его должен делать профессионал, а курс должен включать не менее 10 сеансов, каждый из которых длится минимум 15-20 минут.
3. Обувь. Чем лечить плоскостопие подросткам рассказывает ортопед, а дополнительно назначает ортопедические стельки или даже обувь. Что касается обычной обуви, ее нужно покупать только качественную и из натуральных материалов.
4. Физиолечение. Физиотерапевтические процедуры нужны для электростимуляции мышечных тканей ступней для их тонизирования. Это благоприятно отражается на течении плоскостопия, останавливая развитие патологии и улучшая состояние стоп.
5. Хирургия. Если консервативные методы не помогают, для лечения плоскостопия в 14-16 лет требуется оперативное вмешательство. Существуют разные хирургические методы, о которых на сайте есть подробная статья. Врачи назначают операцию при выраженном болевом симптоме и начале развития артроза в суставах ступней.
Теперь вы знаете, как вылечить плоскостопие в 14-16 лет в домашних условиях или в стационаре. Главное своевременно обратиться к доктору для консультации и прохождения хорошего обследования.

Дахер Зиад Рашид
Травматолог-ортопед ОН КЛИНИК,
врач высшей категории, доктор медицинских наук
При диагностировании плоскостопия в подростковом возрасте также прописываются индивидуальные стельки, но носить надо постоянно, не снимая даже на 1-2 дня. Если сделать даже маленький перерыв, то стопа снова станет такой, как-будто стельки никогда не носились. Стельки должны стать режимом жизни, также как и раз в полгода корректировка стелек и посещение ортопеда. Я считаю, что плоскостопие нельзя исправить, но важно увидеть плоскостопие хотя бы в подростковом возрасте и тогда можно не допустить его развития выше третьей степени, когда уже придется думать об операции.
Также всем подросткам при любом плоскостопии я рекомендую ЛФК и хождение на носках 5-7 минут в день с небольшими перерывами, медленные подъемы с пятки на носок.. Эти упражнение тренирует мышцы и связки стопы и голени. А также другие упражнения для стоп, которые должен порекомендовать врач после осмотра. А также чаще бывать на природе и гулять босиком, это хорошо тренирует мышцы стопы.
Иногда к слабо растущему деревцу приставляют колышек, чтобы оно не накренилось и имело точку опоры. Врач-ортопед, при проблемах ребенка со стопами, выступает в роли такого колышка, который должен дать правильную опору в период роста ребенка и подростка.
Деформация стопы – это патологические изменения, которые затрагивают кости, суставы, сухожилия, нервы, мышцы. Отклонение встречается примерно у 30 % детей. При легкой степени нарушения слабовыраженны и, как правило, не причиняют ребенку особых неудобств.
Но, если вовремя не начать коррекцию положения стопы, есть риск, что состояние усугубится. В тяжелых случаях возможно нарушение походки, иннервации, кровообращения, ограничение подвижности в стопе, боли при ходьбе. В зависимости от типа деформации внешне это выглядит как изменение высоты сводов, длины, ширины, угла разворота стопы.
Виды деформации стопы у ребенка, причины, проявления и методы лечения
Что вызывает?
Деформации стопы у детей бывают врожденными и приобретенными.
На стадии внутриутробного развития их провоцируют:
- аномальное расположение плода в матке;
- недоношенность;
- врожденные патологии опорно-двигательной или нервной системы (ДЦП, нарушение иннервации мышц, дисплазия соединительной ткани);
- маловодие, многоплодная беременность, небольшое пространство для плода приводит к механическому давлению на нижние конечности, вызывает отклонения в их развитии;
- интоксикации, курение, прием алкоголя или наркотических веществ женщиной в период беременности;
- внутриутробные инфекции;
- наследственный фактор.
Распространенные причины приобретенных деформаций стопы – это недостаток физической активности и неправильно подобранная обувь.
При недостатке физической нагрузки мышцы стопы со временем ослабевают, хуже удерживают кости в анатомически правильном положении.
Способствует этому:
- перемещение преимущественно по твердым, ровным поверхностям: гладкий пол в квартире, плитка или асфальт на улице;
- отсутствие занятий спортом;
- отказ от профилактического массажа, зарядки для поддержания тонуса мышц стоп.
Пагубное влияние на формирование стопы ребенка в первые годы жизни оказывает неудачная обувь. Поэтому к ее выбору предъявляется ряд требований. Она должна обеспечивать правильное формирование стопы и распределение нагрузки, поддержку сводов. Для этого в обуви для маленьких детей предусмотрены супинаторы, небольшой каблук, гибкая подошва, фиксация пятки.
Приобретенные нарушения установки стоп также вызывают:
- повышенная нагрузка на суставы ног из-за лишнего веса, раннего начала хождения (у малышей они очень подвижны и легко подвергаются смещению);
- болезни опорно-двигательного аппарата;
- родовые травмы;
- переломы, ушибы, растяжения, глубокие порезы, ожоги в области стопы;
- длительная иммобилизация конечности после травм (ношение гипса, ортеза);
- дефицит витаминов;
- перенесенный полиомиелит;
- перенесенные в раннем детстве ОРВИ с осложнениями;
- нарушение обмена веществ;
- эндокринные болезни (гипотиреоз, сахарный диабет);
- запущенный рахит, приводящий к нарушениям минерализации костей, развития мышц, связок;
- воспалительные процессы в мышцах, связках, суставах.
Виды
К распространенным видам деформации стопы у детей относятся плоскостопие, вальгусная, варусная деформации. Гораздо реже встречаются: косолапость, полая, конская, пяточная стопа.
Подробнее каждый из видов описан ниже.
Плоскостопие
Плоскостопие – самый частый тип деформации стопы у детей, который состоит в уплощении сводов. Чем менее развиты своды, тем хуже они выполняют функцию амортизации или смягчения ударной нагрузки. Происходит это чаще всего из-за ослабления мышц, связок, участвующих в поддержке сводов. Снижение их тонуса приводит к тому, что они не удерживают в правильном положении суставы и кости.
В зависимости от того, какой свод уплощен, плоскостопие бывает:
- Продольное. Происходит опускание продольного свода, стопа увеличивается в длину, стремится всей поверхностью прикоснуться к опоре. По высоте продольного свода выделяют 3 степени плоскостопия: 1 степень – высота свода 20 – 30 мм, 2 степень – 15 – 20 мм, 3 степень – менее 15 мм;
- Поперечное. Происходит опускание поперечного свода, стопа становится шире, короче. Большой палец отклоняется наружу. В зависимости от величины угла между большим пальцем и основанием среднего выделяют 3 степени: 1 степень – угол 20 – 25 °, 2 степень – угол 25 – 35 °, 3 степень – угол более 35 °;
- комбинированное или продольно-поперечное, Так называют случаи, когда у ребенка одновременно имеется и продольное, и поперечное плоскостопие.
Чаще всего у детей встречается продольное плоскостопие.
Как выглядит отпечаток стопы при плоскостопии в зависимости от степени тяжести, смотрите на фото:
Заподозрить уплощение сводов стопы родители могут по следующим признакам:
- жалобы ребенка на усталость ног;
- нежелание долго ходить, малыш просится на руки или в коляску уже после получасовой прогулки;
- жалобы на боль при легких нажатиях пальцами с внутренней части стопы;
До 3 лет плоскостопие не повод для беспокойства. Оно физиологическое, обусловлено наличием толстой жировой подушечки на стопах, неокрепшими мышцами и связками, еще не способными выдерживать вес ребенка. Со временем оно исчезает само по себе.
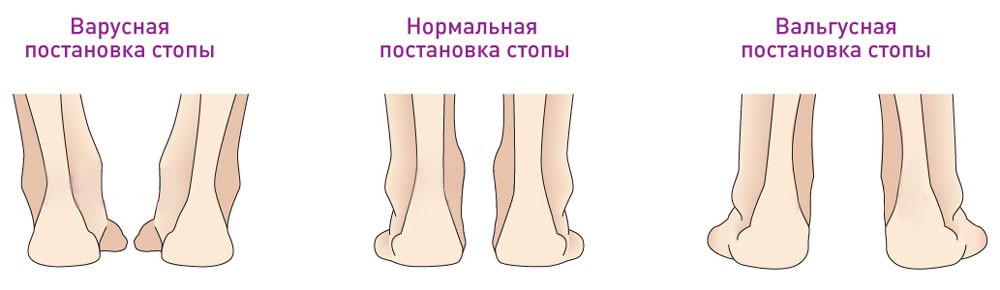
Вальгусная и варусная деформация
Вальгусная деформация стопы составляет в среднем 60 % всех ортопедических отклонений у ребенка. Чаще всего встречается у детей старше 5 лет. В редких случаях вальгусная деформация относится к врожденной патологии, связанной с неправильным (вертикальным) расположением таранной кости.
При таком типе деформации происходит:
- искривление вертикальной оси стоп;
- пятки и фаланги пальцев отклоняются наружу;
- основная опора идет на внутренний край подошвы;
- голеностоп смещается внутрь;
- свод стопы становится более плоским.
Такие изменения обычно сразу заметны. Родители обращают внимание, что с ножками ребенка, что-то не так. Расстояние между лодыжками увеличивается, а между коленями уменьшается. Постановка ног становится X-образной.
Определить вальгус можно, если при плотно прижатых выпрямленных ногах измерить расстояние между лодыжками. Если оно составляет 5 см или больше, значит, деформация есть. К характерным признакам отклонения относится стаптывание обуви с внутреннего края.
Если вальгусная деформация сочетается с плоскостопием, то такое нарушение строения стопы у ребенка называется плоско-вальгусным. Около 18 % всех форм плоскостопия у детей сопровождается таким отклонением.
При варусной деформации стоп наблюдаются противоположные вальгусной внешние изменения:
- пятки отклоняются от вертикальной оси вовнутрь;
- основная опора идет на внешний край ступни;
- расстояние между лодыжками уменьшено;
- колени разведены в стороны;
- O-образная постановка ног;
- обувь больше стаптывается с внешнего края.
Варусная деформация развивается медленно. Ее вызывают врожденные аномалии строения костей, патологии суставов, эндокринные расстройства, инфекции, рахит, травмы голеностопа, избыточный вес, другие факторы.
Как у детей отличаются вальгусная и варусная деформации стоп, смотрите на фото:
Косолапость
Косолапость – это тяжелый, в большинстве случаев врожденный дефект, когда стопа развернута внутрь и вниз. Она проявляется подвывихом голеностопного сустава с последующим уменьшением длины стопы. Примерно в 50 % случаев патология затрагивает обе ноги. Частота распространения – 1 случай на 1000 новорожденных. У мальчиков такое отклонение встречается чаще, чем у девочек.
Врожденную косолапость, как правило, обнаруживают в период внутриутробного развития во время планового УЗИ на 20-21-й неделе беременности. Но иногда диагноз ставится при рождении.
Как выглядят стопы при косолапости, смотрите на фото:
К приобретенной косолапости приводят спастические параличи, травмы ног, перенесенный полиомиелит.
Пока ребенок не начнет ходить, патология не вызывает боли или других медицинских проблем.
Но отсутствие лечения в дальнейшем приводит к серьезным последствиям:
- сильные боли при ходьбе или даже неспособность ходить;
- образование мозолей на тех участках стопы, которые выступают опорой при ходьбе;
- укорочение конечности.
Косолапость – это серьезный эстетический недостаток, который может стать причиной комплексов, страха, неуверенности ребенка в себе. Поэтому лечение врожденной косолапости надо начинать сразу, через 1 – 2 недели после рождения. В зависимости от степени тяжести патологии лечение занимает от 2 месяцев до нескольких лет.
Полая стопа
Полая стопа – это обратная форма плоскостопия, когда свод стопы не уплощен, а, наоборот, слишком изогнут. Такое состояние вызывают врожденные отклонения, болезни нервно-мышечного аппарата, травмы. К возможным причинам относится еще наследственный фактор, тогда полая форма стопы рассматривается не как патология, а как особенности конституции.
Изменения при полой стопе и при плоскостопии выглядят следующим образом:
Как при плоскостопии, при полой стопе происходит неправильное распределение нагрузки, ухудшение амортизации во время ходьбы, прыжков, бега. В вертикальном положении опора приходится на пятку и головки плюсневых костей (зона под пальцами). Средняя часть стопы не соприкасается с поверхностью, не имеет возможности делать плавный перекат с пятки на носок при шаге, что вызывает перегрузку переднего отдела стопы, усталость, боль в суставах, деформацию пальцев. Если изменение сводов с правой и левой стороны несимметрично, то это приводит к относительному укорочению одной из конечности, может вызвать протрузии, грыжи межпозвонковых дисков.
Пяточная и конская стопа
Эквинусная или конская стопа – это деформация, при которой угол между осью голени и осью пяточной кости составляет более 125 °.
При таком отклонении:
- ребенок ходит только на цыпочках;
- носок стопы направлен в пол, ребёнок не может потянуть его на себя;
- в вертикальном положении тела или ходьбе опорой выступают пальцы и суставы;
- из-за укорочения икроножной мышцы опустить ногу на пятку невозможно.
По внешнему виду стопы с такой деформацией напоминают копыта лошадей. Она бывает двусторонней и односторонней. При одностороннем варианте пораженная нога во время ходьбы поднимается выше, чем при нормальной походке.
Патология чаще приобретенная, чем врожденная. Одна из главных причин ее возникновения – повреждение седалищного нерва, вызывающее нарушение мышечного тонуса в стопе, голени. Деформация может возникнуть из-за травм мышц, разрыва сухожилий, повреждения костей, воспалительных процессов в тканях стопы.
Пяточная стопа – это нарушение строения стопы, при котором угол между осью голени и осью пяточной кости менее 90°.
Отмечается:
- чрезмерное разгибание, вальгусное (реже варусное) положение стопы;
- увеличение продольного свода, опускание бугра пяточной кости;
- укорочение стопы;
- сглаживание контуров ахиллова сухожилия.
Заболевание обусловлено поражением длинных сгибателей стопы вследствие врождённой патологии, родовых травм, неврологических нарушений, полиомиелита, травм стопы, передней части голени, паралича трехглавой мышцы голени.
Чем опасны деформации стопы?
Деформации стопы нельзя оставлять без внимания. Без лечения и коррекции со временем они приведут к нарушениям в голеностопных, коленных, тазобедренных суставах, неправильному положению таза, перегрузке отдельных мышц. Могут стать причиной преждевременного износа вышележащих суставов во взрослом возрасте, развития остеохондроза, артрозов, искривления позвоночника, нарушения осанки.
Деформации стопы отражаются на общем состоянии ребенка, вызывают боли, усталость, затрудняют ходьбу, способствуют неправильному развитию опорно-двигательного аппарата. Приводят к другим проблемам стоп: врастание ногтя, искривление пальцев, мозоли, натоптыши.
Как лечить деформацию стопы у детей?
При подозрении на деформацию стоп родителям нужно показать ребенка детскому хирургу, ортопеду или травматологу. Доктор внимательно осмотрит ноги, выслушает жалобы, проведет специальные тесты. Возможно, назначит подометрию, рентген, УЗИ, МРТ. По результатам обследования в зависимости от типа, степени тяжести болезни, особенностей организма, возраста назначит лечение. Если причина связана с патологиями нервной системы, дополнительно необходима консультация и наблюдение невролога.
В возрасте до 3 лет важно различать физиологические особенности развития стопы и патологические состояния. Часто то, что кажется родителям ненормальным, неправильным, на самом деле является вариантом нормы. Например, варус или O-образное положение ног до 2 лет считается физиологическим. Чтобы не пропустить малейших отклонений, рекомендуется периодически показывать малыша ортопеду. Раннее выявление болезни позволит начать лечение вовремя, исправить деформацию в короткие сроки простыми методами.
Врожденные деформации стоп обычно обнаруживают врачи-педиатры во время планового осмотра младенца в первые месяцы жизни. Более выраженными они становятся ближе к 1 году, когда малыш учится делать первые шаги. Тогда родители замечают, что у ребенка шаткая, неуверенная походка, нарушена осанка. Он быстро утомляется при ходьбе, не хочет передвигаться на ножках, капризничает при попытках заставить.
На начальных стадиях исправить форму стопы удается консервативными методами, в тяжелых случаях прибегают к наложению шин, гипсовых повязок, фиксирующих стопу в конкретном положении, хирургическим вмешательствам.
Для лечения плоскостопия назначают ношение ортопедических стелек, обуви, массаж, упражнения, способствующие укреплению мышц, поддерживающих своды. Массаж улучшает приток крови, обменные процессы, снимает усталость, стабилизирует мышечный тонус, укрепляет мягкие ткани. Для массажа, глубокой проработки мышц дополнительно используют специальные ортопедические мячики, коврики, полусферы с разными рельефными поверхностями.
Для лечения у детей варусной и вальгусной деформации стопы применяют:
- массаж;
- физиотерапию (электрофорез, магнитотерапия, электростимуляция);
- ЛФК;
- ортопедическую обувь, вкладыши, стельки.
Лечение долгое, поэтому родителям нужно запастись терпением, строго выполнять рекомендации врача. Оно направлено на укрепление мышечно-связочного аппарата стопы, снятие или повышение тонуса, правильное распределение нагрузки.
Относительно новый метод коррекции – тейпирование. На ногу накладываются кинезиологические тейпы. Это эластичные тканевые ленты на клейкой основе, помогающие снять боль, смоделировать правильную установку ноги.
ЛФК и гимнастику подбирает врач. Родители часто пытаются найти решение самостоятельно, читают о разных комплексах, смотрят видео, отзывы. Но при вальгусной деформации стопы у детей неправильное упражнение может ухудшить состояние, поэтому так делать нельзя. У каждого ребенка есть свои особенности, которые при таком подходе не учитываются. То же самое касается выбора обуви.
При лечении врожденной косолапости для фиксации стопы в заданном положении применяют гипсовые повязки, которые меняют каждые 5 – 7 дней. Такой метод позволяет постепенно скорректировать положение стопы и вывести ее в анатомически правильное положение. После окончания терапии назначают упражнения и ортопедическую обувь для профилактики рецидива. При приобретенной косолапости сначала выявляют причину ее развития, а потом подбирают методы коррекции.
При тяжелых деформациях стопы, которые нельзя исправить консервативными методами, показана операция.
Чем младше ребенок, тем выше шансы на успешное лечение, избавление от проблемы. Но часто родители не замечают ранних признаков отклонений от нормы и упускают время.
Как предупредить?
Для профилактики деформации стоп у детей врачи советуют родителям придерживаться простых рекомендаций:
- не нагружать ножки малыша раньше 7 – 8 месяцев не стоит, не пытаться насильно поставить на ножки, научить пораньше ходить. Когда ребенок будет готов, он сам это сделает;
- посоветоваться с педиатром на счет профилактики рахита, больше гулять на свежем воздухе в солнечные дни, чтобы обеспечить достаточное поступление витамина D;
- выбирать ребенку правильную обувь с жёстким высоким жестким задником, помогающим удерживать пятку на оси голени, гнущейся подошвой, супинатором;
- следить, чтобы ребенок был активным, много двигался, не набрал лишний вес;
- обеспечить полноценное питание, богатое витаминами, минералами, необходимыми для правильного развития опорно-двигательного аппарата;
- выполнять с ребенком зарядку для ног;
- проходить регулярные осмотры у ортопеда (в 1, 3, 6 месяцев, в 1 год, в 3 года, с 4 лет – раз в год), особенно если есть наследственная предрасположенность к ортопедическим болезням.
























