Раки считаются вкусным и желанным продуктом. В летний период есть возможность наловить их самостоятельно. Но как это сделать, знает не каждый. Существует много способов ловли рака, все они будут рассмотрены в статье.
Повадки раков
Раки предпочитают обитать в чистой воде. Если был найден водоем, в котором они присутствуют, это свидетельствует об экологичности данного места. Раки – желанная добыча, не менее популярная, чем рыба. Вкусовые качества раков нравятся каждому, именно этим продуктом так любят закусывать пиво. К тому же раков используют в качестве наживки при ловле рыбы.
Длина крупного экземпляра без клешней может достигать до 20 сантиметров, а вес взрослой особи варьируется в пределах 150-200 грамм. Поймать такого рака – большая удача. В большинстве случаев раколовам удается поймать средних по размеру особей – 10-12 см в длину.
Места обитания раков
Раки считаются одиночками. Предпочитают обитать на каменистом дне, где удается с легкостью отыскать укромное место, или неилистые поверхности – здесь раки без особого труда могут выкопать себе норку. Рачьи норы располагаются недалеко от берега, это узкое жилище с длинным коридором, длиной не более 1 метра.
В дневное время рак сидит в норке, закрывая в нее вход своими клешнями. Для поиска пищи он выходит в темное время суток или во второй половине дня в пасмурную погоду. Особенности его существования учитываются при выходе охоты.
Более удачными местами для ловли раков считаются:
- Ракушечник. Это место, где часто селятся раки.
- Заросли камыша. Там не купаются люди, не бывает животных, следовательно, раки могут спокойно обустроить свое жилище.
- Песчаное дно. Идеальная среда для ловли. Здесь чистое дно и мелкий песок, за счет чего хорошо различить добычу.
- Тихая заводь с корягами и корнями деревьев. Раку здесь очень удобно прятаться, но и раколову, который легко ориентируется на местности, ничего не стоит его поймать.
- Каменистое дно. Здесь раки обустраивают свои норки, а потому удастся отыскать много добычи.
Время
Знать, в какое время ловить раков, должен каждый раколов, решивший отправиться на охоту. Это необходимо для того, чтобы зря не терять свое личное время. Ловля раков приходится на темное время суток, когда они оправляются за добычей – с 22-00 до 3-00. Встречаются водоемы, где раки выходят на поиски пищи в раннее утро.
Ответить однозначно, в какое время ловить раков, сложно, ведь в разных регионах установлены свои сроки. Считается, что поймать вкусных раков можно в осенний период. Именно с конца августа и до конца октября, раки имеют вкуснейшее и жирное мясо. А вот весной во время нереста ловить раков запрещено законом.
Когда ловить раков запрещено?
Запреты на добычу раков в разных областях России определяются соответствующим государственным органом. Ниже приведены некоторые примеры ограничения на ловлю пресноводных обитателей:
- С апреля и до июня раков не ловят, так как закон запрещает. Это время нереста.
- Членистоногих вовсе запрещено вылавливать в Краснодаре и всех окрестных реках.
- С октября до июня запрет на ловлю раков действует во Владимировской области.
- С октября до июня в области Кирова охота на раков запрещена.
- В районе Москвы и на территории области круглогодичная ловля раков не получится.
- В Оренбургской области с 5 июня до 15 июля действует запрет на ловлю членистоногих.
- В Курской области охота запрещена с начала октября и до конца июня.
- В Псковской области ловить членистоногих нельзя с момента схода льда и до середины июля.
Способы ловли
Из-за того, что сегодня популярно ловить раков мережами, остальные способы ловли мало кто использует или вовсе забывает о них. Но существует множество вариантов, которые используют для поимки членистоногих. Не все методы достаточно легкие, но именно это и делает охоту за раками такой интересной и увлекательной.
Ловля раколовкой
Ловля раков руками запрещена законом, поэтому рекомендуется использовать раколовку, пользоваться которой достаточно просто. Обычно применяют одновременно несколько видов раколовок, чтобы увеличить шанс поимки раков. Конструкция проделана таким образом, чтобы членистоногие туда попали и не смогли выбраться. А для того, чтобы они залезли туда, используют приманку, которая привлекает раков.
За счет того, что раки предпочитают рыться в крутых обрывистых берегах для построения норок, конструкцию устанавливают у берегов. Делается это так:
- Берут длинную прочную палку, с одного конца края которой есть рогатка.
- Шнур от раколовки цепляют рогаткой, чтобы конструкция поднялась.
- Раколовку медленно опускают в воду, пока она не коснется дна.
- Шнур привязывают к камышам, палке, воткнутой в берег или любому крепкому дереву.
В ночное время раки подходят к берегу, за счет чего не стоит закидывать раколовку слишком далеко.
Как ловить удочкой?
Этот вариант не простой, ведь раки – это не рыба, они просто так на наживку не клюют. Тем более в темное время суток крепить приманку будет сложно. По этим причинам, выход только один – ловить раков на удочку в светлое время суток, но ближе к заходу солнца. В качестве приманки рекомендуется выбирать выползку, навозного червя, тухлое мясо или рыбу. Лучшее время для ловли раков на удочку – с сентября до октября.
Проще на классическую удочку поймать рака в период жора. Для большего улова желательно сразу привязать к удочке несколько крючков, что позволит увеличить вероятность того, что клюнет несколько раков. Членистоногие клюют очень медленно, зато поклевку раколов сразу почувствует: рак хватает наживку и тащит ее, при этом поплавок сначала уходит плавно в сторону, а затем утапливается и скрывается в воде. Из-за того что рак цепляется к наживке не очень крепко, вытаскивают удочку осторожно.
Эффективность экрана
Популярно ловить раков экраном, который представляет собой круглую или квадратную конструкцию с бортиками, препятствующими выпадению раков при извлечении из воды. Для хорошего улова будет достаточно 2-5 экранов. По конструкции экран схож с обычной раколовкой, но отличается прямоугольной формой.
Берут стальную проволоку, из которой делают два квадрата, в дальнейшем их фиксируют на расстоянии 20-30 сантиметров друг от друга, затем обтягивают сеткой дно и боковые стенки экрана. Через открытый верх раки будут заползать за приманкой. Экран привязывают к толстой жерди, которая будет выступать в качестве удочки, в центре располагают наживку, сам экран аккуратно устанавливают в воде.
Чем прикормить рака?
Приманку для ловли раков подбирают исходя из времени года. В весенний и летний период эффективно использование приманок растительного происхождения. Осенью и зимой раков заманивают животной пищей. Для этих целей используют:
- обрезки мяса, внутренности птицы или рыбы;
- рыбу;
- червей;
- моллюсков;
- лягушек;
- мясо;
- улиток.
Рыбу используют в свежем или подпорченном виде. Для того, чтобы приманка истощала более выраженный аромат, продукт изначально подвяливают на солнце. Ракам по нраву лещ, плотва и карась. Из мясных приманок желательно отдавать предпочтение тушке птицы или куску говядины. Допустимо применение несвежего мяса. Лягушек, улиток, моллюсков лучше вылавливать в том же водоеме, где планируется вылавливание раков. Черви – это вариант на крайний случай, их помещают в марлю, чтобы они не расползлись.
Из растительной пищи эффективным считается использование:
- кукурузы;
- укропа;
- гороха;
- черного хлеба;
- макухи;
- чеснока.
Горох и кукурузу предварительно отваривают, запаривают или используют в консервированном виде. При выборе приманки учитывается сезон. С наступлением холодов членистоногих выманивают протухшим мясом или горохом. Весной используют рыбу или растительную прикормку. Летом в сильный зной, лучшим вариантом считается кусок печени, мяса или куриные потроха. Для усиления запаха к ним добавляют немного рыбьего жира.
Не менее важно выбрать правильное место для ловли раков, исходя из чего, удастся точно подобрать приманку. К примеру, для ловли раков на водоемах, где илистое дно, применяют испорченную рыбу в качестве приманки. Для членистоногих, обитающих в подобных условиях, это считается привычной пищей. Они заползут в ловушку, не ощущая опасности. Если на дне много растительности, раколовы выбирают горох или кукурузу для рыбалки.
Если охота проходит в подводных пещерах или под берегом, желательно использовать прикорм с сильным ароматом, например, испорченное мясо или смесь с добавлением чеснока. На мелководье эффективно применять кукурузу, червей или моллюсков.
Лучшей прикормкой для ловли раков, считается приманка, приготовленная самостоятельно. Предложено несколько эффективных рецептов, которыми пользуются опытные раколовы:
- Чесночная приманка. Натереть на терке чеснок или раздавить его. Разделать ржаной хлеб на куски и немного обжарить в масле (не обязательно). Чеснок умять вовнутрь хлеба и натереть им корку. Не хуже будут чесночные шарики. Для их приготовления и чеснок, и ржаной хлеб пропускают через мясорубку, из получившейся массы формируют небольшие шарики. Далее их помещают в капроновые или марлевые карманы – это предотвратит раскисание шариков в воде.
- Из макухи. Разрезают на средние куски спрессованные семечки подсолнуха, далее добавляют к ним свежий или сушеный укроп и ржаной хлеб. Тщательно перемешивают и добавляют массу в марлю.
- Рыбная приманка. Перед приготовлением приманки, из водоема, где водятся членистоногие, вылавливают рыбу. Допустимо использование и свежезамороженной покупной рыбы. Вдоль хребта делают надрез, выдавливают или протыкают воздушный пузырь рыбы. Чешую слегка ковыряют, а с карася и вовсе снимают. Маленькую рыбу используют целиком, а большую разрезают на куски.
Подробнее о кормлении раков, их рационе и прикормке – читать тут.
Полезные советы
Опытные раколовы рекомендуют воспользоваться некоторыми советами, которые помогут при лове раков.
Требуется знать такие особенности:
- У рака сильно развито обоняние, из-за чего используют приманки, которые особенно источают запах. Особенно сильно привлекает членистоногих запах чеснока. Многие раколовы натирают кусок кирпича чесноком, после чего помещают его в ловушку. Через некоторое время раки обязательно попадутся на чесночный аромат, который так их влечет. Если запах недостаточно сильный, особенно это относится к растительным приманкам, их рекомендуется ароматизировать соком чеснока.
- Лучше всего ловить раков в период с июля по декабрь, именно в это время членистоногие набирают большую массу, а у самок формируются икорные отложения. Используют приманки животного происхождения. Также натирают хлеб чесноком, заворачивают в марлю, помещают в ловушку.
- Приманку (исключением являются моллюски) крепко закрепляют на дне раколовки. В нижней части ловушки пришивают карман из капроновой ткани. Иногда используют крупную приманку, закрепив ее резинкой.
- Используя свежую рыбу для приманки, ее предварительно разрезают вдоль. Это требуется для привлечения членистоногих запахом мяса и крови рыбы.
- Рекомендуется отправляться на охоту за раками в места, где пруды расположены около птицефабрик. В такие водоемы часто попадают отходы мясного производства, благодаря чему в этих местах может быть огромное количество раков.
Ловля раков считается очень интересным и увлекательным процессом, ведь в данном случае у раколова просыпается азарт, и желание поймать как можно больше особей для дальнейшего лакомства деликатесом. Если знать где и когда водятся раки, также какие ловушки и приманки использовать для их поимки, удача не повернется спиной.
- Диагностика рака на ранней стадии
- Первые признаки онкологических заболеваний органов
- Какие анализы укажут на онкологическое заболевание?
- Анализ мочи
- Анализ кала
- Может ли общий анализ крови показать рак?
- Онкомаркеры
- Другие методы диагностики рака
Все больше людей интересует, как выявить рак у себя на ранних стадиях. Это связано с увеличением онкологической настороженности в обществе, повышением медицинской образованности населения, а также ростом числа доброкачественных и злокачественных опухолей. Мировая статистика говорит о том, что в 2018 году в мире зафиксировано более 17 млн новых случаев рака, при этом от онкологических заболеваний умерло 9,6 млн человек.
По данным отечественного Минздрава, в России в 2017 году на первое место вышел рак кожи — 617,2 тыс. случаев, на втором месте находится рак груди — 70,6 тыс. случаев, на третьем расположился рак трахеи, рак бронхов и рак легких — 62,2 тыс. случаев.
Кому стоит провериться на онкологию:
- Активные курильщики — особенно часто у них возникает рак гортани, легких и рак губы.
- Лица, злоупотребляющие алкоголем — рак поджелудочной железы или печени, рак желудка.
- Пациенты с гепатитами В или С, а также другими канцерогенными инфекционными заболеваниями — может возникать рак печени.
- Часто загорающие или активно посещающие солярии — рак кожи, меланома.
- Люди в возрасте 50 лет и старше — повышены риски рака простаты у мужчин, рака молочной железы у женщин.
- При наличии раковых заболеваний у ближайших родственников. Наследственность – важный фактор, способный повысить вероятность онкозаболевания.
- Малая физическая активность, избыточный вес негативно сказываются на состоянии иммунной защиты, которая является важнейшим фактором защиты организма от раковых клеток.
- Носительство вируса папилломы человека повышает риск рак шейки матки у женщин, рака гортани у обоих полов.
- Жители крупных городов и мегаполисов — возникающие при стирании автомобильных шин частицы вместе с выхлопами транспорта повышают риск злокачественной онкологии дыхательной системы и кожи.
- Работники «грязных» производств — обилие в воздухе сажи, свинца, асбеста и других мелких частиц повышает вероятность рака легких и не только.
Диагностика рака на ранней стадии
Ранняя диагностика рака критически важна для каждого человека, поскольку в этом случае значительно повышается шанс на удачное лечение. Например, пятилетняя выживаемость на ранних стадиях сквамозно-клеточной карциномы составляет более 90% при условии своевременной диагностики и адекватной терапии. Исходы у пациентов с поздними стадиями этого рака значительно хуже — при наличии метастазов в лимфоузлы пятилетняя выживаемость составляет всего 25–45%. При Т-клеточной лимфоме разница в исходах еще более значительная: на ранних этапах десятилетняя выживаемость достигает 97–98%, тогда как на поздних этапах — всего 20%.
Специалисты Американского онкологического общества провели многолетние наблюдения за исходами терапии пациентов с меланомой — одного из самых злокачественных раков кожи. Было установлено, что прогноз успешного лечения значительно возрастает при выявлении меланомы на ранних стадиях:
- Локализованная опухоль, которая не выходит за пределы кожи — 98%
- Региональное распространение с прорастанием в близлежащие лимфоузлы — 64%
- Отдаленные метастазы в легких, печени и других органах — 23%
Подобные цифры можно найти для любых типов злокачественных опухолей. Например, пятилетняя выживаемость пациентов с раком желудка при ранней диагностике значительно увеличивается:
- Локализованная опухоль, которая не выходит за пределы слизистой желудка — 68%
- Региональное распространение с прорастанием в близлежащие лимфоузлы — 31%
- Отдаленные метастазы в печени и других органах — 5%
Все это говорит о невероятной важности своевременной диагностики рака, поскольку только в этом случае можно гарантировать высокую вероятность успешного лечения и благоприятного исхода. Каждому человеку следует не только регулярно проходить общее обследование организма на рак, но и самостоятельно обращать внимание на первые признаки онкологических заболеваний. Ведь зачастую организм сигнализирует о проблемах — надо лишь внимательно к нему прислушаться.
Первые признаки онкологических заболеваний органов
Вся дальнейшая информация о том, как определить рак, не должна восприниматься в качестве обязательного критерия наличия онкологии. Любой из указанных симптомов сам по себе не говорит о присутствии в организме доброкачественной или злокачественной опухоли. Однако эти признаки должны вызывать настороженность с последующим визитом к врачу — только квалифицированный медицинский специалист, после внимательного осмотра и проведения ряда анализов, может говорить о наличии или отсутствии рака.
Проблемы с мочеиспусканием — с возрастом они появляются у многих мужчин и женщин. К таким проблемам относятся:
- Частое мочеиспускание, особенно по ночам
- Внезапные позывы в туалет
- Слабое мочеиспускание, длящееся дольше, чем обычно
- Чувство жжения во время мочеиспускания
- Подтекание мочи при кашле, чихании, во время смеха, напряжения мышц живота и др.
Эти симптомы могут вызывать гиперплазия или рак предстательной железы у мужчин, слабость мышечного сфинктера мочеиспускательного канала у женщин, инфекции, передаваемые половым путем у обоих полов, и др. В любом случае, стоит незамедлительно обратиться к врачу.
Кровь в моче или стуле — является одним из признаков рака мочевого пузыря, почек или толстого кишечника. Однако кровь может также возникать при урогенитальной инфекции или геморрое. В любом случае, это состояние не является нормальным, поэтому следует записаться на прием к медицинскому специалисту: урологу, хирургу или терапевту.
Изменения кожи — особое внимание следует обратить на родинки и любые другие пятна. Изменение цвета, размера или формы родинки является поводом для обращения к врачу. Также следует обращать внимание на беспричинное потемнение или осветление какой-либо области кожи. Врач может назначить биопсию — взятие небольшого кусочка из подозрительного участка для анализа на рак под микроскопом.
Увеличение и/или болезненность лимфоузлов — может являться реакцией на простуду или на воспалительный процесс в лимфатических узлах, так называемый лимфаденит. Однако в ряде случаев увеличение лимфоузлов говорит о раке, поэтому нужно без промедления посетить лечащего врача.
Нарушение голоса и/или глотания — может быть признаком рака гортани, которому особенно подвержены активные курильщики. Для диагностики врач может назначить рентгеноскопию с барием, компьютерную или магнитно-резонансную томографию и другие процедуры.
Изжога — неспецифический признак, который сам по себе не говорит о наличии злокачественной опухоли. Однако прогрессирующая изжога может возникать при раке пищевода, желудка или ротоглотки.
Изменения на слизистой рта — особенно тщательно ротовую полость следует осматривать активным курильщикам. Наличие белых, красноватых или сероватых бляшек на слизистой может быть признаком рака и является поводом для визита к врачу.
Резкая потеря веса — злокачественные клетки раковой опухоли требуют много энергии для деления, которую они берут из поступающей в организм пищи. Поэтому значительный объем питательных веществ не доходит до нужных органов и тканей, и человек начинает быстро терять вес. Если фиксируется беспричинное снижение массы тела, это может говорить о раке внутренних органов. Поэтому нужно как можно скорее записаться на прием к врачу.
Жар — в большинстве случаев повышение температуры тела и жар свидетельствуют о том, что организм борется с инфекцией. Но постоянный или возникающий регулярно без явной причины жар может свидетельствовать о раке крови.
Изменения груди — если грудь женщины изменила свою структуру или форму, либо в молочных железах начали прощупываться узловатые или иные образования, это является поводом для обращения к медицинскому специалисту. Врач может назначить маммографию — рентгеновское обследование, помогающее выявить рак молочной железы. Сегодня женщин во всем мире учат регулярному самообследованию груди, что является важным методом ранней диагностики злокачественных опухолей. Однако в 2017 году в Европе было зафиксировано 2470 случаев рака молочной железы у мужчин, поэтому им также следует быть внимательными и регулярно обследовать свою грудь на предмет любых изменений.
Боль — при увеличении размеров раковой опухоли она начинает давить на окружающие структуры: мышцы, сосудистые пучки, нервные волокна, соединительнотканную капсулу органов и др. Это может вызывать болевые ощущения, которые сами по себе не говорят о наличии рака, но являются поводом для посещения врача.
Какие анализы укажут на онкологическое заболевание?
При подозрении на онкологическое заболевание или при уже диагностированном раке пациенту могут быть назначены некоторые лабораторные исследования. Чаще всего требуется сдать анализы:
- общеклинический анализ крови; анализ крови на онкомаркеры;
- биохимическое исследование крови; анализ на белки плазмы;
- оценка свертываемости крови – коагулограмма.
Эти анализы не применяют для первичной диагностики злокачественных опухолей. Но они помогают оценить важные показатели в организме, дают дополнительную информацию о характере течения заболевания.
Общий анализ крови — распространенный и даже «рутинный» метод, который заключается в подсчете различных типов кровяных клеток. С его помощью можно заподозрить рак крови, если выявлено слишком много или слишком мало клеток определенных типов или присутствуют аномальные кровяные тельца. Для подтверждения диагноза рака может быть назначена биопсия костного мозга.
Биохимический анализ крови — дает общую информацию о метаболизме и работе внутренних органов: поджелудочной железы, печени, почек, желчного пузыря и др. Определенные изменения в биохимии крови могут говорить о наличии того или иного рака, например, предстательной железы.
Белки плазмы — этот анализ помогает выявлять особые белки в плазме крови, которые называются иммуноглобулинами. Их число может быть повышено у пациентов с множественной миеломой и другими типами рака крови.
Анализ крови на онкомаркеры относят к уточняющим тестам и не могут служить в качестве основного метода выявления рака. Их проводят в динамике, когда онкозаболевание уже диагностировано. По снижению или росту уровней онкомаркеров можно судить, насколько хорошо помогает лечение, не прогрессирует ли рак.
Коагулограмма помогает оценить состояние свертывающей системы крови. В ней нередко возникают нарушения при онкологических заболеваниях, в частности, при лейкозах.
Анализ мочи
В анализе мочи можно найти отклонения, указывающие на возможное наличие злокачественной опухоли, только в определенных случаях:
Рак органов мочевыделительной системы может привести к тому, что в моче появляется кровь. В большом объеме она хорошо заметна визуально, а в малых количествах может быть обнаружена лабораторно. Это неспецифический признак, он встречается не только при онкологических, но и при многих других заболеваниях, например, камнях в почках и мочевом пузыре, гломерулонефрите, инфекционном процессе.
При распаде опухолевой ткани в моче могут появиться кетоновые тела. Их наличие – также неспецифический признак, чаще всего он свидетельствует не об опухолевом процессе, а о сахарном диабете.
Белок Бенс-Джонса представляет собой легкие цепи иммуноглобулинов. Их появление в моче может свидетельствовать о миеломной болезни (злокачественном поражении костного мозга) или макроглобулинемии Вальденстрема.
В остальных случаях анализ мочи при онкологических заболеваниях неинформативен. Он может лишь выявить некоторые нарушения в организме, но ничего не говорит непосредственно об опухолевом процессе.
Анализ кала
Кровь в кале может свидетельствовать о злокачественной опухоли в кишечнике. Но это неспецифический симптом. Он часто встречается при геморрое, кишечных полипах и других заболеваниях кишки. В то же время, при раке кровь не всегда видна визуально, и ее можно обнаружить только с помощью специальных анализов. Иногда для скрининга колоректального рака вместо колоноскопии применяют такие лабораторные исследования, как анализ кала на скрытую кровь и анализ фекальной ДНК.
Может ли общий анализ крови показать рак?
С помощью общего анализа крови невозможно диагностировать рак, но он в целом может помочь в ранней диагностике, так как показывает, что с организмом пациента не всё в порядке, и требуется дальнейшее обследование. Возможны такие неспецифические отклонения, как повышение или снижение уровня лейкоцитов, снижение уровня эритроцитов и гемоглобина (анемия), снижение числа тромбоцитов, ускорение СОЭ, появление в крови незрелых клеток. Подобные отклонения в анализах могут быть вызваны как самим раком, так и противоопухолевой терапией.
Онкомаркеры
Анализы на онкомаркеры основаны на выявлении в крови химических веществ, вырабатываемых опухолевыми клетками. Универсального теста, который может безошибочно указать на наличие того или иного рака, нет. Это связано с тем, что уровни данных химических веществ могут повышаться в том числе и при некоторых нераковых состояниях. Ниже представлены наиболее популярные онкомаркеры — какие из них сдавать для профилактики и что они могут показать:
- простат-специфический антиген (ПСА) — рак предстательной железы;
- углеводный антиген 125 (CA-125) — рак яичников;
- кальцитонин — медуллярный рак щитовидной железы;
- альфа-фетопротеин (АФП) — рак печени;
- хорионический гонадотропин человека (ХГЧ) — рак яичка и рак яичников.
Анализ крови на раковые клетки CancerSEEK — направлен на выявление циркулирующих в крови клеток злокачественной опухоли. Его также называют жидкой биопсией.
Указанные выше анализы помогают врачу заподозрить наличие злокачественной опухоли в организме. Однако для подтверждения рака обязательно выполняют диагностическую биопсию — взятие кусочка ткани из подозрительного участка на гистологическое исследование. Только под микроскопом можно достоверно установить, является ли конкретное образование злокачественной опухолью, а также определить вид.
Биопсия может быть взята с поверхности кожи, со слизистых, из внутренних органов, мышц, костей и др. В ряде случаев выполняется диагностическая малоинвазивная операция с использованием эндоскопа.
Другие методы диагностики рака
Диагностическая визуализация — рентгеновские исследования, маммография, компьютерная и магнитно-резонансная томография, позитронно-эмиссионная томография, совмещенная с томографией, двухфотонная рентгеновская абсорциометрия, УЗИ органов брюшной полости, печени и др.
Эндоскопические исследования:
- эзофагогастродуоденоскопия — исследование желудка и 12-перстной кишки;
- колоноскопия — исследование толстого кишечника;
- кольпоскопия — исследование влагалища и шейки матки;
- цистоскопия — исследование мочевого пузыря и уретры;
- эндоскопическая ретроградная холангиопанкреатография — изучение желчных протоков, желчного пузыря и печени с помощью эндоскопа и рентгеновских методов;
- сигмоидоскопия — обследование сигмовидной кишки.
Генетический скрининг — картирование генетического профиля человека для выявления наследственной предрасположенности к той или иной злокачественной опухоли.
Скрининговые исследования, которые доступны на данный момент, достаточно просты и не отнимают много времени. Но иногда они помогают спасти жизнь. Хотите узнать, какие виды скрининга нужно проходить вам? Узнайте у онколога в клиниках «Евроонко».
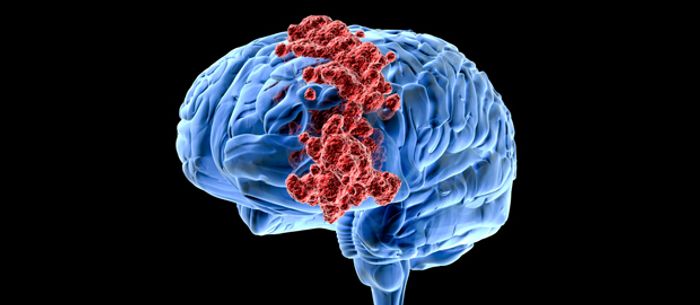
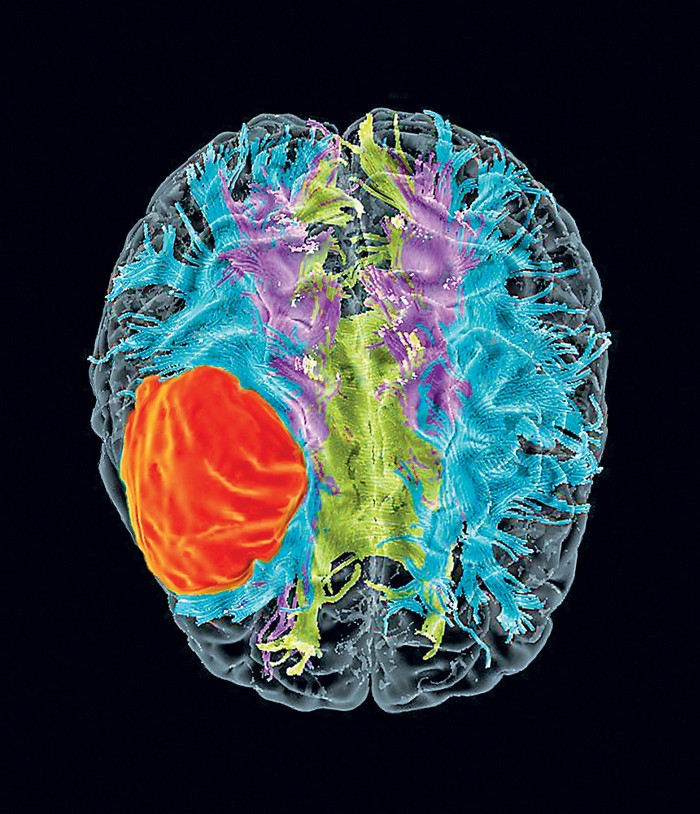
Опухоли головного мозга или рак мозга являются различными онкологическими заболеваниями, поражающими ткани головного мозга. Тип опухоли зависит от ее локализации. Например, злокачественную опухоль, развитие которой начинается в нервах черепа, называется невриномой, в мозговом веществе – глиомой.
Форма рака может быть первичной, развивающейся непосредственно в головном мозге, или вторичной, представляющей собой метастаз опухоли, локализованной в других органах.
Опухоли головного мозга могут иметь доброкачественный или злокачественный характер. Доброкачественные новообразования оказывают давление на участки мозга, примыкающие к опухоли, приводят к нарушению ликвородинамики и функции отдельных структур головного мозга.
Развитие опухолей головного мозга может быть обусловлено разнообразными причинами: наследственной предрасположенностью, метастазированием злокачественных опухолей, локализованных в других тканях и органах, рентгеновским облучением и пр.
В течение длительного времени злокачественные опухоли не сопровождаются никакими проявлениями. Симптоматика начинает появляться по мере прогрессирования заболевания. Основной и порой единственный признак рака головного мозга – головные боли.
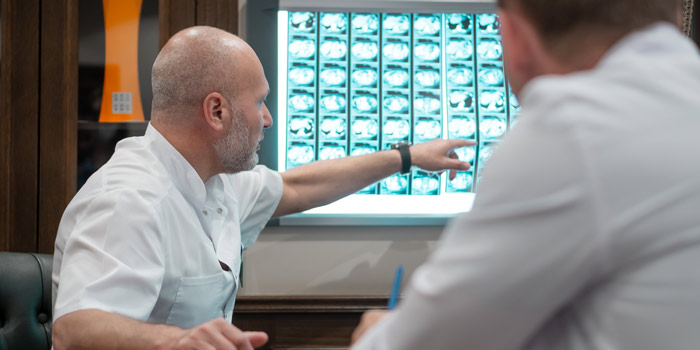
Для определения их причины, установления локализации и степени злокачественности онкологического процесса пациентам Юсуповской больницы назначается комплексное обследование с применением инновационных нейровизуализационных методов. Для проведения диагностических исследований в клинике имеется новейшая медицинская аппаратура ведущих европейских и американских производителей.
Своевременное обнаружение опухоли и грамотное лечение значительно повышают шансы пациентов на полное выздоровление. Первые тревожные признаки должны быть серьезным поводом для немедленного обращения к врачу.
Основной метод лечения опухоли головного мозга – хирургическое вмешательство. Врачи-нейрохирурги Юсуповской больницы проводят инновационные операции, в ходе которых выполняется максимальное удаление опухоли, без повреждения здоровых тканей мозга.
Лучевая терапия осуществляется с применением новейших методик, суть которых заключается в облучении только злокачественного очага и минимальном воздействии на близлежащие неповрежденные участки мозга.
Для проведения химиотерапии в Юсуповской больнице используются самые современные лекарственные препараты, оказывающие минимальные побочные действия. Для каждого пациента подбирается индивидуальная схема терапии и оптимальные дозировки химиотерапевтических средств.
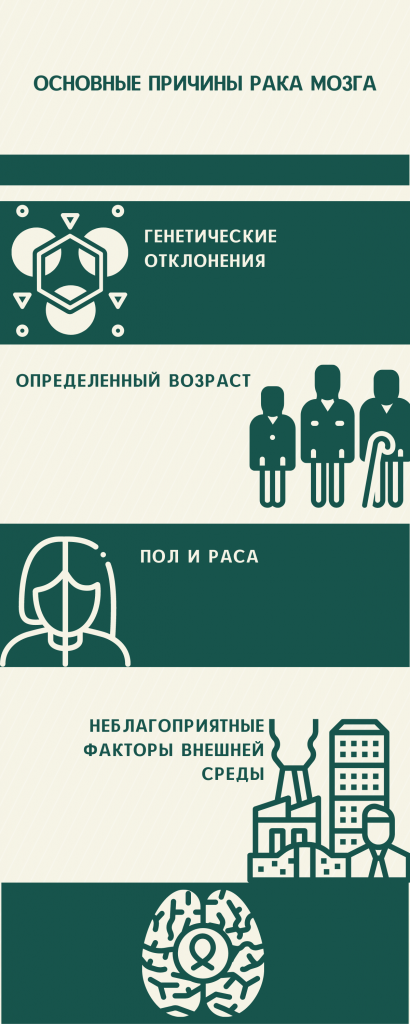
Рака мозга — основные причины
Развитие опухоли головного мозга может быть обусловлено разнообразными факторами. Причины рака мозга могут возникать в связи с наследственной предрасположенностью, метастазированием, воздействием тех или иных неблагоприятных внешних факторов, провоцирующих появление доброкачественного или злокачественного процесса в тканях мозга.
По мнению ученых, опухоль головного мозга возникает у людей, имеющих следующие генетические заболевания:
-
синдром Турко;
-
синдром фон Реклингхаузена;
-
синдром Ли-Фраумени;
-
синдром Горлина.
Развитие рака мозга у детей часто связано с генными отклонениями. Например, глиома (пилоцитарная астроцитома), диагностируемая у детей, почти в 50% случаев обусловлена синдромом фон Реклингхаузена.
Было замечено, что новообразования головного мозга диагностируются чаще у людей определенного пола и расы. Некоторые опухоли возникают преимущественно у мужчин, другие (к примеру, менингиомы) у женщин. Лица, принадлежащие к европеоидной расе, чаще болеют раком головного мозга, тогда как представители негроидной расы – менингиомами.
Чаще всего опухоли головного мозга поражают людей старше 45-50 лет. Однако определенные виды онкопатологий (медуллобластомы) характерны исключительно для детей.
Одним из неблагоприятных факторов, провоцирующих рак головного мозга, является радиационное облучение. По мнению некоторых исследователей, неконтролируемый рост клеток мозга может индуцировать излучение, исходящее от средств мобильной связи. Кроме того, риск развития рака головного мозга повышается при постоянном контакте с такими химическими веществами, как мышьяк, ртуть, пестициды, свинец и другие тяжелые металлы.
Немаловажная роль в развитии опухолей головного мозга принадлежит и отягощенной наследственности. Новообразования внутри черепа с большей вероятностью возникают у лиц, имеющих кровных родственников с подобными патологиями. Помимо этого, риск развития опухоли мозга повышен у людей с ослабленной иммунной системой.
Что такое опухоль мозга и какие её основные симптомы
Признаки рака головного мозга на ранних стадиях могут быть разными, что зависит от локализации очага злокачественного процесса. У больных может нарушаться письменная речь, возникать всевозможные дефекты звукопроизношения в случаях, если опухоль затрагивает зону речи. Поражение опухолью вестибулярного аппарата проявляется следующими симптомами:
-
головокружением;
-
появлением шума в ушах;
-
шаткостью походки.
Зачастую онкопатология проявляется головокружением и рвотой, головными болями, не поддающимися купированию ни одним обезболивающим средством. Болевые ощущения возникают при поворотах головы в любую сторону. Характерно для опухоли головного мозга и появление «бегающего» зрачка, не ощутимое самим больным.
Первые признаки рака головного мозга довольно расплывчаты, что может усложнять диагностику заболевания. Больные могут длительное время не обращать внимания на появившиеся симптомы, в результате онкопатология диагностируется уже на поздней, запущенной стадии.
Посетить врача нужно, если возникли и/или стали нарастать следующие симптомы:
-
судорожные припадки;
-
нарушение чувствительности в какой-либо части тела;
-
нарушение речи;
-
нарушение координации движений;
-
признаки повышения внутричерепного давления: головные боли и головокружение, тошнота, повышенная утомляемость, сонливость, шум в ушах, «мушки перед глазами».
Конечно, такие симптомы далеко не всегда однозначно свидетельствуют об опухоли головного мозга. Они возникают при разных заболеваниях. Важно сразу посетить врача и разобраться в причине.
Как определить рак мозга
Симптомы, которыми проявляется любая опухоль головного мозга, можно разделить на три группы:
|
Группа симптомов |
Что содержат |
|
Симптомы, связанные с повышением внутричерепного давления (из-за самой опухоли и отека) |
Больного беспокоят головные боли и головокружения, расстройства памяти и внимания, тошнота и рвота, нарушение мышления и сознания |
|
Симптомы, связанные с нарушением функций тех или иных нервных центров |
Опухоль сдавливает прилегающие к ней участки головного мозга. Происходит их постепенное разрушение. Вид нарушений, которые при этом возникают, зависит от расположения новообразования. Чаще всего отмечаются судорожные припадки, частичные нарушения движений или полные параличи в определенных группах мышц, расстройства чувствительности, речи, других функций |
|
Симптомы, вызванные смещением мозга |
Их появление говорит о том, что состояние больного ухудшается, может возникнуть угроза для жизни. К таким признакам относятся: нарушения движений глаз, боли в шее в сочетании с сильной напряженностью шейных мышц, периодическое резкое замедление пульса, частая рвота, нарушение дыхания, частые обмороки |
Мнение эксперта
Автор: Алексей Андреевич Моисеев
Заведующий онкологическим отделением, врач-онколог, химиотерапевт
Анализируя официальные данные в РФ по заболеваемости первичными опухолями ЦНС, можно выявить следующую закономерность: на каждые 100 тысяч населения приходится 4–5 случаев рака головного мозга. Средний возраст дебюта заболевания варьируется от 48 до 55 лет. В последнее время онкологи отмечают «омоложение» болезни. Участилась диагностика рака мозга у детей младше 18 лет. Неутешительные результаты касаются как первичной, так и вторичной опухоли ЦНС. В головном мозге часто выявляются метастатические очаги.
Прогноз зависит от того, на какой стадии была произведена диагностика болезни. Пятилетняя выживаемость колеблется на уровне от 5 до 70 %. В Юсуповской больнице для выявления опухоли используются все возможности МРТ, ЭЭГ, КТ, а также биопсии. Лечение проводится в соответствии с европейскими стандартами. Объем терапии подбирается в зависимости от особенностей течения заболевания. Для каждого пациента разрабатывает персональный план лечения, в который входят все доступные методы. Среди них — оперативное вмешательство, химиотерапия и радиотерапия. Во время реабилитационного периода с больными занимаются инструкторы, помогающие в проработке утерянных навыков.
Виды опухоли мозга
В зависимости от характера и скорости роста опухоли головного мозга бывает злокачественные и доброкачественные образования. По происхождению различают следующие виды опухолей головного мозга:
-
опухоли из нейроэпителиальной ткани;
-
новообразования оболочек мозга;
-
опухоли кроветворной ткани;
-
герминативно-клеточные новообразования;
-
опухоли хиазмально-селлярной области;
-
эмбриональные новообразования;
-
опухоли краниальных и спинальных нервов.
-
опухоли из нейроэпителиальной ткани.
К нейроэпителиальным новообразованиям относятся:
-
пилоидная астроцитома;
-
пиломиксоидная астроцитома;
-
субэпендимальная гигантоклеточная астроцитома;
-
плеоморфная ксантоастроцитома;
-
диффузная астроцитома;
-
фибриллярная астроцитома.
Астроцитома
Астроцитома головного мозга – это первичная внутримозговая глиальная опухоль, которая развивается из звёздчатых клеток – астроцитов. Новообразование может иметь различную степень злокачественности. Её проявления зависят от места расположения.
К общим признакам опухоли относятся: слабость, потеря аппетита, головные боли. Очаговыми симптомами являются:
-
расстройство движений и чувствительности в одной половине тела;
-
нарушения координации;
-
галлюцинации;
-
изменение поведения;
-
расстройства речи.
Для диагностики астроцитомы головного мозга онкологи Юсуповской больницы используют компьютерную и магнитно-резонансную томографию, выполняют гистологическое исследование тканей опухоли. Проводят комбинированное лечение, которое включает оперативное вмешательство, радиохирургическую, лучевую и химиотерапию.
Астроцитома головного мозга является наиболее распространённой разновидностью глиальных опухолей. Глиома головного мозга диагностируется в 60% случаев злокачественных новообразований. Астроцитома головного мозга может возникать в любом возрасте. У взрослых наиболее характерной локализацией астроцитомы головного мозга является белое вещество полушарий, у детей поражается мозжечок и ствол мозга.
Опухоли оболочек мозга
К новообразованиям мозговых оболочек относятся менингоэпителиальные новообразования: менингиома головного мозга, менинготелиальная, фибробластическая, смешанная опухоль. Менингиома головного мозга – это опухоль, которая образуется из паутинной (арахноидальной) оболочки мозга. Она представляет собой узел в форме шара или подковы, который чётко ограничен от окружающих тканей и часто сращен с твёрдой мозговой оболочкой. В большинстве случаев опухоль менингиома – доброкачественное новообразование. Но оно локализуется в черепной коробке, и поэтому является относительно опасным для жизни. По мере роста менингиомы развиваются симптомы, связанные со сдавливанием вещества мозга.
Злокачественные варианты менингиомы диагностируются не часто. Такая опухоль начинает агрессивно расти и характеризуется частыми рецидивами заболевания после операции по удалению новообразования. Злокачественная менингиома не изолирована, она имеет несколько очагов роста.
Опухоли лимфоидной ткани
Лимфома – онкологическое заболевание лимфатической ткани, характеризующееся поражением различных внутренних органов. Лимфома даёт метастазы в костный мозг. Заболевание выявляют во время осмотра пациента и на основании результатов анализов крови. Онкологи Юсуповской больницы проводят биопсию поражённого патологическим процессом лимфатического узла с последующим иммунологическим и морфологическим исследованием. Дополнительно применяют современные методы исследований: компьютерную томографию, ультразвуковое исследование. В большинстве случаев для диагностики лимфом используют позитронно-эмиссионную компьютерную томографию.
Для лечения лимфомы в Юсуповской больнице применяют химиотерапию с использованием химиотерапевтических и таргетных препаратов. В отдельных случаях после химиотерапии назначают лучевую терапию. На линейном ускорителе проводят облучение узлов, которые поражены опухолью. Как правильно провести лечение лимфомы, онкологи определяют коллегиально на заседании Экспертного Совета. В его работе принимают участие профессора и врачи высшей категории.
Невринома головного мозга
Невринома головного мозга – это опухоль, которая происходит из шванновских клеток, расположенных в оболочке нервных окончаний. Невринома считается доброкачественной опухолью, но в практике встречаются и злокачественные новообразования. Невринома может образоваться практически в любом месте организма – головном мозге, слуховом или тройничном нерве.
При сдавливании опухолью части нерва происходит нарушение координации вестибулярного аппарата. Пациент жалуется на постоянные головокружения. Он утрачивает равновесие, походка становится неустойчивой.
При сдавливании опухолью участка лицевого нерва происходит онемение лица. Пациент испытывает покалывание кожи со стороны зажатия нерва, изменение вкуса. При сдавлении улитковой части нерва нарушается слух. Больной испытывает постоянный шум в ушах со стороны локализации новообразования. При достижении опухолью больших размеров главным симптомом является нарушение зрения и психического состояния, возникают проблемы с глотанием.
Онкологи Юсуповской больницы проводят консервативное и оперативное лечение неврином. Пациентам назначают маннитол, глюкокортикоиды. Хирургическое лечение назначают при тяжёлом состоянии пациента, увеличении размеров опухоли и нарастающих метастазах. Лучевую и химиотерапию применяют при незрелой опухоли и невозможности радикального удаления невриномы.
Стадии рака мозга
Различают 4 стадии рака головного мозга:
-
Первая стадия рака мозга характеризуется относительно доброкачественным течением опухолевого процесса. Атипичные клетки редко распространяются на окружающие ткани. На первой стадии рака мозга симптомы заболевания выражены слабо;
-
На второй стадии рака мозга опухоль увеличивается в размерах и распространяется на соседние ткани, пациентов беспокоит тошнота и рвота, могут возникать эпилептические судороги;
-
На третьей стадии рака мозга новообразование быстро растёт, распространяется в окружающие ткани, определяются регионарные метастазы. У пациентов изменяется характер, возникают трудности с запоминанием, меняется речь, ухудшается зрение и слух, нарушается координация движений;
-
Четвёртая стадия рака мозга характеризуется быстрым ростом первичной опухоли, сдавлением новообразованием окружающих тканей, наличием отдалённых метастазов. Состояние пациента ухудшается, он нуждается в паллиативной медицинской помощи.
Если у пациента выявлена глиобластома головного мозга 4 степени, ему проводят поддерживающую терапию.
Опухоли мозга по гистологическим признакам подразделяются по степеням злокачественности:
-
степень первая – клетки опухоли почти не отличаются от нормальных клеток мозга, новообразование растет медленно, не поражает окружающие ткани;
-
степень вторая — клетки отличаются от нормальных клеток, опухоль растет медленно, редко поражает окружающие ткани;
-
степень третья – выраженное отличие клеток от нормальных клеток, новообразование растет быстро и может поражать окружающие ткани;
-
степень четвертая – атипичные клетки, опухоль быстро растет и прорастает окружающие ткани.
Доброкачественная опухоль мозга
При появлении следующих стойких симптомов следует обращаться к врачу:
-
головная боль. Если по утрам начинает сильно болеть голова, иногда вы не высыпаетесь из-за стойкой головной боли, боль может возникнуть как «взрыв», сопровождаться рвотой, в некоторых случаях с очень сильной тошнотой;
-
голова часто кружится, а при физической нагрузке, кашле, чихании возникает резкая боль;
-
двоится в глазах, нарушается зрения, слух, повышается температура тела, сопровождающаяся головной болью разной интенсивности, нарушается координация, ухудшается память.
-
у больных нарушается зрение, слух, обоняние;
-
расстраивается равновесие, координация движений;
-
нарушается внимание, концентрация, речь и память;
-
появляются внезапные судороги;
- начинают подергиваться скелетные мышцы.
Обращаться к врачу следует даже в случае постоянных головных болей, которые могут быть симптомом различных заболеваний.
Признаки злокачественной опухоли
До определенного момента злокачественная опухоль себя не проявляет. Злокачественная опухоль отличается от доброкачественной быстрым ростом и прорастанием в окружающие ткани. Новообразование вызывает различные нарушения в работе головного мозга. Клинические проявления злокачественной опухоли мозга часто появляются через несколько месяцев после начала ее развития.
Наиболее часто опухоль мозга при увеличении размера, сдавливании или прорастании в ткани мозга характеризуется следующими симптомами:
-
потерей координации;
-
непредсказуемыми сменами настроения;
-
эпилептическими припадками;
-
нарушением двигательных навыков;
-
изменением личности.
Локализация в височной доле проявляется симптомами:
-
потерей зрения на один глаз (области поражения опухолью);
-
эпилептическими припадками, потерей сознания;
-
галлюцинациями.
Злокачественность опухоли определяется с помощью изучения структур новообразования, степени ее прорастания в ткани. Если есть возможность, ткани опухоли берут на биопсию, исследуют гистологическое строение опухоли.
Признаки большой опухоли
Основной признак – это головная боль. Довольно интенсивная она беспокоит на всех этапах развития новообразования – так различные элементы мозга реагируют на появление опухоли и ее рост. Большая опухоль приводит больного к состоянию, при котором он может полностью утратить все навыки и условные рефлексы. Больной может сильно измениться внешне – в зависимости от участка поражения мозга происходит развитие неврологических нарушений, эндокринные опухоли мозга вызывают изменения черт лица, размера стоп ног и кистей рук, изменение характера и личности больного.
Первые признаки опухоли головного мозга у женщин
Опухоли головного мозга, которые чаще поражают женщин – это невриномы и менингиомы. Женщин чаще поражают доброкачественные типы опухолей, мужчины преимущественно страдают от внутримозговых злокачественных новообразований.
Невринома растет из клеток миелиновой оболочки нервов. Наиболее часто локализуется на слуховом нерве. Опухоль доброкачественная, часто встречается не только у женщин, но у детей. Первые признаки опухоли головного мозга у женщин и мужчин — снижение слуха на одном ухе, позже, по мере роста новообразования, появляются другие симптомы опухоли.
Менингиома растет из клеток паутинной мозговой оболочки. Менингиомы — чаще всего доброкачественные новообразования, но встречаются и злокачественные типы опухоли. В зависимости от локализации и размера опухоли появляются первые симптомы – головная боль, потеря остроты зрения, парезы, эпилептические припадки, психоэмоциональные расстройства.
Опухоль ствола мозга
Определенные новообразования головного мозга, причины развития которых малоизвестны, формируются в стволе мозга. К ним относятся злокачественные и доброкачественные глиальные опухоли. Такой тип опухолей наиболее часто поражает детей. Новообразование вызывает поражение проводящих путей ствола мозга, возникают двигательные и чувствительные расстройства, мозжечковые нарушения, поражение черепных нервов.
Доброкачественные глиальные опухоли ствола мозга характеризуются медленным ростом, который может продолжаться десятилетия, злокачественная форма опухоли характеризуется быстрым ростом – от нескольких месяцев до года-двух лет. Опухоли ствола головного мозга часто бывают неоперабельными. Симптомы опухоли ствола мозга у детей проявляются косоглазием, снижением слуха, подергиванием глазных яблок, асимметрией лица, мышечной слабостью.
Симптомы опухоли головного мозга и мозжечка
Опухоли головного мозга, мозжечка – это внутримозговая опухоль, она может быть доброкачественной, с медленным ростом (астроцитома) и злокачественной (медуллобластома). Очень часто встречаются в детском возрасте. Опухоль мозжечка сдавливает ствол мозга, вызывая симптоматику опухолей ствола мозга. Такая опухоль часто приводит к нарушению оттока цереброспинальной жидкости, к увеличению мозжечка, становится причиной его вдавливания в затылочное и тенториальное отверстие. Симптомы опухоли – нарушение координации движения, снижение мышечного тонуса, нарушение сердечно-сосудистой деятельности, теряется способность производить движения – последовательное сокращение мышц.
Опухоль гипофиза
У больного появляются симптомы эндокринных расстройств, в результате обследования обнаруживается опухоль мозга. Причины возникновения опухоли гипофиза часто остаются неизвестными. Опухоли гипофиза бывают гормонально-активными и неактивными опухолями. Гормонально-активные новообразования обнаруживаются быстро из-за многочисленных проявлений опухоли. В зависимости от клеток опухоли они делятся на пролактинсекретирующие и другие виды опухолей гипофиза.
Опухоли гипофиза могут вызывать гигантизм у молодых людей из-за усиленного продуцирования гормона роста. У взрослых отмечаются увеличение размера кистей рук и ступней ног, размера внутренних органов, могут расти кости черепа, черты лица становятся грубыми.
При неактивных опухолях гипофиза, при сдавливании гипофиза появляются следующие симптомы: ожирение, низкое артериальное давление, отсутствует интерес к сексу, снижается работоспособность.
Симптомы на поздних стадиях рака мозга
Прогрессирование заболевания сопровождается повышением внутричерепного давления, возникновением гипертензионной боли с нарастанием её в лежачем положении, появлением или усилением в ночное и утреннее время.
Очаговые симптомы появляются вследствие раздражения и выпадения функций пораженного отдела головного мозга. По мере развития опухоли отмечается усугубление этих симптомов. Очаговые проявления опухоли головного мозга связаны с локализацией новообразования в той или иной доле мозга.
Опухоли лобной доли характеризуются:
-
эпилептическими припадками;
-
грубым нарушением психики, изменением поведения, настроения, личности;
-
нарушением координации движений (стояния и ходьбы);
-
моторной афазией;
-
гиперкинезами (непроизвольными движениями).
При локализации опухоли головного мозга в центральной извилине у больного нарушается двигательная функция или чувствительность.
В случае поражения височной доли субдоминантного полушария очаговые симптомы (кроме левосторонней верхнеквадрантной гемианопсии) не возникают. В таких случаях у больных повышается внутричерепное давление.
Рак верхней теменной дольки проявляется симптомами раздражения её коры: парестезиями (ощущением ползания мурашек), иногда с болевыми ощущениями, захватывающими всю противоположную сторону тела. При выпадении нарушается мышечно-суставная чувствительность и ощущение положения руки в пространстве. Возможно появление апраксии в противоположной от пораженного полушария руке.
Нижняя теменная долька отвечает за обеспечение сложных аналитических функций, формирование зрительно-пространственных ощущений, праксиса и связанных с ними графических, счетных и грамматических операций. При поражении этого отдела мозга больной утрачивает способность чтения, письма, составления графики, у него возникает астереогнозия, затрудняются движения губ и языка, нарушается восприятие схемы собственного тела.
У больных с опухолью, локализованной в затылочной доле, отмечается появление простых не цветных зрительных галлюцинаций (фотопсий) в противоположных половинах полей зрения. Поражение данной зоны мозга сопровождается возникновением гомонимной гемианопсии, при этом центральное зрение и зрачковые реакции на свет сохраняются.
Доброкачественные опухоли головного мозга проявляются следующим образом:
-
у больных нарушается зрение, слух, обоняние;
-
расстраивается равновесие, координация движений;
-
нарушается внимание, концентрация, речь и память;
-
появляются внезапные судороги;
-
начинают подергиваться скелетные мышцы.
Пациенты с доброкачественными опухолями мозга жалуются на частую тошноту или рвоту без особых причин.
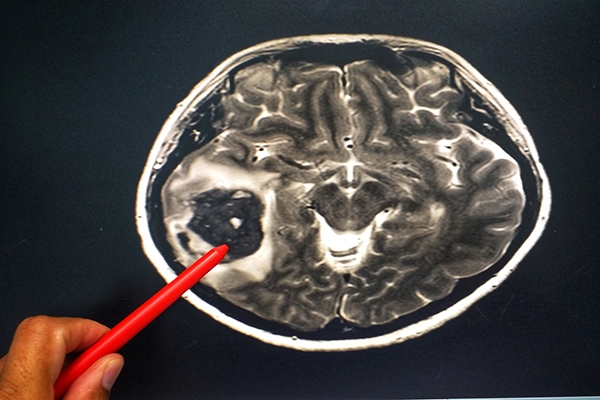
Диагностика рака мозга
Ввиду того, что ранние симптомы рака головного мозга являются довольно размытыми, пациенты часто принимают их за недомогания, путают с переутомлением и упадком сил. Поэтому нередко болезнь обнаруживается уже на поздних, запущенных стадиях, с трудом поддающихся лечению, а то и вовсе неизлечимых. При своевременном выявлении и раннем начале лечения заболевания вероятность благополучного исхода существенно возрастает.
Для диагностики заболеваний головного мозга специалисты Юсуповской больницы используют самые современные диагностические методики, для проведения которых в клинике имеется новейшая высокотехнологичная аппаратура:
-
магнитно-резонансную томографию, компьютерную томографию, ангиографию – методы нейровизуализации;
-
стереотаксическую биопсию, вентрикулоскопию – нейрохирургические операции;
-
рентгенографию – позволяет выявить вторичные признаки внутричерепной гипертензии и изменения состояния костей черепа;
-
электроэнцефалографию.
Точная диагностика с определением локализации и вида опухоли крайне важна для выбора способа лечения, который утверждается профессорами, врачами высшей категории и ведущими нейрохирургами из клиник-партнеров на заседании экспертного совета Юсуповской больницы.
В оснащении клиники онкологии Юсуповской больницы имеется инновационная диагностическая и лечебная аппаратура лучших производителей США, Европы и Японии.
Как лечится рак мозга в Юсуповской больнице
При определении тактики лечения врач опирается на данные касательно вида опухоли, стадии развития заболевания и места локализации новообразования. Классическим методом лечения рака мозга является хирургическая операция. При удалении опухоли на ранней стадии у пациента есть все шансы на полное выздоровление.
Когда же новообразование диагностируют на более поздних стадиях, хирургическая операция проводится с целью улучшения качества жизни больного и снижения ярко выраженной симптоматики.
После проведенного оперативного вмешательства у пациента могут обнаружить различные побочные явления, вызванные повреждением тканей мозга. Это может быть нарушение зрения, речи, мышления и пр. Кроме того, могут появляться головные боли, а в некоторых случаях развивается отек мозга.
В подавляющем большинстве случаев после хирургической операции пациенту назначают курс лучевой терапии. Подобный вид лечения направлен на уничтожение злокачественных клеток опухоли, которые невозможно было удалить хирургическим путем. Также лучевая терапия убивает раковые клетки, которые могли остаться в организме после хирургического лечения.
Лучевая терапия выступает основным методом лечения при невозможности проведения оперативного вмешательства. Облучение также имеет ряд побочных явлений. Основные из них – это тошнота, постоянное чувство усталости, временное выпадение волос и пр. В ряде случаев у пациентов происходит набухание тканей мозга, сопровождаемое головными болями.
Химиотерапия при раке головного мозга может выступать как самостоятельный метод терапии, также быть дополнительной мерой при хирургическом вмешательстве или лучевой терапии. Химиотерапевтические препараты уничтожают раковые клетки опухоли и препятствуют развитию метастазов. В качестве побочных эффектов химиотерапии выступают: общая слабость, головокружение, тошнота, рвота, потеря аппетита, жар, озноб и пр.
Еще одним методом лечения рака мозга может быть гормонотерапия. Она снижает воспаление и отек мозга.
В клинике онкологии Юсуповской больницы проводится комплексная терапия опухолей головного мозга любых видов и локализации. Операционные клиники оснащены инновационной аппаратурой для выполнения современных операций.
Благодаря хирургическому вмешательству улучшается качество жизни большинства пациентов, увеличивается продолжительность их жизни. Удаление злокачественной опухоли приводит к уменьшению числа неопластических клеток, изменению клеточной кинетики и увеличению чувствительности раковых клеток к химиотерапевтическому лечению.
После хирургического лечения пациентам назначается химиотерапия. Она проводится с применением новейших лекарственных препаратов, которые отличаются высокой эффективность и минимальным количеством побочных действий. Специалисты клиники онкологии Юсуповской больницы занимаются проведением клинических исследований, в рамках которых больным предлагается дополнительная терапия: фотодинамическая и иммунная.
Благодаря новым способам введения химиотерапевтических препаратов местного действия обеспечивается обход гематоэнцефалического барьера головного мозга и повышение эффективности химиотерапевтического лечения. На сегодняшний день врачи-химиотерапевты Юсуповской больницы вводят лекарственные препараты следующими путями:
-
интратекальным – введение препарата в спинномозговую жидкость;
-
внутритканевым – введение лекарственного средства в полость, которая сформировалась после удаления опухолевого образования в виде капсулы;
-
конвекционным – медленное введение препарата в опухоль или близлежащие к ней ткани через катетер непосредственно в головной мозг в течение нескольких дней;
-
внутриартериальным – введение препарата непосредственно в артерии головного мозга.
В некоторых случаях в само новообразование вводятся специальные пластинки с химиотерапевтическим средством. Для снятия воспалительного процесса и отека головного мозга может быть назначена гормональная терапия, эффективная в этих случаях.
Профилактика
Первичная профилактика рака головного мозга направлена на то, чтобы устранить факторы риска и прекратить контакт с вредными веществами, провоцирующими развитие заболевания, для чего необходимо придерживаться следующих правил:
-
отказаться от употребления переработанных мясных продуктов – колбас, копченостей и пр.;
-
не курить;
-
исключить из рациона энергетические напитки;
-
избегать употребления жареной и нитратосодержащей пищи, являющейся источником канцерогенов.
Основным условием профилактики данного заболевания является раннее обращение к врачу при появлении первых симптомов. На ранних стадиях опухоль головного мозга поддается лечению гораздо легче, чем на более поздних.
Для предупреждения развития опухоли в головном мозге необходимо включить в дневной рацион питания овощи, обладающие противоопухолевым эффектом: морковь, тыкву, капусту всех видов, особенно брокколи, бобовые, лук, чеснок, шпинат, болгарский перец, свеклу, цитрусовые и напитки на основе зеленого чая.
Важно придерживаться здорового образа жизни и повысить физическую активность: заниматься быстрой ходьбой, зарядкой на свежем воздухе.
Для повышения иммунитета рекомендуется соблюдать режим сна. Во время ночного сна в организме происходит выработка мелатонина – гормона, который гарантирует полноценный отдых и прилив энергии.
Для снижения риска возникновения опухоли головного мозга нужно постараться ограничить стрессовые ситуации или изменить свое отношение к негативным обстоятельствам.
У курильщиков и лиц, злоупотребляющих алкоголем, вероятность развития рака мозга возрастает почти на 30 %. Для снижения риска следует завязать с этими вредными привычками.
Насыщение организма кислородом обеспечивает восстановление клеток головного мозга, поэтому важно, как можно чаще, проводить время на природе.
Прогноз
У молодых пациентов шанс выжить обычно выше, а с возрастом уменьшается. Коэффициент пятилетней выживаемости составляет 66% для детей в возрасте от новорождённости до 19 лет и 5% для взрослых пациентов старше 75 лет. Сколько живут после операции по поводу глиобластомы головного мозга? С мультиформной глиобластомой 4 степени тяжести 5 лет живёт 13% пациентов в возрасте 20-44 лет и 1% больных в возрасте 55-64 лет.
Сколько живут пациенты, страдающие раком головного мозга 4 степени? Неблагоприятный прогноз при астроцитоме головного мозга связан с высокой степенью злокачественности практически неизбежным появлением рецидивов. У пациентов с анапластической астроцитомой III-IV степени время жизни составляет в среднем 1 год. При наличии доброкачественной менингиомы головного мозга прогноз для жизни и выздоровления благоприятный.
Большое значение в благоприятности прогноза имеет степень злокачественности новообразования. Злокачественные опухоли, как правило, быстро растут, при этом продолжительность жизни больных, чаще всего, не превышает более одного года. Опухоли доброкачественного характера растут медленнее, что увеличивает продолжительность жизни больных до 10 лет и более.
Тип опухоли, её локализация и размеры также влияют на качество и продолжительность жизни. Неблагоприятен прогноз при больших доброкачественных опухолях, так как их расположение в ограниченном пространстве, рост и давление на головной мозг, а также прорастание и деформация костных структур черепа и тканей мозга стремительно ухудшают состояние больного. В результате такого разрушительного воздействия у больных возникают неврологические расстройства, паралич, потеря зрения, речи, слуха. В худших случаях прогрессирование подобных доброкачественных опухолей грозит летальным исходом.
Чем раньше выявлено заболевание, тем благоприятнее прогноз лечения. Поэтому при появлении малейших подозрений на опухоль головного мозга следует немедленно обратиться в клинику онкологии Юсуповской больницы. Возможно, симптомы, которые принимаются за рак мозга, лишь сигнализируют о переутомлении организма и полное обследование сможет только успокоить. Если же рак подтверждается, то раннее начало лечения в разы увеличит шансы на полное выздоровление.
Благодаря новейшему диагностическому оборудованию Юсуповской больницы опухоль головного мозга может быть выявлена на любой стадии. У онкологов Юсуповской больницы имеется внушительный опыт лечения заболевания. Оптимальная схема лечения подбирается индивидуально для каждого пациента с учетом стадии заболевания, локализации и вида опухоли и многих других важных показателей.
Реабилитация
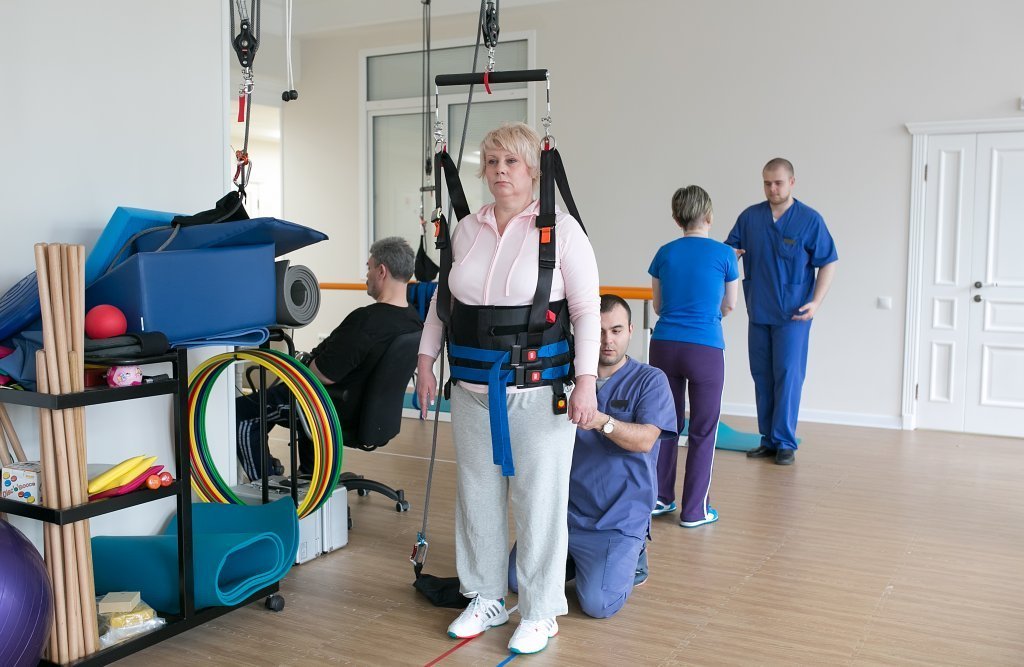
Целью реабилитации пациентов после операции по поводу опухоли головного мозга является достижение возможного восстановления утраченных функций у больного и возвращение его в бытовую и трудовую жизнь независимым от окружающих. Даже если полное возрождение функций невозможно, реабилитологи проводят адаптацию пациента к возникшим у него ограничениям, что существенно облегчает ему жизнь. Реабилитационный процесс в Юсуповской больнице начинают как можно раньше для предотвращения инвалидизации человека.
Восстановление проводит мультидисциплинарная бригада, в состав которой входят следующие специалисты:
- Онколог;
- Химиотерапевт;
- Реабилитолог;
- Психолог;
- Физиотерапевт;
- Инструктор-методист ЛФК;
- Логопед.
Только мультидисциплинарный подход позволяет обеспечить всесторонний качественный реабилитационный процесс. Восстановление занимает 3-4 месяца. Медицинский персонал клиники реабилитации внимательно относится к пожеланиям пациентов.
Для каждого больного врачи составляют реабилитационную программу, устанавливают краткосрочные и отдалённые цели. Краткосрочные цели – задачи, которые можно решить за короткий промежуток времени (научиться самостоятельно садиться на кровати). Постановка краткосрочных задач делит длинный процесс реабилитации на определённые этапы, которые позволяют пациенту и врачам оценить динамику состояния больного.
При наличии парезов применяют миостимуляцию, при болевом синдроме и отёчности – магнитотерапию. Часто используют фототерапию. Лазер является мощным биостимулятором, поэтому этот метод применяют осторожно.
Если у пациента развивается парез конечностей, ему делают массаж. При его проведении улучшается кровоснабжение мышц, отток лимфы, повышается чувствительность и суставно-мышечное чувство, нейромышечная проводимость.
Лечебную физкультуру применяют в предоперационном и послеоперационном периодах. Перед операцией при относительно удовлетворительном состоянии пациента ЛФК используют для увеличения тонуса мышц, тренировки дыхательной и сердечно-сосудистой систем. После операции лечебную гимнастику применяют для борьбы с вестибулярными нарушениями, восстановления утраченных функций, формирования новых условно-рефлекторных связей.
В течение первых дней после операции упражнения выполняют в пассивном режиме. По возможности проводят дыхательную гимнастику для профилактики осложнений, связанных с гиподинамией. При отсутствии противопоказаний расширяют двигательный распорядок и выполняют упражнения в пассивно-активном режиме.
После перевода пациента из отделения реанимации и интенсивной терапии, стабилизации состояния его постепенно вертикализируют и акцентируют внимание на восстановлении утраченных движений. Далее больного постепенно учат садиться. В этом же положении выполняют упражнения ЛФК. При отсутствии противопоказаний двигательный режим расширяют, пациента переводят в положение «стоя» и начинают восстанавливать ходьбу. В комплексы лечебной гимнастики добавляют упражнения с дополнительным оборудованием: утяжелителями, мячами. Их выполняют до утомления и без возникновения болевого синдрома.
Чтобы установить точный диагноз при наличии симптомов опухоли мозга, пройти эффективный курс лечения и реабилитации после операции, звоните по телефону Юсуповской больницы.
Когда пациенты приходят на прием к врачу-онкологу, в первую очередь специалисту необходимо правильно диагностировать болезнь: подтвердить или опровергнуть онкологическое заболевание, корректно поставить диагноз, правильно определить стадию злокачественного процесса (в случае его подтверждения) для того, чтобы подобрать правильную тактику лечения.
О том, как строится лечебный процесс от первичного приема у врача-онколога до терапии выявленного онкозаболевания и какие методы диагностики применяются рассказывает Ани Погосовна Оганесян, к.м.н., врач-онколог НМИЦ онкологии им. Н.Н. Петрова.
Оценка симптомов при подозрении на злокачественный процесс
Свою работу с пациентом врач начинает с оценки симптомов, с которыми может столкнуться больной в случае подозрения на злокачественный процесс. Симптомы принято подразделять на общие и частные.
Общие симптомы:
- прогрессирующая потеря веса;
- слабость;
- лихорадка;
- повышенное потоотделение.
В целом прогрессивное ухудшение общего состояния, появление слабости, апатии, сонливости может быть связано с большим количеством причин, но стоит насторожиться, если такие симптомы возникли, особенно в совокупности с повышением температуры тела. Общее состояние – первый главный прогностический признак при опухолях любых локализаций.
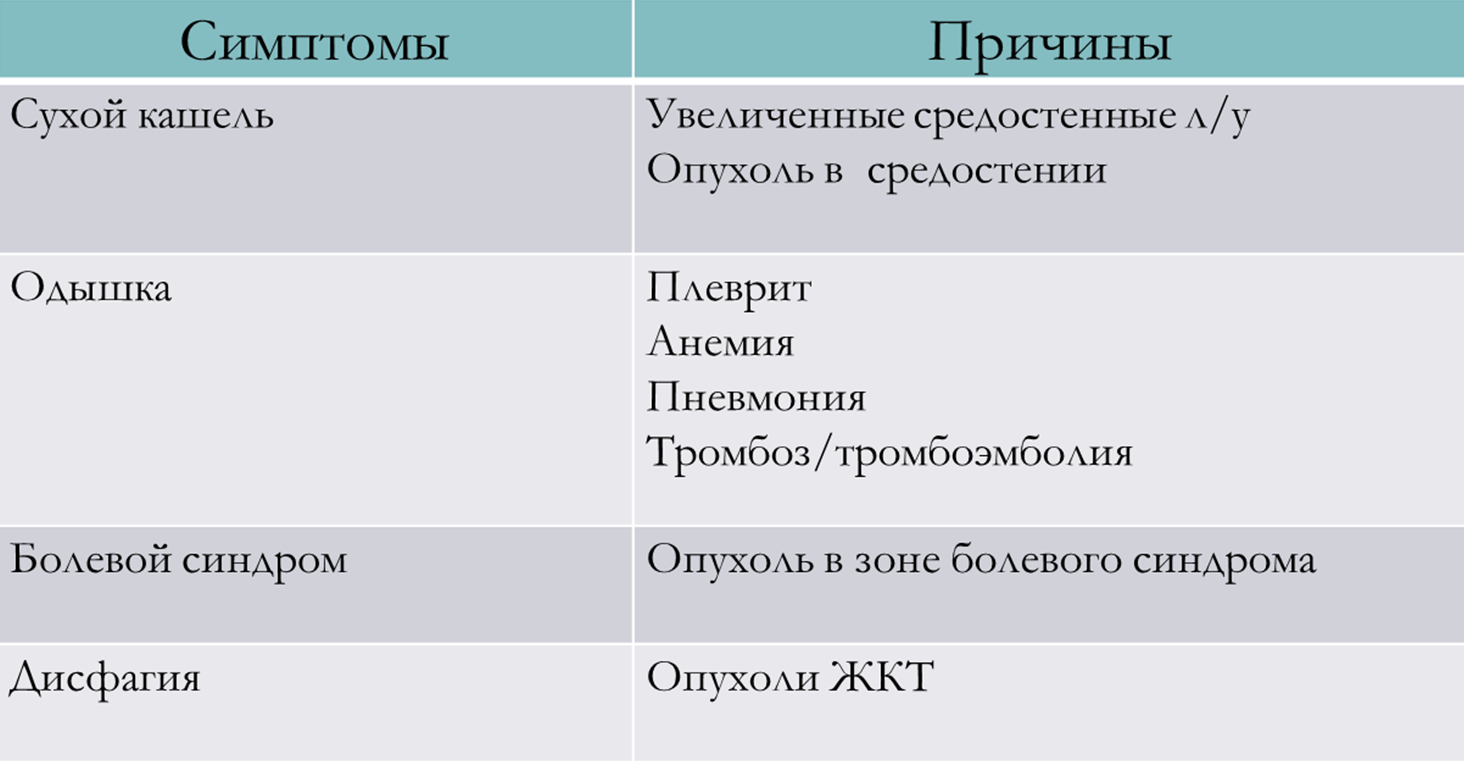
К частным симптомам могут относиться:
- длительный сухой кашель (может быть характерно для опухоли в средостении, опухоли, расположенной в главных или долевых бронхах, а также при вторичном увеличении лимфатических узлов);
- длительная одышка при малой физической нагрузке или в покое (возможно развитие опухолевого плеврита);
- болевой синдром в зоне наличия первичного очага опухоли или отдаленных метастазов, которые могут сдавливать сосудисто-нервные пучки, вызывая боль у пациента;
- дисфагия – нарушение прохождения пищи – достаточно частое проявление клинической картины опухолей пищевода или гастроэзофагиальной зоны.
Клинические проявления возможного злокачественного процесса
Диагностические методы, применяемые в онкологии
Первичная диагностика в онкологии, как правило, состоит из двух аспектов:
- Визуальный осмотр кожных покров, доступных слизистых оболочек;
- Пальпация.
В первую очередь, необходима визуальная диагностика. Врач проводит визуальный осмотр кожных покровов и доступных слизистых оболочек. Это важная часть диагностического процесса, поскольку целый ряд опухолей локализуется в таких областях, которые можно оценить визуально. Например, меланома кожи и другие варианты рака кожи. Также с помощью пальпации врач может обнаружить увеличенные лимфатические узлы и некоторые опухоли мягких тканей.
Для правильной постановки диагноза и стадирования опухолевого процесса нередко необходим комплекс исследований. Диагностические методы в онкологии подразделяются на лучевые, эндоскопические и морфологические.
Лучевые методы
К лучевым методам относятся рентгенологические исследования (рентгенография, маммография), КТ, МРТ, УЗИ, радиоизотопные исследования (ПЭТ-КТ, остеосцинтиграфия).
Задачи лучевых методов диагностики:
- выявление первичной опухоли;
- оценка местной распространенности процесса (определение того, как опухоль относится к окружающим тканям, есть ли прорастание в какие-либо магистральные сосуды, есть ли периневральная инвазия – прикрепление опухолевых клеток к рядом лежащим нервным стволам);
- выявление регионарных и отдаленных метастазов;
- биопсия под контролем лучевых методов;
- оценка результатов лечения.
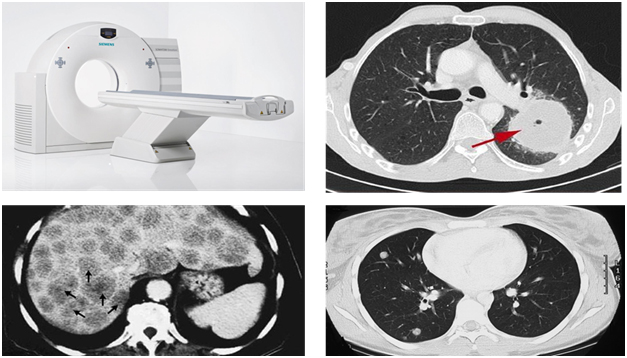
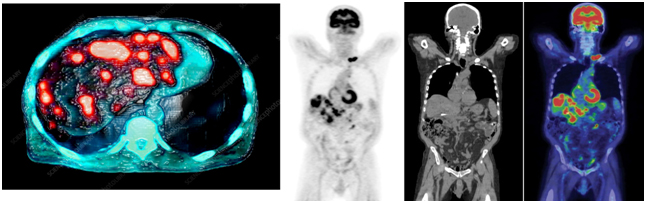
Компьютерная томография
Компьютерная томография нередко используется для визуализации не полых, т.е. паренхиматозных органов. На картинке ниже (снимках компьютерной томографии) вы можете увидеть крупное первичное образование лёгкого, вторичное метастатическое поражение печени.
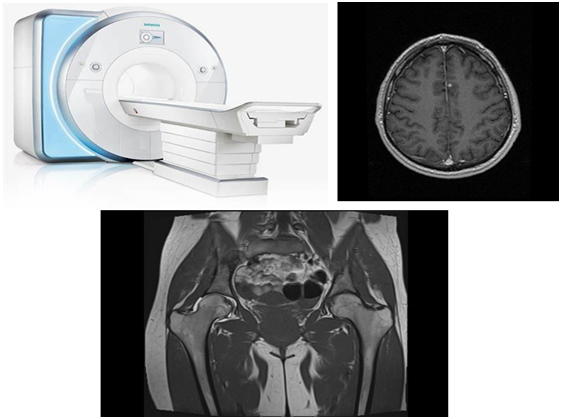
Магнитно-резонансная томография
Магнитно-резонансная томография чаще всего применяется для обнаружения каких-либо изменений при исследовании головного мозга и малого таза. Кроме того, врачи оценивают не только сам онкологический процесс, но и все возможные сопутствующие патологии, если они визуализируются.
Позитронно-эмиссионная томография
Особенность исследования позитронно-эмиссионной томографии (совмещённая с компьютерной томографией) в том, что в этом случае используются радиофармпрепараты, например, радиоактивная глюкоза, которая вводится в организм перед исследованием.
Помимо размера опухоли, с помощью ПЭТ-КТ специалисты могут оценить метаболическую активность (т.е. степень накопления радиофармпрепарата в опухоли) как первичных, так и вторичных образований.
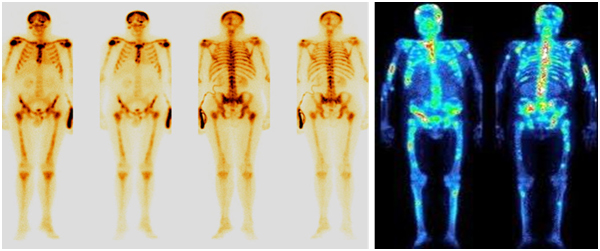
Остеосцинтиграфия
Остеосцинтиграфия – это метод радионуклидной лучевой диагностики, который оценивает специфическое поражение костей, развивающееся на фоне злокачественного процесса.
Таким образом, лучевые методы исследования необходимы как до начала лечения в целях диагностики и оценки распространённости опухолевого процесса, так и в процессе лечения, чтобы отслеживать изменения опухолевой массы.
Эндоскопические методы
Эндоскопические методы являются ведущими для ранней диагностики злокачественных опухолей, поражающих слизистую оболочку полых органов. Они обладают относительной простотой, безопасностью и высокой информативностью.
Данные методы диагностики позволяют не только обнаружить злокачественное образование, но и выявить предраковые фоновые заболевания полых органов, которые, в свою очередь, способны привести к злокачественной трансформации. Во время выполнения эндоскопических методов диагностики часто выполняется забор биоматериала, т. е. производится биопсия подозрительных участков и тканей для последующих морфологических исследований.
К эндоскопическим методам относятся гастроскопия, колоноскопия, цистоскопия, бронхоскопия.
Задачи эндоскопических методов:
- диагностика начальных форм онкологических заболеваний;
- поиск и выявление предраковых изменений слизистой полых органов;
- дифференциальная диагностика доброкачественных и злокачественных изменений;
- определение формы роста злокачественной опухоли и уточнение местной распространенности опухолевого процесса;
- оценка эффективности хирургического, лучевого или лекарственного лечения.
Морфологические методы
В онкологии диагноз ставится только на основании морфологической верификации обнаруженного новообразования. Для того, чтобы полноценно поставить диагноз, опираясь на комплексный подход, необходимо получить материал, т.е. клетки ткани пораженного органа. Получение образца ткани для дальнейшего исследования выполняется с помощью биопсии.
Биопсия может быть:
- тонкоигольная биопсия;
- трепан-биопсия;
- эксцизионная биопсия;
- инцизионная биопсия.
Цель любой из этих вариаций биопсии – получение материала, чтобы в последующем можно было выполнить морфологические методы исследования.
С помощью морфологических методов определяют тканевую принадлежность опухоли для понимания ее гистотипа (гистологической структура опухолевой ткани и ее особенностей). При диагностике учитывают особенности атипичных клеток, также производят оценку полей некроза, кровоизлияний, определяют форму и количество питающих сосудов.
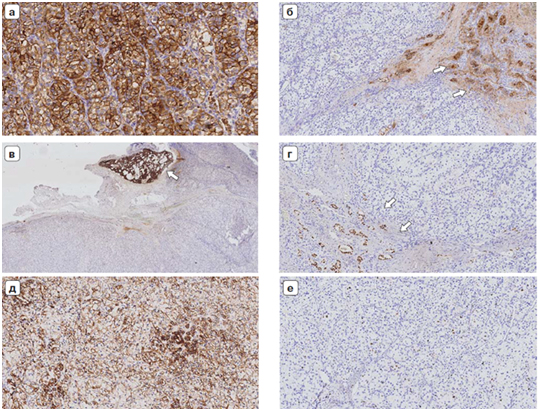
Необходимость морфологической дифференцировки и диагностики –основополагающее в онкологии. Морфологические методы можно подразделить на гистологические и ииммуногистохимические исследования.
В ряде случаев для того, чтобы подобрать эффективное лечение или детально разобраться в диагнозе необходимо выполнить комплекс иммуногистохимических исследований, поскольку наличие определенных маркеров позволяет определить максимально эффективную тактику лекарственного лечения для пациента.
Наиболее часто определяемые иммуногистохимические маркеры:
- ER (рецептор к эстрогену);
- PR (рецептор к прогестерону);
- Her2/neu (рецептор эпидермального фактора роста);
- Ki67 (индекс пролиферативной активности, может определяться при всех типах опухолей. Определяет скорость роста опухоли, риск метастазирования и ответ на терапию);
- PD-L1 (трансмембранный белок, лиганд к рецептору PD-1, связывается с PD-1 на цитотоксических лимфоцитах и блокирует их цитотоксическую активность).
Кому и зачем проводят молекулярно-генетические исследования:
- пациентам с установленными онкологическими диагнозами для подбора наиболее оптимальной и эффективной терапии (например, определяется такой параметр, как микросателлитная нестабильность – характеризует генетическую изменчивость многих опухолей. Определяется для назначения иммуноонкологических препаратов);
- здоровым людям с наследственным анамнезом для определения наличия онкологической предрасположенности (например, мутацию BRCA рекомендуется определять и у молодых здоровых девушек, чьи кровные родственники – мать, бабушка – имели злокачественные образования молочной железы).
Биология опухоли может быть различной даже при одном и том же типе рака. Таргетная терапия подбирается индивидуально, в зависимости от молекулярно-генетических характеристик выявленной опухоли. Здесь молекулярно-генетические маркеры необходимы для того, чтобы детально дифференцировать опухоль и найти точку приложения для таргетной терапии. Вот только небольшое количество мутаций, которые могут встречаться при различных злокачественных образованиях: BRAF, EGFR, с-kit, KRAS, NRAS, ALK, ROS1, MET. При наличии каждой из них применяются определенные таргетные препараты, которые позволяют эффективно лечить конкретное заболевание.
Правильная диагностика – это залог эффективного лечения онкологического заболевания. Если врач говорит пациенту о том, что нужно дополнительно сделать какое-либо исследование или необходима определенная иммуногистохимическая панель, необходимо придерживаться рекомендаций специалиста. Так врач-онколог сможет более детально подойти к вопросу лечения.
Весь диагностический поиск, оценка распространенности процесса, конкретизация по гистологическим и иммуногистохимическим параметрам необходимы для индивидуализации лечения.
В настоящее время существуют широкие опции возможного лечения – хирургия, лучевая терапия, различные варианты лекарственной терапии. Чем больше врач знает о течении и особенностях вашего заболевания, тем больше возможностей и шансов для борьбы с раком.
Вебинар: Онкологический маршрут: от постановки диагноза до лечения
Мир меняется, совершенствуется, за последние полвека случились серьезные прорывы в медицине и науке. Но рак остается одним их главных страхов людей. Почему до сих пор не придумано волшебной таблетки от рака? Почему рак часто выявляют на поздней стадии? Как не пропустить начало болезни? Рассказывают специалисты НМИЦ онкологии им. Н. Н. Петрова.
Рак – это все-таки одна болезнь или много разных?
Алексей Михайлович Беляев, член-корреспондент РАН, профессор, директор НМИЦ онкологии им. Н. Н. Петрова.
– Рак – это много разных болезней. Онкологическое заболевание может появится в любой ткани организма. И в одной и той же ткани могут быть самые разнообразные опухоли заболевания. И чем мы глубже изучаем заболевание, в том числе на молекулярном уровне, тем больше подтипов опухоли мы открываем. Они отличаются всеми признаками злокачественности – это возможностью быстро прогрессировать, метастазировать, рецидивировать. У каждого пациента своя болезнь, мы можем их группировать с клинической, биологической, молекулярной, генетической точки зрения, чтобы найти отличия в лечении и в прогнозе заболевания. Поэтому наши научные поиски направлены на определение этих персональных особенностей.
Георгий Георгиевич Прохоров, врач-онколог, д.м.н, профессор, ведущий научный сотрудник и куратор направления «Криохирургия» в НМИЦ онкологии Н. Н. Петрова.
– Злокачественные опухоли – это биологическое явление, заложенное в основе всех белковых форм жизни, сформировавшееся в процессе эко- и биодинамики нашей планеты. Человек, как и другие существа, для этой формы жизни являются средой обитания.
Рак – это заболевание новое, существует только последнее столетие? Раньше рака не было?
Алексей Михайлович Беляев, член-корреспондент РАН, профессор, директор НМИЦ онкологии им. Н. Н. Петрова.
– Давность опухоли исчисляется миллионами лет. Первые злокачественные новообразования были обнаружены еще у человекообразных обезьян, которые жили четыре миллиона лет назад. Рак появился, как только зародилось живое на земле. Другое дело, что рак – это возрастное заболевание, и часто возникает после 50-60 лет. Когда средняя продолжительность жизни в России была 40 лет, люди просто чаще умирали от других заболеваний. Поэтому казалось, что «рака нет». Но с увеличением продолжительности жизни в популяции значительно увеличилась и частота онкологических заболеваний.

Ирина Александровна Балдуева, профессор, заведующая научным отделом онкоиммунологии НМИЦ онкологии им. Н. Н. Петрова.
– Первое упоминание о раке встречается в медицинском тексте Эдвина Смита на папирусе Древнего Египта (16 век до нашей эры). Гиппократ (400 лет до нашей эры) первым начал диагностировать доброкачественные и злокачественные опухоли. Римский врач Гален (130-200 год нашей эры писал об успехе хирургического лечения рака молочной железы на ранней стадии, но не считал этот метод эффективным для лечения опухолей больших размеров и «скрытых» опухолей. В 1850-х годах Рудольф Вирхов обнаружил в опухолях бесконтрольное деление клеток, он назвал это неоплазией. Рак (неоплазия) — это собирательный термин, охватывает широкую группу онкологических заболеваний, которые могут поражать любые органы и системы организма человека. Одной из характерных особенностей рака является быстрое деление аномальных клеток, разрастающихся за пределы своих обычных границ и способных проникать в окружающие ткани, а также мигрировать в другие органы, то есть метастазировать. Распространение метастазов — основная причина смерти от рака. Но в настоящее время многие виды рака излечимы при своевременной постановке диагноза и использовании современных методов лечения.
Что человека должно насторожить, что должно ему показать, что надо обратиться к врачу? Есть ли какие-то явные симптомы онкологии? Как не пропустит начало болезни?
Григорий Владимирович Зиновьев, кандидат медицинских наук, врач-онколог, хирург, заведующий хирургическим отделением опухолей костей, мягких тканей и кожи НМИЦ онкологии им. Н.Н. Петрова.
– Есть, безусловно, явные симптомы, при которых необходимо срочно обратиться к врачу. Это утомляемость, снижение гемоглобина, кровь в стуле, резкая потеря веса. Бывает, что человек может сам пальпировать свое новообразование. Но, к сожалению, рак не всегда проявляется какими-либо симптомами. Нередко злокачественная опухоль растет совершенно без симптомов.
Георгий Георгиевич Прохоров, врач-онколог, д.м.н, профессор, ведущий научный сотрудник и куратор направления «Криохирургия» в НМИЦ онкологии Н. Н. Петрова.
– Специфических симптомов нет. Есть «синдром малых признаков», но он формируется уже в ходе болезни.
Почему рак часто выявляется на поздней стадии? Рак сложно диагностировать на ранних стадиях, потому что он не болит?
Алексей Михайлович Беляев, член-корреспондент РАН, профессор, директор НМИЦ онкологии им. Н. Н. Петрова.
– Онкологическая болезнь продолжительна по времени. Есть период, когда нет вообще никаких признаков. Потом начинают проявляться локальные признаки, но клиники никакой нет. А опухоль растет. В какой-то период появляются первые симптомы. И, как правило, это уже не ранняя стадия онкологического заболевания. Это уже далеко зашедший процесс.
В зависимости от локализации очага, могут проявиться признаки, связанные, к примеру, с интоксикацией от опухоли, которая проявляется слабостью, снижением веса, человек понимает, что он заболел. В процессе роста разрушения тканей, вызванного опухолью, может произойти некроз и разрушение тканей, вследствие нарушения кровоснабжения. В результате усиливается интоксикация, а вследствие распада опухоли появляется примесь крови в слюне, рвотных массах, кале, моче в зависимости от локализации опухоли. Человек покашлял – кровь, это чаще признак деструкции тканей дыхательных путей и это может быть признак рака и распада опухоли. Хотя мы понимаем, что кровь при кашле или наличие ее в других примесях выделений человека может быть при иных хронических и острых неопухолевых заболеваниях, сопровождающихся локальным разрушением тканей.
Еще одним признаком злокачественного новообразования, который зависит от локализации опухоли, может стать болевой синдром за счет сдавления опухолью прилежащих нервных сплетений. Например, в области поджелудочной железы, где много нервных сплетений, и даже небольшая опухоль может вызвать боль. Боль, как правило, поздний симптом рака. Подобный болевой синдром или какая-то неврологическая симптоматика может появиться в подключичной области, где образовалась опухоль или ее метастаз. Но все это, повторюсь, общие неспецифические симптомы, которые могут появиться при других заболеваниях. Надо помнить об этом, и при первых симптомах сразу обследоваться. А любой врач общего профиля – терапевт, гинеколог, лор-врач, стоматолог – тоже должен задаться вопросом «а не рак ли это?». Это называется во врачебном сообществе «онкологическая настороженность».
Какую роль в лечении играет психологический настрой пациента? Доказана связь эмоциональной сферы и течения болезни?
Георгий Георгиевич Прохоров, врач-онколог, д.м.н., профессор, ведущий научный сотрудник и куратор направления «Криохирургия» в НМИЦ онкологии Н. Н. Петрова.
– Психологический настрой не влияет на течение заболевания. Он определяет отношение пациента к врачам, лечению и своей смерти.
Как вы переживаете потерю больных и их смерть? Бывают ли у вас или у ваших коллег проблемы с профессиональным выгоранием, когда вы теряете веру в свои силы? Что вы делаете? Каков рецепт восстановления?
Светлана Анатольевна Проценко, д.м.н., профессор, заведующая отделением химиотерапии и инновационных технологий НМИЦ онкологии им. Н. Н. Петрова.
– Потеря больных, их смерть – это всегда тяжело, это стресс для лечащего врача. Несмотря на большой стаж работы к этому нельзя привыкнуть. Тяжело и молодым врачам, и докторам с большим практическим опытом. Хлеб онколога, химиотерапевта нелегкий, к сожалению, не всегда ждет успех. Особенно обидно, когда упущено время из-за несвоевременного обращения. Что делаем? Думаем, анализируем, работаем дальше. Каков рецепт восстановления? У каждого свой. Хобби, спорт, выезд на природу, театр… Выходные хочется провести с близкими, заняться тем, что не успел за неделю, почитать. В последние годы большое внимание уделяется реабилитации онкологических больных, есть определенные успехи. Это очень хорошо. Но не менее важным является поддержка медицинского персонала, работающего в онкологии. К сожалению, продвижения в этом направлении мы не наблюдаем. Надеемся, что когда-то это произойдет.
Мы когда-нибудь найдем универсальное лекарство, «волшебную таблетку» от рака? Или каждая болезнь требует своего лекарства? Какой вы видите борьбу с раком через 10 лет?
Ирина Александровна Балдуева, профессор, заведующая научным отделом онкоиммунологии НМИЦ онкологии им. Н. Н. Петрова.
– Каждая болезнь требует своего лекарства. Это демонстрируют научные достижения в области генетики рака, где уже сейчас показано, что опухоль каждого пациента имеет свой индивидуальный генетический портрет. Однако злокачественное перерождение как процесс имеет общие черты, основанные на «возвращении к истокам», когда в клетках «просыпаются» и начинают работать гены и молекулы, которые были активными в период эмбрионального развития. В будущем, в том числе через 10 лет, в ходе биологического познания будут разработаны новые способы лечения, основанные на понимании общности и индивидуальности биологии злокачественных клеток, нацеленные на регуляцию взаимоотношений иммунной системы и опухоли.
Светлана Александровна Кулева, д.м.н., профессор, заведующая детским онкологическим отделением НМИЦ онкологии им. Н.Н. Петрова, главный внештатный детский специалист-онколог Комитета по здравоохранению Санкт-Петербурга.
– В начале истории развития представлений о лечении рака все было очень драматично. Один хирургический этап лечения не спасал больных при диссеминированном распространении и метастазах. Но с открытием рентгеновский лучей и появлением опции лучевой терапии появилась радужная возможность вылечивать пациентов с некоторыми формами опухолевых заболеваний. А химиотерапия открыло громадные перспективы к полному выздоровлению онкологических больных. У детей практически 100% лечебных программ начинается с лекарственной терапии. Шансы на благоприятный исход у потенциально излечимых больных значительно возрастают при использовании всех возможностей для установления правильного диагноза и проведения адекватного лечения.
Злокачественные опухоли у детей являются высоко химиочувствительными. При некоторых новообразованиях возможно полное излечение только консервативным путем, не прибегая к хирургическому вмешательству (лимфомы).
Обычно в комбинацию химиотерапевтических препаратов включаются в той или иной степени активные при данной опухоли вещества. Теоретически целесообразно включение в схему препаратов:
- обладающих разными точками приложения на обмен опухолевых клеток;
- действующих в разные фазы клеточного цикла. Практически все химиотерапевтические препараты действуют на активно пролиферирующую клетку и не действуют на неактивную фазу или фазу покоя клетки, именуемую G0. Следовательно, устойчивость опухоли к химиотерапии в первую очередь определяется числом клеток, находящихся в фазе G0. Чем интенсивнее клетки растут и делятся, тем чувствительнее они к химиотерапии. Следует подчеркнуть, что при этом не важно, раковая это клетка или абсолютно нормальная — эффект воздействия будет примерно одинаковым;
- оказывающих различное побочное действие с тем, чтобы избежать суммарного токсического эффекта;
- обладающих различной быстротой действия с тем, чтобы медленно действующий препарат закрепил ремиссию, достигнутую быстродействующим препаратом.
Но химиотерапия – это «яд» не только для опухоли, но и для всех высокопролиферирующих клеток организма. В связи с этим после химиотерапии возможно развитие огромного числа осложнений со стороны слизистых, крови, печени, почек, сердца.
Существуют ли препараты без токсического влияния на клетки организма? Многие опухоли несут в себе генетические нарушения и молекулярные биомаркеры. Так называемый профиль опухоли помогает выявить персональные риски и скорректировать текущее лечение в случае его неэффективности и назначить таргетное лечение.
Таргетные препараты (от англ.»target»-цель/мишень) — новый класс лекарственных средств, активно внедряющийся в современную онкологию, имеющих целенаправленное действие строго на определённый сигнальный путь или рецептор поверхности клетки, участвующий в развитии и росте опухоли. По механизму действия таргетные препараты чаще всего являются моноклональными антителами, искусственно синтезированными для связи со строго определённым антигеном.
На мой взгляд, коррекция иммунной системы с помощью иммунотерапии является новым направлением таргетного персонализированного лечения, за которым стоит будущее (в том числе и детской онкологии).
Георгий Георгиевич Прохоров, врач-онколог, д.м.н., профессор, ведущий научный сотрудник и куратор направления «Криохирургия» в НМИЦ онкологии Н. Н. Петрова.
– В ближайшие годы — как только генетики осознают свою роль в этой проблеме, обуздают гены пролиферации и изменят генотип человека.
Григорий Владимирович Зиновьев, к.м.н., врач-онколог, хирург, заведующий хирургическим отделением опухолей костей, мягких тканей и кожи НМИЦ онкологии им. Н.Н. Петрова.
– Вряд ли у нас будет какая-то волшебная таблетка, которая избавляла бы человека от любого вида злокачественной опухоли. Но то, что у нас появится больше ресурсов в течение ближайших десяти лет, это точно. Будущее – за иммунотерапией. Будет появляться все больше иммунологических препаратов, которые в значительной степени улучшат показатели выживаемости для многих онкологических заболеваний.
Светлана Анатольевна Проценко, д.м.н., профессор, заведующая отделением химиотерапии и инновационных технологий НМИЦ онкологии им. Н. Н. Петрова.
– Будет ли «волшебная таблетка» от рака? Думаю, нет. Было бы здорово, если бы мы всегда диагностировали рак на ранней стадии. Локальное (местное) лечение в этом случае стало бы основным методом лечения, и только по показаниям назначалось профилактическое лекарственное лечение. В силу того, что злокачественные опухоли разнообразны, единой таблетки быть не может. За последнее десятилетие прошли революционные изменения в лекарственной противоопухолевой терапии, позволили лечить те опухоли, которые считались неизлечимыми. Очень надеемся, что за следующие 10 лет произойдут новые изменения в системном лечении онкологических больных (в иммунной системе, на молекулярно-генетическом уровне), откроются возможности лечения малочувствительных опухолей, например, сарком.
Алексей Михайлович Беляев, член-корреспондент РАН, профессор, директор НМИЦ онкологии им. Н. Н. Петрова.
– Универсального лекарства мы не найдем. Рак очень разнообразен. Мы находим сильные лекарственные средства, но для какого-то конкретного онкологического заболевания, либо для группы заболеваний.
Хирургический метод хорош только для локальных заболеваний, когда надо убрать опухоль. Это универсальное средство при многих опухолях, когда ранняя стадия заболевания и нет метастазов. Химиотерапия – это системное лечение, по сути паллиативная терапия. Когда были открыты химиопрепараты, вопрос о полном излечении не стоял, но, тем не менее, оказалось, что целый ряд онкологических заболеваний могут излечиться. Потом появилась гормонотерапия, которая оказалась тоже очень эффективной. Некоторые опухоли очень чувствительны к комбинации химио- и лучевой терапии. Кстати, лучевая терапия также появилась как локальное паллиативное лечение для запущенных форм рака. Но оказалось, и наши исследования это подтвердили, что для ряда опухолей (рак прямой кишки, рак шейки матки, опухоли головы и шеи) лучевая терапия является радикальным методом лечения, чаще всего в комбинации с химиотерапией. Затем появились таргетные препараты. А потом иммунопрепараты. Поэтому наша задача – к каждой опухоли найти свой ключик.
Да, волшебной, универсальной, таблетки от рака мы не найдем, но нам под силу найти как можно больше вариантов лечения для разных опухолей, чтобы либо полностью излечить человека, либо существенно продлить его жизнь, сохранив ее качество.
Какие пациентские истории были особенные? Что поразило? Были случаи откровенного чуда?
Светлана Александровна Кулева, д.м.н., профессор, заведующая детским онкологическим отделением НМИЦ онкологии им. Н.Н. Петрова, главный внештатный детский специалист онколог Комитета по здравоохранению Санкт-Петербурга.
– Особенным чудом в наши дни, на мой взгляд, является полное излечение наших маленьких пациентов на 4-ой стадии злокачественных заболеваний. Это касается нейробластом, герминогенных опухолей и др.
В отделении наблюдаются дети, в младенчестве перенесшие злокачественное заболевания, а сейчас им по 15-25 лет. Они живут полноценной жизнью. Кто-то женился, кто-то вышел замуж. У кого-то растут здоровые дети.
А ведь еще пару десятилетий назад такие пациенты были неизлечимы. Введение в программы лечения интенсивных курсов полихимиотерапии, таргетной иммунотерапии позволило вывести детскую онкологию на новый уровень с высочайшими показателями выживаемости.
Кирюше Ч. сейчас 18, а Дарье К. уже 19 лет. В возрасте одного года они перенесли страшную болезнь. У них была одна локализация опухоли – малый таз, метастазы в легкие. И пусть остались определенные последствия от данного процесса (больше неврологического характера), они живы и здоровы, и каждый занимается своим любимым делом. Дружба между их семьями продолжается до сих пор.
Светлана Анатольевна Проценко, д.м.н., профессор, заведующая отделением химиотерапии и инновационных технологий НМИЦ онкологии им. Н. Н. Петрова.
– Чудо в онкологии – это, конечно, длительные, годами протекающие ремиссии заболевания. Таких случаев много. И самое большое чудо – рождение детей у наших пациентов после проведенного лечения. Это самая большая радость! Деток у нас немало. Жизнь продолжается!
Алексей Михайлович Беляев, член-корреспондент РАН, профессор, директор НМИЦ онкологии им. Н. Н. Петрова.
– Поражают методы, которые использует при лечении пациентов Евгений Владимирович Левченко, заведующий хирургическим торакальным отделением НМИЦ онкологии им. Н.Н. Петрова, д.м.н., профессор, чл.-корр. РАН. В нашем Центре лечилась молодая девушка, диагноз — остеосаркома со множественными метастазами в обоих легких. Абсолютно смертельное заболевание. Операция, системное лекарственное лечение, лучевая терапия – ничего не помогало. Тогда наши исследователи нашли другой вариант лечения. Это локальная химиоперфузия, при которой создается максимальная концентрация химиопрепаратов в какой-то части органа. У пациентки это были легкие – и правое, и левое – полторы сотни метастазов. Но была применена технология, при которой большие метастазы убрали хирургически, а маленькие «придушили» высокой концентрацией химиопрепаратов. Десять лет прошло. Пациентка жива. Если бы еще 20 лет назад рассказали кому-то из онкологов, что множественные метастазы в легких полностью излечили, не поверили бы…
Ирина Александровна Балдуева, профессор, заведующая научным отделом онкоиммунологии НМИЦ онкологии им. Н. Н. Петрова.
– Каждый пациент особенный, как и особенная его история болезни. Биологические особенности организма, распространенность опухолевого процесса, ответ на лечение, изменение образа жизни, «изменение себя» в социуме — закономерные этапы выздоровления. Для врачей, которые ежедневно противостоят развитию рака, не бывает чудес, так как мы трудимся на благо пациента и всегда ожидаем положительного результата.
Когда мы достигаем выздоровления пациента, для нас это не чудо, а закономерный результат. Например, лечение пациента с меланомой в течении 10 лет хирургическими методами и различными способами иммунотерапии привели к полному излечению или у пациентки с глиобластомой после комплексного лечения (хирургическое лечение, радиотерапия, три линии химиотерапии) на фоне иммунотерапии был получен контроль над заболеванием в течении более двух лет.
Георгий Георгиевич Прохоров, врач-онколог, д.м.н., профессор, ведущий научный сотрудник и куратор направления «Криохирургия» в НМИЦ онкологии Н. Н. Петрова.
– Каждый пациент особенный. Чудес (как необъяснимых явлений) со стороны пациентов не видел. Есть одно действительное чудо, но со стороны онкологов — они верят в свои силы и продолжают работать.