Как поставить капельницу на дому пациенту с «плохими» венами?
5 способов найти вену при постановке капельницы
Капельница считается несложной медицинской процедурой, но требует определенных знаний и опыта. Проводить процедуру внутривенных вливаний самостоятельно категорически не рекомендуется из-за высокого риска осложнений.
Чтобы поставить капельницу на дому с помощью медсестры, необязательно много денег: специалист сделает все профессионально, с соблюдением правил. Правда, избежать сложностей при проведении инфузии удается далеко не всегда, особенно, если у пациента незаметные, тонкие и хрупкие вены, в которые нелегко попасть.
Содержание
- Почему капельницы ставят в вены на руках?
- Что такое плохой венозный доступ?
- Причины «плохих» вен на руках
- 5 проверенных способов найти вену
- Физическая нагрузка
- Сдавливание
- Согревание
- Гравитация
- Восполнение жидкости
- Как правильно поставить капельницу: алгоритм процедуры
- Инструменты и аксессуары
- Подготовка к процедуре
- Постановка капельницы
- Осложнения при неправильном выполнении инфузии
- Что делать при развитии осложнений?
- Как понять, что лекарство идет мимо вен?
- Куда ставят капельницу, если вены на руках плохие?
- Список литературы
Почему капельницы ставят в вены на руках?
Вены на руках выбирают для проведения медицинских манипуляций неслучайно, так как они имеют наиболее подходящее для этого строение. На верхних конечностях расположены глубокие и поверхностные сосуды. Последние пролегают близко к поверхности кожи, благодаря чему из них легко брать кровь.
Давление в них составляет всего 5-10 мм ртутного столбика (в артериях на руках оно может составлять 139 мм), венозная стенка содержит небольшое количество мышечных клеток, податлива и хорошо растягивается. К тому же кожа на руках гораздо тоньше, чем на ногах, поэтому проколоть ее можно, не доставляя человеку сильной боли.
После прокола на стенке вены появляется небольшой рубец — такой же, как после повреждения кожи в любом другом месте. Он может сохраняться длительное время — месяцы и даже годы. Полностью целостность поврежденных венозных стенок не восстанавливается никогда, но изменения (если их не слишком много) не оказывают существенного влияния на работу организма.
Что такое плохой венозный доступ?
Ситуация, когда медсестра не может попасть в вену, знакома примерно трети пациентов, которым хоть раз в жизни делали внутривенные инъекции, ставили капельницу на дому или в условиях стационара. Причина далеко не всегда заключается в неопытности медицинского работника. Иногда даже специалисты с большим стажем попадают в нужное место далеко не с первого раза — чаще всего это происходит при затрудненном венозном доступе.
В норме вены должны слегка выступать над кожей между мышцами, иметь голубоватый или синий оттенок. Но у некоторых людей они слишком тонкие или практически незаметные, что усложняет введение иглы. В практике медсестер бывают случаи, когда вену трудно не только увидеть, но и пропальпировать. Тогда опытные специалисты используют проверенные способы найти вену и ставят капельницу в место, где это сделать легче всего.
Причины «плохих» вен на руках
Незаметные, тонкие или хрупкие вены — серьезная проблема для тех, кто проводит медицинские манипуляции. Причин подобного явления может быть несколько, начиная естественными причинами, заканчивая приемом лекарственных препаратов и частыми инъекциями:
- Особенности организма. Рисунок и особенности расположения вен у каждого человека индивидуальны, поэтому являются такой же уникальной биометрической характеристикой, как и отпечаток пальца или узор радужки. Соответственно, «спрятанные» сосуды могут быть особенностью организма.
- Генетическая предрасположенность. Прочность венозных клапанов заложена генетически. Согласно статистике, если оба родителя страдают варикозом, вероятность получить его по наследству у детей составляет около 80%. То же самое касается и хрупких или тонких вен — часто они представляют собой семейную проблему.
- Старение. Венозный доступ ухудшается с возрастом — это связано с уменьшением содержания эластина и коллагена, а также истончением подкожно-жировой клетчатки. Кожа становится тонкой, «бумажной», а вены — тонкими и хрупкими, из-за чего возрастает риск травм и кровотечений.
- Лишний вес. У людей с высоким ИМТ (индекс массы тела) вены скрываются под жировой прослойкой. При ожирении сложно выполнять не только внутривенные инъекции и капельницы, но и некоторые диагностические процедуры — УЗИ, МРТ.
- Частые инъекции. Любой укол представляет собой травму, а если их было слишком много, на месте здоровых тканей образуются рубцы. Вены «прячутся» и твердеют, поэтому поставить капельницу или сделать инъекцию становится сложнее.
- Регулярное введение наркотиков. Помимо частых травм, венозный доступ у наркоманов ухудшается из-за введения едких, агрессивных препаратов. Они буквально сжигают венозные стенки, поэтому наркозависимым людям с большим стажем крайне сложно проводить медицинские манипуляции.
- Воздействие ультрафиолета. Ультрафиолетовые лучи также способны разрушать эластин и коллаген, из-за чего у людей, которые часто находятся на солнце, венозный доступ часто затруднен.
- Прием лекарств. Некоторые препараты ухудшают состояние вен и повышают риск осложнений при катетеризации. Кортикостероиды вызывают атрофию эпидермиса, а антикоагулянты повышают риск кровотечений.
Плохой венозный доступ бывает проходящим явлением. Если человек испытывает стресс (например, боится уколов) или замерз, найти вену для постановки капельницы бывает сложно.
5 проверенных способов найти вену
Существует несколько способов, которые помогают сделать вены более заметными — опытные медсестры обычно используют их в комплексе. Они эффективны, когда человеку нужно поставить 1-2 капельницы.
Если пациент должен пройти курс лечения внутривенными инфузиями, рекомендуется катетеризация (установка катетера). Процедура позволяет избежать частых уколов и сложностей с венозным доступом. При длительном лечении (более месяца) врач может порекомендовать имплантацию порт-системы.
Физическая нагрузка
Слова «поработать кулаком» знакомы всем, кто сдавал кровь или получал внутривенную терапию. Любая физическая нагрузка усиливает кровообращение: вены наполняются и становятся более заметными. Если серьезных проблем с венозным доступом нет, можно несколько раз сжать и разжать кулак. Для пациентов с «трудными» венами лучше приобрести резиновый мячик, который перед капельницей нужно интенсивно сжимать в руке.
Сдавливание
Еще один способ улучшить наполнение вен — ненадолго ухудшить кровообращение. Для этого используется жгут, который накладывают на 10-15 см выше интересующего участка. Его затягивают, но не слишком туго, чтобы вена проступила под кожей. Можно использовать манжетку тонометра — наложить как обычно и накачать до 40-60 мм ртутного столбика.
Даже если вена не будет заметна, ее можно пальпировать. Она должна быть упругой, но не слишком твердой, гладкой и слегка пульсировать. Вену необходимо помассировать 20 секунд, после чего можно проводить манипуляции. Вопреки распространенному мнению, хлопать по вене не стоит. Она может «спрятаться», а после капельницы на руке останется синяк.
Согревание
На холоде вены сжимаются и становятся менее заметными, а в тепле, наоборот, расширяются и увеличиваются. Если человек сильно замерз, с капельницей лучше повременить, пока он не согреется.
Процесс можно ускорить — дать выпить теплый чай или кофе, принять горячий душ или ванну. Не запрещено использовать для согревания любые подручные средства — грелку, емкость с теплой водой, нагретое полотенце. Главное — не перестараться и не обжечь пациента. Прикладывать тепло к руке следует до дезинфекции: после того, как кожа будет обработана спиртом или антисептиком, к ней не должны прикасаться посторонние предметы.
Гравитация
При выполнении инъекции или капельницы можно использовать принцип гравитации. Человеку достаточно постоять несколько минут, расслабив руки. Можно вытянуть конечность вперед и сделать несколько круговых движений или лечь на диван и опустить ее вниз.
Механизм действия этого способа прост: кровь приливает к венам, благодаря чему они становятся более темными, более заметными и выраженными.
Восполнение жидкости
Если организм обезвожен, найти вену становится сложно даже профессионалу. Кровь при недостатке жидкости становится густой и медленно течет по сосудам, что ухудшает венозный доступ.
Незадолго до капельницы рекомендуется выпить около 250 мл воды, благодаря чему процедура пройдет проще. Кроме того, это поможет успокоиться и снизить уровень стресса, который также влияет на успех проведения процедуры.
Как правильно поставить капельницу: алгоритм процедуры
Для того, чтобы сделать внутривенную инфузию, необходимы соответствующие знания, опыт и строгое соблюдение техники. Правильная постановка капельницы — это не только введение иглы без последствий для пациента, но и выбор системы, скорости вливания и т. д.
Инструменты и аксессуары
Для проведения инфузии необходимо подготовить предписанные врачом препараты (проверить срок годности, объем и другие важные показатели), а также инструменты и расходные материалы:
- Штатив для капельницы. Представляет собой переносную стойку с крючками, на которые вещают емкости с растворами. Ее высота составляет 1,5-2 м, что обеспечивает достаточный напор для введения.
- Система для инфузии. Капельницы отличаются диаметром игл, трубок и скоростью вливания препаратов. Очень важно определиться с размером иглы, который обратно пропорционален номеру: двадцать вторая — самая тонкая, четырнадцатая — самая толстая. Он зависит от анатомических особенностей пациента и характеристик препарата.
- Сопутствующие аксессуары. Помимо штатива и системы для постановки капельницы понадобится жгут (он помогает найти вену), пластырь для фиксации иглы и вата.
Кроме назначенных лекарственных препаратов нужно подготовить антисептическую жидкость. Чаще всего используют спирт, если у человека имеется аллергия, берут безспиртовые растворы (например, Хлоргексидин).
Подготовка к процедуре
Перед манипуляциями следует обязательно помыть руки и протереть их антисептиком. Несоблюдение правил гигиены может привести к инфицированию и сепсису даже в том случае, если медработник идеально владеет техникой выполнения инфузий.
- Подключить систему к емкости или пакету с препаратом. Для этого иглу необходимо протереть спиртом и проткнуть пробку — это несложно, так как изготавливаются они из мягкой резины или других материалов.
- Повесить емкости на стойки, хорошо зафиксировать их. Обязательно проверить отсутствие воздуха в системе — примерно на треть заполнить жидкостью трубки и капельную камеру. Мелкие пузырьки обычно не представляют опасности — они прилипнут к стенкам емкости и не попадут в кровоток.
Если стерильность нарушена на одном из этапов, проводить вливание категорически запрещено. Это может привести к заражению крови и другим опасным последствиям.
Постановка капельницы
Перед процедурой необходимо ознакомить пациента с особенностями ее выполнения. Каждый препарат имеет особое воздействие на организм, и некоторые ощущения могут напугать человека. При этом важно отличать побочные воздействия лекарств от тревожных симптомов, развивающихся при неправильном выполнении вливаний. О боли, головокружении, тошноте, слабости и другом дискомфорте необходимо сразу же сообщить медработнику. Алгоритм проведения процедуры выглядит следующим образом:
- пациент занимает удобное положение — лучше всего делать капельницу лежа, но можно и в положении полусидя или сидя;
- руку в районе бицепса перетягивают жгутом, место введения иглы тщательно дезинфицируют;
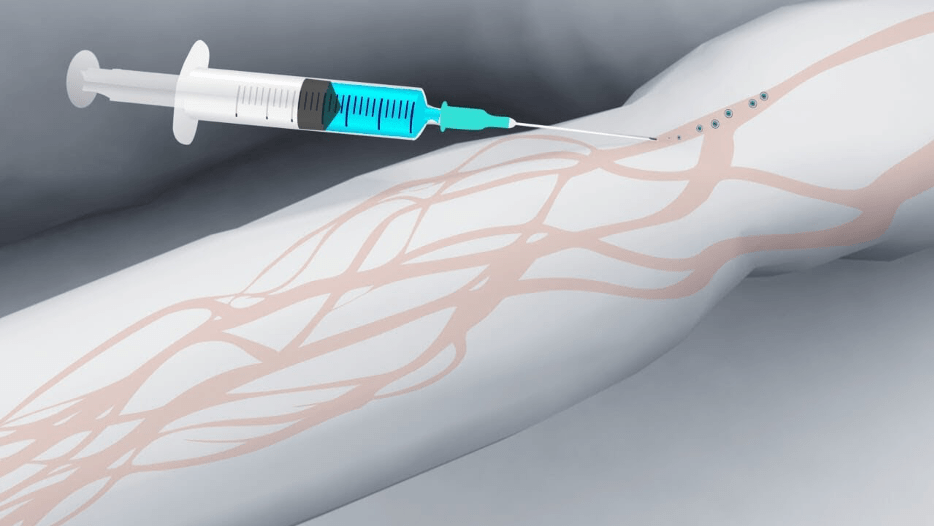
- иглу вводят в самую темную, хорошо наполненную вену параллельно поверхности руки под углом 35-45 градусов;
- после того, как в катетере появится кровь, его располагают максимально параллельно конечности и фиксируют с помощью лейкопластыря;
- трубку системы подключают к катетеру, убеждаются в герметичности соединения, дополнительно фиксируют его пластырем;
- скорость подачи раствора регулируется с помощью регулятора с колесиком — иногда на него нанесено количество капель, чтобы упростить подсчет.
В ходе проведения процедуры необходимо следить за пациентом и местом введения иглы. Если жидкость течет слишком быстро, у человека может начаться головокружение. В подобной ситуации лучше просто уменьшить скорость инфузии, покрутив колёсико в нужную сторону.
После завершения процедуры необходимо перекрыть систему, аккуратно извлечь, приложить к месту укола вату, пропитанную спиртом, и хорошо прижать. Держать ее необходимо не менее 10-15 минут, а лучше 20-25 минут. За это время сформируется сгусток крови, который закупорит ранку. Если убрать вату слишком быстро, капли крови попадут под кожу, вследствие чего образуется синяк или кровоподтек. Нельзя растирать место укола или прикасаться к нему, так как это тоже может привести к скоплению сгустков крови.
Осложнения при неправильном выполнении инфузии
При проведении процедуры необходимо строго соблюдать все правила — технику постановки и асептику. Неправильно поставленная капельница влечет за собой риск осложнений, в число которых входят:
- синяк или гематома в месте укола;
- повреждение сосуда;
- шишки под кожей из-за скопления препарата;
- непреднамеренное введение небольшого (инфильтрация) или значительного (экстравазация) количества раствора в окружающие ткани;
- спазм вены;
- воспаление вены с образованием тромба;
- инфицирование тканей;
- воздушная эмболия.
В число осложнений входят также аллергические реакции на препарат. Они могут быть незначительными (зуд и сыпь в области введения раствора) или выраженными — отеки Квинке и анафилактический шок. В любом случае больного следует оставить под наблюдением врача — иногда небольшие аллергические реакции приводят к тяжелым последствиям.
Что делать при развитии осложнений?
Самое опасное осложнение неправильно поставленной капельницы — воздушная эмболия, или попадание пузырьков воздуха в кровоток. Она редко вызывает летальный исход — по мнению специалистов, для того, чтобы вызвать смерть, в вену нужно ввести не менее 200 мл воздуха. Небольшой пузырек просто растворяется в клетках, но иногда он может ухудшить работу жизненно важных органов, поэтому лучше не рисковать.
Симптомы воздушной эмболии зависят от размера пораженного сосуда и количества попавшего воздуха. Пораженный участок отекает, становится болезненным, кожа синеет или краснеет, после чего образуются трофические язвы и некротические зоны. Возможна тахикардия, а также проявления со стороны пораженных органов. При эмболии легочных артерий наблюдается кровохаркание и отек легких, если затронуты коронарные или мозговые артерии, возможны инфаркты и инсульты со всеми вытекающими последствиями. При появлении признаков эмболии пациента следует немедленно госпитализировать.
К опасным осложнениям при нарушении техники внутривенных инфузий относятся инфильтрация и экстравазия, которые способны привести к неприятным последствиям. Введение большого количества лекарства мимо вен может привести к тяжелому поражению тканей и некрозу. Лечение проводится в стационаре под медицинским контролем.
Появление гематом и синяков далеко не всегда зависит от опыта или квалификации медсестры. У некоторых пациентов сосуды настолько ломкие, что лопаются при введении иглы, вследствие чего появляется синяк. Подобные осложнения неопасны для здоровья, но иногда могут привести к неприятным последствиям, требующих медицинского вмешательства. Обратиться к врачу необходимо при следующих симптомах:
- болезненные ощущения, которые нарастают и не исчезают на протяжении 2-3 дней;
- увеличение синяка в размерах;
- мышечные спазмы;
- затруднение при движениях рукой;
- ухудшение общего самочувствия (слабость, лихорадка, головная боль);
- повышение температуры в месте кровоподтека.
Подобные признаки свидетельствуют о том, что в организм попала инфекция, а иногда о начале некротических процессов. В норме синяки сходят за 2-3 недели, постепенно меняя цвет от синевато-багрового до зеленоватого и желтого. Кровоподтек, который не сходит на протяжении длительного времени, также является поводом обращения к врачу, даже если не сопровождается болезненными ощущениями или недомоганием.
Флебит, или воспаление венозных стенок обычно развивается после продолжительного лечения внутривенными инфузиями, но при попадании инфекции или введении едких, раздражающих препаратов может развиться после нескольких процедур. Участок вены становится плотным и болезненным, температура тела повышается до 38-39 градусов. Флебит лечат консервативно (антикоагулянты, противовоспалительные препараты) в сочетании с физиотерапией.
Как безопасно поставить капельницу при «трудных» венах?
При введении иглы человеку с тонкими, хрупкими или плохо заметными венами необходимо соблюдать дополнительные правила предосторожности. Они позволяют избежать неприятных последствий в виде травм, гематом и синяков, а также делают процедуру максимально безболезненной:
- Не растягивать кожу чрезмерно. Если вены выражены достаточно, чтобы попасть в нужное место, можно обойтись без жгута. В ином случае лучше взять мягкий жгут и не затягивать его слишком сильно — особенно это касается пожилых людей, а также пациентов с тонкой кожей и хрупкими венами.
- Уменьшить количество процедур. По возможности необходимо уменьшить количество проколов вен — вводить несколько препаратов в одной капельнице или один за другим. Не стоит забывать, что самостоятельное смешивание лекарств может привести к нежелательным последствиям — этот вопрос следует обсудить с врачом.
- Использовать иглу с небольшим диаметром. Для введения большинства растворов достаточно иглы с минимальным диаметром. Исключения составляют вязкие, густые препараты — при их введении следует проявлять повышенную осторожность.
- Не давить на иглу слишком сильно. Если игла достаточно острая, давить на нее слишком сильно нет необходимости. Для введения достаточно плавного, мягкого движения с небольшим давлением.
- Вводить иглу параллельно коже. Это делается для того, чтобы снизить риск сквозного прокола вены. Кожу над сосудом следует слегка натянуть и зафиксировать, чтобы он не скользил.
- Не торопиться. При постановке капельницы спешка может привести к неприятным последствиям — действовать нужно медленно и аккуратно.
При правильном введении иглы пациент чувствует легкий дискомфорт при наложении жгута и выполнении прокола. Неприятные ощущения в ходе вливания раствора, включая головокружение, тошноту, слабость и потемнение в глазах, свидетельствуют о том, что инфузия идёт неправильно.
Как понять, что лекарство идёт мимо вен?
Чтобы предотвратить инфильтрацию и экстравазию, необходимо внимательно наблюдать за состоянием пациента во время процедуры. Перечень тревожных признаков:
- неестественно блестящая, плотная, натянутая кожа в месте введения иглы;
- напряжение и появление отека (особенно опасна быстро нарастающая отечность);
- изменение оттенка и температуры руки — покраснение, посинение, слишком холодная кожа;
- самостоятельное замедление или прекращение поступления лекарства;
- продолжение инфузии после наложения жгута на вену;
- утечка раствора вокруг места введения;
- жжение или дискомфорт на участке, где находится игла.
При появлении подобных симптомов следует немедленно прекратить инфузию и вынуть иглу. Место введения необходимо внимательно осмотреть, а при вливании большого количества раствора мимо вены (особенно, если он вязкий или едкий) необходимо немедленно обратиться к врачу. Для устранения последствий в таких случаях требуется введение антидота.
Если количество препарата, попавшее в ткани, небольшое, нужно наблюдать за пораженным местом на протяжении 2-3 дней. При первых проявлениях некроза немедленно обратиться в медицинское учреждение.
При повреждении вены необходимо придавить ее на несколько минут, а потом наложить сухую стерильную повязку, при появлении гематомы — сделать компресс. Если состояние больного не ухудшилось, можно поставить капельницу повторно в другую вену.
Куда ставят капельницу, если вены на руках плохие?
Если возможность поставить капельницу в вену на сгибе локтя нет, медсестра выбирает другое место. Вводить иглу в мелкие сосуды категорически не рекомендуется. Попасть в них крайне сложно, а проблемы впоследствии возникают гораздо чаще — возможны гематомы и флебиты. Осмотр начинают с тыльной стороны кисти, где сосуды также достаточно крупные и хорошо выражены. Туда обычно ставят катетер — локтевой сгиб плохо подходит для этих целей, так как устройство можно легко повредить при сгибании руки.
Далее осматривают вены предплечья, причем выбирают место так низко, как это возможно. Сосуды, проходящие по внешней стороне предплечья около запястья, используют редко — они проходят близко к нервам, поэтому существует высокий риск повреждения. В вены внутренней части руки ниже локтя (так называемой антекубитальной ямки) капельницы также практически не ставят. При попадании раствора в близлежащие ткани происходит сдавливание важных анатомических структур, что грозит повреждением вен и некрозом.
В вены ног капельницы ставят крайне редко — только при невозможности введения препарата другим способом. Сосуды более склонны к воспалениям и флебитам, а процедура крайне болезненная — кожа на нижних конечностях грубая, поэтому проколоть ее гораздо сложнее. Крупных вен, помимо центральных бедренных, там нет, а подколенные неудобны из-за расположения.
При отсутствии других вариантов врачи выбирают для инфузий «вены последней надежды», то есть центральные. В их число входят:
- подключичные (под правой или левой ключицей);
- внутренние яремные по бокам шеи;
- бедренные, которые расположены в паху — используются крайне редко из-за высокого риска осложнений.
Такие внутривенные вливания представляют собой малую хирургическую операцию — сначала выполняют катетеризацию, после чего вводят лекарственные растворы. Катетеризация проводится под анестезией и контролем УЗИ — некоторые сосуды незаметны глазу, поэтому определить без соответствующих ориентиров невозможно.
Особенно сложно ставить капельницы новорожденным или младенцам. Вены на руках у них очень тонкие, поэтому попасть в них сможет далеко не каждая опытная медсестра. Кроме того, маленькие дети не способны длительное время лежать абсолютно неподвижно, что повышает риск травм. Таким пациентам капельницы часто ставят в ноги или вены на голове — подобная процедура часто шокирует родителей, но значительно уменьшает риск осложнений.
Самостоятельное проведение процедуры может привести к серьезным осложнениям, поэтому лучше обратиться к опытному медработнику. Чтобы поставить капельницу в Москве по ценам ниже, чем в коммерческих клиниках, нужно вызвать квалифицированную медсестру, позвонив по телефону на нашем сайте. Опытный специалист проведет процедуру быстро, безболезненно и абсолютно безопасно!
Список литературы
- Мухина С. А., Тарновская И. И. Практическое руководство к предмету «Основы сестринского дела»: учебник. — М.: Родник, 2005 г.
- www.who.int Публикации Всемирной организации здравоохранения ВОЗ ВОЗ/ГСБИ: Комплект методических материалов по безопасности инъекций и сопутствующим процедурам.
- Савельев Н.«Уколы, капельницы, перевязки и другие медицинские процедуры и манипуляци»: — М.: АСТ, 2017 г.
- Биккулова Д.Ш. Протоколы венозного доступа — комплексное решение проблем ЦВК. //Журнал Поликлиника 1(2)/2014 г.
- Брико Н.И., Биккулова Д.Ш., Брусина Е.Б., и др., Профилактика катетерассоциированных инфекций кровотока и уход за центральным венозным катетером (ЦВК). //Клинические рекомендации. — М.: «Ремедиум Приволжье», 2017 г.
Версия для печати
Проблемы венозного доступа: мелкие, хрупкие вены и «бумажная» кожа
Причин этому может быть множество.
Старение. Знание особенностей кожи пожилых людей облегчает катетеризацию вен у таких пациентов. Со временем, у человека уменьшается содержание коллагена и эластина в коже, и она становится тонкой, «бумажной».
Также истончается подкожно-жировой слой. С возрастом ослабевает и иммунная система, поэтому повреждения кожи после венепункций заживают хуже. Все это повышает риск травмы, кровотечения из места венепункции, и образования гематом. Обезвоживание и плохое питание, которые довольно часто встречаются у пожилых, увеличивают риск разрывов кожи.
Длительное применение кортикостероидов. Как таблетированные, так и топические формы стероидов могут вызвать атрофию эпидермиса и его травмирование.
У многих пациентов с хроническими болезнями легких бывает такая кожа.
Ультрафиолет. Ультрафиолетовые лучи солнца могут разрушать коллаген и эластин в коже, частое воздействие солнечных лучей приводит к легкой травматизации кожи.
Антикоагулянты. У пациентов, принимающих антикоагулянты, повышенный риск кровотечения.
Наследственность. Предрасположенность к истончению кожи может быть наследственной.
Повторные обследования и госпитализации. Частые венепункции, проводимые для получения проб крови или сосудистого доступа, могут повреждать здоровую кожу и еще более травмировать уже поврежденные сосуды. На венах могут образовываться рубцы, образуются мелкие капилляры-коллатерали, и появляются тонкие, хрупкие вены, которые плохо подходят для пункции.
Внутривенное употребление наркотиков. Вены могут повреждаться при введении в них едких растворов наркотиков, в результате чего образуется рубцовая ткань. Иногда при введении наркотиков в мягких тканях образуются абсцессы, если раствор вытекает или случайно вводится под кожу.
Сухая кожа. Мыло смывает естественный жировой слой кожи и высушивает ее, в результате чего кожа более чувствительна к травмам.
Правильный подход
Существуют специальные методики, которые позволяют пунктировать и катетеризировать тонкие вены и защитить легко травмирующуюся кожу.
- Самое главное — это сохранить крупные вены локтевой ямки, и начинать с дистальных вен. Однако у стариков вены кисти — не самый лучший выбор из-за тонкой, сухой кожи.
- Выбирайте катетер адекватного диаметра: тонкие вены катетеризируют катетерами калибра 22 и 24 G. В зависимости от целей терапии катетер должен быть возможного наименьшего диаметра и длины.
- По возможности не пользуйтесь жгутом. Если жгут тугой, то вена может просто лопнуть, и когда в нее вводится игла — образуется гематома. Если все же приходится пользоваться жгутом, то накладывайте его не туго, и сразу же распускайте. Также можно наложить жгут на рукав одежды.
- Для уменьшения риска инфицирования, правильно подготовьте кожу для обеспечения венозного доступа. При протирании кожи антисептиком не нажимайте сильно, иногда приходится аккуратно состричь волосы на руке, но брить нельзя. Мелкие порезы при бритье — входные ворота для бактерий.
- Когда вы пунктируете вену, игла должна идти практически параллельно коже. Это снижает вероятность сквозного прокола вены. Обязательно натяните кожу над веной, чтобы не было ее скольжения. После того, как в игле появится ток крови, аккуратно снимите катетер, не формируя, чтобы не разорвать вену.
- Фиксация катетера — еще одна сложная задача, если ваш пациент имеет тонкую, «бумажную» кожу. Тонкая кожа легко травмируется от любого пластыря. Можно воспользоваться пластырем на нетканой основе — он менее травматичен. Необходимо использовать минимальное количество пластыря. Можно использовать специальные пленки для фиксации катетера.
- Самое опасное в плане травмы кожи событие — это удаление пластыря. Чтобы предотвратить это, нетканый пластырь можно просто отмочить — тогда он легко отойдет. Постарайтесь не тянуть за полоску пластыря слишком сильно. Если, несмотря ни на что, появляется надрыв кожи или ссадина — то это лечат, как рану, и не предпринимают никаких попыток венепункции, пока все не заживет. После извлечения катетера лучше прижать кожу сухой стерильной салфеткой, потом обработать антисептиком и ничем не перевязывать, так как это тоже может привести к травме.
- Обязательно повесьте на спинку кровати четкое предупреждение о том, что у пациента плохие вены и хрупкая кожа.
Что можно посоветовать пациенту?
Можно давать пациентам следующие советы:
- Питаться разнообразной пищей с достаточным количеством белка.
- Пить много воды, чтобы поддерживать тонус кожи и сосудов.
- Пользоваться увлажняющими кремами для рук, чтобы восстановить естественный жировой слой кожи и не пользоваться твердым мылом.
- Ограничить пребывание на солнце.
- Носить одежду с длинными рукавами, чтобы избежать травм кожи.
Список литературы
1. Infusion Nurses Society. Infusion nursing standards of practice. J Infus Nurs. 2011;3(suppl 1):S1—S110.
2. Alexander M, Corrigan A, Gorski L, Hankins J, Perucca R, eds. Infusion Nursing: An Evidence-Based Approach. 3rd ed. St. Louis, MO: Elsevier Saunders; 2010.
3. LeBlanc K, Baranoski S. Prevention and management of skin tears. Adv Skin Wound Care. 2009;22(7):325—332.
4. Gibson LE. Thin skin? Added protection helps. Mayo Clinic. 2011.http://www.mayoclinic.com/health/thin-skin/AN01688.
Как обеспечить венозный доступ у пожилых людей: подсказки
Обеспечение и поддержание венозного доступа у пожилых людей — трудная задача. Старение затрагивает кожу, стенки вен, и кровоток — так, что даже самый опытный специалист не всегда может попасть в вену пожилому человеку. Кожа теряет тонус и эластичность и становится более хрупкой и предрасположенной к травмам. Когда происходит кровоизлияние под кожу, оно распространяется на большую площадь, затрудняя венозный доступ. Также, потеря подкожного жира у пожилых делает вены подвижными, они «перекатываются» под кожей, когда вену пытаются пунктировать. Все эти изменения увеличивают риск разрыва вен, того, что они лопнут, а кожа будет травмирована.
У пожилых часто имеется сразу несколько хронических заболеваний и снижение иммунитета, что делает их уязвимым к инфекциям. Поэтому к асептике при выполнении манипуляций надо относиться очень ответственно, не растирать кожу слишком сильно, чтобы не допускать появления микроцарапин — входных ворот инфекции.
У пожилых людей симптомы инфекции могут быть маловыраженными или атипичными. Надо обращать внимание на малейшие изменения сознания, субфебрильную лихорадку, брадикардию или тахикардию, слабость, сонливость и сниженный аппетит.
Вот несколько способов снизить риск венепункции у пожилого человека:
- Постарайтесь не растягивать и не травмировать кожу. По возможности, пользуйтесь мягким жгутом, и не затягивайте его слишком сильно. Если вены достаточно выражены, можно пунктировать вообще без жгута. Никогда не пользуйтесь тугими жгутами у стариков, это может привести к появлению петехий, гематом, или разрыву вен вследствие переполнения их кровью.
- Используйте катетер минимального возможного диаметра. Для назначения растворов и регидратации этого обычно бывает достаточно.
- Обратите внимание на глубину залегания вены. Большинство вен проходят практически параллельно коже, поэтому вводить иглу тоже стоит почти параллельно коже, под углом 10-20 градусов.
- До того, как проколоть кожу, натяните ее над веной, чтобы зафиксировать сосуд. Не зажимайте вену ниже места пункции: вы не увидите, куда колоть.
- Не используйте боковой доступ, прокалывайте кожу прямо над веной, чтобы игла не сместила вену.
- Не торопитесь! Спешка нужна только при реанимации. Работайте медленно и аккуратно — тогда вы сможете ставить катетеры в вены с первого раза.
- Не налегайте на иглу — она и так достаточно острая. Как только почувствуете, что прокололи стенку вены, аккуратно вытащите иглу и проверьте катетер.
- Если попытка пункции и катетеризации вены безуспешна, или появилось большое подкожное кровоизлияние, то аккуратно придавите это место, несколько дольше, чем у молодых пациентов. У пожилых сгусток образуется медленнее, даже если они не принимают антикоагулянты. Если возникает травма кожи, то на 24 часа прикладывают холодный компресс, затем его меняют теплым.
- Тщательно наблюдайте за пациентом, чтобы вовремя заметить симптомы инфильтрации, объемной перегрузки и инфекции. При инфильтрации не всегда бывает немедленный отек, обычно меняется цвет и температура кожи. По возможности, пользуйтесь инфузионными насосами, и устанавливайте низкие показатели давления. При появлении влажных хрипов в легких — инфузию сразу прекращают — это признак объемной перегрузки.
Объясните пациенту, что надо сообщать о боли или отеке в месте катетеризации вены, и расскажите о симптомах осложнений пациенту и его родственникам. После окончания инфузии аккуратно удалите катетер, чтобы не повредить кожу.
Список литературы
Infusion Nurses Society. Infusion Nursing Standards of Practice. J Infus Nurs. 2006;29(1, suppl):S1-S92.
Millam D, Hadaway L. On the road to successful I.V. starts. Nursing. 2003;33(5, suppl 1):S1-S16.
Новые тенденции в инфузионной терапии
Создание культуры безопасности
Сейчас безопасность занимает первое место во всех аспектах организации здравоохранения, это связано с современным анализом медицинских ошибок, и вызванных ими смертей. Большинство экспертов согласны с тем, что это — неизбежное зло, однако их число можно уменьшить. Когда происходит ошибка, самые важные вопросы, на которые нужно получить ответ — это почему, как, когда, где это случилось, и кто это сделал. Нужно стремиться не к наказанию виновного, а к изменению системы — чтобы таких ошибок более не происходило. Анализ ошибок должен быть направлен на улучшение работы системы!
Эта культура безопасности включает в себя такие компоненты, как инфекционный контроль, безопасное применение медикаментов, общение с пациентами и работу с персоналом.
Инфекционный контроль
Распространенность травм медицинских работников от уколов иглой продолжает расти. Однако против этого выступают новые технологии и безопасные системы пункции и катетеризации вен. Это снижает контакт персонала с потенциально инфицированной кровью. Медсестры должны принять устройства для безопасного сосудистого доступа, научиться их правильно использовать. Это зависит от нескольких факторов — организационной культуры, высокого качества обучения медсестер, и культуры самого сотрудника, который будет использовать эти устройства.
Нозокомиальные (или внутрибольничные) инфекции — это одно из самых частых осложнений госпитализации, распространенность его составляет от 5 до 10%, или около 2 миллионов случаев в год. Девяносто тысяч этих пациентов умирают, а расходы на их лечение приближаются к 4.5 миллиардам долларов в год (это данные по США). Поэтому важно понимать, что от профилактики нозокомиальной инфекции зависит безопасность пациента.
Четыре основных типа нозокомиальных инфекций — это пневмония, инфекции, связанные с устройствами для инфузии, хирургические инфекции, и инфекции, связанные с мочевыми катетерами. Из них самыми опасными и самыми дорогостоящими в плане лечения являются гематогенные инфекции, связанные с внутривенными устройствами для инфузионной терапии. Сейчас частота таких инфекций в три раза выше, чем это было 30 лет назад.
Небольшой процент септических гематогенных инфекций связан с периферическими венозными катетерами, в соответствии с отчетами клинических исследований, однако поскольку эти устройства распространены очень широко, каждый год вследствие их использования регистрируется большое количество тяжелых и даже смертельных инфекций. Сообщается о таких тяжелых инфекционных осложнениях, как местные инфекции, остеомиелит, тромбофлебит, эндокардит, абсцессы легких, и абсцессы мозга. В одном сообщении говорится, что при наличии катетера у больных ВИЧ-инфекций выше вероятность развития осложнений, чем при его отсутствии. В другом исследовании, в которое были включены более 2000 случаев катетеризации периферических вен, примерно четверть всех портов оказались инфицированными коагулазо-негативными стафилококками (посев проводился после удаления катетера). Эти работы позволяют предположить, что инфекция периферических венозных катетеров сегодня — событие нередкое.
Концепция закрытой инфузионной системы применяется для контейнеров с жидкостью и для назначения длительной комбинированной инфузии, сейчас эта методика распространилась и на системы внутривенных катетеров. Для традиционного катетера, надетого на иглу, в данном случае требуется короткий набор-удлинитель или безыгольный коннектор, или оба эти компонента. В закрытой системе сочетаются все три устройства, что позволяет необходимость присоединения удлинителя непосредственно к порту катетера. Закрытая система предотвращает вытекание крови, снижает травматизацию вены, и снижает вероятность контаминации при выполнении соединений.
Мероприятия по инфекционному контролю при инфузионной терапии в периферические вены должны проводиться по следующим направлениям:
- Жесткие требования по гигиене рук для медицинских работников;
- Дезинфекция кожи пациента подходящим антисептиком до установки катетера и во время смены наклеек. Для взрослых и детей старше 2 месяцев можно использовать препарат на основе 2% хлоргексидина;
- Применение только однодозовых флаконов для всех парентеральных растворов и лекарственных препаратов, где это только возможно;
- Поддержание строгой асептики при установке катетера и уходе за ним.
Гигиена рук с применением спиртовых салфеток высокоэффективна против широкого спектра бактериальных, вирусных и грибковых инфекций. В больнице такие салфетки должны быть в легком и свободном доступе для персонала, так как это — эффективное средство инфекционного контроля, и снижает то время, которые медицинская сестра тратит на обработку рук.
Многие медицинские ассоциации настойчиво рекомендуют применение однодозовых контейнеров для предупреждения септических инфекций. Вспышки малярии, гепатитов В и С, и ВИЧ-инфекции часто связаны с использованием многодозовых контейнеров, например, для физраствора или гепарина, которые применяются для промывания катетеров. Исследования показывают, что многодозовые флаконы часто не маркируются датой открытия, используются после истечения срока годности и для нескольких пациентов сразу.
Применение больших емкостей с физраствором, как средства промывания катетеров также может стать причиной вспышек катетерных госпитальных инфекций. Однодозовые контейнеры могут выпускаться как в форме флаконов, так и в форме предзаполненных шприцов. В таких контейнерах не содержатся консерванты, поэтому их можно использовать только один раз, затем они утилизируются. Single-dose containers may be single-dose vials or prefilled syringes. Никогда нельзя закрывать колпачком иглу такого шприца или второй раз присоединять его к системе для инфузии.
Также очень важным является контроль ошибок, то есть обязательное сообщение о них. Сейчас ошибки разбираются только внутри отделения в добровольном порядке. В этом случае большое количество бумаг, а также страх наказания могут толкать персонал на сокрытие ошибок. Некоторые специалисты утверждают, что сообщение во внешние службы может привести к увеличению числа судебных исков против медицинских учреждений. В этом случае оптимально назначить ответственными за разбор ошибок профессиональные ассоциации, так как понимание причин таких ситуаций только поможет улучшить качество оказываемой медицинской помощи.
Безопасное использование медикаментов
Число нежелательных реакций на лекарственные препараты в США в год достигает 1.9 миллионов случаев, примерно 180000 либо угрожают жизни, либо заканчиваются смертельным исходом. Чаще всего это бывает при использовании сердечно-сосудистых средств, антибиотиков, диуретиков, анальгетиков и антикоагулянтов.
Применение компьютерных технологий при назначений лекарственных средств, позволяют улучшить эту статистику — хотя технология сама по себе никогда не бывает застрахованной от ошибок. Современные инфузионные насосы позволяют программировать концентрацию препарата, дозы и скорость инфузии. В США введено обязательное штрих-кодирование лекарственных средств, что поможет предупредить примерно 200 000 случаев нежелательных реакций и ошибок трансфузии в течение последующих 20 лет. Однодозовая фасовка лекарственных средств, и инфузионных растворов, включая препараты для промывания катетеров, также позволяет снизить процент ошибок.
Общение с пациентами и работа с персоналом
Эффективная работа с персоналом, пациентами и коммуникации между отделениями требуют постоянного внимания и улучшений. Если медсестра получает устное указание от врача о назначении лекарственных препаратов, то необходимо четко повторить полученное указание вслух, обязательно уточнить дозу. Следует избегать применений сокращений, так как это может привести к ошибочному назначению лекарственных препаратов. Например, латинскую букву U, которую используют в качестве сокращения слова «единица» легко принять за цифры 4 или 0, что может привести к увеличению дозы.
Такие осложнения инфузионной терапии, как инфильтрация, экстравазация, тромбоз и инфекция могут приводить к потере конечности, поэтому их классифицируют, как тяжелые. Такое осложнение требует тщательного анализа причины, и понимания того, как произошла ошибка, и что нужно сделать, чтобы предотвратить ее появление в будущем.
Инфузионная терапия — это инвазивная процедура, которая может вызывать тяжелые жизнеугрожающие или инвалидизирующие осложнения. Безопасность пациента требует пристального внимания всех медицинских работников. Медицинские сестры, врачи, пациенты, работники медицинских учебных заведений и администраторы — все они вовлечены в той или иной мере в процесс обеспечения безопасности. Культура безопасной работы важна для каждого человека.
Список литературы
Ballard KA. Patient safety: A shared responsibility. Online Journal of Issues in Nursing. 8(3):4, September 30, 2003.
Burke JP. Infection control-a problem for patient safety. The New England Journal of Medicine. 348(7):651-656, February 13, 2003.
Keepnews D, Mitchell PH. Health systems’ accountability for patient safety. Online Journal of Issues in Nursing. 8(3):2, September 30, 2003.
Koppel R, et al. Role of computerized physician order entry systems in facilitating medication errors. JAMA. 293(10):1197-1203, March 9, 2005.
Rivers D, et al. Predictors of nurses’ acceptance of an intravenous catheter safety device. Nursing Research. 52(4):249-255, July-August, 2003.
При проведении инфузионной терапии и для быстрого оказания экстренной медицинской помощи используются специальные медицинские приспособления. В статье расскажем как и для чего ставится катетер, какие бывают виды капельниц и как пользоваться катетером.
Содержание
- Что такое катетеризация?
- Периферический и центральный венозный катетер
- Как ставят катетер в центральную вену?
- Периферический катетер
- Как понять, что все идет правильно?
- Если нет вен на руках?
- Как ухаживать за катетером?
- Когда и как удалять капельницу?
Что такое катетеризация?
Для вливания лекарств, парентерального питания и забора крови при проведении анализов необходим быстрый доступ к кровеносным сосудам. Особенно важен он при патологических состояниях, когда забор требуется делать несколько раз в день, а каждый раз колоть вену — это болезнено и травмоопасно для пациента.
Катетеризация вен — это манипуляция, которая обеспечивает доступ к кровеносным сосудам. Постановка катетера — одна из основных рабочих обязанностей реанимационной медсестры. Процедура практически не отличается от обычного укола, но при установке приспособления требуется, чтобы вена в определенном промежутке была прямой.
Что такое периферический и центральный венозный катетер?
Есть два вида приспособлений для капельниц:
- центральный катетер. Эта длинная гибкая трубка используется для установки в просвете крупного сосуда. Центральные вены находятся глубоко, поэтому данной процедурой занимаются опытные медицинские специалисты;
- периферический катетер. Это укороченная полая игла, внутри которой находится иголка–стилет. Она используется для прокола кожных покровов и венозной стенки. После удаления тонкой иглы катетер остается в сосуде.
Манипуляции с подкожной веной менее сложны, они могут проводиться медсестрой в стационарных условиях.
Как ставят катетер в центральную вену?
Данный вид катетеризации, как правило, осуществляется в отделении интенсивной терапии, реанимации. Процедура проводится при тяжелых состояниях, когда необходимо быстрое вливание или изменение венозного давления. Центральный персональный катетер устанавливается в подключичную, бедренную, яремную вены. При осуществлении процедуры возможны осложнения: флебиты, сепсис, скопление крови или воздуха. Чтобы избежать риска, выбирается наиболее безопасный способ — установка трубки под УЗИ-контролем.
Как ставится периферический катетер?
Изделие предназначено для введения в область рук, головы или шеи. Лекарство вливается через свободный конец устройства.
Подготовка к катетеризации
Установка катетера требует проведения подготовительного этапа. Он включает следующие мероприятия:
- тщательное мытье и обработка рук;
- подготовка набора для катетеризации, в который входят катетер, вата, стерильные салфетки, маска и перчатки для индивидуальной защиты, стерильный лоток, спиртовой раствор, лейкопластырь, жгут, лоток для отходов, шприц с раствором гепарина;
- оценка изделий на целостность упаковки и соблюдение сроков годности.
Также необходимо перепроверить личность и персональные данные пациента, которому показана катетеризация.
Как найти вену?
Чтобы правильно выбрать вену для укола, следует понять, кому и для чего ставят катетер. Выбор сосуда будет зависеть от цели постановки. При подготовке к операции пациентов с тяжелыми травмами или кровотечениями ставится большой катетер в крупную вену. Для пожилых людей подбирают приспособление меньшего размера, потому что с возрастом вены становятся менее выражены. Выбирая место укола, начинают с дистальных вен, которые находятся в области кисти и предплечья. В этом случае применяется принцип восхождения от кистей выше: если сосуды плохо видны, нужно переходить к предплечью.
Куда можно колоть, а куда нельзя?
Для одного–двух уколов локтевые сгибы — наиболее подходящее место, поскольку сосуды здесь достаточно крупные и отчетливо видны. Однако для катетеризации этот участок не очень подходит. Если пациент даже случайно согнет и разогнет руку в локте, поставленное приспособление может надломиться. В других местах сосуды менее видны, но при наложении жгута они легко прощупываются и становятся доступны для укола.
Для катетеризации не подходят мелкие вены. В них трудно попасть, а осложнений после капельниц может быть больше. Катетер обычно не ставят в сосуды ног из-за неудобного расположения и высокого риска возникновения воспалений сосудистых стенок. Исключением является центральная бедренная вена.
Порядок действий при постановке катетера
Процедура состоит из последовательных шагов:
- выбор области для установки;
- наложение эластичного жгута, который размещается несколько выше участка для укола;
- дезинфекция рук и надевание перчаток;
- обработка места для капельницы антисептическим раствором;
- прижатие вены;
- прокол, ввод катетера;
- продвижение приспособления по вене, плавное оттягивание тонкой иглы–проводника;
- снятие жгута;
- пережатие сосуда пальцами, удаление проводника;
- подсоединение капельницы;
- фиксация катетера медицинским лейкопластырем;
- проверка состояния больного;
- утилизация отходов, обработка рук.
Важно: если при введении катетера в камере появляется кровь, необходимо приблизить приспособление к коже и уменьшить угол его наклона.
Как понять, что все идет правильно?
Если сосуд выглядит нормально, значит изделие заняло верное положение. Скорость вливания лекарства является нормальной, а пациент не ощущает дискомфорта — беспокоиться не о чем. Когда капельница не попала в вену, это заметно сразу.
На ошибки при установке катетера указывают признаки:
- припухлость, вздутие вены;
- болезненные ощущения, чувство жжения в области укола;
- образование кровоподтека;
- медленное вливание препарата, а также отсутствие движения по капельнице.
При появлении отека или синяка следует немедленно убрать иглу, обработать участок антисептиком и наложить тугую повязку. При обильном кровотечении необходимо поднять руку выше уровня тела.
Что делать, если нет вен на руках?
Сосуды присутствуют у всех, однако иногда катетеризация усложняется из-за индивидуальных особенностей организма, наличия патологий.
Трудности могут возникнуть в следующих ситуациях:
- тонкие и слабые венозные стенки. Наблюдаются в связи с возрастными изменениями в организме и нарушениями метаболизма у пожилых людей;
- ломкость сосудов. Обусловлена наличием заболеваний — геморрагического васкулита, синдрома красной волчанки, склеродермии;
- поврежденные вены при частых уколах и капельницах. Наблюдаются у пациентов с онкологическими заболеваниями, которые проходят длительный курс химиотерапии и других видов лечения с внутривенным вливанием;
- «сожженные» вены, напоминающие дорожки. Возникают у людей, постоянно употребляющих запрещенные наркотические вещества.
Опытные медики знают, как обнаружить подходящий периферический сосуд и как поставить катетер при наличии патологических особенностей. Если такая возможность полностью отсутствует, капельница ставится в центральную вену.
Как ухаживать за катетером?
Медицинской сестре необходимо соблюдать следующие требования:
- проводить любые действия с системой в стерильной маске и перчатках;
- исключить возможные смещения и повреждения капельницы персоналом и пациентом;
- проверять положение катетера перед вливанием;
- плотно закрывать и фиксировать заглушку после каждого введения раствора;
- регулярно осматривать область катетеризации на наличие покраснений, гематом и сообщать о появившихся симптомах врачу;
- промывать катетер после каждого вливания препарата и ежедневно при длительных перерывах между процедурами;
- регулярная проверять фиксирующую повязку и заменять ее при необходимости.
Правильное использование и уход за устройством позволяют избежать трудностей при установке, а также исключить возможные осложнения после катетеризации.
Когда и как удалять капельницу?
Венозный катетер может располагаться в вене не более 72 часов. Если требуется дальнейшая инфузия, систему убирают и ставят новую в другую область.
Этапы удаления:
- обработать руки, надеть перчатки;
- убрать лейкопластырь, не используя ножницы во избежание повреждений устройства;
- прижать зону ввода салфеткой и медленно вытянуть катетер в положении, параллельном кожному покрову;
- проверить целостность изделия;
- наложить стерильную повязку;
- утилизировать материалы.
Теперь вы знаете, что такое катетер в вену и как его правильно применять. Однако следует помнить, что установкой системы должен заниматься профессионал во избежание вреда здоровью и жизни пациента.
Рекомендуемые изделия для проведения катетеризации вен:
- система для переливания инфузионных растворов, 21G, 25 шт.;
- катетер Игла–Бабочка, 0.6х19мм, 23G;
- Cosmopor Е Повязка послеоперационная стерильная, 8смх10см, 10 шт.;
- система инфузионная для переливания растворов с иглой, 21G(0.8ммх40мм);
- Унипласт пластырь фиксирующий, 1.25х500 см, пластырь медицинский, на основе нетканого материала;
- система трансфузионная для переливания крови с иглой, 18G(1.20х40), 1 шт.;
- салфетки марлевые медицинские стерильные, 7,5х7,5 см, в индивидуальных упаковках, 10 шт.
Будьте здоровы!
Источники
- Методические рекомендации по обеспечению и поддержанию периферического венозного доступа // РАМС. СПб. — 2011;
- Санитарно-эпидемиологические требования к организациям, осуществляющим медицинскую деятельность (СанПиН 2.1.3.263010): 70-71.
Информация представлена в ознакомительных целях и не является медицинской консультацией или руководством к лечению со стороны uteka.ru.
Лекция для врачей «УЗИ сосудов верхних конечностей (практическое занятие)». Лекцию для врачей проводит профессор кафедры рентгенологии и ультразвуковой диагностики Академии ПДО ФГБУ ФНКЦ ФМБА России, д.м.н., профессор Носенко Екатерина Михайловна
Дополнительный материал
Анатомия верхней конечности (отрывок из книги «Ультразвуковое исследование сосудов» — Цвибель В. Пеллерито Дж.)
Выявление заболевания артерий требует детального знания анатомии. В данной главе приводится основная информация по анатомии верхних и нижних конечностей. Излагаются нормальная анатомия, варианты развития, основные коллатеральные пути [1-6], приводятся иллюстрации, в основном в виде отличного качества ангиограмм с информационными блоками в подписях к ним.
Все чаще исследование анатомии и патологии артериального дерева происходит неинвазивным путем с применением компьютерной или магнитно-резонансной томографии, хотя информативность этих методов все же уступает катетерной ангиографии. В этой главе, опять же в целях обучения, мы выбрали именно ангиографические снимки, так как на них лучше визуализируются мелкие анатомические детали.
В данной главе нами используются следующие термины. «Плечо» — часть верхней конечности между плечевым и локтевым суставами, «предплечье» — область конечности между локтевым суставом и кистью, «бедро» — часть нижней конечности между тазобедренным и коленным суставами, «голень» — часть нижней конечности между коленом и голеностопным суставом.
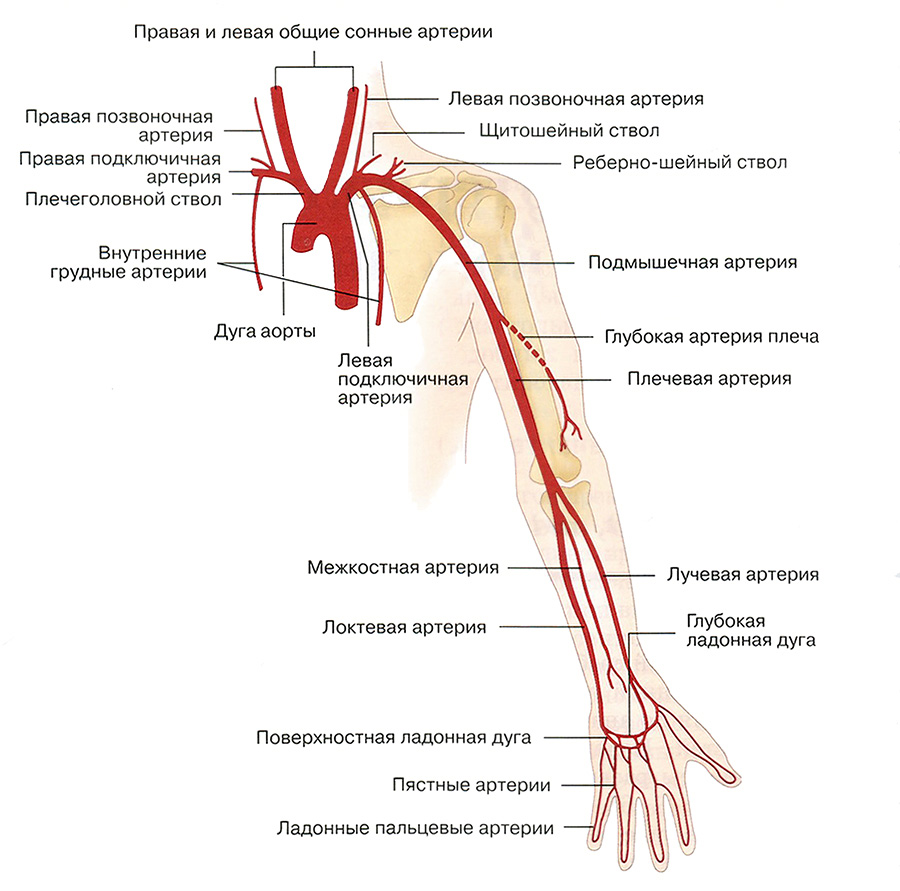
Нормальная анатомия верхних
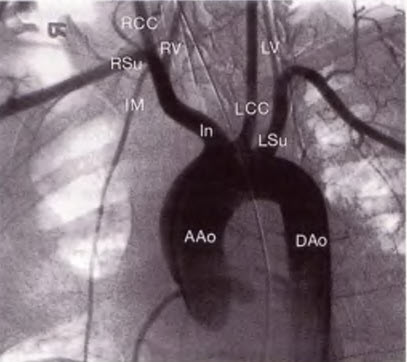
Нормальная анатомия верхних конечностей схематично изображена на рис. 14.1. На рис. 14.2 — 14.5 представлены ангиограммы отдельных областей артериального русла верхней конечности начиная с аорты до пальцев. Эти рисунки необходимо тщательно изучить, так как в подписях к ним содержится полезная информация.
Варианты анатомического развития
Нормальное анатомическое строение артериального дерева верхней конечности весьма вариабельно. Наиболее часто встречающиеся варианты представлены в табл. 14.1. Изучение этих особенностей нормальной анатомии поможет избежать затруднений и ошибок во время допплерографического исследования. На рис. 14.6 приводится один из примеров нормального варианта развития артериального русла.
Артериальные коллатерали
Большинство артериальных сосудов, обозначенных на рис. 14.1-14.6, могут служить путями коллатерального кровоснабжения в случае обструкции магистральных стволов.
Ниже приводятся основные пути коллатерального кровотока.
1. При обструкции проксимальных отделов подключичной артерии или плечеголовного ствола:
а) коллатеральный кровоток через артерии головы и/или шеи в подключичную артерию дистальнее места обструкции (так называемый симптом позвоночно-подключичного обкрадывания);
б) коллатеральный кровоток через артерии таза, передней брюшной и грудной стенки в подключичную артерию дистально от места обструкции.
2. При обструкции дистальных отделов подключичной или подмышечной артерии:
а) коллатеральный кровоток через артерии передней стенки грудной клетки или плеча в подмышечную артерию дистально от места обструкции.
3. При обструкции плечевой артерии или ее ветвей:
а) коллатеральный кровоток между дистальными отделами плеча и проксимальными отделами предплечья;
б) коллатеральный кровоток через среднюю треть к дистальной трети плеча и/или предплечья;
в) ретроградный кровоток через ладонную артериальную дугу.
На рис. 14.7 представлен пример коллатерального кровотока при окклюзии лучевой артерии.
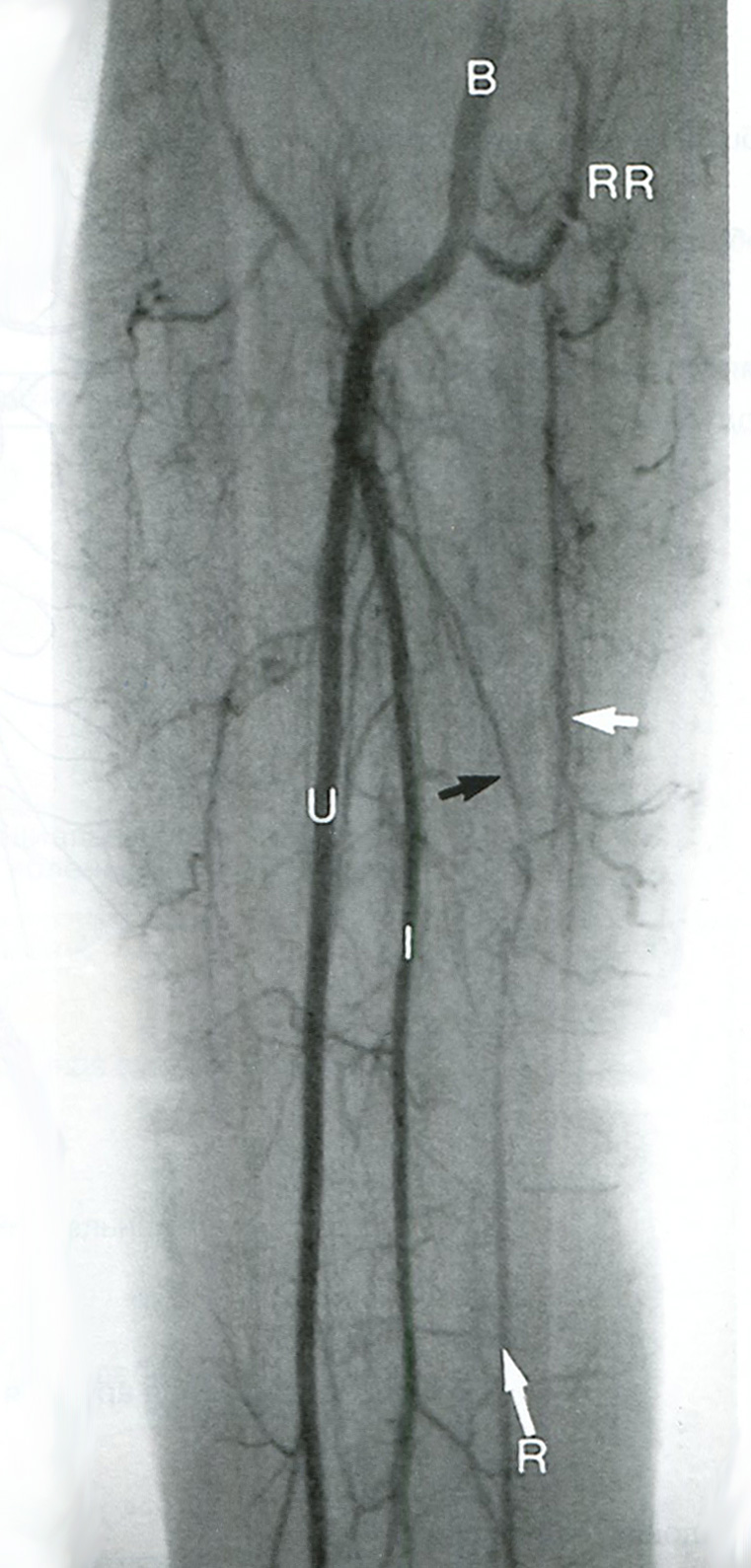
Рис. 14.1. Нормальная анатомия артерий верхней конечности. Обратите внимание на внутренние грудные артерии, которые используются для аутотрансплантации при аортокоронарном шунтировании. Глубокая ладонная артериальная дуга формируется из лучевой артерии, поверхностная ладонная дуга — из локтевой артерии. Артериальные дуги обычно анастомозируют, однако могут и не иметь анастомозов.
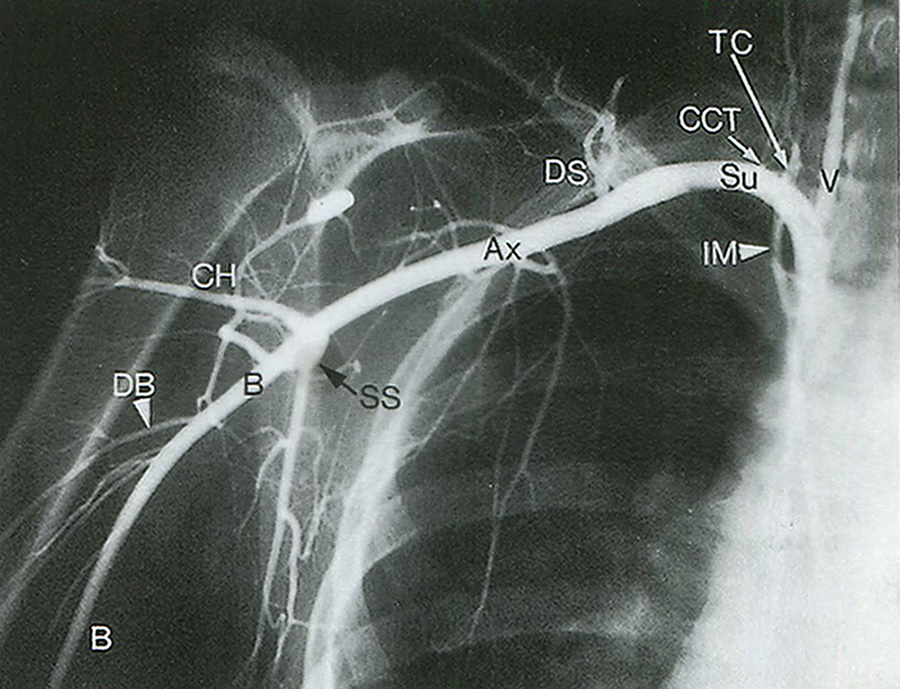
Рис. 14.2. Дуга аорты соединяет восходящий (ААо) и нисходящий отделы аорты (DАо). От дуги аорты отходят три крупных артериальных ствола: справа — брахиоцефальный ствол (In), левее — левая общая сонная артерия (LCC) и затем — левая подключичная артерия (LSu). Брахиоцефальный ствол делится на правую общую сонную артерию (ВСС) и правую подключичную артерию (RSu). Правая и левая позвоночные артерии (RV, LV) отходят от подключичной артерии, хотя на данной ангиограмме это не совсем четко видно. Внутренняя грудная артерия также отходит от подключичной артерии.
Рис. 14.3. Подключичная артерия (Su) отходит от подмышечной артерии (Ах) на уровне латерального края I ребра. Подмышечная артерия в свою очередь переходит в плечевую артерию (В) на уровне нижнелатерального края большой круглой мышцы. Заслуживают внимания такие ветви подключичной артерии, как щитошейный ствол (ТС) и реберно-шейный ствол (ССТ), поскольку при допплерографическом исследовании они могут быть ошибочно приняты за позвоночные артерии (V). Множественные ветви, кровоснабжающие мышцы лопатки, служат коллатералями при обструкции подключичной артерии или плечеголовного ствола. СН — артерия, огибающая плечевую кость; DB — глубокая артерия плеча; DS — дорсальная лопаточная артерия; IМ — внутренняя грудная артерия; SS — подлопаточная артерия.
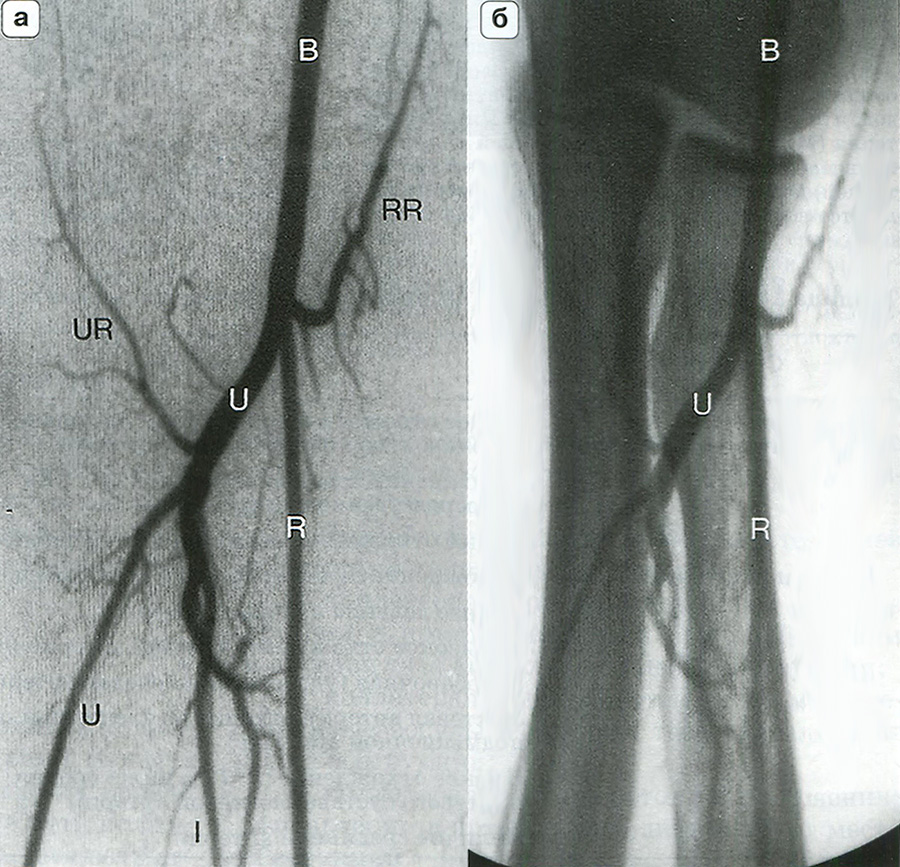
Рис. 14.4. Артериальная анатомия (а) и костные ориентиры (б) локтевого сустава. Плечевая артерия (В) делится на уровне локтевого сустава на лучевую (R) и локтевую (U) артерии. Межкостная артерия (I) является ветвью локтевой артерии, которая в некоторых случаях продолжается на кисть. RR — лучевая возвратная артерия; UR — локтевая возвратная артерия.
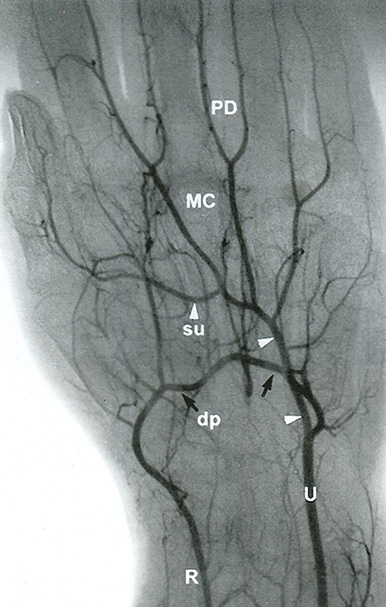
Рис. 14.5. Лучевая артерия (R) заканчивается глубокой ладонной дугой (dp — черные стрелки). Локтевая артерия (V) заканчивается поверхностной ладонной дугой (su — белые головки стрелок). Поверхностная и глубокая дуги обычно сообщаются посредством коммуникантных сосудов, что отражено на ангиограмме. Пястная артерия (МС; также называемая общей ладонной пальцевой артерией или дорсальной пястной артерией) и ладонная пальцевая (РВ) артерия являются ветвями поверхностной и глубокой дуг.
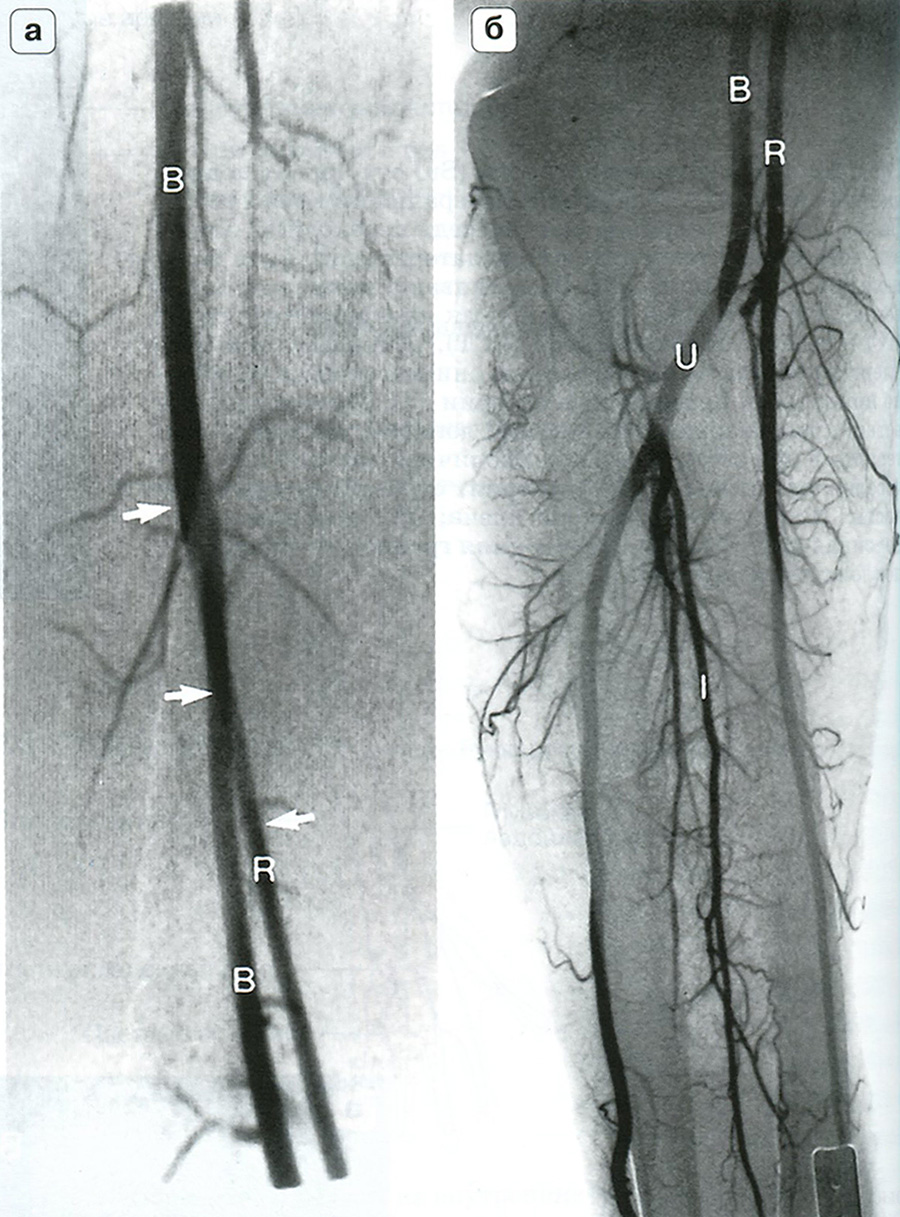
Рис. 14.6. Высокое отхождение лучевой артерии. На ангиограмме плеча (а) и предплечья (б) представлен вариант высокого отхождения плечевой артерии (R — стрелки) на уровне средней трети плеча. В — плечевая артерия; I — межкостная артерия; U — лучевая артерия
Таблица 14.1. Варианты развития артериального сосудистого дерева верхних конечностей
Рис. 14.7. Коллатеральный кровоток при окклюзии лучевой артерии. Дистальные отделы лучевой артерии (R — крупная белая стрелка) заполняются ретроградно через поверхностную и глубокую ладонную дуги (на снимке не видны). Антеградный коллатеральный кровоток осуществляется через возвратную лучевую артерию (RR — маленькая белая стрелка) и по межкостной артерии (I — маленькая черная стрелка). В — плечевая артерия; U — локтевая артерия
- Книга для лекции
- Книга «Ультразвуковое исследование сосудов» — Цвибель В. Пеллерито Дж
- Книга «Ультразвуковое исследование сосудов» представляет собой уникальное издание, содержащее большой объем текстового материала с высококачественными иллюстрациями.
В написании книги приняли участие более 30 специалистов различных направлений ультразвуковой ангиологии. Тематика книги охватывает практически все аспекты применения допплеровских ультразвуковых исследований, такие как ультразвуковое исследование сосудов головного мозга, артерий и вен верхних и нижних конечностей, сосудов брюшной полости и малого таза у мужчин и женщин. Среди отечественных изданий нет аналогов данной книги по объему содержащейся информации. Предназначена и будет интересна как начинающим специалистам ультразвуковой диагностики, так и врачам с многолетним стажем работы -
Книга для лекции «Ультразвуковое исследование артерий и вен верхних конечностей: Учебное пособие» — Носенко Е. М.
- В учебном пособии основное внимание уделено ультразвуковой диагностике наиболее распространенных заболеваний артерий и вен верхних конечностей.
Приведена методика проведения исследований и правила измерений. Также рассмотрены вопросы ультразвуковой диагностики заболеваний, обусловленных нарушениями артериального и венозного кровообращения верхних конечностей, в том числе при формировании артериовенозной фистулы как постоянного сосудистого доступа для проведения программного гемодиализа. Пособие предназначено для обучающихся по основным профессиональным образовательным программам высшего образования – подготовки кадров высшей квалификации по программам ординатуры и послевузовского профессионального образования врачей по специальностям «ультразвуковая диагностика» и «сосудистая хирургия».
Артерии верхних конечностей
При заборе венозной крови в вену вводится игла для забора образца крови для исследования.
Периферические вены, как правило, латеральные подкожные вены рук, являются стандартным местом забора венозной крови.
-
Необходимость взять образцы крови для лабораторных исследований
Абсолютные противопоказания
-
Нет
Относительные противопоказания
-
Наличие инфицирования или гематомы в предполагаемом месте венепункции
-
Поврежденная или отечная конечность
-
Тромботические или флебитические явления в венах
-
Внутривенный катетер дистальнее предполагаемого участка венепункции (может повлиять на результаты лабораторных исследований, если внутривенные инфузии жидкостей или препаратов вводятся дистально к месту венепункции)
-
Ипсилатеральная мастектомия
В вышеупомянутых ситуациях, используется другое место (например, другую руку) для венепункции.
Коагулопатия не является противопоказанием, но места после венепункции нужно сдавливать в течение более длительного времени.
Осложнения редки и включают
-
Локальная инфекция
-
Артериальная пункция
-
Гематома или кровотечение
-
Повреждение вены
-
Повреждение нерва
-
Вазовагальный обморок
-
Материалы и средства, очищающие кожу: спирт, хлоргексидин или повидон-йодные тампоны, или салфетки
-
Нестерильные перчатки (стерильные перчатки в случае получения образцов крови)
-
Одноразовый жгут
-
Система с иглой (например, игла и шприц, игла и вакуумная пробирка, иглы, как правило, 21-го калибра для взрослых, 22- или 23-го калибра для новорожденных, маленьких детей, а иногда и для пожилых пациентов)
-
Пробирки для забора крови и флаконы для гемокультур, при необходимости
-
Перевязочные материалы (например, лейкопластырь, марлевые повязки, бандажи)
Дополнительное оборудование включает:
-
Устройство для визуализации вен (например, венозный инфракрасный сканер, ультразвуковой аппарат)
-
Местные анестетики (стандартные для детей): безыгольный газовый инжектор с лидокаином, лидокаин-адреналин-тетракаиновая смесь или крем с лидокаином и прилокаином
-
Гиперчувствительность к хлоргексидину: обработать кожу с помощью другого дезинфицирующего средства.
-
Гиперчувствительность к латексу: используйте перчатки и жгут без латекса.
-
Если для очищения кожи используется повидон-йод, дайте ему высохнуть, а затем удалите его изопропиловым спиртом, чтобы избежать ошибочных результатов анализа крови (например, гиперкалиемии, гиперфосфатемии Гиперфосфатемия Гиперфосфатемию диагностируют при концентрации фосфата в сыворотке > 4,5 мг/дл (> 1,46 ммоль/л). Причинами гиперфосфатемии являются хроническая болезнь почек, гипопаратиреоз, метаболический… Прочитайте дополнительные сведения , или гиперурикемии), а также, чтобы избежать раздражения кожи.
-
Для предотвращения случайных уколов иглой, осторожно поместите использованные устройства для забора крови (игла все еще прикреплена к шприцу или держателю вакуумной трубки) в соответствующий контейнер сразу после завершения забора крови. Не следует надевать колпачок на стандартные (то есть небезопасные) иглы перед их утилизацией, за исключением случаев, когда контейнер сразу недоступен.
-
Для забора крови предпочтительными являются срединная локтевая и головная вены, но могут использоваться и другие вены рук и кистей.
-
Латеральная подкожная вена руки расположена на латеральной (лучевой) стороне руки, а медиальная подкожная вена руки — на медиальной (локтевой) стороне. Эти вены проходят через и разветвляются в локтевой ямке, образуя крупные переднекубитальные и проксимальные вены предплечья.
-
Плечевая артерия (кровоснабжает предплечье и кисть) лежит под базальной веной на предплечье и разветвляется на лучевую и локтевую артерии в локтевой ямке или проксимальном отделе предплечья. Следует избегать артериальной пункции.
-
В случае недоступности вен верхних конечностей можно использовать вены нижних конечностей (например, тыльные пястные вены и большая подкожная вена, находящаяся внизу и кпереди от медиального надмыщелка) или наружные яремные вены шеи.
-
Пациент должен сидеть на сиденье со спинкой или, если он испытывает тревогу или имеет вазовагальную реакцию в анамнезе, – находиться в положении лежа.
-
Расположите предплечье (или другое выбранное место) в положении супинации на удобной поверхности.
-
Чтобы получить доступ к наружной яремной вене, уложите пациента в положение Тренделенбурга со слегка запрокинутой назад головой.
-
Выполните предварительный осмотр (нестерильный), чтобы определить подходящую вену: наложите жгут, попросите пациента сжать кулак, и пальпируйте, используя указательный палец, чтобы найти вену большого диаметра, которая является неподвижной и имеет хороший тургор.
-
Чтобы облегчить растяжение и локализацию вен, постучите пальцами по потенциальному месту проведения процедуры. Поможет нахождение руки в свободно свисающем положении, что увеличит венозное давление. Используйте аппарат для визуализации вен, если подходящая вена не видна или не пальпируется.
-
После определения подходящего места для проведения катетеризации снимите жгут.
-
Примените анестетик, если он используется, и дайте ему достаточно времени, чтобы эффект вступил в силу (например, 1–2 минуты для газового анестетика, 30 минут для местного).
-
Очистите участок кожи антисептическим раствором, начиная с места введения иглы и делая несколько круговых движений к периферии.
-
Дождитесь полного высыхания раствора антисептика. Если применяется повидон-йод, протрите его спиртом и дайте спирту высохнуть.
Если забор крови осуществляется для посева, необходимо энергично очистить участок спиртом в течение 30 секунд, дать ему высохнуть, а затем протереть расширяющимися наружу, перекрывающимися кругами, используя хлоргексидин или повидон-йод. Дождитесь появления антисептического эффекта (1 минута для хлоргексидина или 1,5–2 минуты для йода). Протрите участок повидон-йодом со спиртом и дайте ему высохнуть. У детей протрите участок 3 раза, используя только спирт. После этого избегайте контакта с кожей любых нестерильных предметов.
Постарайтесь получить надлежащий доступ к вене и провести забор образца крови в течение 30 секунд после наложения жгута. Не оставляйте жгут в течение > 1 минуты.
-
Повторно наложите жгут проксимальнее выбранного места введения. Во время забора крови не следует заставлять пациентов сжимать кулак или позволять их руке свисать, потому что эти приемы могут стать причиной ошибочных уровней различных лабораторных показателей (например, увеличение калия, лактата, фосфата).
-
Для определения местонахождения середины целевой вены пальцем в перчатке проведите пальпацию.
-
Чтобы предотвратить движение вены, с помощью большого пальца недоминирующей руки примените к вене легкое вытяжение в дистальном направлении. При больших венах предплечья или локтевой ямки, тракция не требуется.
-
Сообщите пациенту о том, что введете иглу.
-
Введите иглу срезом кверху проксимально (т.е. по направлению венозного кровотока) под небольшим углом (около 10–30 градусов) к коже по средней линии вены.
-
Когда кончик иглы попадет в просвет вены, в канюле иглы появится кровь (так называемая вспышка крови или флэшбэк). Прекратите продвигать иглу и опустите ее ниже, для того чтобы разместить её более близко к вене, и продвиньте иглу в вену еще на 1–4 мм, чтобы убедиться, что она остается на месте во время забора крови.
Если после 1–2 см введения в цилиндре шприца не появляется кровь, медленно извлеките иглу. Если игла изначально полностью прошла через вену, то при извлечении кончика иглы обратно в просвет могут появиться брызги. Если брызги все еще не появляются, следует извлечь иглу почти на поверхность кожи, изменить направление и попробовать продвинуть иглу в вену еще раз.
Если наблюдается быстрый локальный отек, произошла экстравазация крови. Прекращение процедуры: Удалите жгут и иглу и прижмите место прокола марлевой салфеткой (обычно достаточно минуты или двух, если у пациента нет коагулопатии).
-
Держите иглу неподвижно.
-
Начните забор образца крови и, когда кровь начинает вытекать, снимите жгут.
При использовании вакуумных пробирок, плотно вставьте каждую пробирку в держатель вакуумных систем, соблюдайте осторожность, чтобы игла не вышла из вены. Заполните несколько пробирок для сбора образцов в правильной последовательности. * После извлечения пробирки из держателя, осторожно переверните пробирку 6–8 раз, чтобы перемешать содержимое; не встряхивайте пробирки.
Когда используете шприц, тяните поршень назад осторожно, чтобы избежать повреждения клеток крови или вены.
-
После завершения забора крови, осторожно удерживайте квадрат из свернутой марли на месте венопункции недоминирующей рукой, и одним движением извлеките иглу и немедленно прижмите место укола марлей. Удалите жгут, если вы не сделали этого ранее.
-
Попросите пациента или помощника продолжать оказывать давление на участок.
-
Если вы использовали шприц для забора крови, то теперь перенесите образцы в пробирки и флаконы; * либо введите иглу непосредственно в верхнюю часть вакуумной пробирки, либо удалите иглу и прикрепите держатель вакуумной пробирки к шприцу. Не вводите кровь в вакуумные пробирки, пусть вакуум её втянет. После того, как кровь была добавлена в пробирку, осторожно поверните пробирку 6–8 раз, чтобы смешать содержимое; не встряхивайте пробирки.
-
Наденьте колпачек на открытую иглу. Поместите использованные устройства для забора крови (с иглами) в контейнер для острых предметов. Не забирайте небезопасные иглы перед их утилизацией, если только под рукой нет контейнера для острых предметов.
-
Наложите на место введения иглы марлю с лейкопластырем или повязкой.
* При необходимости проведения нескольких анализов крови следует распределить кровь по пробиркам в соответствующей последовательности: сначала культуры, затем пробирки с антикоагулянтом, после чего — остальные.
Обратите внимание, что резиновые пробки бутылок для образцов крови, подлежащих культуральному исследованию, перед введением образца крови должны быть соответствующим образом продезинфицированы (например, путем протирания каждой пробки в течение 30 секунд салфетками смоченными 70% спиртом и последующим высыханием на воздухе).
-
Оказывайте только умеренное натяжение при наложении жгута; это венозный, а не артериальный, жгут. Не забывайте убирать жгут после забора крови.
-
Постарайтесь не колоть слишком глубоко и не пройти сквозь вену.
-
Если игла в вену не вошла, не пытайтесь изменить положение иглы, двигая ее кончиком по сторонам, это может оттолкнуть вену и также повредить ткани. Вместо этого выведите иглу на полпути, прежде чем менять угол и направление введения.
-
Больше не рекомендуется сгибать локоть после венепункции в локтевой ямке; фактически, это увеличивает вероятность формирования гематомы.
-
Через несколько минут повторно проверьте место для подтверждения отсутствия кровоизлияния/гематомы.
-
При сложной венепункции (например, маленькие вены у новорожденных, хрупкие вены у пожилых людей) могут быть предпочтительнее иглы-бабочки, прикрепленные к шприцу.
-
Если подходящую вену определить трудно, попробуйте опустить нижнюю конечность вниз и/или наложить теплые компрессы или мазь с нитроглицерином для расширения вен.
-
Хорошо подобранные перчатки облегчают пальпацию вены.
-
Для того чтобы избежать вазовагального эпизода, скажите пациенту не смотреть на оборудование и процесс проведения процедуры.