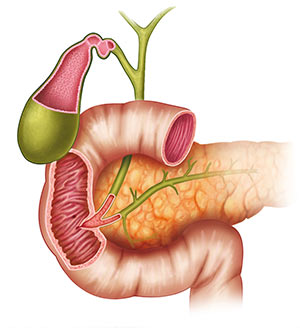
Двенадцатиперстная кишка – начальный отдел тонкого кишечника человека, который следует сразу за желудком. Это самый толстый и самый короткий отдел тонкой кишки. Такое название орган получил из-за того, что размер кишки равен 12 поперечникам пальцев руки. Слизистая 12-перстной кишки имеет ворсинки, которые обеспечивают всасывание питательных веществ. Также в слизистом слое находятся железы, которые выделяют кишечный сок. В его составе содержатся ферменты, необходимые для переваривания пищи.
Что важно знать о двенадцатиперстной кишке человека
| Длина | Около 30 см |
| Отделы | • луковица (ампула); • нисходящая часть; • горизонтальная часть; • восходящая часть. |
| Сосочки | • фатеров сосочек – проток поджелудочной железы и желчного пузыря; • малый дуоденальный сосочек; |
| Функции | • секреторная – продукция кишечного сока для переваривания продуктов питания; • моторная – сокращения мышечного слоя обеспечивают перемешивание содержимого с ферментами; • эвакуационная – продвижение содержимого 12-перстной кишки в тонкий кишечник. |
| Кровоснабжение | Поджелудочно-двенадцатиперстные артерии |
| Венозный отток | Поджелудочно-двенадцатиперстные вены, которые сопровождают одноименные артерии. |
| Иннервация | • два блуждающих нерва; • ветви солнечного сплетения; • ветви верхнего брыжеечного сплетения; • ветви печеночного сплетения; • ветви желудочного и желудочно-двенадцатиперстного сплетения. |
Где находится двенадцатиперстная кишка человека
Расположение двенадцатиперстной кишки меняется с возрастом, колебаниями веса и другими факторами.
Верхняя граница органа по отношению к позвоночнику начинается с 12-го грудного позвонка. Нижняя граница – 3-й поясничный позвонок. Чем моложе человек и чем больше вес, тем выше располагается двенадцатиперстная кишка. С возрастом и снижением веса кишка немного опускается.
Двенадцатиперстная кишка располагается в правой подреберной области и граничит со многими органами:
- сверху – нижний край печени, желчный пузырь, воротная вена;
- снизу – правая почка, правый мочеточник, почечные сосуды, ободочная кишка, поджелудочная железа;
- горизонтальная часть – часть ободочной кишки, петли тонкого кишечника;
- восходящая часть – петли тонкого кишечника. Внутренний изгиб 12-перстной кишки срастается с головкой поджелудочной железы.
Как выглядит и работает двенадцатиперстная кишка у человека
Двенадцатиперстная кишка – отдел тонкого кишечника, следующий сразу после желудка. Основная его задача – воздействие желчи и поджелудочного сока на содержимое и продвижение пищеварительного комка дальше по кишечнику. Сокращения мышечной стенки обеспечивают моторную функцию кишечника.
Почему может болеть двенадцатиперстная кишка у человека
Боль в двенадцатиперстной кишке могут вызывать самые разные заболевания ЖКТ. Рассмотрим основные из них.
Дуоденит
Дуоденит – воспаление слизистой оболочки двенадцатиперстной кишки, которое часто сопровождается изменением структур оболочки и атрофией желез1.
Выделяют острый и хронический дуоденит.
Острый дуоденит возникает из-за раздражения и повреждения слизистой оболочки продуктами питания. Это может быть острая, жареная, соленая, несвежая пища, а также алкоголь.
Хронический дуоденит характеризуется длительным воспалительным процессом, который имеет периоды обострения и ремиссии. Заболевание обычно развивается на фоне других патологий пищеварительной системы: инфицирования бактерией Helicobacter pylori, гепатита, хронического гастрита и панкреатита, язвенной болезни желудка1.
Симптомы:
- боль в области желудка и под правым ребром;
- тяжесть после еды;
- горькая отрыжка;
- ощущение распирания и вздутия в животе;
- тошнота, иногда рвота.
Хронический инфекционный дуоденит
Хронический воспалительный процесс в 12-перстной кишке могут вызвать бактерии, вирусы, паразиты, грибы рода Candida. Симптомы инфекционного дуоденита совпадают с обычным дуоденитом1.
Чаще всего причиной воспаления становится Helicobacter pylori. Это бактерия спиралевидной формы, которая поражает слизистую оболочку желудка и двенадцатиперстной кишки. Стоит отметить, что 70% взрослого населения являются носителями данной бактерии.
Само по себе присутствие Helicobacter pylori не требует немедленного лечения. Терапия с помощью антибиотиков проводится при болях, язве желудка и 12-перстной кишки, атрофическом гастрите и после операции по поводу рака желудка.
Гастродуоденит
Гастродуоденит – это воспаление слизистой оболочки желудка и двенадцатиперстной кишки.
Причины:
- регулярные нарушения в диете (жирная, жареная, острая пища, алкоголь, перекусы на ходу);
- хронический стресс;
- инфекции (Helicobacter pylori);
- прием некоторых лекарственных средств, которые раздражают слизистую оболочку ЖКТ (например, аспирина);
- другие заболевания желудочно-кишечного тракта: гепатит, панкреатит, холецистит.
Симптомы:
- боли и тяжесть в области эпигастрия, обычно возникающие после еды;
- ощущение тяжести;
- тошнота;
- кислая или горькая отрыжка;
- отсутствие аппетита, слабость, снижение веса.
Бульбит
Бульбит – воспаление луковицы двенадцатиперстной кишки. Является одним из вариантов дуоденита и чаще всего развивается на фоне хронического гастрита и язвенной болезни желудка и 12-перстной кишки.
Причины бульбита те же, что и гастродуоденита: неправильное питание, инфекции, стресс.
Симптомы:
- ноющая боль в области эпигастрия, которая возникает через 1-2 часа после приема пищи (может отдавать в околопупочную область);
- тошнота;
- отрыжка горечью;
- общая слабость, снижение веса.
Язва двенадцатиперстной кишки
Язва двенадцатиперстной кишки – хроническое рецидивирующее заболевание, которое в большинстве случаев развивается у пациентов с гастритом и дуоденитом2. Имеет периоды обострения и ремиссии. Основной признак данного заболевания – образование язвы.
Причины:
- инфицирование бактерией Helicobacter pylori;
- наследственная предрасположенность;
- систематические погрешности в диете;
- вредные привычки (алкоголь, курение);
- частый прием НПВС (кетонал, аспирин);
- хронический стресс.
Симптомы:
- боли в области эпигастрия, которые появляются через 1-2 часа после еды (могут отдавать в область поясницы, подреберье, другие отделы живота);
- «голодные» боли – на голодный желудок и ночью, причем боль проходит после приема пищи;
- изжога;
- возможна тошнота, рвота, отсутствие аппетита;
- астения (повышенная утомляемость, снижение аппетита, отсутствие настроения);
- внутреннее кровотечение, которое можно распознать по окрашиванию стула в черный цвет2.
Рак тонкого кишечника
Рак тонкого кишечника – злокачественная опухоль, которая образуется из тканей тонкой кишки, но при прогрессировании может распространяться и на соседние органы.
Заболевание достаточно редкое (всего 2% от всех злокачественных опухолей ЖКТ), но чаще всего диагностируется на последних стадиях, когда оперативное вмешательство уже не поможет. Чаще болеют мужчины пожилого возраста.
Причины возникновения рака на данный момент до конца не изучены. Провоцирующими факторами могут быть полипы в тонком кишечнике, хронические воспалительные заболевания ЖКТ (болезнь Крона, неспецифический язвенный колит, дуоденит и другие), курение, злоупотребление алкоголем.
Симптомы:
- тупая боль в области живота (может отдавать в межлопаточную или поясничную область);
- тошнота, рвота, вздутие живота;
- желтуха (если опухоль сдавливает желчные протоки);
- расстройства пищеварения;
- кишечная непроходимость;
- беспричинная потеря веса;
- повышенная утомляемость.
Функциональная диспепсия
Функциональная диспепсия – это нарушение в работе пищеварительной системы, которое не связано с патологическими изменениями органов ЖКТ. Функциональная диспепсия по разным данным наблюдается у 20–30% взрослых людей.
Точные причины этого состояния не установлены, но большинство врачей относят к ним:
- неправильное питание;
- длительные стрессы;
- курение;
- генетическую предрасположенность.
Симптомы:
- боль или ощущение жжения в животе;
- чувство раннего насыщения;
- тяжесть в желудке после еды.
Как лечат двенадцатиперстную кишку человека
Лечение заболеваний двенадцатиперстной кишки всегда комплексное. Назначение лекарственных препаратов может быть эффективным только при соблюдении диеты, отказа от алкоголя и курения, минимального стресса, достаточного количества сна и отдыха.
Диета
Подразумевает соблюдение правил лечебного питания. Рекомендованы столы № 1, 2, 3, 4 по Певзнеру. В период ремиссии назначается стол № 15.
ИПН (ингибиторы протонного насоса)
Препараты данной группы блокируют специальный фермент (протонный насос) в клетках желудка и тем самым снижают секрецию соляной кислоты. Это позволяет снизить действие соляной кислоты на слизистую оболочку желудка и двенадцатиперстной кишки3.
Н2-блокаторы гистаминовых рецепторов
Эта группа противоязвенных препаратов блокируют Н2-рецепторы (или гистаминовые рецепторы) в слизистой оболочке желудка. Это приводит к уменьшению выработки соляной кислоты в просвет желудка и снижает ее агрессивное воздействие на двенадцатиперстную кишку4.
Антациды
Препараты из этой группы нейтрализуют соляную кислоту и создают защитную пленку на слизистой оболочке желудочно-кишечного тракта. Антациды препятствуют повреждению слизистой и ускоряют ее заживление.
Адсорбенты
Адсорбенты поглощают из просвета двенадцатиперстной кишки (и других отделов ЖКТ) токсические вещества, вирусы, бактерии, их токсины и продукты жизнедеятельности и выводят из организма.
Средства, нормализующие микрофлору кишечника
К таким средствам относятся эубиотики, пробиотики, пребиотики. Основная их задача — восстановление естественной микрофлоры кишечника и борьба с условно-патогенными микроорганизмами. Также препараты участвуют в синтезе витаминов (К, В, С), которые необходимы для повышения местного иммунитета.
Антибиотики
Назначаются для борьбы с бактерией Helicobacter pylori и другими микроорганизмами. Врач может назначить антибиотики как широкого, так и узкого спектра действия (с учетом посева и определения чувствительности возбудителя).
Противорвотные средства
Стимулируют моторику желудка, двенадцатиперстной кишки, помогают справиться с приступами тошноты и рвоты.
Хирургическое лечение
К хирургическому лечению обычно прибегают при развитии осложнений основного заболевания – кровотечениях, перфорациях, злокачественной опухоли. Врач может назначить как эндоскопическую (малоинвазивную), так и полостную операцию. Все зависит от тяжести осложнений, общего состояния пациента и сопутствующих заболеваний.
Как сохранить здоровье двенадцатиперстной кишки в домашних условиях
Заботиться о здоровье своей двенадцатиперстной кишки довольно просто. Для этого необходимо соблюдать несколько простых правил:
- лечебные столы №1, 2, 5 в период обострения заболеваний и стол №15 в период ремиссии5;
- употреблять достаточное количество витаминов как в виде свежих фруктов и овощей, так и в качестве биологически активных добавок к пище;
- отказаться от вредных привычек (алкоголь, курение);
- обеспечить здоровый сон;
- избегать стрессов;
- регулярно проходить обследование и сдавать необходимые анализы у терапевта;
- 1 раз в год проходить ФГДС (фиброгастродуоденоскопию) и УЗИ брюшной полости;
- вовремя лечить хронические сопутствующие заболевания;
- не принимать лекарства без консультации и рецепта врача.
Популярные вопросы и ответы
Мы обсудили важные вопросы, связанные с двенадцатиперстной кишкой, с врачом-терапевтом Татьяной Померанцевой.
Какой врач лечит двенадцатиперстную кишку человека?
— Основной врач, который занимается лечением двенадцатиперстной кишки, – гастроэнтеролог. Иногда может потребоваться консультация профильных специалистов – эндоскописта, хирурга, диетолога, рентгенолога.
Какие первые признаки проблем с двенадцатиперстной кишкой?
— Не существует специфических симптомов, которые помогут точно определиться с диагнозом. Поэтому рассмотрим наиболее частые проявления, которые встречаются при поражении двенадцатиперстной кишки:
• боль в области эпигастрия (может быть ноющего, режущего, колющего или давящего характера). Боль может отдавать в область спины, околопупочную область, в область лопатки;
• боль появляется через 1-2 часа после еды;
• «голодные» или ночные боли;
• тошнота;
• снижение аппетита.
Какие продукты полезны для двенадцатиперстной кишки человека?
— Нельзя назвать продукты, которые положительно влияют только на двенадцатиперстную кишку. Важно соблюдать принципы здорового питания и употреблять достаточное количество витаминов. Для нормализации работы и профилактики заболеваний двенадцатиперстной кишки следует придерживаться правил лечебных столов.
Для заболеваний ЖКТ актуальны: стол № 1, 2, 5. Стол № 15 является универсальным и рекомендован всем в качестве профилактики или в период восстановления:
• нежирное мясо (предпочтительно кролик, индейка, свинина, говядина);
• морепродукты и нежирную рыбу;
• овощи и зелень (можно как в свежем виде, так и вареные или приготовленные на пару);
• фрукты и ягоды (предпочтение следует отдать кисло-сладким видам: смородине, грушам, яблокам, малине, употреблять в первую половину дня);
• молочная продукция (цельное молоко не более 1 стакана в день, нежирный творог, сыр, кисломолочные напитки);
• мучные и макаронные изделия из твердых сортов пшеницы;
• отвары шиповника, ромашки, барбариса, домашние морсы, компоты.
Источники:
- Клинические рекомендации «Гастрит, дуоденит», 2021-2022-2023 годы. http://www.gastro.ru/userfiles/R_gastrit-duodenit.pdf
- Клинические рекомендации «Язвенная болезнь», 2019 год. http://www.gastro.ru/userfiles/R_Yaz_2019.pdf
- Колесникова И.Ю., Волков В.С. Диагностика и лечение кислотозависимых заболеваний пищеварительного тракта. Руководство для врачей / М.: ООО «Издательство «Медицинское информационное агентство», 2014. — 432 с. https://www.gastroscan.ru/literature/authors/12322
- Алексеенко С.А., Логинов А.Ф., Максимова И.Д. Использование малых доз H2-блокаторов III поколения в лечении диспепсии // Consilium-Medicum. – 2005. – том 7. – № 2. https://www.gastroscan.ru/literature/authors/2211
- Бородулин В.И. Каноны диетологии и уроки жизни. Памяти проф. М.И. Певзнера (1872–1952) / Бородулин В.И., Каганов Б.С., Тополянский А.В. // Вопросы диетологии. – 2013 г. – Том 3, № 1. – С. 6-28. https://foodandhealth.ru/diety/lechebnaya-dieta-15/

Большая часть двенадцатиперстной кишки расположена в забрюшинном пространстве. На заднюю брюшную стенку она проецируется на уровне XII грудного – III поясничного позвонков. Проекция на переднюю брюшную стенку – околопупочная область и верхняя часть живота, подложечная или эпигастральная область.
Длина 12-перстной кишки составляет 17-21 см, что соответствует поперечному размеру 12 пальцев или перстов. Отсюда и название. Несколько изгибов делят дуоденум на части:
- верхнюю 5-6 см;
- нисходящую 7-12 см;
- горизонтальную 6-8 см;
- восходящую 4-5 см.
Изогнутая 12-перстная кишка подобно подкове охватывает головку поджелудочной железы. Дуоденум находится в непосредственной близости от квадратной доли печени, общего желчного протока, правой почки, аорты и воротной вены.
Оболочки 12-перстной кишки:
- Наружная соединительнотканная или адвентициальная. Покрывает большую часть кишки.
- Средняя мышечная. Представлена двумя слоями гладких мышц: наружным продольным, и внутренним циркулярным. Сократительная активность этих мышц (моторика), как правило, имеет волнообразный характер (перистальтика). Это способствует продвижению пищи по ЖКТ.
- Слизистая оболочка. Благодаря развитому подслизистому слою собрана в складки.
В луковице складчатость имеет продольное направление. На остальном протяжении кишки складки слизистой циркулярные.
По задней поверхности нижней части кишки располагается продольная складка. Она заканчивается большим или фатеровым сосочком. На этом слизистом возвышении в кишечный просвет открывается общий желчный проток (холедох) и главный проток поджелудочной железы.
Немногим выше большого сосочка расположен малый сосочек, место впадения в 12-перстную кишку добавочного протока поджелудочной железы, который имеется не у всех.
Дуоденальная слизистая не ровная. Она покрыта мельчайшими ворсинками. У основания ворсинок расположены углубления, крипты. В крипты отрываются выводные протоки секреторных желез. Другие железы расположены в подслизистом слое.

Желчные кислоты, ферменты поджелудочного сока расщепляют пищевые белки, углеводы, и сахара на промежуточные продукты. В дуоденальном просвете происходит подготовка пищи к дальнейшему расщеплению и всасыванию в нижележащих отделах тонкого кишечника – тощей и подвздошной кишке.
А еще дуоденальная слизистая секретирует гормоны и гормоноподобные вещества: холецистокинин, панкреозимин, энтерогастрон, секретин, и ряд других. С их помощью регулируется функция желудка, кишечника, поджелудочной железы, желчного пузыря.
Заболевания и симптомы
Воспаление слизистой 12-перстной кишки, дуоденит, в основном протекает хронически. Причем дуоденит в редких случаях имеет изолированный характер. В основном он сочетается с заболеваниями поджелудочной железы, печени, желчного пузыря, остальных отделов кишечника.
Но чаще всего дуоденит развивается на фоне гастрита. Помимо пищевых погрешностей к гастродуодениту приводит гиперацидность, повышенная кислотность желудочного сока, обусловленная хеликобактерной инфекцией.
В этих случаях велика вероятность язвенной болезни. Дуоденальные язвы в 10 раз встречаются чаще, чем гастральные (желудочные). Это объясняется тем, что кислое содержимое из пилорического отдела желудка поступает в 12-перстную кишку, и раздражает ее слизистую. В подавляющем большинстве случаев язвы формируются в дуоденальной луковице.
Для хронических гастродуоденитов характерны периодические ноющие боли в подложечной области, связанные с приемом пищи. Состояние усугубляется рефлюксом, когда дуоденальное содержимое через пилорический сфинктер забрасывается назад в желудок.
Дуоденальные язвы характеризуются т.н. голодными болями. Спустя некоторое время после приема пищи боль утихает из-за того, что пища защищает слизистую от агрессивного действия кислой среды. У некоторых пациентов боль беспокоит в утренние часы. Это вероятный признак эрозий, поверхностных повреждений слизистой. Эрозии расцениваются как предъязвенное состояние.
Рвота при дуоденальных язвах приводит к уменьшению болей. Бурый окрас рвотных масс, по внешнему виду напоминающий кофейную гущу, является признаком язвенного кровотечения. Более грозное осложнение – это перфорация, прорыв язвенного дефекта. Боль при перфорации резкая, внезапная, сопровождается доскообразным напряжением живота, задержкой стула и газов, крайне тяжелым состоянием пациента.
Дуодениты, дуоденальные язвы следует дифференцировать от рака 12-перстной кишки. Опухоль развивается из язвенного дефекта, или по другим причинам.
Диагностика

Еще один метод – контрастная рентгенография бариевой взвесью. По заполненной барием 12-перстной кишке можно выявить ее деформацию при язвенной болезни, злокачественных новообразованиях. Сейчас от дуоденального зондирования отказались. Да и рентгенографию используют нечасто.
Основной метод диагностики – ФГДС, фиброгастродуоденоскопия. С помощью эндоскопической аппаратуры можно оценить состояние слизистой оболочке, диагностировать эрозии, язвы, очаги кровоточивости, и взять ткань с патологических участков для биопсийного исследования. Структурные изменения 12-перстной кишки помогает выявить КТ (компьютерная томография).
Лечение дуоденита
Лечение патологии зависит от ее формы. Если она ацидопептическая, назначают следующие методы терапии:
- антибиотики для уничтожения хеликобактер пилори;
- обволакивающие препараты для защиты слизистой оболочки от повреждений;
- антациды, блокаторы протонной помпы для подавления кислотности соляной кислоты;
- ферменты, направленные на восстановление пищеварения.
Если дуоденит сопровождается воспалением пищевода, дополнительно вводят щадящую диету и другие методы терапии:
- исключение молочной продукции, злаковых, пищи с грубыми волокнами или высоким содержанием клетчатки;
- тщательная термическая и механическая обработка пищи;
- пробиотики, нормализующие кишечную микрофлору;
- ЛФК с учетом степени воспаления органа.
Методы терапии при дуодените, сочетающемся с дуоденостазом:
- первичная терапия дуоденита перечисленными методами;
- коррекция питания с исключением продуктов, стимулирующих выработку желчи;
- средства для связывания и устранения желчи;
- препараты, усиливающие перистальтику кишечника;
- инструментальные процедуры, например, зондирование и промывание.
При наличии воспалительных процессов в сочетании с обтурацией, спайками, непроходимостью используют только хирургические методы лечения. Ни один препарат не способен устранить подобное состояние. Если операция произведена своевременно, тяжелых осложнений не появится.
Лечение эрозии

- Диета. Исключают жирную, острую, жареную, чрезмерно соленую, копченую еду. Переходят на щадящее питание, не усиливающее воспалительный процесс. Например, употребляют бульоны, механически переработанное мясо без жира.
- Антибиотики. Употребляют антибиотики 10-14 дней. Часто назначают сразу несколько средств для усиления эффективности.
- Одновременно назначают антибиотики и ингибиторы протонной помпы. Это поможет уничтожить хеликобактер пилори и подавить повышенную кислотность, вызывающую образование эрозии. Если подобный метод лечения неэффективен, блокатор протонной помпы заменяют препаратом висмута.
- Защитная терапия. Назначают альгинаты, антациды, гастропротекторы. Они одновременно защищают слизистую оболочку, обволакивают ее для препятствия проникновения повреждающих факторов, имеющих агрессивное влияние.
- Стимуляция процессов регенерации. Для этого назначают антиоксидантные препараты, репаранты, поливитаминные средства.
- Спазмолитики. Их действие направлено на предотвращение болевого синдрома, вызванного мышечными спазмами.
Дополнительно могут понадобиться седативные средства, если состояние пациента вызвано хроническим стрессом, нервным напряжением. Эти состояния вызывают активную выработку гормонов и ферментов, из-за чего усиливается выработка соляной кислоты желудка. Подобное состояние приводит к увеличению очага воспаления, которое постепенно переходит в эрозию и язву. Первоначально рекомендованы мягкие седативные лекарства. Например, Новопассит или Афобазол.
Лечение язвенной болезни
Одним из наиболее частых факторов развития язвенной болезни в области двенадцатиперстной кишки – это размножение бактерий хеликобактер пилори. Для лечения состояния назначают разные методы.
- Антибиотики. Назначают препараты широкого спектра действия в течение 2 недель. Предварительно рекомендуется провести бактериальный посев для определения чувствительности хеликобактер пилори к разным препаратам. Это повышает шанс на полное выздоровление.
- Ингибиторы протонной помпы. Это препараты, подавляющие повышенную секрецию соляной кислоты в желудке. Дополнительно можно использовать блокаторы H2-гистаминовых рецепторов, антациды.
- Антациды вместе с анестетиками. Используют лекарства на основе геля. Они одновременно обволакивают слизистую оболочку для защиты от повреждений и облегчают болезненные ощущения.
- Гастропротекторы. Они одновременно защищают желудок и двенадцатиперстную кишку, так как оба органа подвергаются действию хеликобактер пилори. Через обволакивающие препараты не проникают бактерии, продукты их метаболизма и другие вещества, поэтому слизистая остается в целостности.
Если медикаментозные средства не помогают или эффективность незначительная, назначают хирургическое вмешательство. Пораженную область удаляют или ушивают. Если требуется понизить секрецию, проводят ваготомию. Это повреждение ветвей блуждающего нерва в участках, направленных на стимуляцию выделения желудочного сока.
Лечение хронического гастродуоденита

- рекомендуется употребление бульона, каш, нежирных сортов мяса и рыбы, фруктов и овощей (но в перетертом, мягком виде);
- оставляют хлебобулочные изделия, но исключают сдобу;
- для приготовления пищи допускается отваривание, отпаривание, тушение, запекание;
- допускается вся молочная продукция;
- включают продукты, содержащие большое количество витаминов, в особенности группы B, C, PP;
- дробление приемов пищи до 5-6 раз в сутки;
- допустимо употреблять только теплую еду, она не должна быть холодной или горячей.
Для устранения воспалительного процесса и других осложнений назначают лекарства:
- препараты для защиты слизистой оболочки;
- антибиотики для уничтожения хеликобактера пилори или другой инфекции;
- блокаторы H2-гистаминовых рецепторов, ингибиторы протонной помпы, антациды для подавления кислотности.
В третью группу методов терапии включены физиопроцедуры, ЛФК, фитотерапия. Из растительности средств хорошо помогают отвары на основе мяты, ромашки, валерианы, тысячелистника и других трав. Все физические нагрузки проводят в зависимости от степени поражения органа. Если развивается острая стадия, ЛФК не рекомендовано. В этом случае терапевты и гастроэнтерологии назначают постельный режим.
From Wikipedia, the free encyclopedia
| Duodenal bulb | |
|---|---|

Interior of the stomach. (There is no label for «Duodenal bulb», but the portion of the duodenum labeled at upper left is the duodenal bulb.) |
|
| Details | |
| Identifiers | |
| Latin | pars superior duodeni, bulbus duodeni |
| Anatomical terminology
[edit on Wikidata] |
The duodenal bulb is the portion of the duodenum closest to the stomach. It normally has a length of about 5 centimeters. The duodenal bulb begins at the pylorus and ends at the neck of the gallbladder.[1] It is located posterior to the liver and the gallbladder and superior to the pancreatic head. The gastroduodenal artery, portal vein, and common bile duct lie just behind it. The distal part of the bulb is located retroperitoneally. It is located immediately distal to the pyloric sphincter.
The duodenal bulb is the place where duodenal ulcers occur. Duodenal ulcers are more common than gastric ulcers and unlike gastric ulcers, are caused by increased gastric acid secretion. Duodenal ulcers are commonly located anteriorly, and rarely posteriorly. Anterior ulcers can be complicated by perforation, while the posterior ones bleed. The reason for that is explained by their location. The peritoneal or abdominal cavity is located anterior to the duodenum. Therefore, if the ulcer grows deep enough, it will perforate, whereas if a posterior ulcer grows deep enough, it will penetrate the gastroduodenal artery and bleed.
Notes[edit]
- ^ «Normal Findings in Endoscopy: Bulbus Duodeni». GASTROLAB. Archived from the original on 2006-04-28. Retrieved 2006-04-15.
External links[edit]
- Diagram — look for figure #2, item #5
- MedEd at Loyola Radio/curriculum/GI/sandy44a.jpg
- Images at gastrolab.net
По раку двенадцатиперстной кишки не создано клинических рекомендаций в онкологии, но их удостоилась анатомически крошечная её структурная часть — дуоденальный большой или фатеров сосочек, в который открывается общий для желчи и панкреатических ферментов проток.
Традиционно все серьёзные дуоденальные заболевания автоматически рассматриваются вместе с патологий желудка, хотя двенадцатиперстная — начальная часть кишечника, а с желудком 12-перстную объединяет только анатомическая близость.
- Анатомия двенадцатиперстной кишки
- Причины рака двенадцатиперстной кишки
- Диагностика рака двенадцатиперстной кишки
- Стадии двенадцатиперстного рака
- Прогноз при дуоденальной аденокарциноме
- Как проявляется рак двенадцатиперстной кишки
- Лечение рака двенадцатиперстной кишки
Анатомия двенадцатиперстной кишки
Задача у двенадцатиперстной одна — получив обработанную кислотой желудочного сока пищевую массу, смешиванием с желчью и панкреатическими ферментами подготовить её к вхождению в щелочную среду кишечника.
Похожий на подкову отрезок пищеварительной трубки — длиной всего 12 перстов или пальцев (в поперечнике), соединяется с желудком луковицей, снаружи к 12-перстной плотно прилежит поджелудочная железа.
Луковица двенадцатиперстной названа так за большое сходство, и складки слизистой тоже как у лука — сверху вниз, тогда как в остальных отделах кишечника преимущественно поперечные. В луковице кислый желудочный секрет смешивается с щелочным кишечным и именно здесь чаще всего зарождаются язвы, а злокачественные опухоли, наоборот, развиваются редко — у каждого седьмого из всех страдающих дуоденальными карциномами.
Далее нисходящая часть с открывающимися в неё сосочком панкреатическим и общим желчным протоками, в этот отдел поступает выработанная печенью желчь и агрессивные панкреатические ферменты. В двух из трех случаев именно в этой части двенадцатиперстной развивается злокачественный процесс.
Далее идут горизонтальная и восходящие части, частота злокачественной опухоли тоже идёт по нисходящей — новообразования в этих отделах довольно редки.
Причины рака двенадцатиперстной кишки
Считается, что причины развития злокачественной опухоли 12-перстной кишки почти такие же, как у рака желудка, о них тоже мало известно.
- Предполагается связь с хеликобактерной инфекцией. Ассоциированные с бактерией язвы в 12-перстной встречаются чаще — в восьми из десяти случаев, тогда как в желудке только у шести больных. Язвенная болезнь вчетверо чаще поражает дуоденальную слизистую, нежели желудочную. Болеют дуоденальными язвами преимущественно женщины, а язвой желудка — мужчины.
- Замечена связь рака 12-перстной с ожирением.
- Есть предположение о влияние национальных особенностей питания, не доказанное статистикой.
По большому счёту — ясности нет ни с причинами желудочного рака, тем более с первопричинностью дуоденальных карцином.
Диагностика рака двенадцатиперстной кишки
Злокачественные новообразования справедливо относят к болезням старения, абсолютное большинство пациентов уже встретило свой 65 день рождения, у женщин процесс возникает лет на 5–10 позже.
Российская онкологическая статистика про карциному 12-перстной кишки молчит, никто не знает числа заболевших и не анализирует характеристики пациентов по стадиям на момент выявления. В зарубежье дела обстоят ничуть не лучше.
Как проверить двенадцатиперстную кишку на рак? Так же, как и желудок — сделать ФГДС или фиброэзофагогастродуоденоскопию. При гастроскопии по любой желудочной проблеме обязательно осматривается двенадцатиперстная, с подозрительных участков берётся биопсия. При патологии желчевыводящих путей и поджелудочной железы также в первую очередь обследуется 12-перстная кишка.
Очень эффективна комплексная диагностика — сочетание эндоскопии с УЗИ или эндосонография, позволяющие увидеть всю толщину кишечной стенки.
Доступно и рентгенологическое исследование в разных проекциях — полипозиционное с контрастированием. Прекрасно выявляет патологию КТ, а вот лапароскопия, в отличие от карциномы желудка, используется не всегда, а только при продвинутых стадиях.
Небольшой участок пищеварительного тракта непросто осмотреть даже очень хорошим эндоскопом, поскольку постоянно впрыскивается непрозрачная желчь и кишка в постоянном движении, но это отлично делают специалисты «Евроонко», годами копившие опыт обследования пациентов.
Стадии двенадцатиперстного рака
В подавляющем большинстве в дуоденальной стенке развивается слизистая аденокарцинома, анатомические особенности позволяют диагностировать её на ранних стадиях.
Стадирование базируется на степени вовлечения кишечной стенки в злокачественный процесс и наличии метастазов в лимфатическом коллекторе:
- Опухоль в пределах слизистой оболочки — 1 стадия;
- Новообразование в пределах стенки с метастазированием в лимфатические узлы рядом с органом — 2 стадия;
- Прорастание раком кишечной стенки с выходом в брюшную полость и вовлечение рядом находящихся анатомических структур — 3 стадия;
- При любом размере опухолевого поражения дуоденальной стенки появление метастазов в других органах — безоговорочно устанавливается 4 стадия.
Прогноз при дуоденальной аденокарциноме
В общем у большинства пациентов прогноз заболевания хороший, потому что и метастазы в ближайшие к органу лимфатические узлы находят только у каждого седьмого больного и рецидивы после лечения карциномы очень нечасты.
Выявление на ранней стадии — залог долгой жизни пациента, после операции 80% переживают первую пятилетку.
Как проявляется рак двенадцатиперстной кишки
Признаки раннего рака малозаметны и не отличаются от симптомов любого другого желудочного заболевания:
- непонятный дискомфорт,
- несвязанные с приёмами пищи неясные боли в подложечной области,
- эпизодическое подташнивание,
- периодический метеоризм.
Обычно долго страдающие разнообразными «несварениями» желудочно-кишечного тракта принимают эти симптомы за обострение хронического гастрита, колита или язвенной болезни — чего угодно, только не злокачественной опухоли.
Клинические проявления новообразования в 12-перстной в большинстве случаев обусловлены сужением или полным перекрытием просвета пищеварительной трубки:
- При локализации опухоли в начальном отделе на первый план выходят симптомы стеноза выходного отдела желудка: постоянное переполнение и перерастяжение его застоявшейся пищей, рвотой недавно съеденным.
- При расположении карциномы в нисходящей части первым симптомом может стать механическая желтуха вследствие блокирования оттока желчи по общему протоку, а также клинические признаки острого панкреатита.
- При поражении нижней части 12-перстной или полной обтурации просвета кишечника на любом уровне может развиться клиника кишечной непроходимости: прогрессивно ухудшающееся состояние со зловонными рвотами и отсутствием стула более 3 дней, нарастанием интоксикации.
- Прорастание всей толщи кишечной стенки может манифестировать кровотечением с черным поносом и коричневой рвотой на фоне прогрессирующей слабости.
- Вовлечение поджелудочной железы в опухолевый конгломерат осложнится выраженным болевым синдромом, похожим на симптомы острого панкреатита.
- При метастатической стадии симптомы отражают локализацию очагов в органах и тканях, с параллельно прогрессирующей потерей веса и нарастающей слабостью.
Лечение рака двенадцатиперстной кишки
Радикальное лечение включает операцию с удалением поражённого дуоденального сегмента с прилежащими тканями — гастропанкреатодуоденальная резекция или полное удаление всего органа — панкреатодуоденэктомия.
Во всех ситуациях вместе с 12-перстной единым блоком удаляется выходной отдел желудка, головная часть поджелудочной железы с клетчаткой, где расположены лимфатические узлы.
При исходной желтухе на первом этапе с помощью паллиативной операции восстанавливается отток желчи и проводится активное «отмывание» капельницами, и только при нормализации состояния и биохимических показателей крови приступают к специальному лечению — операции или химиотерапии при технически невозможном оперативном вмешательстве.
Стандарт лечения аденокарциномы 12-перстной не разработан, поэтому ориентируются на лечебный подход при раке желудка, так при сомнительной операбельности проводят несколько курсов химиотерапии с включением фторурацила и платиновым производным.
Нет доказательств безусловной эффективности профилактической химиотерапии после операции по поводу 2–3 стадии, тем не менее при низкодифференцированной аденокарциноме или большом поражении такое лечение возможно, но не раньше, чем через 6–8 недель после хирургического вмешательства при полном заживлении раны.
Рак двенадцатиперстной кишки не относится к онкологическим раритетам с заболеваемостью один-два на миллион, но исследователи уделили ему недостаточно внимания и не разработали стандартного подхода, дающего наилучший результат у подавляющего большинства пациентов.
Для каждого больного дуоденальной карциномой разрабатывается персональная программа лечения с учётом всего известного о морфологии рака, поэтому требуется внимание к деталям и отличное знание научного материала, что для нашей клиники абсолютная норма клинической практики.
| Подробнее о лечении в «Евроонко»: | |
| Онколог-гастроэнтеролог | 5 100 руб |
| Приём химиотерапевта | 6 900 руб |
| Скорая помощь для онкологических больных | от 12 100 руб |
| Паллиативная терапия в Москве | от 35 000 руб в сутки |
| Консультация радиолога | 11 500 руб |
Список литературы
1. Гусейнов А.З., Истомин Д.А., Гусейнов Т.А./ Объем оперативных вмешательств при раке желудка: современные тенденции // Вестник новых медицинских технологий; 2013, № 1.
2. Spechler S.J. /Peptic ulcer and its complications // Sleisenger & Fordtran’s Gastrointestinal and Liver Disease. Philadelphia-London-Toronto-Montreal-Sydney-Tokyo; 2002; v. 1.
3. Ando T., Goto Y., Maeda O., Watanabe O., et al./ Causal role of Helicobacter pylori infection in gastric cancer // World J.Gastroenterol.; 2006; v. 12.
4. Brenner H., Rothenbacher D., Arndt V. /Epidemiology of stomach cancer // Methods Mol. Biol.; 2009; v. 472.
Дата публикации 22 марта 2019Обновлено 31 января 2023
Определение болезни. Причины заболевания
Язвенная болезнь двенадцатиперстной кишки (ДПК) — это хроническое рецидивирующее заболевание, которое протекает с чередованием периодов обострения и ремиссии. Его основным морфологическим признаком является образование язвы в ДПК.[1]
Краткое содержание статьи — в видео:
Распространённость
На территории России данной болезнью страдает 5-10 % взрослого населения. Болеют в основном мужчины до 50 лет.[2] Считается, что болезнь может возникнуть у 11-14 % мужчин и 8-11 % женщин в течение жизни.[7]
Факторы риска
Язвенная болезнь ДПК может возникнуть по различным причинам. Чаще всего к развитию этой болезни приводят следующие факторы:
- наследственная предрасположенность — генетически обусловленное увеличение массы обкладочных клеток, вырабатывающих соляную кислоту желудочного сока, повышенная чувствительность этих клеток к гастрину (гормону, участвующему в пищеварении), увеличение количества пепсиногена-1, нарушение моторики желудка и другие;
- нейропсихические факторы — дисбаланс в регуляции моторной функции желудка и ДПК со стороны нервной системы, приводящий к забросу агрессивного желудочного содержимого в просвет кишки;
- алиментарные факторы — погрешности в диете (частое употребление острой и грубой пищи, чрезмерное увлечение напитками с кофеином);
- вредные привычки — неумеренное потребление алкоголя, курение;
- неконтролируемый приём НПВП — происходит истончение и снижение защитных свойств слизистого барьера ДПК;
- инфекция Helicobacter pylori — вызывает воспалительные изменения в слизистой оболочке ДПК, что приводит к повышению чувствительности к факторам агрессии.
Наиболее значимыми причинами заболевания в настоящий момент считают инфекцию Helicobacter pylori и наследственную предрасположенность. Стоит отметить, что наследуется не сама болезнь, а факторы, предрасполагающие к его развитию.
Второй по значимости причиной является приём лекарств, поражающих ЖКТ, в частности антикоагулянтов и НПВП (Аспирина, Диклофенака, Кеторолака, Ибупрофена и др.).
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы язвы двенадцатиперстной кишки
Ведущие симптомы язвы двенадцатиперстной кишки — боль, диспепсия (расстройство пищеварения), астения и кровотечение (при развитии осложнений).
Болевой синдром
Боли при язве ДПК, как правило, связаны с приёмами пищи: они могут возникнуть как через 0,5-1 час после трапезы (ранние боли), так и спустя 1,5-2 часа после приёма пищи (поздние боли). Также характерны «голодные» боли (болезненные ощущения на голодный желудок, проходящие после приёма пищи) и аналогичные им «ночные» боли. При язвах пилорического канала и луковицы двенадцатиперстной кишки обычно наблюдаются поздние боли (через 2-3 часа после еды).[7]
Пациенты характеризуют болезненные ощущения как ноющие или режущие с постепенным усилением или снижением интенсивности. Как правило, боли носят постоянный характер, проходят или становятся менее интенсивными после приёма пищи, а также антисекреторных и/или антацидных препаратов.
Так же отмечается сезонный характер боли, что совпадает с периодами течения язвенной болезни — фазы ремиссии и обострения. Чаще всего обострение возникает весной и осенью и длится от трёх до шести недель, после чего сменяется периодом ремиссии.
Часть язв (по некоторым источникам, до 25% случаев) вообще протекает без болевого синдрома — т. н. «немые язвы».[2]
Болезненные ощущения чаще локализуются в эпигастрии, но могут распространятся и на правое подреберье. Наиболее ярко болевой синдром выражен при расположении язвенного дефекта в области луковицы и привратника (перехода между желудком и ДПК).
Пациентам необходимо прислушиваться к своему организму и при длительном болевом синдроме (более 3-4 недель), сезонности приступов боли и их связи с приёмами пищи следует обязательно обратиться к врачу.
Синдром диспепсии
Диспепсия проявляется целой группой симптомов, связанных с нарушениями пищеварения. Они тоже связаны с приёмами пищи и носят сезонный и периодичный характер (часто встречаются при обострении).
В основном встречаются следующие проявления (расположены по убыванию их частоты):
- изжога (испытывают 60-80% больных);
- отрыжка кислым;
- тошнота;
- рвота;
- запор.
Иногда симптомы диспепсии преобладают над болевым синдромом.
После рвоты может стать легче, поэтому пациенты иногда вызывают её специально. Но такая рвота встречается сравнительно редко.[7]
Астенический синдром
Астения проявляется повышенной утомляемостью, плохим настроением, незначительным снижением веса: не смотря на повышенный аппетит, больные стараются ограничивать себя в еде, опасаясь усиления болей.
Кровотечение
Хотя кровотечение из язвы относится к осложнениям язвенной болезни, иногда оно может быть первым и единственным симптомом наличия язвенного дефекта в ДПК. Проявляется либо рвотой с примесью свежей и/или изменённой крови по типу «кофейной гущи», либо стулом чёрного цвета, напоминающего дёготь, с резким неприятным запахом — милена.
При наличии данного симптома требуется немедленно обратиться за медицинской помощью. Так как именно это осложнение приводит к наибольшей летальности при язвенной болезни. Игнорировать его нельзя!
Обострения язвы
Первые симптомы при обострении язвенной болезни: боль, диспепсия (расстройство пищеварения), астения и при осложнённом течении — кровотечение. Частота обострений при хроническом течении: 1-2 раза в год, как правило весной и осенью.
Патогенез язвы двенадцатиперстной кишки
В основе патогенеза язвенной болезни ДПК лежит лежит дисбаланс между факторами агрессии и защитными свойствами слизистой оболочки ДПК. Данный факт наглядно иллюстрируют «весы», предложенные H. Shay и D.C.H. Sun.[1] Будет ли развиваться язва ДПК или нет, зависит от того, какая чаша перевесит — «агрессии» или «защиты».
Основными факторами агрессии являются:
- соляная кислота и её гиперпродукция;
- пепсиноген и пепсин;
- увеличение массы обкладочных клеток;
- гиперпродукция гастрина;[5]
- нарушение эвакуации содержимого из желудка и ДПК;
- инфекция Helicobacter pylori;
- токсические вещества (курение, алкоголь, лекарства).
Противостоят им факторы защиты:
- выработка и качественный состав защитной слизи;
- секреция бикарбонатов;
- регенераторная активность эпителиальных клеток слизистой;
- адекватное кровоснабжение слизистой;
- достаточное содержание простагландинов в кишечной стенке (уменьшается при приёме НПВС).
Низкая сопротивляемость факторам агрессии, как правило, носит наследственный характер. При длительном воздействии агрессивной среды (прямое разрушающее действие соляной кислоты и пепсина) на слизистую оболочку с низкой защитой и способностью к восстановлению происходит локальное разрушение слизистого барьера, а затем и слизистой оболочки с образованием сначала поверхностного дефекта. Затем происходит разрушение стенки кишки до подслизистого и мышечного слоя с образованием язвы, а при осложнениях (пенетрации или перфорации) разрушаются все слои кишечной стенки. При попадании в зону язвенного некроза крупного кровеносного сосуда, язва осложняется кровотечением.
Из всех факторов, снижающих способность слизистой к защите и восстановлению, ведущую роль играют:
- снижение толщины и качества слизистого барьера и бикарбонатного буфера, который поддерживает кислотно-щелочное равновесие и не даёт агрессивному содержимому контактировать с эпителием напрямую;
- снижение способности слизистой к регенерации;
- нарушение кровотока;
- длительный приём НПВС;
- инфекция Helicobacter pylori.
После образования язвенного дефекта в слизистой в ответ на чрезмерную агрессию и повреждение начинают активироваться факторы защиты и регенерации. Развивается местная воспалительная реакция, усиливается кровоток, происходит лейкоцитарная инфильтрация слизистой по краям язвенного дефекта. Дно язвы покрывается фибрином, который защищает кишечную стенку от дальнейшего повреждения кислотой и пепсином. По краям язвы повышается способность клеток эпителия слизистой к делению, и постепенно происходит эпителизация язвенного дефекта (от краёв к центру).
Когда растущий новый эпителий слизистой сходится в центре, на месте язвенного дефекта образуется рубец.
В области рубца, образующегося на месте язвы, слизистая оболочка уже неполноценная. Часть функциональных клеток замещается клетками соединительной ткани и не может полноценно выполнять свою защитную функцию, а также быстро регенерировать. Поэтому при следующем преобладании факторов «агрессии» над факторами «защиты» происходит повторное образование язвенного дефекта слизистой. При хронических рецидивирующих язвах дефекты слизистой, как правило, образуются в том же месте. Таким образом, фаза ремиссии сменяется фазой обострения.
Классификация и стадии развития язвы двенадцатиперстной кишки
В настоящий момент общепринятой классификации язвенной болезни ДПК не существует. Однако в клинической практике принято различать это заболевание по следующим критериям:
- Клиническая форма:
- острая;
- хроническая.
- По локализации:
- язвы луковицы ДПК;
- постбульбарные язвы.
- По сочетанию с инфекцией Helicobacter pylori:
- язва луковицы, ассоциированная с Helicobacter pylori;
- идиопатическая язва — при отсутствии инфекции Helicobacter pylori.
- По характеру заболевания:
- первичная язва — как самостоятельное заболевание;
- вторичная язва — как следствие другого заболевания («стрессовых», лекарственных, других хронических заболеваний и эндокринных патологий).
- По размеру:
- малые — ≤ 0,5 см;
- средние — 0,6-1,9 см;
- большие — 2,0-3,0 см;
- гигантские — > 3,0 см.
- По наличию осложнений:
- без осложнений;
- с кровотечением;
- с перфорацией;
- с пенетрацией;
- с рубцовым стенозом.
В течении хронической язвенной болезни ДПК различают несколько стадий. К основным относятся:
- период обострения — острая язва;
- период рубцевания — язва в фазе заживления и рубцевания;
- период ремиссии — отсутствие клинических и эндоскопических проявлений язвенной болезни (язвенного дефекта).
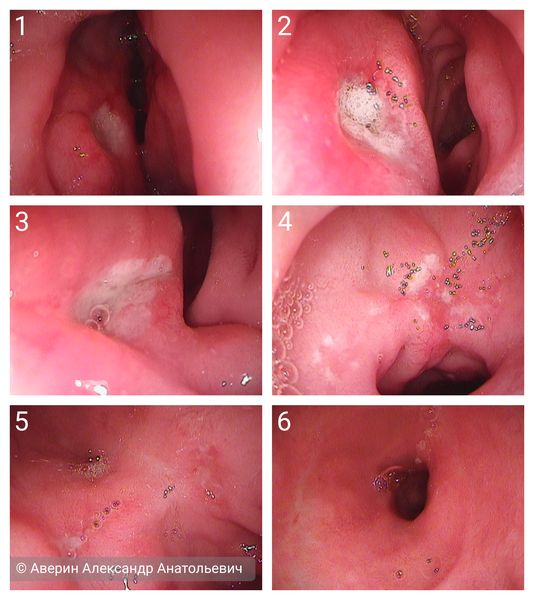
В зависимости от характерных признаков заболевания при проведении эндоскопии (ЭГДС) стадии язвенной болезни выглядят следующим образом:[3]
- острая фаза — язва округлой формы размером от 1-2 мм до нескольких см с чёткими краями, выраженным воспалительным валом в виде кольца, дно покрыто фибрином, один из краёв подрытый, слизистая вокруг гиперемирована;
- фаза стихания воспаления — воспалительный вал менее выражен, края чёткие, форма овальная, дно в центре покрыто фибрином, по краям появляются ярко красные грануляции, слизистая вокруг гиперемирована, имеются мелкие радиальные складки;
- начало заживления — края язвы становятся плоскими, форма становится вытянутой или щелевидной, воспалительный вал не дифференцируется, дно язвы на 2/3 покрыто свежим эпителием, в центре сохраняется тонкий белый налёт, слизистая вокруг слабо гиперемирована, имеются чёткие радиальные складки;
- заживления — язва в виде щели или округлая, размеры значительно уменьшились, нет угла наклона между краем язвы и дном, в центре расположен маленький участок с белым налётом, окружающая слизистая розовая, наблюдается конвергенция складок;
- свежий рубец (красный рубец) — дно язвы полностью покрыто свежим розовым эпителием, налёта нет, при близком осмотре в новой слизистой видно много мелких сосудов;
- старый рубец (белый рубец) — воспалительных изменений нет, слизистая вокруг розовая, рубец имеет белесоватый цвет.
Осложнения язвы двенадцатиперстной кишки
В стадии обострения язвенная болезнь может осложнятся кровотечением, перфорацией или пенетрацией. В стадии рубцевания и ремиссии может возникнуть такое осложнение, как рубцовый стеноз ДПК, вплоть до кишечной непроходимости.
Кровотечение
Кровотечение из крупных сосудов, попавших в зону язвенного дефекта, является наиболее частым и грозным осложнением язвенной болезни — встречается в 15-20% случаев. Большинство кровотечений развиваются при расположении язвы на передней стенке луковицы ДПК и в постбульбарных отделах. Проявляется выделением изменённой крови по типу «кофейной гущи» при рвоте и/или с изменённым стулом по типу «мелены» (чёрный жидкий стул). В клиническом анализе крови будут изменятся показатели красной крови: падает гемоглобин, снижается уровень эритроцитов и гематокрита. Неинтенсивные кровотечения могут давать положительный результат кала на скрытую кровь. Данный вид осложнения нуждается в экстренной эндоскопической или хирургической помощи.[2][5]
Перфорация
Данное осложнение представляет собой нарушение целостности стенки ДПК в месте язвенного дефекта. Оно возникает при распространении язвы вглубь стенки. Так, образуется отверстие, соединяющее просвет кишки с брюшной полостью. Его возникновение проявляется остро возникшей «кинжальной болью» с последующим развитием перитонита (как результат излития содержимого кишечника в брюшную полость). Встречается в 5-15% случаев. Требует хирургического лечения.[2][5]
Пенетрация
При разрушении стенки ДПК в месте язвенного дефекта и фиксации его с близлежащим органом происходит разрушение тканей данного органа. Иными словами, язва проникает в соседние ткани. Чаще всего пенетрация распространяется на поджелудочную железу, малый сальник, печень, желчный пузырь и протоковую систему.
При этом осложнении боли теряют связь с приёмом пищи и становятся более интенсивными и постоянными. В анализе крови происходят воспалительные изменения. Такое осложнение устраняется хирургическим методом.[2]
Стеноз
При формировании грубых рубцовых изменений стенки ДПК происходит сужение и в дальнейшем полное перекрытие просвета кишки. Это приводит к переполнению желудка содержимым и, как следствие, рвотам. Стул при этом отсутствует — развивается клиника высокой кишечной непроходимости.[2][5]
Малигнизация — трансформация доброкачественных клеток в злокачественные — для язвенной болезни ДПК, в отличие от язв желудка, не характерна.
Диагностика язвы двенадцатиперстной кишки
К какому врачу обратится при наличии симптомов
При подозрении на язвенную болезнь двенадцатиперстной кишки следует обратиться к терапевту и/или гастроэнтерологу. В случае развития осложнений потребуется консультация хирурга.
Постановка диагноза «Язвенная болезнь ДПК» основывается на сборе анамнеза, оценке наследственной предрасположенности к заболеванию, клинической картине и инструментальных методах обследования.
К обязательным обследованиям относятся:[6]
- ЭГДС (ВЭГДС или ФГДС) — «золотой» стандарт диагностики язвенной болезни;
- определение инфекции Helicobacter pylori — важное исследование, так как наличие этой инфекции радикально меняет тактику лечения и прогноз;
- РН-метрия — для определения кислотообразующей функции желудка;
- клинический анализ крови — помогает заподозрить и дифференцировать осложнения язвенной болезни при их стёртом течении.
Сдавать анализ кала на скрытую кровь не обязательно, так как он кардинально не влияет на тактику лечения. Его назначают во время скрининга, чтобы определить, нужно ли проводить ЭГДС.
К вспомогательным методам относятся:
- рентгенография с контрастом — применяется при подозрении на осложнения язвенной болезни (пенетрации, перфорации, рубцовой деформации ДПК со стенозом) или на локализацию язвы в постбульбарных отделах;
- определение уровня гастрина и паратгормона — проводится при часто рецидивирующих язвах (более двух обострений в год) для уточнения причины заболевания. У многих пациентов с язвой секреция кислоты повышается в ответ на стимуляцию секреции желудочного сока пентагастрином. Часто у пациентов с синдромом Золлингера — Эллисона (результат опухоли, секретирующей гастрин) наблюдаются значительная гиперсекреция кислоты, и обычно имеются множественные язвы двенадцатиперстной кишки.[5]
Несколько слов об ЭГДС
Данный вид исследования оброс множеством мифов и предрассудков. Какие же ощущения на самом деле испытывает человек при проведении эндоскопа через глотку, пищевод, желудок и ДПК:
- ощущение тошноты и рвотный рефлекс, похожие на ощущения при осмотре горла при помощи шпателя или ручки ложки (обычный осмотр при ОРЗ);
- ощущение застрявшего комка в горле (как будто вы что-то плохо прожевали и попытались проглотить). В редких случаях могут быть болезненными;
- распирание, вздутие и тяжесть в животе при инсуфляции желудка воздухом;
- ощущение движения или шевеления внутри живота при манипуляции эндоскопом;
- иногда появляется чувство нехватки воздуха, чаще субъективного характера (так как дыхательные пути эндоскоп не перекрывает).
Никаких других ощущений при проведении ЭГДС не возникает. Их сила и выраженность строго индивидуальна и зависит от многих факторов. Но если правильно себя вести, слушаться подсказок медицинского персонала и хорошо подготовиться к исследованию, то процедура проходит с минимальными затратами времени и минимумом неприятных ощущений.
Как вести себя во время ЭГДС:
- Хорошо подготовьтесь к исследованию. Процедура проводится строго натощак, последний приём пищи возможен за 6-8 часов до исследования. Это позволит эндоскописту как можно быстрее осмотреть всю поверхность слизистой и обнаружить даже минимальные изменения на ней. Также это поможет снизить рвотный рефлекс и тошноту.
- При проведении эндоскопа через рот и глотку старайтесь не трогать его языком. Иначе это затрудняет проведение эндоскопа (современные аппараты очень гибкие) и повышает рвотный рефлекс, так как часть рвотных рецепторов расположена как раз на языке у его корня.
- Старайтесь глубоко и равномерно дышать ртом, не замирайте и не останавливайте дыхание. Глубокие и равномерные вдохи и выдохи успокаивают и отчасти снижают тошноту. Дышать лучше сразу ртом, так как во время самого исследования трудно переключить дыхание, а при дыхании через нос происходит рефлекторный отёк слизистой и выделение слизи, в результате чего нос закладывает, и дыхание сбивается.
- Крепко обнимите себя за живот, не размахивайте руками. Это поможет сосредоточиться на дыхании и не будет мешать эндоскописту руками.
- Старайтесь не сопротивляться проведению эндоскопа и не мешать медицинскому персоналу. Тем самым вы существенно сократите время процедуры. Также старайтесь не срыгивать воздух: уменьшиться время на инсуфляцию, а следовательно и вся процедура.
ЭГДС считается «золотым стандартом» диагностики язвенной болезни ДПК, так как с его помощью язва чётко видна как дефект слизистой оболочки (частота выявления близка к 100%), есть возможность проследить все стадии течения заболевания, возможно проведение биопсии, диагностики инфекции Helicobacter pylori и определение уровня кислотности. В случае обнаружения такого осложнения, как кровотечение, проводится эндоскопический гемостаз. Также с помощью ЭГДС можно обнаружить и другие заболевания (онкологию, полипы, гастрит и т.д.).
Если пациент не в силах немного потерпеть (длится исследование обычно 3-6 минут) и преодолеть свои страхи, то возможно выполнение ЭГДС под наркозом (медикаментозным сном).
Отказ от проведения данного исследования повышает риски неточной постановки диагноза и назначения неадекватного лечения. А при несвоевременной диагностике осложнений всё может закончиться для пациента фатально.
Лечение язвы двенадцатиперстной кишки
К обязательным мероприятиям при лечении язвы желудка и двенадцатиперстной кишки относятся:
- соблюдение щадящей диеты (механическое и химическое щажение);
- исключение таких факторов агрессии, как курение, алкоголь;
- снижение дозы или ограничение приёма некоторых лекарств (НПВС, антикоагулянты).
Если пациентам трудно соблюдать диету, врачи рекомендуют придерживаться общих принципов здорового питания и 1-2 недели при остром периоде болезни не употреблять пищу, которая стимулирует выработку излишней соляной кислоты и пепсина: не есть грубую клетчатку, наваристые рыбные, мясные или грибные бульоны и супы, томаты, консервированные продукты и специи.
Медикаментозное лечение
Медикаментозное лечение направлено на снижение уровня соляной кислоты, защиту и повышение регенерации слизистой ДПК. Для снижения кислотности применяются ингибиторы протонной помпы (ИПП) как «золотой» стандарт лечения и Н2-гистамино блокаторы.[6] Для повышения защитных свойств слизистой применяются обволакивающие средства и антациды. Для повышения регенерации слизистой используются препараты висмута и сукральфата. При наличии инфекции Helicobacter pylori проводится эрадикационная терапия первой или последующих линий.[6] В меньшей степени применяются:
- препараты, регулирующие моторно-эвакуаторную функцию желудка и кишечника — назначаются при язвенной болезни, сочетающейся с рефлюксами и недостаточностью пилорического сфинктера;
- психотропные препараты — применяются для купирования депрессии и стрессовых факторов, когда болезнь протекает очень длительно, и присоединяется психосоматический компонент.
В случае развития осложнений применяются эндоскопические или хирургические методы лечения.
Хирургическое лечение
Хирургические методы сводятся к лечению таких осложнений, как:
- перфорация — проводится ушивание язвенного дефекта или удаление повреждённого участка кишки и желудка с наложением анастомоза;
- пенетрация — производится удаление повреждённых тканей и части кишки с наложением анастомоза;
- рубцовый стеноз — выполняется резекция (частичное удаление) с наложением анастомоза.
К эндоскопическим методам относится в первую очередь эндоскопический гемостаз. Данный метод позволяет в большинстве случаев остановить кровотечение из язвы и профилактировать его рецидив (при остановившемся кровотечении).[4] При рубцовом стенозе и сужении просвета ДПК иногда может применятся стентирование (при противопоказаниях к полостной операции).
В целом курс медикаментозного лечения при обострении язвенной болезни или при впервые выявленной язве длится 1-2 месяца. К хирургическим и эндоскопическим методам прибегают только при развитии соответствующих осложнений.
Экстренная помощь при приступе
Экстренная помощь проводится при осложнениях язвенной болезни (кровотечение, прободение, стеноз просвета ДПК). При развитии этих осложнений необходимо обратиться в клинику для консультации хирурга. При выраженном болевом синдроме, падении артериального давления, слабости и других признаках внутреннего кровотечения необходимо вызвать скорую помощь для оказания неотложной медицинской помощи.
Для уменьшения болевого синдрома в качестве препаратов экстренной помощи применяются альгинаты и антациды и/или быстродействующие препараты из группы ингибиторов протонной помпы (ИПП) — рабепразол, эзомепразол, пантопразол, омепразол.
Диета при язвенной болезни
В период обострения язвенной болезни ДПК применяется щадящая диета с протёртым вариантом готовки блюд. В основе диеты лежат следующие принципы:
- Механическое щажение обеспечивается за счёт выбора пищевых продуктов с небольшм содержанием в них грубой клетчатки, непродолжительного пребывания пищи в желудке и специальной кулинарной обработки продуктов (тушение, готовка на пару, измельчение пищи до консистенции пюре).
- Химическое щажение основано на повышении содержания жиров растительного происхождения и белков животного происхождения (творог, сыр, яйца, отварные мясо и рыба) на фоне физиологической нормы углеводов, витаминов, микроэлементов, так как жиры тормозят желудочную секрецию, а белки инактивируют соляную кислоту.
- Термическое щажение достигается исключением слишком холодной и горячей пищи, которая травмирует слизистую желудка, оптимальная температура горячих блюд +30-40 °С.
- Ограничение объёма одновременно принятой пищи с целью предупреждения перерастяжения желудка: пищу принимают 4-5 раз в день и небольшими порциями. Приём пищи должен соответстввать ритму желудочной секреции и проводиться с интервалом 3,5-4,5 часа.
Исключаются продукты, сильно повышающие выработку соляной кислоты желудком. Такие как: солёные приправы, крепкие мясные, рыбные или овощные бульоны, чёрный хлеб, мягкий хлеб и выпечка, газированные напитки, крепкий чай, кофе.
Рекомендуются продукты, обладающие средним уровнем стимуляции выработки соляной кислоты: отварное мясо, рыба, большинство ягод и фруктов и слабым уровнем: яйца всмятку, белые сухари или подсушенный хлеб (из муки тонкого помола), каши, сладкие фрукты и овощи.
В щадящей диете с протёртой пищей в ассортимент блюд включают:
- творог пресный, сыр неострый и нежирный, протёртый;
- супы протёртые из сборных овощей (кроме щей и борща), супы овоще-крупяные, молочные крупяные, с вермишелью или измельченными макаронами;
- овощи отварные протёртые – кабачки, цветная и брюссельская капуста, томаты, морковь, свекла (обязательное исключение белокочанной капусты, репы, редьки, редиса и бобовых, которые богаты растительными волокнами и эфирными маслами);
- спелые фрукты и ягоды сладких сортов (после тепловой обработки);
- компоты с протёртыми сухофруктами;
- хлеб пшеничный подсушенный.
Блюда готовят на пару, отваривают, разваривают до мягкости, пюрируют, измельчают, подают в тёплом виде.
Рекомендуемые блюда щадящей диеты с непротертой пищей те же, что и для варианта, описанного выше. Блюда готовят на пару, отваривают, размельчают до мягкости, но не измельчают, подают в теплом виде 5-6 раз в день.
В период ремиссии рекомендуется придерживаться основных принципов здорового питания. При этом исключаются крепкие мясные и рыбные бульоны, грибной отвар, пряности, острые блюда, маринованные и копчёные продукты, обладающие раздражающим действием на слизистую оболочку и способные повышать образование соляной кислоты в желудке. Ограничивается сдобное тесто, пироги, блины, кофе, минеральные воды и напитки, содержащие углекислоту в большом количестве. Вредным является длительное (свыше 10-15 минут) использование жевательной резинки.
Физиотерапия и лечебная гимнастика при язвенной болезни
Эффективность методов физиотерапии при язвенной болезни ДПК не доказана, так же как и лечебной гимнастики. Поэтому эти методы в лечении язвенной болезни не применяются.
Прогноз. Профилактика
В большинстве случаев при своевременном лечении и соблюдении основных принципов профилактики прогноз благоприятный. При частых рецидивах и развитии осложнений прогноз, соответственно, неблагоприятный. Онкологического потенциала язвенная болезнь ДПК не несёт.
В основе профилактики лежат такие направления, как:
- оздоровление образа жизни — отказ от вредных привычек (алкоголь, курение), улучшение эмоционального фона;
- улучшение условий труда — ограничение или полное исключение вредных факторов;
- организация рационального питания;
- медикаментозная профилактика (эрадикационная терапия при наличии Helicobacter pylori и рациональная фармакотерапия НПВП и антикоагулянтами) [7];
- санаторно-курортное лечение в оздоровительных учреждениях гастроэнтерологического профиля.
Питанию отводится особая роль в профилактике язвенной болезни. Оно должно быть сбалансированным, без строгих ограничений. Принимать пищу следует 4-5 раз в день в одно и то же время. Стоит избегать, а лучше полностью ограничить продукты, вызывающие чувство изжоги или боль в животе.
Нужно помнить и о таких простых, но в то же время важных рекомендациях, как приём пищи в спокойной обстановке, не спеша, сидя, тщательно прожёвывая еду. Это способствует лучшему пропитыванию пищи слюной, которая нейтрализует соляную кислоту.[2][6]
Медикаментозная профилактика предполагает уничтожение Helicobacter pylori и возможное назначение невсасывающихся антацидов за месяц до начала предполагаемого обострения. Профилактические приёмы ИПП и Н2-гистамино блокаторов не проводятся в связи с наличием у этих групп препаратов побочных эффектов, проявляющихся при длительном приёме.
Стойкая эрадикация Helicobacter pylori позволяет снизить риск повторных кровотечений. Такое осложнение выявляется не всегда, в 25–55 % результат может быть ложноотрицательным, поэтому после лечения важно провести повторный тест и убедиться, что Helicobacter pylori больше нет.[7]
Можно ли полностью вылечить язву
Язвенная болезнь двенадцатиперстной кишки — это хроническое рецидивирующее заболевание, поэтому при нарушении баланса между предрасполагающими факторами и защитными свойствами слизистой оболочки ДПК болезнь может проявиться снова. Но при проведении эрадикации, уничтожении Helicobacter pylori, часто сохраняется стойкая ремиссия.[7]