Околоушная железа является преимущественно объемной слюнной железой и является билатеральной, т.е. расположена по обе стороны лица. Его точное расположение — в углу челюсти спереди и ниже уха. Это одна из желез, отвечающая за выработку большей части слюны в организме. Они являются самыми крупными и сложными железами в железистом комплексе и содержат паратоидные лимфатические узлы. Через него проходят лицевой нерв и сонная артерия, в нем берет начало яремная артерия. Функция околоушной железы, как и остальных слюнных желез, заключается в выработке слюны, которая затем выливается в полость рта. Выделение слюны помогает поддерживать полость рта в идеальном смазанном состоянии в течение всего дня, а также легче пережевывать и глотать пищу. Слюна играет важную роль в полости рта человека, поскольку она смазывает и увлажняет полость рта, тем самым помогая поддерживать хорошее состояние полости рта. Таким образом, благодаря функции слюнных желез, предотвращается повреждение мягкой слизистой оболочки полости рта, что снижает риск инфекций и травм в этой области.
Анатомия околоушной железы
Околоушная железа вырабатывает слюну, которая, как мы видели, необходима для проглатывания пищи. Слюна состоит из ряда ферментов, которые помогают расщеплять пищу на простые вещества, которые в конечном итоге усваиваются организмом. Расположение околоушной железы — чуть выше челюсти и ниже уха. Существуют различные заболевания, которые могут поражать околоушную железу и остальные слюнные железы. Эти патологии бывают разных типов, начиная от опухолей и заканчивая свинкой. В первом случае речь идет в основном о доброкачественных опухолях, наиболее распространенной из которых является аденома плеомофана. В некоторых случаях они также бывают злокачественными, в виде карцином. Кроме того, у нас есть синдром Сьоргена — иммунное заболевание, при котором разрушаются слюнные и слезные железы. Околоушная железа также поражается паротитом — заболеванием, которое раньше было широко распространено, но сейчас встречается все реже и реже благодаря тройной вирусной вакцине. Свинка представляет собой воспаление в железах и окружающих тканях. Околоушная железа также может быть поражена бактериальными инфекциями. Плохая гигиена полости рта может быть причиной инфекции, в то время как другой причиной может быть непроходимость слюнного протока. Когда это происходит, это часто связано с внутренней кристаллизацией некоторых компонентов, входящих в состав слюны. Необходимо также упомянуть сиалолиты в слюнных протоках, которые представляют собой минеральные отложения, накапливающиеся в слюнных железах. Некоторые заболевания, такие как артрит, диабет или саркоидоз, могут в конечном итоге повлиять на функцию околоушной железы.
Лечение заболеваний околоушной железы
Лечение опухолей в околоушной железе зависит от типа и размера, а также от стадии опухоли и общего состояния здоровья. Обычно требуется хирургическое вмешательство, которое иногда сопровождается радиотерапией. В некоторых случаях с околоушной железой проводится частичное или полное удаление слюнных желез, удаление лимфатических узлов на шее, а затем реконструктивная операция пораженной области. При синдроме Сьоргена лечение заключается в облегчении симптомов с помощью воды и жевательной резинки и отказе от алкоголя. Для паротита нет специфического лечения, так как это вирусное заболевание. Как правило, после нескольких недель отдыха пациент сможет вернуться к своему обычному ритму жизни. При бактериальных инфекциях в большинстве случаев лечение не требуется, хотя в случае повышения температуры или выделения гноя иногда могут понадобиться антибиотики. В случае абсцесса, например, может быть проведена операция по его дренированию или аспирации. Диагностикой и лечением проблем, связанных с околоушной железой, обычно занимается челюстно-лицевой хирург или общий хирург. Однако из-за сложности проблем с железами могут быть привлечены и другие специалисты, такие как радиационный онколог и онколог. В некоторых случаях околоушная железа и зубная боль могут быть связаны между собой, поэтому в случае сомнений лучше обратиться к стоматологу для постановки точного диагноза.
Околоушная железа и опухоли
Околоушная железа — это слюнная железа, наиболее часто поражаемая опухолями, которые в большинстве случаев носят доброкачественный характер. Опухоли, связанные с околоушной железой, в основном поражают женщин и бывают односторонними. Наиболее часто встречаются эпителиальные гистотипы, включая плеоморфную аденому, на которую приходится около 70% всех опухолей околоушной железы. Липома также поражает околоушную железу. Это доброкачественная опухоль, возникающая из клеток пери- или парагландулярной жировой ткани. Липома обычно выявляется между кожей и околоушной железой и встречается от 0, 2 до 0, 4% всех новообразований околоушной железы. Она медленно растет и протекает бессимптомно, а поверхностная субпоневротическая липома может быть иссечена без индентификации и рассечения лицевого нерва.
Обновлено: 28.05.2023
Анатомия слюнных желез
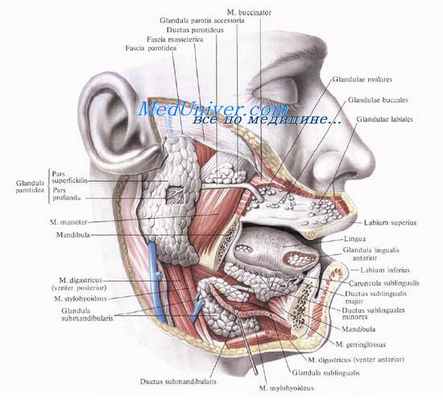
а) Околоушная слюнная железа. Околоушная слюнная железа расположена между ветвью нижней челюсти и наружным слуховым проходом с верхушкой сосцевидного отростка являются частью височной кости). Спереди она расположена над жевательной мышцей, сзади покрывает грудинно-ключично-сосцевидную мышцу.
Медиально она может распространяться вплоть до стенки глотки. Она неполностью окружена фасцией околоушной железы, которая является продолжением поверхностного или покровного листка глубокой шейной фасции. Проток околоушной железы, или стенонов проток идет над жевательной мышцей в непосредственной близости к щечной ветви лицевого нерва сквозь щечную мышцу и заканчивается в ротовой полости напротив второго верхнего моляра.
Околоушная слюнная железа содержит важные структуры: здесь наружная сонная артерия отдает свои конечные ветви — поверхностную височную и внутреннюю верхнечелюстную. Также в ее толще путем слияния поверхностной височной и верхнечелюстной вен образуется занижнечелюстная вена. После прохождения глубже лицевого нерва она расделяется на переднюю и заднюю ветви.
б) Поднижнечелюстная слюнная железа. Поднижнечелюстная слюнная железа расположена и под нижнечелюстном треугольнике шеи, под челюстно-подъязычной мышцей и над передним и задним брюшками двубрюшной мышцы. Она покрыта наружным листком глубокой шейной фасции, который также содержит краевую нижнечелюстную ветвь лицевого нерва. Поднижнечелюстной, или Бартонов, проток происходит из порции железы, расположенной между челюстно-подъязычной и подъязычно-язычной мышцами, проходит кпереди и открывается сбоку от уздечки языка, позади резцов, в передних отделах дна полости рта.
При переходе от латерального к медиальному направлению, его петлей огибает язычный нерв. Кровоснабжение обеспечивается подподбородочной артерией.
в) Подъязычная слюнная железа и малые слюнные железы. Подъязычная слюнная железа расположена под слизистой дна полости рта, между нижней челюстью и подбородочно-язычной мышцей. Множество мелких слюнных протоков открываются в области дна рта. Кровоснабжение железы обеспечивают подъязычная и подподбородочные артерии. Малые слюнные железы расположены в подслизистом слое полости рта, ротоглотки, носоглотки и гортаноглотки.
г) Парасимпатическая иннервация слюнных желез. Околоушная слюнная железа. Преганглионарные волокна начинаются в нижнем слюноотделительном ядре продолговатого мозга. Они проходят в составе языкоглоточного нерва к барабанному сплетению (якобсонов нерв), затем в составе малого поверхностного каменистого нерва проходят через овальное отверстие к ушному ганглию. Отсюда постганглионарные парасимпатические волокна в составе ушно-височного нерва (ветвь V3) подходят к околоушной слюнной железе.
д) Поднижнечелюстная и подъязычные железы. Преганглионарные волокна начинаются в верхнем слюноотделительном ядре моста. Они идут в составе лицевого нерва, затем присоединяются к барабанной струне и формируют язычный нерв.
Волокна образуют синапсы в поднижнечелюстном ганглии, расположенном в области поднижнечелюстной слюнной железы. Отсюда постганглионарные парасимпатические волокна идут напрямую к поднижчелюстной железе и посредством язычного нерва к подъязычной железе.
Учебное видео анатомии, топографии слюнных желез и их выводных протоков
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Анатомия и топография околоушной слюнной железы Текст научной статьи по специальности «Клиническая медицина»
Аннотация научной статьи по клинической медицине, автор научной работы — Оромян Ваган Мнацаканович
Состояние твёрдых и мягких тканей преддверия и собственно полости рта определяется количеством и качеством (составом) слюны , которая выделяется в отделы полости рта слюнными железами, которые расположены в переднем отделе пищеварительного тракта человеческого организма. Выделяют мелкие (расположенные в строго локализованных местах: губные, щечные, небные) и крупные (большие) слюнные железы. Из 3-х пар крупных слюнных желез околоушных, подъязычных и поднижнечелюстных, в статье описывается анатомия околоушной слюнной железы
Похожие темы научных работ по клинической медицине , автор научной работы — Оромян Ваган Мнацаканович
Анатомические предпосылки применения непрямой лимфотропной терапии при лечении патологии больших слюнных желез
Текст научной работы на тему «Анатомия и топография околоушной слюнной железы»
Anatomy and topography of parotid gland Oromyan V. (Russian Federation)
Анатомия и топография околоушной слюнной железы Оромян В. М. (Российская Федерация)
Оромян Ваган Мнацаканович / Oromyan Vagan — студент, стоматологический факультет,
Северо-Западный государственный медицинский университет, г. Санкт-Петербург
Аннотация: состояние твёрдых и мягких тканей преддверия и собственно полости рта определяется количеством и качеством (составом) слюны, которая выделяется в отделы полости рта слюнными железами, которые расположены в переднем отделе пищеварительного тракта человеческого организма. Выделяют мелкие (расположенные в строго локализованных местах: губные, щечные, небные) и крупные (большие) слюнные железы. Из 3-х пар крупных слюнных желез — околоушных, подъязычных и поднижнечелюстных, в статье описывается анатомия околоушной слюнной железы.
Abstract: condition of hard and soft tissues of the vestibule of the oral cavity and actually determined by the amount and quality of saliva, which is released in the mouthparts of the salivary glands, which are located in the anterior part of the digestive tract of the human body. There are small (located strictly localized areas: labial, buccal, palatal) and large (more) salivary glands. 3 pairs of major salivary glands — the parotid, submandibular and sublingual, the article describes the anatomy of the parotid gland.
Ключевые слова: околоушная слюнная железа, слюна, паротидная железа, проток.
Keywords: parotid salivary glands, saliva, parotid gland, the duct.
Околоушная слюнная железа является самой крупной сложно-альвеолярной слюнной железой человека. Масса околоушной железы приблизительно 25-30 г. По характеру выделяемого секрета она является серозной — выделяет богатую белком слюну. Железа имеет дольчатое (альвеолярное) строение. Она покрыта капсулой, так называемой околоушно-жевательной фасцией, плотность которой невелика, в ряде случаев капсула покрывает железу не полностью, оставляя разрыхленные участки. Выделяют две части околоушной слюнной железы — поверхностная, или наружная часть и глубокая, или внутренняя часть.
Поверхностная часть околоушной железы примыкает на поверхностной стороне массетора (жевательной мышцы), иногда, в зависимости от особенностей строения протока околоушной железы, поверхностная часть достигает до переднего (буккального) края вышеуказанной мышцы.
Глубокая часть околоушной слюнной железы входит внутрь, доходит до жировой клетчатки, которая расположена у боковой стенки глотки, поэтому глоточную часть иногда называют глоточным отростком.
Концевые секреторные отделы состоят из секреторных серозных эпителиальных клеток и миоэпителиальных клеток. В апикальных частях секреторных клеток содержатся секреторные гранулы. Ядро клетки располагается в более широкой базальной части клеток. Размеры секреторных клеток претерпевают значительные изменения [2].
Выводной проток околоушной слюнной железы или Стенонов проток — начинается в теле (между поверхностной и глубокой частями) околоушной железы, прободая жевательную мышцу доходит до слизистой оболочки щеки, а его выводной сосочек открывается на уровне второго верхнего большого коренного зуба (второго моляра), иногда сосочек встречается на уровне заднего края первого постоянного зуба. По началу от тела и по ходу прохождения через жевательную мышцу проток выстлан многослойным кубическим эпителием, а уже в устье (в сосочке) эпителий получает плоский характер. Устье стеноновского протока открывается в преддверие рта, таким образом обеспечивая быстрое заживление повреждений слизистой оболочки щек, десен и минерализацию вестибулярных и окклюзионнных поверхностей больших и малых коренных зубов.
Околоушная слюнная железа располагается в околоушно-жевательной области лица, прямо под кожей, спереди и книзу от ушной раковины, на боковой поверхности нижней челюсти, у заднего края массетора.
Сверху околоушная железа подходит к скуловой дуге, снизу — к углу нижней челюсти, сзади — к переднему краю грудино-ключично-сосцевидной мышцы и сосцевидным отросткам височной кости [3].
Сзади нижней челюсти околоушная железа достигает начинающихся от шиловидного отростка шилоглоточной, шилоподъязычной и шилоязычной мышц.
В пределах околоушной железы расположены поверхностные и глубокие лимфатические узлы.
1. Вавилова Т. П. — учебное пособие. Биохимия тканей и жидкостей полости рта. / 2012.
2. Афанасьев Ю. И., Юрина Н. А., Котовский Е. Ф. — Гистология: учебник для студентов медицинских вузов. / 1999.
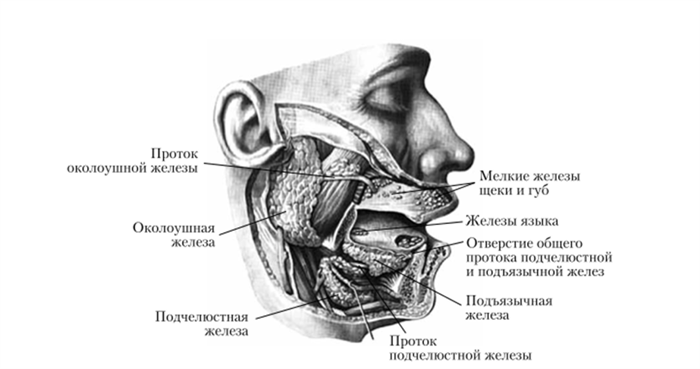
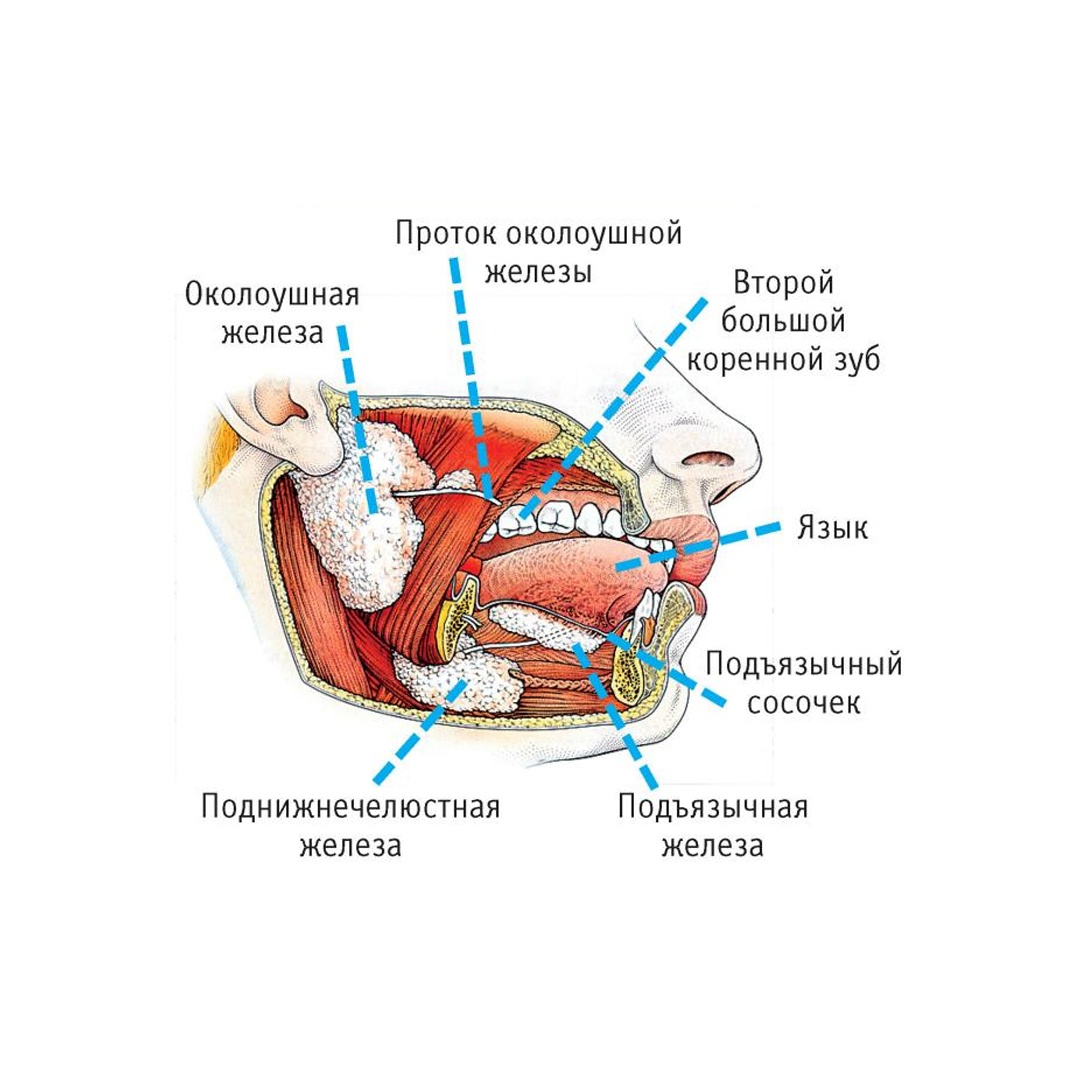
Слюнные железы
Слюнные железы (лат. gladulae salivales) — экзокринные железы, выделяющие в полость рта секреты, называемые слюной. Различают малые и большие слюнные железы.
Малые слюнные железы
Малые слюнные железы расположены в слизистой оболочке полости рта и классифицируются по их местоположению (губные, щёчные, молярные, язычные и нёбные) или по характеру выделяемого секрета (серозные, слизистые и смешанные). Наиболее многочисленны среди малых слюнных желёз губные и нёбные.
Серозные железы имеются, в основном, среди язычных, выделяемая ими слюна богата белком. Слизистые железы — нёбные и часть язычных, продуцируемая ими слюна богата слизью. Смешанные — щёчные, молярные, губные и часть язычных секретируют смешанную по составу слюну.
Малые слюнные железы расположены в толще слизистой оболочки полости рта или в её подслизистой основе. Размеры малых желез разнообразны, их диаметр составляет от 1 до 5 мм.
Большие слюнные железы
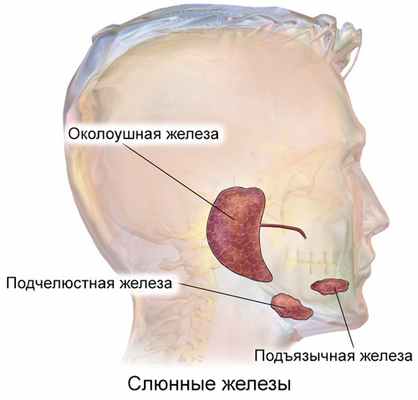
Большими слюнными железами называют выделяющиеся своими размерами три пары слюнных желёз.
Наиболее крупные из них — околоушные слюнные железы, располагающиеся ниже и впереди от ушной раковины непосредственно под кожей. Выводной проток околоушной железы (стенонов проток) открывается на боковой стенке преддверия полости рта на уровне второго верхнего большого коренного зуба.
Средние по размеру — подчелюстные слюнные железы. От железы отходит выводной проток — вартонов проток, помещающийся на дне полости рта и открывающийся небольшим отверстием на верхушке парного сосочка, находящегося около уздечки языка. Подчелюстные железы, так же как и околоушные, выделяют слюну смешанного типа.
Наименьшие из больших слюнных желёз — подъязычные железы, располагающиеся под слизистой оболочкой дна полости рта, с обеих сторон от языка. Вырабатывают слюну с преобладанием слизистого компонента. От каждой из подъязычных желёз отходит бартолинов проток, открывающийся или отдельно на подъязычном сосочке, или одним общим отверстием с вартоновым протоком. Кроме того, от подъязычных желёз отходит ряд малых протоков, большинство из которых открывается на подъязычной складке.
Рисунок использован на основании лицензии CCA3.0, взят из «Medical gallery of Blausen Medical 2014». WikiJournal of Medicine 1 (2). DOI:10.15347/wjm/2014.010. ISSN 2002-4436. Адаптирован.
Слюнные железы у детей и взрослых
Секреция слюны начинается у детей сразу после рождения. Новорожденный секретирует 0,6–6 мл слюны в час, при активном сосании — до 24 мл в час. Начиная с возраста 3 – 6 месяцев слюноотделение у ребенка значительно увеличивается. Увеличивается также вес слюнных желёз (Пайков В.Л.):
| Возраст | Средний вес больших слюнных желёз, г | ||
| околоушных | подчелюстных | подъязычных | |
| новорожденные | 0,9–2,4 | 0,84 | 0,42 |
| 3 месяца | 1,4–4,8 | 1,54 | 0,84 |
| 6 месяцев | 4,5 (3,1–5,8) | 2,12 | 1,05 |
| 2 года | 8,6 (8,2–9,6) | 4,89 | 2,00 |
| мужчины | 36,6 (26–96) | 13,23 | 5,05 |
| женщины | 28,8 (22–48) | 9,70 | 4,68 |
Слюнные железы у новорожденных
- низкая секреторная активность
- выделение небольшого количества густой вязкой слюны (герметизацияротовой полости во время сосания)
- реакция слюны нейтральная или слабокислая
- концентрация амилазы низкая.
Болезни слюнных желёз в МКБ-10
- K11.0 Атрофия слюнной железы
- K11.1 Гипертрофия слюнной железы
- K11.2 Сиалоаденит
- K11.3 Абсцесс слюнной железы
- K11.4 Свищ слюнной железы
- K11.5 Сиалолитиаз
- K11.6 Мукоцеле слюнной железы
- K11.7 Нарушения секреции слюнных желез
- K11.8 Доброкaчественное лимфоэпителиaльное порaжение слюнной железы
- K11.8 Болезнь Микуличa
- K11.8 Некротизирующaя сиaлометaплaзия
- K11.8 Сиaлэктaзия стеноз слюнного протока
- K11.8 Сужение слюнного протока
Кадр «Методы функциональной диагностики секреции слюнных желёз» из видео для студентов медицинского университета: Хамчиев К.М. (Dr. Kureysh). Видеоурок по физиологии: Методы исследования и регуляция пищеварения. Пищевой центр
Тимофеев 1-3 том / том 2 / 23. НЕОПУХОЛЕВЫЕ ЗАБОЛЕВАНИЯ СЛЮННЫХ ЖЕЛЕЗ / 23.1. АНАТОМИЯ И ФИЗИОЛОГИЯ БОЛЬШИХ СЛЮННЫХ ЖЕЛЕЗ
Слюнные железы — это группа секреторных органов различных размеров, строения и расположения, вырабатывающих слюну. Различают малые и большие слюнные железы. Малые (мелкие) слюнные железы находятся в слизистой оболочке полости рта, по их расположению различают: губные, щечные, нёбные, язычные, десенные, а также эти железы находятся в слизистой оболочке носоглотки и миндалин. К большим слюнным железам относятся околоушная, поднижнечелюстная и подъязычная железы.
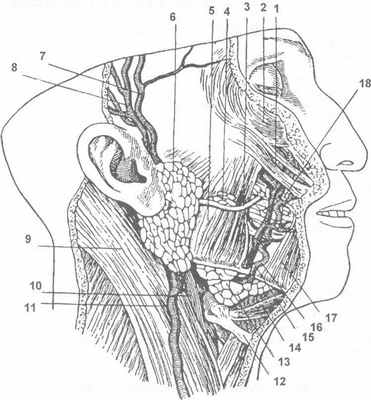
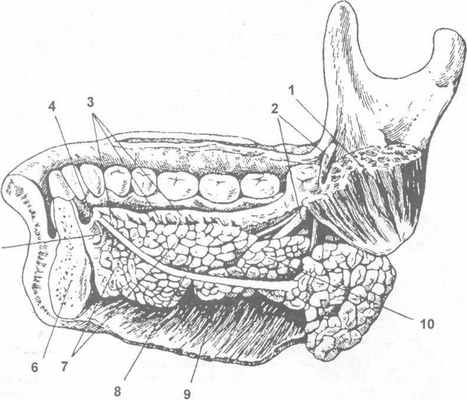
Рис. 23.1.1. Околоушная железа (по В.П. Воробьеву, 1936).
Удалены кожа, подкожная мышца шеи, околоушно-жевательная фасция, нервы и частично сосуды.
I — скуловая мышца; 2 — круговая мышца глаза; 3- выводной проток околоушной железы; 4- добавочные дольки железы; 5- жевательная мышца; 6 — околоушная железа; 7- поверхностная височная артерия; 8 — поверхностная височная вена; 9- грудино-ключично-сосцевидная мышца;
10 — наружная сонная артерия;
II- наружная яремная вена; 12 — подъязычная кость; 13 — поднижнечелюстная железа; 14 — двубрюшная мышца; 15 — лицевая вена; 16 — лицевая артерия; 17 — треугольная мышца рта; 18 — щечная мышца.
Околоушная железа (glandula parotis) — парная альвеолярная серозная слюнная железа, расположенная в околоушно-жевательной области. Является самой большой из всех слюнных желез. Находится она в позадичелюстной ямке и немного выступает за ее пределы (рис. 23.1.1). Границами железы являются: сверху — скуловая дуга и наружный слуховой проход; сзади — сосцевидный отросток височной кости и грудино-ключично- сосцевидная мышца; впереди — прикрывает задний отрезок собственно жевательной мышцы; книзу — опускается несколько ниже угла нижней челюсти; с медиальной стороны — шиловидный отросток височной кости с начинающимися от него мышцами и стенка глотки. Околоушная железа делится на две доли: поверхностную и глубокую. Вес железы в среднем составляет 20-30 г. В неизмененном состоянии железа плохо прощупывается под кожей, т.к. окружена с наружной стороны плотной и сплошной соединительнотканной капсулой, а с медиальной стороны капсула более тонкая и несплошная (таким путем околоушная железа сообщается с окологлоточным пространством). В местах, где капсула выражена, она прочно срастается с мышцами, фасциями. От капсулы железы в ее толщу идут многочисленные отростки, которые образуют строму железы и делят ее на отдельные, но прочно соединенные в общую массу дольки. Мелкие слюнные протоки долек сливаются в более крупные (междольковые), а затем постепенно соединяются во все более крупные протоки и, в конечном итоге, объединяются в выводной проток околоушной железы. В этот проток у переднего края жевательной мышцы впадает добавочный проток от добавочной доли околоушной железы, которая расположена выше. Обнаруживается добавочная доля у 60% больных.
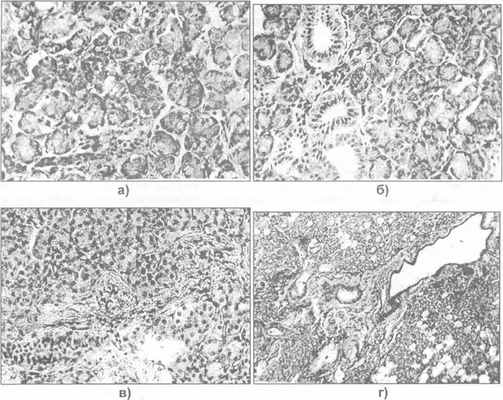
Рис. 23.1.2. Морфологическая структура околоушной железы: а) у ребенка; б) в юношеском возрасте; в) в среднем возрасте; г) пожилом возрасте ( имеется жировое перерождение и склероз паренхимы).
Через толщу железы проходит наружная сонная артерия (отдает свои ответвления —a.temporalis superficialis и a.maxillahs), вены — v.parotideae anteriores и postehores, которые сливаются в v.facialis, лицевой нерв, ушно-височный нерв, в также симпатические и парасимпатические нервные волокна. Вокруг околоушной железы и в ее толще находятся лимфатические узлы (раздел 9.2, том I данного Руководства).
Длина внежелезистой части выводного протока обычно не превышает 5-7 см, диаметр (ширина) — 2-3 мм. У пожилых людей он шире, чем у детей. Обычно выводной проток отходит на границе верхней и средней трети железы. Переход внутрижелезистой части протока во внежелезистую находится довольно глубоко в железе. Поэтому, над внежелезистой частью выводного протока расположена часть околоушной железы. Направление хода выводного протока может варьировать, т.е. он бывает прямым, дугообразным, изгибающимся и очень редко раздвоенным. Выводной проток околоушной железы проходит по наружной поверхности m.masseter, перегибается через ее передний край и пройдя через жировую клетчатку щеки и щечную мышцу открывается на слизистой оболочке щеки в преддверии рта (напротив второго верхнего моляра).
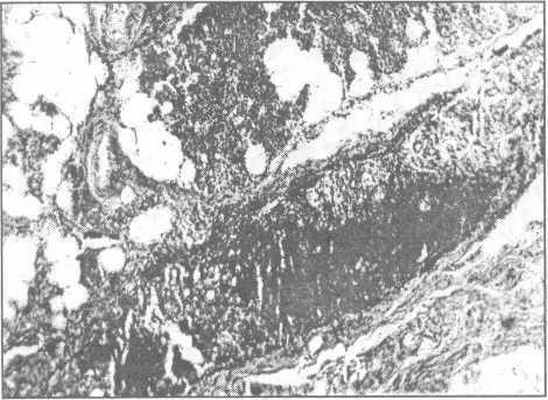
Рис. 23.1.3. Структура паренхимы железы с на-личием внутрижелезистого лимфатического уз-ла. Микрофотограмма ткани околоушной желе-зы. Окраска гематоксилин — эозином.
Макроскопически околоушная железа, в зависимости от кровенаполнения, имеет розоватый или желтовато — серый цвет, бугристую поверхность и умеренно плотную консистенцию. У пожилых людей железы более бледные, тяжистые, неравномерной плотности.
Основными структурными единицами паренхимы околоушной железы являются альвеолярные концевые секреторные отделы (ацинусы), компактно расположенные в дольках и состоящие из клеток железистого эпителия, между ними расположены мелкие протоки. Концевые секреторные отделы представлены пирамидальными цилиндрическими клетками, широким основанием которые прилежат к базальной мембране (рис. 23.1.2 — 23.1.3). Вблизи устья находятся бокаловидные клетки, выделяющие слизь, которые образуют химический барьер для восходящего проникновения микробов через протоки в железу. С возрастом увеличиваются зоны междольковой соединительной ткани, появляются участки жирового перерождения паренхимы с уменьшением массы концевых секреторных отделов и атрофией железистой ткани.
Большой экспериментальный материал дает основание для утверждения, что паренхима слюнных желез вырабатывает биологически активные вещества типа гормонов: паротин — фактор роста нервов и эпителия, тимоцин — трансформирующий фактор и другие (Fleming H.S., 1960; Suzuki J. et al., 1975; Рыбакова М.Г., 1982 и др.).
У практически здоровых людей, в течение одного часа, околоушная железа вырабатывает от 1 до 15 мл нестимулированной слюны (в среднем около 5 мл). В норме рН слюны околоушной железы колеблется от 5,6 до 7,6 (Андреева Т.Б., 1965). По составу секрета околоушная железа относится к чисто серозным железам.
Поднижнечелюстная железа (glandula submandibularis) — парная альвеолярная, местами трубчато — альвеолярная слюнная железа, которая расположена в поднижнечелюстном треугольнике шеи (рис. 23.1.4).
Находится между основанием нижней челюсти и обоими брюшками двубрюшной мышцы. Верхнелатеральной своей частью железа прилегает к одноименной ямке (ямка подчелюстной железы) нижней челюсти, сзади доходя до ее угла, подходя к заднему брюшку m.digastricus, к шилоподъязычной, к грудино-ключично-сосцевидной и медиальной крыловидной мышцам, а спереди она соприкасается с подъязычно-язычной и с передним брюшком двубрюшной мышцы. На значительном протяжении ее передней части железа покрыта m.mylohyoideus, а сзади перегибается через ее задний край и входит в соприкосновение с подъязычной железой. Возле угла нижней челюсти поднижнечелюстная железа расположена близко к околоушной железе.
Рис. 23.1.4. Поднижнечелюстная и подъязычная железы, вид изнутри (по В.П. Воробьеву,
Срединный разрез дна полости рта и нижней челюсти; слизистая оболочка удалена; выделены протоки желез.
Таким образом, ложе поднижнечелюстной железы ограничено: изнутри диафрагмой дна полости рта и подъязычно-язычной мышцей; снаружи — внутренней поверхностью тела нижней челюсти; снизу — передним и задним брюшками двубрюшной мышцы и ее промежуточным сухожилием.
Выводной проток поднижнечелюстной железы отходит, как правило, от верхне- медиального ее отдела. Перегибаясь через задний край челюстно — подъязычной мышцы располагается на латеральной стороне подъязычно-язычной мышцы, а затем проходит между ней и челюстно — подъязычной мышцей. Далее идет между подъязычной железой и более медиально расположенной подбородочно — язычной мышцей. Открывается выводной проток на слизистой оболочке дна полости рта сбоку уздечки языка. На месте выходного отверстия протока слизистая оболочка образует возвышение, которое называется подъязычным мясцом (caruncula sublingualis). Длина выводного протока поднижнечелюстной железы не превышает 5-7 см, а ширина (диаметр) просвета — 2-4 мм (А.В. Клементов, 1960). Устье выводного протока значительно уже, чем в околоушной железе (ПА. Зедгенидзе, 1953; Л. Сазама, 1971).
Капсула железы образуется за счет расщепления поверхностного листка собственной фасции шеи. Капсула плотная снаружи и тонкая изнутри. Между капсулой и железой расположена рыхлая жировая клетчатка, что позволяет легко вылущить железу (при отсутствии воспалительных изменений) из окружающих мягких тканей. В фасциальном ложе железы расположены лимфатические узлы (раздел 9.2, том I данного Руководства). Вес железы составляет в среднем от 8 до 10 г, а после 50-летнего возраста вес железы уменьшается (А.К. Арутюнов, 1956). Консистенция железы умеренной плотности, цвет — розовато — желтый или серо — желтый.
Кровоснабжение поднижнечелюстной железы осуществляется за счет лицевой, язычной и подподбородочной артерий. Лицевая артерия вступает в задний отдел поднижнечелюстного треугольника (отходит от наружной сонной артерии). Она прикрыта задним брюшком двубрюшной мышцы и шило подъязычной мышцей. В этом месте она идет косо вверх и вперед, располагаясь чаще под железой. Реже — проходит позади железы, очень редко лежит на железе. Вдоль края нижней челюсти, по наружной поверхности железы, от лицевой артерии отходит подподбородочная артерия, которая отдает мелкие ветви к железе. В заднем отделе нижненаружной поверхности железы, между ею и апоневрозом, находится лицевая вена.
Язычный нерв, выйдя из щели между крыловидными мышцами, ложится непосредственно под слизистую оболочку дна полости рта и проходит между нею и задним полюсом поднижнечелюстной железы. Положение язычного нерва необходимо учитывать при проведении оперативных вмешательств на выводном протоке железы. Подъязычной нерв вступает в поднижнечелюстной треугольник между задним брюшком двубрюшной мышцы и наружной поверхностью подъязычно-язычной мышцы. Находясь на мышце нерв спускается вниз, образуя дугу, выпуклую книзу и прикрытую железой. При хронических воспалительных процессах в поднижнечелюстной железе нерв может находиться в спайках и возможно повреждение при проведении экстирпации железы.
Лицевой нерв, точнее его краевая ветвь, проходит примерно на 1 см ниже нижнего края нижней челюсти. Поэтому и разрез в поднижнечелюстной области делают на 1,5-2 см ниже нижнего края челюсти. Секреторные волокна железа получает от вегетативного подчелюстного узла (ганглия).
У здоровых людей в течение часа вырабатывается от1 до 22 мл нестимулированной слюны (в среднем около 12 мл). В слюне поднижнечелюстной железы рН составляет от 6,9 до 7,8 (Т.Б. Андреева, 1965).
По характеру секрета поднижнечелюстная железа является смешанной, т.е. серозно-слизистой.
Эпителий протоков такой же, как в околоушной железе, с той лишь разницей, что он чаще бывает многослойным (P. Rother, 1963). Этим можно объяснить значительное сопротивление давлению контраста (при сиалографии) или промывной жидкости (при лечении воспалительных заболеваний железы).
Подъязычная железа g.sublingualis) — парная трубчато — альвеолярная слюнная железа, расположенная на дне полости рта. Подъязычная железа расположена в клетчаточном пространстве дна полости рта между уздечкой языка и проекцией зуба мудрости. Снаружи железа прилегает к внутренней поверхности тела нижней челюсти (к углублению для подъязычной железы). Изнутри граничит с подъязычно-язычной и подбородочно — язычной мышцами (к ней примыкают язычный нерв, конечные ветви подъязычного нерва, язычная артерия и вена, выводной проток поднижнечелюстной железы). Снизу — находится в промежутке между челюстно -подъязычной и подбородочно — подъязычной мышцами. Сверху — слизистая оболочка дна полости рта. Железа окружена тонкой капсулой, от которой отходят перегородки, делящие железу на дольки (рис. 23.1.4).
Вес железы в среднем от 3 до 5 г. Размеры ее варьируют (длина в среднем от 1,5 до 3 см). Цвет железы — серо — розовый. Железа имеет дольчатый вид, особенно в заднебоковых отделах, и отдельные свои протоки, которые называются малыми подъязычными протоками. Последние открываются вдоль подъязычной складки на дне полости рта. Основная масса железы собирается в один общий проток, который впадает в выводной проток поднижнечелюстной железы вблизи его устья. Длина общего выводного протока составляет от 1 до 2 см, а диаметр -от 1 до 2 мм. Крайне редко выводной проток подъязычной железы может открываться самостоятельно около устья выводного протока поднижнечелюстной железы. Кровоснабжается железа подъязычной артерией (отходит от язычной артерии), венозный отток осуществляется через подъязычную вену. Симпатическую иннервацию получает от вегетативного подъязычного ганглия. Иннервация — от язычного нерва.
По составу секрета подъязычная железа относится к смешанным серозно — слизистым железам.
У взрослого человека секреция слюны составляет около 1000-1500 мл в сутки, причем очень многое зависит от того, как эта секреция стимулируется пищей и другими внешними и внутренними импульсами (Л. Сазама, 1971).
Согласно исследованиям W. Pigman (1957) из больших слюнных желез 69% слюны выделяется поднижнечелюстными железами, 26% — околоушными и 5% — подъязычными.
Секрецию малых слюнных желез оценивают при помощи фильтровальной бумаги определенной массы, которую после исследования взвешивают (В.И. Яковлева, 1980). Среднее число секретируемых малых слюнных желез определяется на участке слизистой оболочки равной 4 см 2 . Показатели, которые встречаются в норме у практически здоровых людей представлены в таблице 9.1.2 (том I данного Руководства).
В слюне содержится лизоцим (см. таблицу 9.1.1, том I данного Руководства), амилазу, фосфатазы, белки, ионы натрия, калия, кальция, фосфора, магния, паротин и другие химические вещества, эндокринные факторы, ферменты.
В заключение, хочу напомнить, что названия протоков больших слюнных желез связывают и с именами ученых. Так проток околоушной железы в обиходе называют стеноновым (Stenonii), поднижнечелюстной — вартоновым (Wartonii), основной проток подъязычной железы — барталиновым (Bartalinii), а малые протоки подъязычной железы — ривиниевыми (Rivinii).
Слюнные железы
В ротовую полость открываются протоки трех пар слюнных желез, которые вырабатывают различную по составу и количеству слюну (рис. 11.7). Благодаря наличию воды она увлажняет слизистую оболочку и размачивает пищевой комок, ферменты слюны участвуют в расщеплении питательных веществ (углеводов), а лизоцим действует как бактерицидное средство. В слюне также содержатся муцин, неорганические и другие вещества (табл. 11.2). По данным физиологических и биохимических исследований, таких веществ насчитывается свыше 200. До сих пор некоторые функции слюны остаются малоисследованными.
Околоушная слюнная железа, наиболее крупная из всех желез, вырабатывает слюну с большим содержанием белка. Она располагается около наружного слухового прохода и угла нижней челюсти под кожей. Ткань железы состоит из железистых долек, стенки которых образованы секреторными клетками. Секрет выделяется через выводные протоки. Со-
Рис. 11.7. Слюнные железы
Некоторые вещества, входящие в состав слюны
Таблица 11.2
Агглютиногены А, В, С Альбумин Альдолаза Амилазы Ангиотензин II
Анти комплементарный фактор
Кол о н и ест и м у л иру ющи й фа ктор
Фактор роста эндотелия
Фактор стимуляции гранулоци- топоэза
Иммуноглобулины A G, М
Активатор тканевого плазминогена Танин Лизоцим
Фактор роста мезодермы
Фактор роста нервов Фактор роста нервной трубки Гликопротеины околоушной слюнной железы Пероксидазы
Фактор активации тромбоцитов Фактор активации плазминогена П ростагл ан д и н ы Трансферрин
Витамин В — связывающий белок
единяясь, протоки укрупняются и образуют общий выводной проток, выстланный многослойным плоским эпителием. Он проходит через жировое тело щеки и щечную мышцу и открывается около второго большого коренного зуба. Через железу проходят артерии, вены, лицевой нерв, под ней лежат лимфатические узлы.
Подчелюстная слюнная железа расположена под краем нижней челюсти, ее проток выходит на дне ротовой полости под языком. Строение железы и протоков сходно с околоушной железой.
Подъязычная слюнная железа находится под боковой частью языка. Ее строение сходно с другими железами, проток открывается по бокам языка, часто соединяясь с протоком подчелюстной слюнной железы.
В состоянии покоя подчелюстная железа выделяет до 71% слюны, околоушная — 25%, подъязычная — 4%. При активном состоянии это соотношение изменяется. Слюна на 99% состоит из воды. Секрет околоушной железы содержит большое количество ферментов (амилаза, коллагеназа, эластаза, эстеразы) и мало слизи (муцина). Слюна, выделяемая подъязычной и подчелюстной железами, более вязкая и густая, содержит мукопротеины. Ферменты слюны (амилаза, маль- таза) расщепляют углеводы: крахмал — до декстринов и мальтозы и последнюю — до моносахаридов. Ферменты начинают работать при pH 6,8—7,4. В состоянии покоя (когда пища во рту отсутствует), pH слюны 5,5—6,0. В слюне много ионов Na + , К + , С1″ и НСО3. ^ на содержит также ферменты, расщепляющие белки, жиры и нуклеиновые кислоты, однако их роль до сих пор не выяснена окончательно.
Регуляция слюноотделения была подробно исследована И. П. Павловым в опытах на собаках. Она происходит ре- флекторно. При раздражении рецепторов ротовой полости нищей или другими веществами происходит безусловно-рефлекторное выделение слюны. Вид и запах пищи запускают условные рефлексы. При развитии безусловного рефлекса возбуждение нейронов центра слюноотделения происходит под влиянием импульсов, идущих по V, VII, IX и X парам черепно-мозговых нервов от ротовой полости. Эти нейроны расположены в спинном (симпатические нейроны грудного отдела, связанные с верхним шейным ганглием) и продолговатом (парасимпатические нейроны) мозге. Нейроны гипоталамуса, подкорковых образований и коры принимают участие в условно-рефлекторной регуляции выделения слюны.
Раздражение симпатических нервов вызывает выделение слюны, содержащей большое количество ферментов и мало жидкости. Парасимпатические влияния увеличивают содержание воды в слюне, количество ферментов при этом снижается. Такая слюна предназначена для смачивания ротовой полости и пищи.
На секрецию слюны оказывают влияние гормоны гипофиза, щитовидной, поджелудочной и половых желез.
Подчелюстная слюнная железа образуется в течение шестой-седьмой недель внутриутробного развития, околоушная — на четвертой неделе, а подъязычная — на восьмой-девятой неделе. Выделение секрета начинается еще на ранней стадии формирования желез. До пятогого месяца секрет бывает слизистым, а позже приобретает характерный для железы состав. Железы значительно увеличиваются в размерах и приобретают сложное дольчатое строение, в них развиваются нервные и кровеносные сплетения. Все слюнные железы к рождению оказываются развитыми, но они значительно меньше по размерам, чем у взрослых. После рождения происходит дальнейшая дифференцировка желез, иод ними в глубоких тканях развиваются лимфатические узлы.
Секреция слюны начинается сразу после рождения. Она участвует в герметизации околососкового пространства при сосании. Слюнные железы новорожденного выделяют незначительные количества слюны — около 0,4 мл/мин. Это является причиной сухости слизистой оболочки ротовой полости в первые недели жизни ребенка. Объем выделяемой слюны постепенно нарастает и к концу первого года достигает 150 мл в сутки, что составляет 10% объема слюноотделения взрослого человека.
После окончания периода грудного вскармливания в слюне появляется лизоцим, и она начинает выполняет защитную функцию. Становление нервных и эндокринных механизмов регуляции слюноотделения определяют колебания состава, количества и времени выделения слюны. В течение первого года жизни ребенка происходит становление условно-рефлекторной регуляции — слюна выделяется на естественные, сопутствующие приему нищи, раздражители: вид матери, обстановка и время кормления. Интенсивность слюноотделения значительно усиливается во время прорезывания зубов. Активность амилазы резко возрастает в течение первого года жизни и остается на высоком уровне до семи лет, что, по-видимому, является приспособлением для более полного усвоения углеводов, которые обеспечивают энергией нервную систему, особенно в период интенсивного роста ребенка.
На втором году жизни в секрете околоушной железы появляется белковый компонент, а к четырем годам устанавливается преимущественно белковый тип секреции. К 15 годам в железе существенно увеличивается количество жировой ткани, а в старческом возрасте наблюдается жировое перерождение клеток железы, приводящее к снижению ее функции. Аналогичные процессы затрагивают и другие слюнные железы.
Кроме трех пар крупных желез в слизистой оболочке полости рта и языка расположены малые слюнные железы: губные, небные, щечные, язычные. Их закладки появляются только на 9— 10-й неделе эмбрионального развития, а некоторые — лишь на четвертом месяце.
Читайте также:
- Признаки подколенной кисты
- Рентгенограмма, МРТ при нестабильности запястья
- Метаболические нефропатии
- Гнойно-некротический пульпит. Хронический пульпит
- Инфекционный артрит
Новости19.10.2015
Компания Oneway Biomed провеламеждународный конгресс по базальной имплантации в российской столице спорта и отдыха – в гороед Сочи. 22.02.2014 Керамические виниры: эстетика высшего класса! 3КОММЕНТАРИЙ 25.10.2013 На протяжении 20 лет компания «Колгейт-Палмолив» во всем мире проводит детскую образовательную стоматологическую программу «Ослепительная улыбка на всю жизнь». С 1991 года в ней приняли участие более 650 миллионов детей, говорящих на 30 различных языках и живущих в 80 странах мира. 25.10.2013 Применение фторидов является на сегодняшний день одним из немногих научно обоснованных и доказанных методов эффективной кариеспрофилактики. Расширение наших знаний и понимания механизмов защитного действия фторидов во многом изменило отношение к различным методам фторпрофилактики. 23.09.2013 Имплантация: мифы и реальность.МИФ ПЕРВЫЙ. Говорят, имплантация — это мучительно больно. Поставить имплантат не больнее, чем лечить кариес. Современные анестетики дают отличное обезболивание, а при отсутствии противопоказаний и при желании пациента имплантация может быть выполнена в присутствии анестезиологов. |
ТОПОГРАФИЯ БОКОВОЙ ПОВЕРХНОСТИ ЛИЦА, АНАТОМИЯ ОКОЛОУШНОЙ СЛЮННОЙ ЖЕЛЕЗЫЗанятие № 3 ТОПОГРАФИЧЕСКАЯ АНАТОМИЯ БОКОВОЙ ОБЛАСТИ ЛИЦА. ХИРУРГИЧЕСКАЯ АНАТОМИЯ ОКОЛОУШНОЙ СЛЮННОЙ ЖЕЛЕЗЫ. ХИРУРГИЧЕСКАЯ АНАТОМИЯ ПАРАФАРИНГЕАЛЬНОГО КЛЕТЧАТОЧНОГО ПРОСТРАНСТВА И ВЕТОК ЛИЦЕВОГО НЕРВА. РАЗРЕЗЫ ПРИ ГНОЙНЫХ ПАРОТИТАХ. История развития челюстно-лицевой хирургии насчитывает много тысячелетий. Ее развитие тесно связано с разработкой и совершенствованием пластических операций по поводу дефектов носа, губ, щеки. Первые упоминания о пластике носа мы встречаем уже в “книге познания жизни”, автором которой является индийский врач Суструта, который жил за 1000 лет до новой эры. Уже тогда, в ту седую древность, врачи использовали ринопластику кожей щеки или лба на сосудисто-нервной ножке. Но наиболее интенсивно начали разрабатываться такие операции в начале ХИХ века. В первую очередь это связано с внедрением асептики и антисептики, с усовершенствованием методов обезболивания, анатомическими и физиологичными исследованиями. Кроме того, ХИХ век характеризуется большим количеством войн, лечения их последствий стало той объективной необходимостью, которая привела к стремительному развитию этого раздела хирургии, который со временем отделился в самостоятельный раздел науки. Рис. Области головы и их границы. Не вызывает сомнения, что знания анатомо-физиологических особенностей области лица и их учета должны быть основой, на которой базируется тактика хирурга в каждом конкретном случае оперативных вмешательств в области лица. Лицевой отдел головы расположен книзу и вперед мозгового отдела головы. Он ограничен верхним краем глазницы, лобовым отростком скуловой кости,скуловой дугой, внешним слуховым отверстием, задним краем ветви нижней челюсти, ее углом и нижним краем. Передняя граница отвечает срединной линии. Костный скелет лицевого отдела черепа состоит из 14 костей, из которых 6 парных: носовые, слезные, скуловые, верхнечелюстные, нижние носовые раковины, поднебные. Непарные кости: нижняя челюсть и лемех. Кроме того, в образовании костного основания лица принимают участие отростки височных, лобных и клиновидных костей. Все кости лицевого скелета соединены неподвижно друг относительно друга и всего черепа. Исключением является нижняя челюсть, которая соединяется с височными костями двумя височно-нижнечелюстнымисуглобами. В области лица заложены рецепторы зрительного, обонятельного и вкусового анализаторов и находятся начальные отделы органов пищеварения и дыхания. Анатомическая изменчивость лица Учение о формах анатомической изменчивости лица имеет значение в клинике для методов проводникового обезболивания при операциях в челюстно-лицевой области и в ортопедической стоматологии. Форма лица достаточно разнообразна и зависит от возраста, пола и индивидуальных особенностей. На основании изучения анатомических особенностей выделяет две крайних формы его изменчивость: широкое низкое лицо, узкое и длинное лицо. Первая форма изменчивости в большинстве случаев совпадает с брахиморфным типом телосложения. Ее характеризуют большие четырехугольной формы щеки, выступающие скуловые кости и скуловые дуги, широкий нос, широкое короткое твердое небо и общее укорачивание лица по вертикали. Вторая форма (узкое, длинное) совпадает с долихоморфным типом телосложения и характеризуется обратными признаками. Глазницы круглой формы.Скуловые кости и скуловые дуги малозаметны, они особенно не выделяются. Характерными при этом есть длинный и узкий скелет носа, высокое небо. В целом лицо удлинено. В новорожденных и детей раннего возраста до 1-1,5 годов лицо имеет округлую форму. Это зависит от слабого развития костей лицевого скелета (особенно нижней челюсти), жевательных и мимических мышц, большого количества подкожной клетчатки и наличия хорошо выраженного жирового тела щеки. Начиная с 1,5 годов жизни, относительные размеры лица увеличиваются и лицо ребенка постепенно удлиняется. После прорезания молочных зубов и особенно в период полового дозревания изменяется нижняя половина лица. Окончательное формирование лица завершается до 20-23 годов у мужчин и до 16-18 годов у женщин. До 40 годов форма лица изменяется незначительно. Однако по мере старения эластичность и тургор кожи снижаются, появляются морщины, складки, западают щеки и губы, и форма лица постепенно изменяется. Наблюдаются и половые отличия формы лица. У мужчин хорошо выражен костный скелет, надбровные дуги, развитые зубы та мускулатура лица, подкожная клетчатка представлена более слабо. Мужское лицо более рельефно. Для женщин характерные более гладкие формы лица. Подкожная клетчатка выражена сильнее. Глазные ямки имеют более округлую форму, а размеры их большие, чем у мужчин; слабо выражены надбровные дуги, чаще встречаются короткие широкие носы. Кожа этого области тела благодаря наличию большого количества эластичных волокон в дерме легко растягивается, имеет значительную сократительную способность, тонкая, подвижная, легко берется в складку. Это, с одной стороны, обусловливает значительное расхождение краев раны при ранениях, из второго – дает возможность свести их узловыми швами, ликвидировать дефект. Эластичность кожи имеет четкие вековые отличия: с возрастом она заметно уменьшается, что обусловливает появление морщин. Чтобы лицо приобрело предыдущую привлекательность, приходится проводить целый комплекс сложных косметических операций. Невзирая на то, что они проводятся не за жизненными показаниями, этот раздел пластической хирургии составляет очень актуальную проблему современной мировой медицины. Вместе с тем, каждый врач, оперируя на лице, должен помнить основной постулат “Nonnocere” (не навредить!) и всегда должен заботиться о косметическом эффекте оперативного вмешательства. Наличие большого количества потовых и сальных желез в коже, загрязнение, влияние изменения температуры внешней среды и др. обусловливают возникновение гнойничковых заболеваний (фурункулы, карбункулы, атеромы). Для их профилактики существует целая система мероприятий, чтобы сохранить кожу лица. Они сурово индивидуальные и потому лучше пользоваться советами специалиста-косметолога, особенно при наличии нарушений обменных процессов. Физиологичная подвижность кожи лица во время разговора, принятия еды, а также при сокращении мимических мышц является одной из важных особенностей, которая способствует распространению воспалительных процессов. Известно, что мимика лица является проявлением индивидуальности человека, отображает ее внутреннее состояние и является важным моментом в общении людей. Нарушение ее негативно влияет на психику человека. Подкожная клетчатка хорошо выражена у женщин и детей, достаточно рыхлая и в щечной области содержит мимические мышцы. Наличие мимических мышц обусловливает слабое развитие поверхностной фасции. В сочетании с естественной подвижностью мягких тканей это замедляет образование грануляционного вала вокруг очага воспаления, и способствует распространению воспалительного процесса на ткани, что его окружают. Тенденция кгенерализации воспаление тканей лица является одним из неблагоприятных факторов, которые необходимо учитывать в процессе лечения больных. Мышцы лица за своим происхождением, топографо-анатомическим расположением и функцией делятся на две группы: мимические и жевательные. Считают, что на лице и шее сосредоточенно около 25 % всех мышц человеческого тела. Мимические мышцы размещаются поверхностно и являют собой нежные тонкие сплетения, которые лежат в несколько рядов. Они начинаются от разных костных точек и заканчиваются в коже. Большая часть мимических мышц расположена возле естественных отверстий лица: глаз, ушей, рта, носа. Причем, одни из них есть суживающими (сфинктеры), другие – расширителями (дилататорами). Сфинктеры, как правило, размещаются по отношению к отверстиям кольцеобразно, а дилататори – радиально. При сокращении мимических мышц изменяются формы естественных отверстий, на коже лица образуются разнообразные складки и ямки, через что лицо приобретает определенное выражение. Изменения выражения лица при определенных состояниях получили название мимики. Кроме основной функции – выражения ощущений, мимические мышцы принимают участие при жевании, дыхании, фонации. Вокруг глазницы размещается круговая мышца глаза (m.orbicularisoculi) – она открывает глазную щель, собирая концентрические складки вокруг нее. Наиболее многочисленная группа мимических мышц расположена вокруг ротового отверстия. Круговая мышца рта (m.orbicularisoris) закрывает ротовое отверстие, а также крепко сжимает губы и выдвигает их незначительно вперед. Мышца, которая поднимает угол рта и верхнюю губу (m.levatorangulioris, m.levatorlabbiisuperioris), мышцу, которая опускает угол рта, и мышцу, которая опускает нижнюю губу (m.depressorangulioris, m.depressorlabiiinferioris). Малая и большая скуловые мышцы (m.zygomaticusminoretmajor), которые поднимают угол рта, углубляют носо-губну складку. Все мимические мышцы иннервируютсялицевым нервом. Перечисленные мышцы при сокращении создают мимику смеха, радости, сумму, печали, гнева, отвращения. Они выражают все богатство человеческих эмоций. Об этом прекрасно написано в книжках В. В. Куприянова и А.М. Сухаребського “Лицо больного”, В. В. Куприянов и Г. В. Стовичека “Лицо человека” и др. Жевательные мышцы относятся к висцеральноймускулатуре, они являются производными из жаберной дуги. Все они прикрепляются к нижней челюсти,перемещая ее при жевательных движениях и частично принимают участие в акте жевания. Жевательную мускулатуру разделяют на собственно жевательную и вспомогательную. К первой группе относятся такие мышцы: височная (m.temporais), жевательная (m.masseter) – они расположены поверхностно, а также латеральная и медиальная крыловидные мышцы (m. pterygoideuslateralisetmedialis), которые относятся к глубоким мышцам лица. Вспомогательные жевательные мышцы: двубрюшная (m.digastricus), челюстно-подъязычная (m.mylohyoideus), подбородочно-подъязычная(m.geniohyoideus), эти мышцы опускают нижнюю челюсть. Российский анатом Н. Ф. Лесгафт разделил мышцы лица на ловкие и сильные. Ловкие мышцы имеют малую поверхность прикрепления, сокращаются быстро, тратят большие энергетические ресурсы. Они и быстрее устают. Сильные мышцы наоборот – могут работать долго. Мимические мышцы относятся к ловким мышцам, а жевательные, невзирая на то, что они малые по размерам, – к мышцам сильным. Например, в зубах, сжимая челюсти, можно удерживать вес, который превышает массу тела. Видимо, вы обратили внимание на то, как во время аттракциона в цирке артист-гимнаст удерживает во рту специальное устройство, а на нем висит партнер. Кровоснабжение лица хорошо выражено. Артериальные сосуды из разных источников образуют между собой многочисленные анастомозы, которые обеспечивают хорошее кровоснабжение тканей лица. Благодаря этому раны на лице заживают достаточно быстро и пластичные операции заканчиваются достаточно благоприятно. Оперативные вмешательства на лице сопровождаются значительными кровотечениями и при некоторых из них (резекция челюстей, ампутация языка и др.) необходима предыдущая перевязка внешней сонной артерии. Основным источником кровоснабжения являются внешняя и внутренняя сонные артерии (а.carotisexterna, f. carotisinterna). Венозный отток осуществляется с помощью поверхностной и глубокой сеток венозных сосудов, в строении которых наблюдается значительная индивидуальная изменчивость. Различают две крайних формы изменчивости вен лица: магистральную и сетковидную. При сетковидной форме строения вен распространения тромбофлебитических процессов достаточно выражено и оно создает серьезную опасность для жизни больной, а также значительные трудности для диагностики. Особенностями вен лица является то, что они: 1) имеют тонкие стенки и легко сжимаются экссудатом при наличии воспалительных процессов мягких тканей; 2) не имеют клапанов, что обусловливает возможность ретроградного тока крови; 3) наличие связей с внутричерепной системой вен (синусы твердой оболочки головного мозга). Основных направлений венозного оттока из тканей лица есть 3: а) из поверхностной сетки по лицевой вене кровь через общую вену лица попадает во внутреннюю яремную вену; б) через анастомотическую вену, крыловидное венозное сплетение, занижнечелюстную вену – в том же направлении; в) ретроградный через угловую вену глаза, верхнюю орбитальную и емисарные вены основания черепа (сетка овального отверстия) кровь попадает в систему синусов твердой оболочки головного мозга и в дальнейшем во внутреннюю яремную вену. Это наиболее опасный путь, поскольку при флебитах это может осложниться менингитом и тромбозом синусов. Отток лимфы осуществляется преимущественно в узлы области околоушной железы и подчелюстные. Поверхностные лимфатические узлы лица при воспалительных процессах зубов могут поражаться воспалительным процессом и осложниться появлением так называемых мигрирующих гранульом с образованием свищей, которые локализуются в щечной области. Наблюдаются и аденофлегмони ложа околоушной железы, которые требуют хирургического лечения. Рис. Реґионарные лимфатические узлы. Иннервация области осуществляется системой тройничного (V пары), лицевого (VII пары) черепно-мозговых нервов и ветвей шейного сплетения (большой ушной нерв). При этом тройничный нерв и большой ушной обеспечивают трофическую и чувствительную функции, а лицевой – иннервацию мимических мышц. Тройничный нерв имеет четкие зоны иннервации: выше верхнего края орбиты – И ветвь, к уровню угла рта – ИИ ветвь, ниже угларта – ИИИ ветвь. Соответственно осуществляется чувствительная иннервация зубочелюстной системы и слизистых оболочек рта, носа и дополнительных пазух полости носа. На лице выделяют переднюю область, которая включает такие области: орбитальную, носа, рта, подбородок и боковую область лица. Заболевание и операции в области глазницы, носа и рта выделены в специализированные отрасли – офтальмологию, оториноларингологии и стоматологию. Топографическая анатомия и оперативная хирургия этих областей выкладывается в специальных пособиях. Боковая область лица – состоит из таких областей: щечной, околоушно-жевательной и глубокой. Щечная область – сверху ограниченная нижним краем глазницы, снизу – нижним краем тела нижней челюсти, спереди – носо-губной и носо-щечными складками, сзади – передним краем жевательной мышцы (рис. 2.2.). Рис. 2.2. Топография щечной и лицевой областей (сбоку). Слои щечной области: кожа тонка, легко смещается, имеет большое количество сальных и потовых желез; подкожная клетчатка, в отличие от других отделов лица, хорошо выраженная. К ней прилегает жировое тело щеки, которое является жировым скоплением, расположенным в плотной фасциальнойкапсуле. Жировое тело щеки находится между жевательной и щечной мышцами. Оно имеет височный, орбитальный и крылонебный отростки, которые продолжаются в соответствующие области. Воспалительные процессы в жировом теле сначала имеют ограниченный характер, а когда возникает гнойное расплавлениефасциальной капсулы, переходят на соседние области. В подкожной клетчатке размещается также несколько слоев мимических мышц. Следующим слоем является щечно-глоточная фасция, которая покрывает щечную мышцу. Через эту мышцу проходит выводной проток околоушной слюнной железы. С внутренней стороны щечная мышца выстлана слизистой оболочкой, которая является продолжением слизистой оболочки преддверия рта. В оболочке находится сосочек околоушной железы, в котором открывается проток этой железы. Кровоснабжение щечной области обеспечивает лицевая артерия. Венозный отток происходит в лицевую и нижнечелюстную вены. Лимфоотток осуществляется в щечные, поднижнечелюстные, околоушные и шейные лимфатические узлы. Чувствительными нервами щечной области являются ветви тройничного нерва: подорбитальный, щечный и подбородочный. Двигательную иннервацию осуществляет лицевой нерв. Ветви его иннервируют мимические мышцы, подходя к ним из глубины, что нужно учитывать при оперативных вмешательствах в этом области. Околоушно-жевательная область – имеет такие границы: сверху – скуловая дуга, снизу – нижний край нижней челюсти, спереди – передний край жевательной мышцы, сзади – задний край ветви нижней челюсти, который граничит с зачелюстною ямкой. Слои. Кожа тонка, подвижная, у мужчин покрытая волосами. Подкожная клетчатка хорошо выражена и пронизана соеденительнотканными тяжами, которые связывают кожу с собственной фасцией плотной соеденительнотканной пластиной. Окружая околоушную железу, она образует футляр для жевательной мышцы. Собственная фасция образует капсулу жирового тела щеки. Околоушная железа – наибольшая слюнная железа, расположенная в позадичелюстной ямке, которая является ее ложем. Она ограничена: а) спереди – жевательной мышцей, задним краем ветви нижней челюсти вместе с внутренней крыловидной мышцей; б) сзади – мышцы, которые прикрепляются к сосцевидному отростку (кивальная мышца); в) сверху – внешнее слуховое отверстие; г) снизу – заднее брюшко двобрюшной мышцы; д) дном ямки являются мышцы, которые берут начало от шиловидного отростка (анатомический букет Риолана), и фасция, что их покрывает. По данным исследования Л.О. Цакадзе, железа имеет большую индивидуальную изменчивость внешнего строения, а также ее выводного протока. Постоянными отростками железы задний, передний и внутренний. Проток имеет две основных формы: магистральную и рассыпную, часто она формируется из двух позаорганнихпротоков. Проекция и локализация протока с учетом индивидуальной изменчивости отвечает треугольнику, сторонами которого являются линии, которые соединяют основание мочки уха с крылом носа и углом рта. Третья сторона отвечает положению переднего края жевательной мышцы, которая является границей между щечной и околоушно-жевательной областями. В этом треугольнике проектируется также поперечная артерия лица и наибольшая группа ветвей лицевого нерва (щечная). Потому в пределах треугольника Цакадзе не стоит проводить рассечений. При ранениях в этом месте могут образоваться слюнные свищи, кровотечения из артерий, параличи значительной части мышц с определенными нарушениями мимики. Проток расположен на внешней поверхности жевательной мышцы и пальпируется при сжимании зубов параллельно скуловой дуге в пределах отмеченного треугольника. Она проникает через щечную мышцу и открывается на слизистой внутренней поверхности щеки на уровне Пмоляра верхней челюсти. Ее диаметр достигает 3-4 мм, в просвет протока можно ввести пуговчатый зонд в процессе обследования больного при сиалолитиазе (камни в протоке). В более толстые железы проходят: лицевой нерв, внешняя сонная артерия и защелепна вена. При гнойном паротите может возникнуть арозивноекровотечение в результате расплавления стенок сосудов. Иннервация железы осуществляется волокнами промежуточного нерва (ХИИИ пары), которые проходят в составе барабанной струны (chordatympani). Они имеют парасимпатическую природу и в конечном результате перерываются в ушном узле. Нервные волокна достигают железы в составе ушновисочного нерва (от ИИИ ветви тройничного нерва). Ложе железы ограничено листками околоушно-жевательной фасции, которая возле заднего края железы разделяется на поверхностный и глубокий листки. Внешний листок плотнее и отдает в толщу железы отростки, которые разделяют ее на отдельные частицы. Внутренний листок не сплошной, благодаря чему ложе железы соединяется вдоль глоточного отростка с парафарингеальным пространством, куда может распространиться экссудат при гнойном паротите. У детей вторым слабым местом ложа является его верхний отдел, где инфекция по ходу лимфатических сосудов, через санториниевые щели между хрящевой и костной частями внешнего слухового отверстия, проникает под кожу. Таким образом, формируется абсцесс внешнего слухового отверстия при паротите. Лицевой нерв выходит через внешнее отверстие канала (canalisstylomastoideus), проникает в толщу железы на расстоянии 2,5 см ниже внешнего слухового отверстия и в более толстые железы делится на поверхностная и глубокая ветви, а в дальнейшем в результате их деления формирует нервное внутриорганное сплетение. Возле переднего края железы нерв размещается поверхностно (около 0,5 см) и после выхода из железы формируются ветви, которые идут в радиальном направлении от основания мочки уха: височные, лобные, скуловые, щековые, краевые ветви нижней челюсти, шейные и заушные. Они иннервируют соответствующие мимические мышцы. Наиболее опасное повреждение скуловых ветвей, они иннервируют круговую мышцу глаза. Потеря рефлекса ведет к тому, что глаз не закрывается. Травмы роговой оболочки и конъюнктивы при этом способствуют возникновению воспалительных процессов, которое может привести к появлению бельма и потере зрения. Ход ветвей лицевого нерва и глубину их расположения в толще околоушной железы необходимо учитывать во время оперативных вмешательств: при опухолях, гнойном паротите, в процессе первичной хирургической обработки ран и выполнения косметических, коррегирующих операций. При гнойном паротите дренирование очага воспаления осуществляют рассечением, которое начинается на расстоянии 2,5 см ниже внешнего слухового отверстия к середине тела нижней челюсти. Это рассечение обеспечивает оптимальные условия дренирования очага воспаления и наиболее рациональный в косметическом аспекте. Радиальные рассечения от основания мочки уха, как рекомендуют некоторые авторы, недопустимые при гнойном паротите. Они искажают лицо больного, неэффективные и не предупреждают распространения процесса в парафарингеальное пространство, то есть не являются радикальными. Глубокая область лица – межчелюстная область за М. И. Пироговым становится доступной после удаления нижней челюсти, жевательной мышцы искуловой дуги. Область является пространством, ограниченным с внешней стороны ветвью нижней челюсти, из переднего – бугром верхней челюсти, из внутреннего – крыловидным отростком клиновидной кости, сверху – основанием черепа. Заполнена она мышцами, клетчаткой, сосудами и нервами. Здесь разположены латеральная и медиальная крыловидные мышцы. В глубоком области выделяют два межфасциальныхклетчаточных пространства: височно-крыловидное и межкрыловидное. Первое локализуется между латеральной крыловидной и височной мышцами и имеет вид сагитальной щели. Второе – между латеральной и медиальной крыловидными мышцами в виде треугольной щели. Оба пространства наполнены рыхлой соединительной тканью, которая не только соединяет их между собой, но и в разных направлениях переходит в другие области (височную, крыло-небную ямку, в область жирового тела щеки и др.). В височно-крыловидном промежутке находятся, главным образом, сосуды: верхнечелюстная артерия с ее ветвями и многочисленные вены, которые образуют крыловидное венозное сплетение. В межкрыловидномпространстве, кроме венозного сплетения, верхнечелюстной артерии и ее ветвей, проходят также нервы – ветви нижнечелюстного нерва: языковый и нижний альвеолярный. Эти нервы отделены один от другого межкрыловидной фасцией, наличие которой объясняет некоторые неудачи во времямандибулярной анестезии. Операции на лице При оперативных вмешательствах на лице применяют местное обезболивание и наркоз. В зависимости от характера операции, общего состояния больного, его возраста, выбирают тот или другой способ обезболивания. Предложены много способов и их модификаций проводниковой анестезии при хирургических вмешательствах на лице. Различают интраоральный и экстраоральный способы проводниковой анестезии. При первом анестезирующий раствор вводят со стороны полости рта, при втором – вне полости рта. Проводниковую или региональную анестезию делят на центральную (стволовую) и периферическую. К центральной анестезии относится: 1) анестезия возле круглого отверстия (крылонебная анестезия) для обезболивания верхнечелюстного нерва; 2) анестезия возле овального отверстия (овальная анестезия) для обезболивания нижнечелюстного нерва. По методике С. Н. Вайсблатаэкстраоральную стволовую анестезию выполняют таким образом. Точка введения иглы шприца с 0,25% раствором новокаина расположена на 1 см ниже середины скуловой дуги. Рот больного полуоткрыт. Вкол иглы делают перпендикулярно к поверхности кожи и продвигают иглу, выпуская новокаин, пока она не коснется внешней пластинки крыловидного отростка. На иглу перед вколом предварительно натягивают небольшой кусочек стерильной пробки, которой и помечают глубину вкола. После этого иглу вытягивают к подкожной клетчатке и, изменив направление от первичного ее положения на 15° кзади, проталкивают ее повторно на определенную глубину, выпуская раствор новокаина, во избежание повреждения сосудов. Обратным движением поршня убеждаются, что в шприц не поступает кровь, сосуды не повреждены. После этого изменяют шприц из 2 мл 2% раствора новокаина или 1% растворатримекаина и проводят анестезию ИИИ ветви у выхода нерва из овального отверстия. Если ввести иглу с отклонением ее острия на 15° кпереди от первичного положения, то она достигнет крыло-небной ямки, то есть того места, где проходитП ветвь тройничного нерва (верхнечелюстной нерв), а именно круглого отверстия, через какой он выходит из полости черепа. Экстраоральными методами анестезии пользуются для снятия тризмажевательной мускулатуры, при флегмонах, переломах челюсти, оперативных вмешательствах по поводу гайморита и др. В стоматологии чаще применяют интраоральные методы. Среди оперативных вмешательств, которые чаще всего выполняется первичная хирургическая обработка ран челюстно-лицевого отдела головы. Первичную хирургическую обработку ран лица и челюстей делают под местной инфильтрационной анестезией 0,5% раствором новокаина или с помощью проводниковой анестезии 2% р-ном новокаина. Обработка заключается в удалении нежизнеспособных мягких и твердых тканей. Учитывая анатомо-физиологические особенности лица, высокие регенератные свойства тканей, а также функциональные требования к хирургическим вмешательствам в этом области, отсечения тканей должно быть экономным, а рассечение умеренным. Удалять следует лишь нежизнеспособные ткани. При этом нужно избегать повреждения нервов, больших сосудов и протоки околоушной железы, тщательным образом останавливать кровотечение. Необходимо помнить, что ранения лица имеют свои особенности, которые обусловливают тактику хирурга и технические приемы. К факторам, которые негативно влияют на ход раневого процесса, следует отнести: 1) непосредственную близость жизненно важных органов (трахея, головной мозг, крупные сосуды, симпатичные узлы и др.); 2) микрофлора полости рта, наличие кариозных гангренозных зубов, которые могут стать вторичными источниками и причиной анаэробной инфекции; 3) эмоционально-психический фактор. Искажение лица гнетущее влияет на психику больного, который имеет негативное влияние на ход раневогопроцесса. При комбинированном повреждении твердых и мягких тканей сначала делают обработку костной ткани. Она предусматривает удаление обломков костей, лишенных надкостницы, зубов и инородных тел, которые свободно лежат в ране, а также вывихнутых зубов и сломанных корней. Костные отломки, соединенные с надкостницей, не удаляют. Их тщательным образом заключают, предоставляя предыдущего положения, и закрепляют разными способами (швами, шинами). Острые костные края заглаживают. Раны, которые проникают в полость рта, нужно разъединить с полостью, для чего накладывают швы на его слизистую оболочку. Если дефект большой и не удается сшить края слизистой оболочки, делают слабительные разрезы, перемещают лоскуты на ножке или встречные треугольные лоскуты. При значительных сквозных дефектах мягких тканей и отсутствия условий для первичной пластики целесообразно зашить края раны (слизистую оболочку рта вместе с кожей). Это предотвращает грубое рубцевание и образование контрактур и создает благоприятные условия для следующего пластичного закрытия дефекта. Во время хирургической обработки ран в области губ, носа, ввек раны зашивают наглухо. На раны языка накладывают жидкие кетгутовые швы. При ранениях дна полости рта, корня языка, околоушной железы глухие швы налагать не целесообразно. После хирургической обработки рану лица нужно зашить послойно, сшить мимические мышцы. Если поврежден основной ствол лицевого нерва, то необходимо отпрепарировать концы поврежденного нерва и наложить эпиневральный шов, возобновить целостность фасции околоушной железы и ее протока. Когда проток не удается возобновить, его центральный конец выводят в полость рта. При ранениях в области лица наложение глухого первичного шва показано на протяжении 30-48 часов после ранения. Если после первичной хирургической обработки края раны невозможно сблизить, до полного их сопоставления (большой дефект тканей, отечные и инфильтрированые края), то необходимо наложить пластиночные швы, которые не прорезают ткани. Используют такие пластиночные швы: первичные разгрузочные – для уменьшения натяжения краев раны (нитью полиамида); первичные направляющие – для временного удерживания в правильном положениикожно-мышечных лоскутов; сближающие – для постепенного сближения краев раны с дефектом тканей; ранние вторичные швы – для закрытия гранулирующих ран. Для наложения пластиночного шва используют толстую нить полиамида, дробинки и вогнуты металлические или пластмассовые пластинки. На конец нити нанизывают пластинку вогнутою поверхностью к коже, а внешне ее две дробинки. Внешние дробинки расплющивают щипцами и конец нити закручивают вокруг нее. Пластиночный шов захватывает все слои раны, кроме слизистой оболочки, вкол ивыкол делают режущей иглой, отступив на 2-2,5 см от краев раны. Послевыкола иглу снимают и на нить полиамида нанизывают пластинку и две дробинки. Нить натягивают к нужному сближению краев раны и закрепляют, расплющивая внешнюю дробинку и закручивают за нее. Под пластинку подкладывают на кожу полоску липкого пластыря, чтобы предотвратить образование пролежней. Пластиночные швы снимают на 10-12 день. Косметические операции на лице проводятся в специализированных медицинских заведениях. Их выполнение не обусловлено жизненными показаниями. Одной из важных проблем реконструктивной хирургии лица относится невротизациямимической мускулатуры при поражении лицевого нерва. Она проводится следующими основными методами: а) первичный шов нерва после его хирургической обработки по общим правилам; б) подшивание невротизованого лоскута жевательной мышцы. Недостаток способа – гиперкинезия мимических мышц при жевании, но он со временем уменьшается, а тонус, например, круговой мышцы глаза повышается, что предупреждает возникновения конъюнктивитов и других глазных заболеваний, которые могут привести к потере зрения; в) пластика за счет других нервов (диафрагмального от шейного сплетения, добавочного, – ХИ пары ч/м нервов). Однако эти операции не нашли широкого применения в результате сложности операции и незначительной функциональной эффективности. Не оправдало себя и протезирование консервированными препаратами, а также проводниками из платины или золота. Структура костей лицевого скелета характеризуется тем, что они имеют наибольшую прочность при минимальной массе благодаря концентрации костных балок в местах, которые подлежат наибольшей нагрузке в процессе акта жевания (контрфорсы). В других местах костная ткань исчезает и образуются воздушные пазухи, соединенные с полостью носа. Их устилает слизистая оболочка, которая является продолжением слизистой носа. Пазухи формируются после прорезаниязубов. У маленьких детей их нет. Физиологичная роль пазух – согревание воздуха и резонатор звука Рис. Придаточные пазухи. Таких пазух 4: две парные – верхнечелюстная, лобная и две непарные – основная и решетчатый лабиринт. В практической оториноларингологии и стоматологии их значения заключается в потом, что часто возникают острые и хронические воспалительные процессы слизистых оболочек пазух – синуситы. В зависимости от локализации процесса различают гаймориты, фронтиты, етмоидиты, сфеноидиты и пансинуиты, но изолированными процессы бывают очень редко. Как правило, они бывают риногенного или одонтогенного происхождения, поэтому и их лечением занимаются разные специалисты. Гаймориты – воспалительные процессы верхнечелюстной пазухи в большинстве случаев бывают одонтогенного происхождения, которое связано с тем, что коренные жевательные зубы (моляры) топически близко расположенные ко дну гайморовой полости. При хронических периодонтитах с образованиемоколокорневых гранульом происходит сенсибилизация слизистой оболочки верхнечелюстной пазухи. При неблагоприятных условиях (насморк, обострениепериодонтита, грипп, ОРЗ) возникает острый гайморит в сочетании с етмоидитом. Острые синуситы лечат консервативно (пункция, промывание пазухи раствором антибиотиков, введения масла облепихи, шиповника и т.п.). При рецидивах заболевания происходит гипертрофия слизистых оболочек с образованием полипов, которые закрывают естественные пути сообщения с полостью носа и препятствуют эвакуации экссудата. Процесс приобретает хроническую форму. Тогда необходимо выполнять оперативное вмешательство для создания оптимальных условий дренирования очага воспаления, то есть для оттока экссудата, ликвидации застоя. Рассечение верхнечелюстной пазухи (по Колдуелу-Люку). Показанием к операции является гнойное воспаление пазухи, новообразования, кисты, инородные тела. Операцию выполняют под местным обезболиванием. Угол рта и верхнюю губу оттягивают тупыми крючками вверх. Разрез мягких тканей к кости делают по переходной складке преддверия рта на протяжении от второго большого кутного зуба к медиальному резцу. Распаратором отпрепаровываютслизисто-надкостничный лоскут. Пазуху вскрывают долотом или фиксованым бором. Как правило, наносят ряд перфоративных отверстий, которые потом соединяют между собой с помощью бора или стамески. Если синусит развился на фоне хронического остеомиелита, то нужно сделать одновременно синусотомию и секвестректомию, разрез на деснах надлежит делать с учетом свободного доступа к секвестру. Лучше пользоваться трапециеобразным разрезом. После промывания пазухи 2 % раствором перекиси водорода и гемостаза удаляют ложкой Фолькмана или Брунса патологически измененную слизистую оболочку, не травмируя надкостницы. Необходимо помнить, наиболее тонкими стенками есть: верхняя (нижняя стенка глазных ямок) и задняя (бугор верхней челюсти). Непосредственно под слизистой оболочкой часто проходят ветви верхнечелюстного нерва, которые формируют верхнее зубное сплетение, которое обеспечивает иннервацию зубов верхней челюсти и слизистой оболочки пазухи. Потому при вмешательстве под местной инфильтрационной анестезией больные жалуются на нестерпимую боль во время удаления слизистой оболочки. После санации пазухи, освещая ее полость с помощью лобного рефлектора, удаляют медиальную стенку полости носа стамеской Воячека. Шпателем, введенным в нижний носовой ход, нажимают на слизистую и по его контуру выкраивают П-образный лоскут слизистой, который кладут на дно гайморовой полости, где слизистая удалена (метод Колдуела-Люка в модификации Иванова). Этот трансплантат лучше обеспечивает регенерацию слизистой оболочки в послеоперационном периоде и создает широкое соединение пазухи с нижним носовым ходом (основная цель операции). При наличии признаков етмоидита с помощью конхотома удаляют латеральную стенку этой пазухи и разрушают ячейки решетчатой пазухи. Кровотечение останавливают фибриновою пластинкой или гемостатической губкой, 3% раствором перекиси водорода. Полость пазухи наполняют тампоном с йодоформом, им же фиксируют и трансплантат, а конец тампона выводят через соединительное отверстие, нижний носовой ход и ноздрю наружу. Слизистую оболочку преддверия полости рта зашивают шелком или атравматичною иглой с лавсановой нитью. Кетгут не применяют, он вызывает асептическое воспаление с образованием сером. Рассечение лобной пазухи. Показанием является гнойное воспаление пазухи, посторонние тела, кости, остеомиелитлобной кости, септическое состояние. Обезболивание местное. Радикальным методом рассечения лобной пазухи является метод Киллиана. Однако через определенную сложность он применяется редко. Наиболее распространенным методом рассечения пазухи является метод Риттера и Янсена. Разрезают кожу вдоль брови и вниз по боковой поверхности носа к нижнему краю глазницы. Поднадкостнично, в пределах кожного разреза, отпрепаровывают мягкие ткани от верхней стенки глазницы, надбровной дуги и боковой стенки носа. Потом долотом и кусачками удаляют часть верхней стенки глазницы (нижняя стенка лобной пазухи) к надбровной дуге. После рассечения пазухи костной ложечкой выдаляют патологически измененную слизистую оболочку, гной и грануляции. Заключительным этапом операции является резекция верхней части лобного отростка верхней челюсти и частично носовых и слизевых костей. Этим достигают стойкого соединения между лобной пазухой и полостью носа. Одновременно разрушают и клеточки решетчатого лабиринта, которые также бывают поражены. Через полость носа в лобную пазуху вводят на 3-4 недели дренажную трубку, через которую периодически промывают пазуху. Внешнюю рану зашивают наглухо.
Резекция верхней челюсти. Показанием к операции является новообразование (рак, саркома). Обезболивание – ендотрахеальный наркоз. Лечение больных с злокачественными опухолями верхней челюсти должно быть комбинированным (лучевая, химиотерапия и оперативное вмешательство). Операция должна выполняться так, чтобы предупредить рецидивы возникновения опухолей и вживление опухолевых клеток в ране с использованием электрохирургической аппаратуры. Начинают операцию с удаления медиального резца на пораженной стороне. Наиболее удобным для этого является кожным разрезом, предложеннымВебером, при котором щадят мимические мышцы. Разрез проводят по нижнему краю глазницы от внутреннего угла к внешнему, не доходя к нему 1-1,5 см, дальше разрез ведут косо вниз на 1 см наружу, чтобы не повредить скуловых ветвей лицевого нерва. Чтобы предотвратить стойкий отек нижнего века, разрез лучше проводить параллельно нижнему краю глазницы, отступив от него на 0,5-1 см. От начала первого разреза на основании боковой поверхности спинки носа ведут второй разрез, огибая крыло носа к середине подносового желобка, разрез заканчивают рассеканием верхней губы. Слизистую оболочку со стороныпреддверия рта рассекают по верхней складке к кости. Отпрепаровывают лоскут мягких тканей к кости, оставляя на ней надкостницу. По подорбитальному краю рассекают перегородку глазницы, содержание которой вместе с глазным яблоком подтягивают кверху. После этого рассекают слизистую оболочку твердого неба и отпрепаровывают ее в обе стороны от разреза на 0,5-1 см. Если есть возможность, хранят мягкое небо. Дальше отделяют верхнюю челюсть от соседних костей. Отделения от скуловой кости проводят проволочной пилочкой, которую проводят через нижнюю орбитальную щель под нижний край скуловой дуги, от носовых костей кусачками или долотом. Тонким прямым долотом расщепляют небные отростки верхней челюсти в направлении спереди обратно на месте удаленного медиального резца. Верхняя челюсть остается соединенной лишь с небной костью и крыловидным отростком клиновидной кости. Верхнюю челюсть захватывают костными щипцами за подорбитальный край и альвеолярный отросток и выкручивают. Кровотечение останавливают тампонадою. Потом, постепенно удаляя тампоны, перевязывают или обшивают сосуды, которые кровоточат. После остановки кровотечения тщательным образом осматривают стенки и дно операционной полости, удаляют костной ложечкой клетки решетчатой кости, хоаны и заглаживают костные края, которые выступают. Между задним краем разреза слизистой оболочки щеки и мягким небом накладывают 1-2 шва, а полость заполняют марлевыми тампонами. Если опухоль размещается в пределах альвеолярного отростка и в зону повреждения не входят верхние отделы челюсти, следует сохранить дно и подорбитальный край, чтобы не нарушить опоры глазного яблока. В последнее время оперативные вмешательства для более эффективного лечения обязательно совмещают с: 1) предоперационной санацией полости рта (удаление зубного камня и разрушенных зубов, пломбирование зубов, кюретаж десенных карманов и др.); 2) предоперационным облучением верхней челюсти; 3) ортопедической подготовкой, которая предусматривает изготовление к операции резекционного протеза – обтуратора и удаления лимфатических узлов и подкожной клетчатки единым блоком в подчелюстном области и области шеи (операции Ванаха, Крайля). Резекция нижней челюсти. Показанием к операции являются доброкачественные и злокачественные опухоли нижней челюсти. Обезболивание – ендотрахеальныйнаркоз. При злокачественных новообразованиях нижней челюсти выполняют комбинированное лечение (лучевая и химиотерапия с оперативным вмешательством). Операцию делают абластично. Для предупреждения западания языка перед рассеканием мягких тканей его прошивають. Разрез мягких тканей делают параллельно корню нижней челюсти, отступив от него вниз на 1,5-2 см и по заднему краю ее ветви на 3-5 см выше угла челюсти. Чтобы расширить доступ к нижней челюсти, дополнительно рассекают по передней срединной линии нижнюю губу и мягкие ткани подбородка. Операцию начинают с абластичного удаления лимфатических узлов и венозных сосудов шеи. Если рак поразил подбородочнуюобласть, необходимо удалить подбородочные и поднижнечелюстные лимфатические узлы, обе поднижнечелюстныеслюнные железы и окружающую клетчатку. По окончании операции за методом Ванаха или Крайля слизистую оболочку преддверия рта рассекают вдоль десен, а дальше на таком же уровне рассекают слизистую оболочку со стороны полости рта. Мягкие ткани отделяют от кости, начиная с подбородочнойобласти. Если процесс распространяется на надкостницу, его не отделяют от кости. Проволочной пилочкой или фрезой перепиливают нижнюю челюсть по срединной линии. После этого челюсть отводят наружу и завершают отслоение мягких тканей к венечному отростку, который отделяют кусачками или перепиливают. Челюсть захватывают костными кусачками и осторожно вывихивают из височно-нижнечелюстногосуглоба. После тщательной ревизии и гемостаза рану послойно зашивают, оставляя в ней на 1-2 дня дренаж. Для предотвращения смещения части челюсти, которая осталась, ее иммобилизируют специальными шинами. Чтобы предупредить западание тканей со стороны операции, в рану вводят пластмассовый вкладыш, который отвечает удаленному фрагменту челюсти. Таким образом, мы рассмотрели отдельные вопросы сложной темы оперативной хирургии и топографической анатомии лицевого отдела головы. Подводя итог сказанному, следует определить, что для успешной диагностики, выбора рациональных способов лечения и обеспечения оптимальных функциональных следствий оперативных вмешательств необходимо: · четкое представление об анатомо-физиологических особенностях тканей лица, хирургическую анатомию сосудисто-нервных образований с учетом диапазона индивидуальной изменчивости в строении органов и систем; · при выполнении оперативных вмешательств обеспечить максимальный радикализм вмешательства и достижения оптимальной функциональной эффективности; · обеспечить адекватное обезболивание и индивидуальный подход в выборе способа оперативного вмешательства; · создать оптимальные условия для регенерации тканей и предупреждения осложнений в послеоперационном периоде; · свести к минимуму косметические дефекты и предусмотреть условия их ликвидации при коррегирующих оперативных вмешательствах. |
Anatomy and topography of parotid gland Oromyan V. (Russian Federation)
Анатомия и топография околоушной слюнной железы Оромян В. М. (Российская Федерация)
Оромян Ваган Мнацаканович / Oromyan Vagan — студент, стоматологический факультет,
Северо-Западный государственный медицинский университет, г. Санкт-Петербург
Аннотация: состояние твёрдых и мягких тканей преддверия и собственно полости рта определяется количеством и качеством (составом) слюны, которая выделяется в отделы полости рта слюнными железами, которые расположены в переднем отделе пищеварительного тракта человеческого организма. Выделяют мелкие (расположенные в строго локализованных местах: губные, щечные, небные) и крупные (большие) слюнные железы. Из 3-х пар крупных слюнных желез — околоушных, подъязычных и поднижнечелюстных, в статье описывается анатомия околоушной слюнной железы.
Abstract: condition of hard and soft tissues of the vestibule of the oral cavity and actually determined by the amount and quality of saliva, which is released in the mouthparts of the salivary glands, which are located in the anterior part of the digestive tract of the human body. There are small (located strictly localized areas: labial, buccal, palatal) and large (more) salivary glands. 3 pairs of major salivary glands — the parotid, submandibular and sublingual, the article describes the anatomy of the parotid gland.
Ключевые слова: околоушная слюнная железа, слюна, паротидная железа, проток.
Keywords: parotid salivary glands, saliva, parotid gland, the duct.
Околоушная слюнная железа является самой крупной сложно-альвеолярной слюнной железой человека. Масса околоушной железы приблизительно 25-30 г. По характеру выделяемого секрета она является серозной — выделяет богатую белком слюну. Железа имеет дольчатое (альвеолярное) строение. Она покрыта капсулой, так называемой околоушно-жевательной фасцией, плотность которой невелика, в ряде случаев капсула покрывает железу не полностью, оставляя разрыхленные участки. Выделяют две части околоушной слюнной железы — поверхностная, или наружная часть и глубокая, или внутренняя часть.
Поверхностная часть околоушной железы примыкает на поверхностной стороне массетора (жевательной мышцы), иногда, в зависимости от особенностей строения протока околоушной железы, поверхностная часть достигает до переднего (буккального) края вышеуказанной мышцы.
Глубокая часть околоушной слюнной железы входит внутрь, доходит до жировой клетчатки, которая расположена у боковой стенки глотки, поэтому глоточную часть иногда называют глоточным отростком.
Концевые секреторные отделы состоят из секреторных серозных эпителиальных клеток и миоэпителиальных клеток. В апикальных частях секреторных клеток содержатся секреторные гранулы. Ядро клетки располагается в более широкой базальной части клеток. Размеры секреторных клеток претерпевают значительные изменения [2].
Выводной проток околоушной слюнной железы или Стенонов проток — начинается в теле (между поверхностной и глубокой частями) околоушной железы, прободая жевательную мышцу доходит до слизистой оболочки щеки, а его выводной сосочек открывается на уровне второго верхнего большого коренного зуба (второго моляра), иногда сосочек встречается на уровне заднего края первого постоянного зуба. По началу от тела и по ходу прохождения через жевательную мышцу проток выстлан многослойным кубическим эпителием, а уже в устье (в сосочке) эпителий получает плоский характер. Устье стеноновского протока открывается в преддверие рта, таким образом обеспечивая быстрое заживление повреждений слизистой оболочки щек, десен и минерализацию вестибулярных и окклюзионнных поверхностей больших и малых коренных зубов.
Околоушная слюнная железа располагается в околоушно-жевательной области лица, прямо под кожей, спереди и книзу от ушной раковины, на боковой поверхности нижней челюсти, у заднего края массетора.
Сверху околоушная железа подходит к скуловой дуге, снизу — к углу нижней челюсти, сзади — к переднему краю грудино-ключично-сосцевидной мышцы и сосцевидным отросткам височной кости [3].
Сзади нижней челюсти околоушная железа достигает начинающихся от шиловидного отростка шилоглоточной, шилоподъязычной и шилоязычной мышц.
В пределах околоушной железы расположены поверхностные и глубокие лимфатические узлы.
Литература
1. Вавилова Т. П. — учебное пособие. Биохимия тканей и жидкостей полости рта. / 2012.
2. Афанасьев Ю. И., Юрина Н. А., Котовский Е. Ф. — Гистология: учебник для студентов медицинских вузов. / 1999.
3. Трифонов Е. В. Психофизиология человека. Слюнные железы. Назначение. Строение. / Русско-англорусская энциклопедия, 18-е изд. / 1996.
Расположение основных слюнных желез
Где находятся слюнные железы:
В анатомии все слюнные железы поделены на 2 группы – большие и малые. Несмотря на свои размеры, в комплексе они вместе формируют состав слюны, обеспечивая тем самым их функцию. В организме есть 3 пары больших и множество мелких слюнных желез.
У человека в полости рта имеется три пары крупных слюнных желез:
- Самая крупная пара слюнных желез — околоушные железы — находится за углом челюсти, спереди и несколько ниже ушей.
- Подъязычные железы располагаются под боковой частью языка.
- Поднижнечелюстные железы находятся под боковой частью нижней челюсти.
В дополнение к этим основным железам по всей полости рта распределено множество крошечных слюнных желез. Все железы вырабатывают слюну, которая помогает расщеплять пищу и является частью пищеварительного процесса.
Околоушная слюнная железа:
- Наиболее крупными по размеру у человека являются околоушные слюнные железы. Состав выделяемого ими секрета преимущественно серозного типа. Они располагаются непосредственно под кожей, на наружной поверхности нижней челюсти и жевательной мышцы, ниже и чуть кпереди от ушной раковины.
- Околоушная железа сверху покрыта одноименной фасцией, образующей вокруг нее прочную капсулу.
Подчелюстная железа:
- Подчелюстная железа отличается средними размерами, выделяет слюну смешанного типа (с примерно равным количеством серозного и слизистого компонента). Она находится в поднижнечелюстном треугольнике, соприкасаясь с поверхностным листком шейной фасции, шилоязычной, подъязычно-язычной и челюстно-подъязычной мышцами.
- Кроме того, боковая ее поверхность тесно соседствует с лицевой артерией и веной, а также регионарными лимфатическими узлами.
Подъязычная слюнная железа:
- Подъязычные слюнные железы – самые мелкие из группы больших слюнных желез. Они локализуются сразу под слизистой оболочкой, выстилающей дно ротовой полости, по бокам от языка. Выpaбатываемая ими слюна — слизистого типа. Сбоку к железе прилегает внутренняя поверхность тела нижней челюсти, подбородочно-язычная, подбородочно-подъязычная и подъязычно-язычная мышцы.
Основные функции слюнных желез:
- эндокринная (выработка гормоноподобных веществ);
- экзокринная (саморегуляция химического состава слюны);
- экскреторная (нейтрализация и выделение побочных компонентов);
- фильтрационная (фильтрация жидкостных составляющих плазмы крови в слюну).
Источники: https://meduniver.com/, https://detdom-vidnoe.ru/, https://www.colgate.ru/, https://www.msdmanuals.com/.