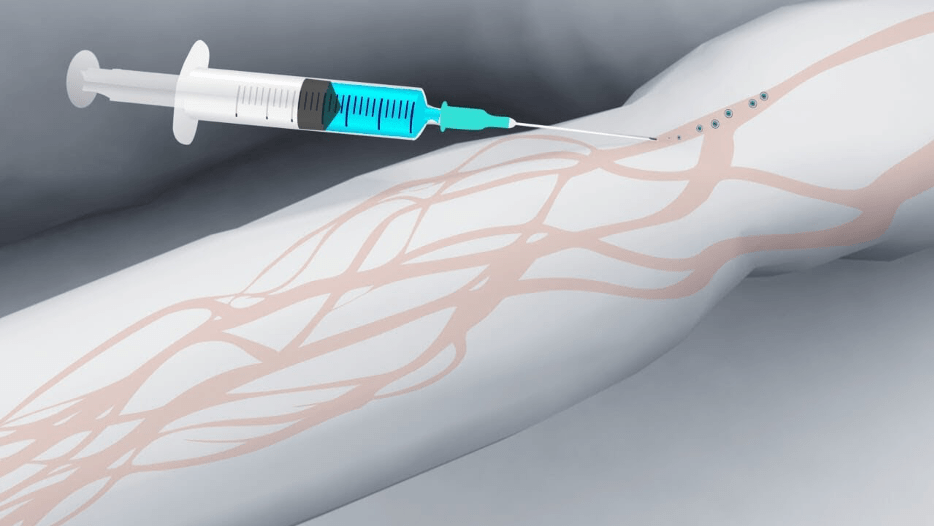
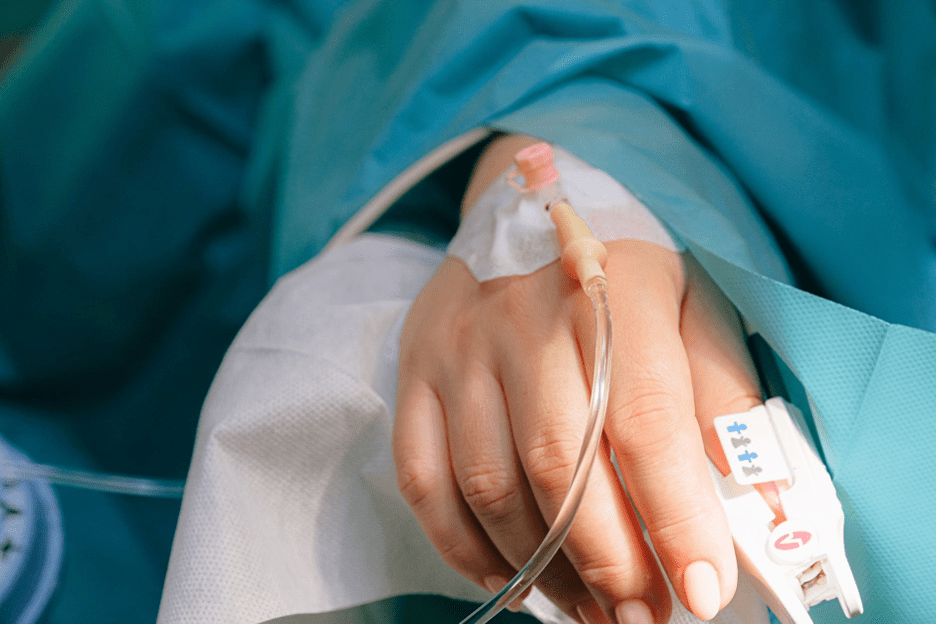
Как поставить капельницу на дому пациенту с «плохими» венами?
5 способов найти вену при постановке капельницы
Капельница считается несложной медицинской процедурой, но требует определенных знаний и опыта. Проводить процедуру внутривенных вливаний самостоятельно категорически не рекомендуется из-за высокого риска осложнений.
Чтобы поставить капельницу на дому с помощью медсестры, необязательно много денег: специалист сделает все профессионально, с соблюдением правил. Правда, избежать сложностей при проведении инфузии удается далеко не всегда, особенно, если у пациента незаметные, тонкие и хрупкие вены, в которые нелегко попасть.
Содержание
- Почему капельницы ставят в вены на руках?
- Что такое плохой венозный доступ?
- Причины «плохих» вен на руках
- 5 проверенных способов найти вену
- Физическая нагрузка
- Сдавливание
- Согревание
- Гравитация
- Восполнение жидкости
- Как правильно поставить капельницу: алгоритм процедуры
- Инструменты и аксессуары
- Подготовка к процедуре
- Постановка капельницы
- Осложнения при неправильном выполнении инфузии
- Что делать при развитии осложнений?
- Как понять, что лекарство идет мимо вен?
- Куда ставят капельницу, если вены на руках плохие?
- Список литературы
Почему капельницы ставят в вены на руках?
Вены на руках выбирают для проведения медицинских манипуляций неслучайно, так как они имеют наиболее подходящее для этого строение. На верхних конечностях расположены глубокие и поверхностные сосуды. Последние пролегают близко к поверхности кожи, благодаря чему из них легко брать кровь.
Давление в них составляет всего 5-10 мм ртутного столбика (в артериях на руках оно может составлять 139 мм), венозная стенка содержит небольшое количество мышечных клеток, податлива и хорошо растягивается. К тому же кожа на руках гораздо тоньше, чем на ногах, поэтому проколоть ее можно, не доставляя человеку сильной боли.
После прокола на стенке вены появляется небольшой рубец — такой же, как после повреждения кожи в любом другом месте. Он может сохраняться длительное время — месяцы и даже годы. Полностью целостность поврежденных венозных стенок не восстанавливается никогда, но изменения (если их не слишком много) не оказывают существенного влияния на работу организма.
Что такое плохой венозный доступ?
Ситуация, когда медсестра не может попасть в вену, знакома примерно трети пациентов, которым хоть раз в жизни делали внутривенные инъекции, ставили капельницу на дому или в условиях стационара. Причина далеко не всегда заключается в неопытности медицинского работника. Иногда даже специалисты с большим стажем попадают в нужное место далеко не с первого раза — чаще всего это происходит при затрудненном венозном доступе.
В норме вены должны слегка выступать над кожей между мышцами, иметь голубоватый или синий оттенок. Но у некоторых людей они слишком тонкие или практически незаметные, что усложняет введение иглы. В практике медсестер бывают случаи, когда вену трудно не только увидеть, но и пропальпировать. Тогда опытные специалисты используют проверенные способы найти вену и ставят капельницу в место, где это сделать легче всего.
Причины «плохих» вен на руках
Незаметные, тонкие или хрупкие вены — серьезная проблема для тех, кто проводит медицинские манипуляции. Причин подобного явления может быть несколько, начиная естественными причинами, заканчивая приемом лекарственных препаратов и частыми инъекциями:
- Особенности организма. Рисунок и особенности расположения вен у каждого человека индивидуальны, поэтому являются такой же уникальной биометрической характеристикой, как и отпечаток пальца или узор радужки. Соответственно, «спрятанные» сосуды могут быть особенностью организма.
- Генетическая предрасположенность. Прочность венозных клапанов заложена генетически. Согласно статистике, если оба родителя страдают варикозом, вероятность получить его по наследству у детей составляет около 80%. То же самое касается и хрупких или тонких вен — часто они представляют собой семейную проблему.
- Старение. Венозный доступ ухудшается с возрастом — это связано с уменьшением содержания эластина и коллагена, а также истончением подкожно-жировой клетчатки. Кожа становится тонкой, «бумажной», а вены — тонкими и хрупкими, из-за чего возрастает риск травм и кровотечений.
- Лишний вес. У людей с высоким ИМТ (индекс массы тела) вены скрываются под жировой прослойкой. При ожирении сложно выполнять не только внутривенные инъекции и капельницы, но и некоторые диагностические процедуры — УЗИ, МРТ.
- Частые инъекции. Любой укол представляет собой травму, а если их было слишком много, на месте здоровых тканей образуются рубцы. Вены «прячутся» и твердеют, поэтому поставить капельницу или сделать инъекцию становится сложнее.
- Регулярное введение наркотиков. Помимо частых травм, венозный доступ у наркоманов ухудшается из-за введения едких, агрессивных препаратов. Они буквально сжигают венозные стенки, поэтому наркозависимым людям с большим стажем крайне сложно проводить медицинские манипуляции.
- Воздействие ультрафиолета. Ультрафиолетовые лучи также способны разрушать эластин и коллаген, из-за чего у людей, которые часто находятся на солнце, венозный доступ часто затруднен.
- Прием лекарств. Некоторые препараты ухудшают состояние вен и повышают риск осложнений при катетеризации. Кортикостероиды вызывают атрофию эпидермиса, а антикоагулянты повышают риск кровотечений.
Плохой венозный доступ бывает проходящим явлением. Если человек испытывает стресс (например, боится уколов) или замерз, найти вену для постановки капельницы бывает сложно.
5 проверенных способов найти вену
Существует несколько способов, которые помогают сделать вены более заметными — опытные медсестры обычно используют их в комплексе. Они эффективны, когда человеку нужно поставить 1-2 капельницы.
Если пациент должен пройти курс лечения внутривенными инфузиями, рекомендуется катетеризация (установка катетера). Процедура позволяет избежать частых уколов и сложностей с венозным доступом. При длительном лечении (более месяца) врач может порекомендовать имплантацию порт-системы.
Физическая нагрузка
Слова «поработать кулаком» знакомы всем, кто сдавал кровь или получал внутривенную терапию. Любая физическая нагрузка усиливает кровообращение: вены наполняются и становятся более заметными. Если серьезных проблем с венозным доступом нет, можно несколько раз сжать и разжать кулак. Для пациентов с «трудными» венами лучше приобрести резиновый мячик, который перед капельницей нужно интенсивно сжимать в руке.
Сдавливание
Еще один способ улучшить наполнение вен — ненадолго ухудшить кровообращение. Для этого используется жгут, который накладывают на 10-15 см выше интересующего участка. Его затягивают, но не слишком туго, чтобы вена проступила под кожей. Можно использовать манжетку тонометра — наложить как обычно и накачать до 40-60 мм ртутного столбика.
Даже если вена не будет заметна, ее можно пальпировать. Она должна быть упругой, но не слишком твердой, гладкой и слегка пульсировать. Вену необходимо помассировать 20 секунд, после чего можно проводить манипуляции. Вопреки распространенному мнению, хлопать по вене не стоит. Она может «спрятаться», а после капельницы на руке останется синяк.
Согревание
На холоде вены сжимаются и становятся менее заметными, а в тепле, наоборот, расширяются и увеличиваются. Если человек сильно замерз, с капельницей лучше повременить, пока он не согреется.
Процесс можно ускорить — дать выпить теплый чай или кофе, принять горячий душ или ванну. Не запрещено использовать для согревания любые подручные средства — грелку, емкость с теплой водой, нагретое полотенце. Главное — не перестараться и не обжечь пациента. Прикладывать тепло к руке следует до дезинфекции: после того, как кожа будет обработана спиртом или антисептиком, к ней не должны прикасаться посторонние предметы.
Гравитация
При выполнении инъекции или капельницы можно использовать принцип гравитации. Человеку достаточно постоять несколько минут, расслабив руки. Можно вытянуть конечность вперед и сделать несколько круговых движений или лечь на диван и опустить ее вниз.
Механизм действия этого способа прост: кровь приливает к венам, благодаря чему они становятся более темными, более заметными и выраженными.
Восполнение жидкости
Если организм обезвожен, найти вену становится сложно даже профессионалу. Кровь при недостатке жидкости становится густой и медленно течет по сосудам, что ухудшает венозный доступ.
Незадолго до капельницы рекомендуется выпить около 250 мл воды, благодаря чему процедура пройдет проще. Кроме того, это поможет успокоиться и снизить уровень стресса, который также влияет на успех проведения процедуры.
Как правильно поставить капельницу: алгоритм процедуры
Для того, чтобы сделать внутривенную инфузию, необходимы соответствующие знания, опыт и строгое соблюдение техники. Правильная постановка капельницы — это не только введение иглы без последствий для пациента, но и выбор системы, скорости вливания и т. д.
Инструменты и аксессуары
Для проведения инфузии необходимо подготовить предписанные врачом препараты (проверить срок годности, объем и другие важные показатели), а также инструменты и расходные материалы:
- Штатив для капельницы. Представляет собой переносную стойку с крючками, на которые вещают емкости с растворами. Ее высота составляет 1,5-2 м, что обеспечивает достаточный напор для введения.
- Система для инфузии. Капельницы отличаются диаметром игл, трубок и скоростью вливания препаратов. Очень важно определиться с размером иглы, который обратно пропорционален номеру: двадцать вторая — самая тонкая, четырнадцатая — самая толстая. Он зависит от анатомических особенностей пациента и характеристик препарата.
- Сопутствующие аксессуары. Помимо штатива и системы для постановки капельницы понадобится жгут (он помогает найти вену), пластырь для фиксации иглы и вата.
Кроме назначенных лекарственных препаратов нужно подготовить антисептическую жидкость. Чаще всего используют спирт, если у человека имеется аллергия, берут безспиртовые растворы (например, Хлоргексидин).
Подготовка к процедуре
Перед манипуляциями следует обязательно помыть руки и протереть их антисептиком. Несоблюдение правил гигиены может привести к инфицированию и сепсису даже в том случае, если медработник идеально владеет техникой выполнения инфузий.
- Подключить систему к емкости или пакету с препаратом. Для этого иглу необходимо протереть спиртом и проткнуть пробку — это несложно, так как изготавливаются они из мягкой резины или других материалов.
- Повесить емкости на стойки, хорошо зафиксировать их. Обязательно проверить отсутствие воздуха в системе — примерно на треть заполнить жидкостью трубки и капельную камеру. Мелкие пузырьки обычно не представляют опасности — они прилипнут к стенкам емкости и не попадут в кровоток.
Если стерильность нарушена на одном из этапов, проводить вливание категорически запрещено. Это может привести к заражению крови и другим опасным последствиям.
Постановка капельницы
Перед процедурой необходимо ознакомить пациента с особенностями ее выполнения. Каждый препарат имеет особое воздействие на организм, и некоторые ощущения могут напугать человека. При этом важно отличать побочные воздействия лекарств от тревожных симптомов, развивающихся при неправильном выполнении вливаний. О боли, головокружении, тошноте, слабости и другом дискомфорте необходимо сразу же сообщить медработнику. Алгоритм проведения процедуры выглядит следующим образом:
- пациент занимает удобное положение — лучше всего делать капельницу лежа, но можно и в положении полусидя или сидя;
- руку в районе бицепса перетягивают жгутом, место введения иглы тщательно дезинфицируют;
- иглу вводят в самую темную, хорошо наполненную вену параллельно поверхности руки под углом 35-45 градусов;
- после того, как в катетере появится кровь, его располагают максимально параллельно конечности и фиксируют с помощью лейкопластыря;
- трубку системы подключают к катетеру, убеждаются в герметичности соединения, дополнительно фиксируют его пластырем;
- скорость подачи раствора регулируется с помощью регулятора с колесиком — иногда на него нанесено количество капель, чтобы упростить подсчет.
В ходе проведения процедуры необходимо следить за пациентом и местом введения иглы. Если жидкость течет слишком быстро, у человека может начаться головокружение. В подобной ситуации лучше просто уменьшить скорость инфузии, покрутив колёсико в нужную сторону.
После завершения процедуры необходимо перекрыть систему, аккуратно извлечь, приложить к месту укола вату, пропитанную спиртом, и хорошо прижать. Держать ее необходимо не менее 10-15 минут, а лучше 20-25 минут. За это время сформируется сгусток крови, который закупорит ранку. Если убрать вату слишком быстро, капли крови попадут под кожу, вследствие чего образуется синяк или кровоподтек. Нельзя растирать место укола или прикасаться к нему, так как это тоже может привести к скоплению сгустков крови.
Осложнения при неправильном выполнении инфузии
При проведении процедуры необходимо строго соблюдать все правила — технику постановки и асептику. Неправильно поставленная капельница влечет за собой риск осложнений, в число которых входят:
- синяк или гематома в месте укола;
- повреждение сосуда;
- шишки под кожей из-за скопления препарата;
- непреднамеренное введение небольшого (инфильтрация) или значительного (экстравазация) количества раствора в окружающие ткани;
- спазм вены;
- воспаление вены с образованием тромба;
- инфицирование тканей;
- воздушная эмболия.
В число осложнений входят также аллергические реакции на препарат. Они могут быть незначительными (зуд и сыпь в области введения раствора) или выраженными — отеки Квинке и анафилактический шок. В любом случае больного следует оставить под наблюдением врача — иногда небольшие аллергические реакции приводят к тяжелым последствиям.
Что делать при развитии осложнений?
Самое опасное осложнение неправильно поставленной капельницы — воздушная эмболия, или попадание пузырьков воздуха в кровоток. Она редко вызывает летальный исход — по мнению специалистов, для того, чтобы вызвать смерть, в вену нужно ввести не менее 200 мл воздуха. Небольшой пузырек просто растворяется в клетках, но иногда он может ухудшить работу жизненно важных органов, поэтому лучше не рисковать.
Симптомы воздушной эмболии зависят от размера пораженного сосуда и количества попавшего воздуха. Пораженный участок отекает, становится болезненным, кожа синеет или краснеет, после чего образуются трофические язвы и некротические зоны. Возможна тахикардия, а также проявления со стороны пораженных органов. При эмболии легочных артерий наблюдается кровохаркание и отек легких, если затронуты коронарные или мозговые артерии, возможны инфаркты и инсульты со всеми вытекающими последствиями. При появлении признаков эмболии пациента следует немедленно госпитализировать.
К опасным осложнениям при нарушении техники внутривенных инфузий относятся инфильтрация и экстравазия, которые способны привести к неприятным последствиям. Введение большого количества лекарства мимо вен может привести к тяжелому поражению тканей и некрозу. Лечение проводится в стационаре под медицинским контролем.
Появление гематом и синяков далеко не всегда зависит от опыта или квалификации медсестры. У некоторых пациентов сосуды настолько ломкие, что лопаются при введении иглы, вследствие чего появляется синяк. Подобные осложнения неопасны для здоровья, но иногда могут привести к неприятным последствиям, требующих медицинского вмешательства. Обратиться к врачу необходимо при следующих симптомах:
- болезненные ощущения, которые нарастают и не исчезают на протяжении 2-3 дней;
- увеличение синяка в размерах;
- мышечные спазмы;
- затруднение при движениях рукой;
- ухудшение общего самочувствия (слабость, лихорадка, головная боль);
- повышение температуры в месте кровоподтека.
Подобные признаки свидетельствуют о том, что в организм попала инфекция, а иногда о начале некротических процессов. В норме синяки сходят за 2-3 недели, постепенно меняя цвет от синевато-багрового до зеленоватого и желтого. Кровоподтек, который не сходит на протяжении длительного времени, также является поводом обращения к врачу, даже если не сопровождается болезненными ощущениями или недомоганием.
Флебит, или воспаление венозных стенок обычно развивается после продолжительного лечения внутривенными инфузиями, но при попадании инфекции или введении едких, раздражающих препаратов может развиться после нескольких процедур. Участок вены становится плотным и болезненным, температура тела повышается до 38-39 градусов. Флебит лечат консервативно (антикоагулянты, противовоспалительные препараты) в сочетании с физиотерапией.
Как безопасно поставить капельницу при «трудных» венах?
При введении иглы человеку с тонкими, хрупкими или плохо заметными венами необходимо соблюдать дополнительные правила предосторожности. Они позволяют избежать неприятных последствий в виде травм, гематом и синяков, а также делают процедуру максимально безболезненной:
- Не растягивать кожу чрезмерно. Если вены выражены достаточно, чтобы попасть в нужное место, можно обойтись без жгута. В ином случае лучше взять мягкий жгут и не затягивать его слишком сильно — особенно это касается пожилых людей, а также пациентов с тонкой кожей и хрупкими венами.
- Уменьшить количество процедур. По возможности необходимо уменьшить количество проколов вен — вводить несколько препаратов в одной капельнице или один за другим. Не стоит забывать, что самостоятельное смешивание лекарств может привести к нежелательным последствиям — этот вопрос следует обсудить с врачом.
- Использовать иглу с небольшим диаметром. Для введения большинства растворов достаточно иглы с минимальным диаметром. Исключения составляют вязкие, густые препараты — при их введении следует проявлять повышенную осторожность.
- Не давить на иглу слишком сильно. Если игла достаточно острая, давить на нее слишком сильно нет необходимости. Для введения достаточно плавного, мягкого движения с небольшим давлением.
- Вводить иглу параллельно коже. Это делается для того, чтобы снизить риск сквозного прокола вены. Кожу над сосудом следует слегка натянуть и зафиксировать, чтобы он не скользил.
- Не торопиться. При постановке капельницы спешка может привести к неприятным последствиям — действовать нужно медленно и аккуратно.
При правильном введении иглы пациент чувствует легкий дискомфорт при наложении жгута и выполнении прокола. Неприятные ощущения в ходе вливания раствора, включая головокружение, тошноту, слабость и потемнение в глазах, свидетельствуют о том, что инфузия идёт неправильно.
Как понять, что лекарство идёт мимо вен?
Чтобы предотвратить инфильтрацию и экстравазию, необходимо внимательно наблюдать за состоянием пациента во время процедуры. Перечень тревожных признаков:
- неестественно блестящая, плотная, натянутая кожа в месте введения иглы;
- напряжение и появление отека (особенно опасна быстро нарастающая отечность);
- изменение оттенка и температуры руки — покраснение, посинение, слишком холодная кожа;
- самостоятельное замедление или прекращение поступления лекарства;
- продолжение инфузии после наложения жгута на вену;
- утечка раствора вокруг места введения;
- жжение или дискомфорт на участке, где находится игла.
При появлении подобных симптомов следует немедленно прекратить инфузию и вынуть иглу. Место введения необходимо внимательно осмотреть, а при вливании большого количества раствора мимо вены (особенно, если он вязкий или едкий) необходимо немедленно обратиться к врачу. Для устранения последствий в таких случаях требуется введение антидота.
Если количество препарата, попавшее в ткани, небольшое, нужно наблюдать за пораженным местом на протяжении 2-3 дней. При первых проявлениях некроза немедленно обратиться в медицинское учреждение.
При повреждении вены необходимо придавить ее на несколько минут, а потом наложить сухую стерильную повязку, при появлении гематомы — сделать компресс. Если состояние больного не ухудшилось, можно поставить капельницу повторно в другую вену.
Куда ставят капельницу, если вены на руках плохие?
Если возможность поставить капельницу в вену на сгибе локтя нет, медсестра выбирает другое место. Вводить иглу в мелкие сосуды категорически не рекомендуется. Попасть в них крайне сложно, а проблемы впоследствии возникают гораздо чаще — возможны гематомы и флебиты. Осмотр начинают с тыльной стороны кисти, где сосуды также достаточно крупные и хорошо выражены. Туда обычно ставят катетер — локтевой сгиб плохо подходит для этих целей, так как устройство можно легко повредить при сгибании руки.
Далее осматривают вены предплечья, причем выбирают место так низко, как это возможно. Сосуды, проходящие по внешней стороне предплечья около запястья, используют редко — они проходят близко к нервам, поэтому существует высокий риск повреждения. В вены внутренней части руки ниже локтя (так называемой антекубитальной ямки) капельницы также практически не ставят. При попадании раствора в близлежащие ткани происходит сдавливание важных анатомических структур, что грозит повреждением вен и некрозом.
В вены ног капельницы ставят крайне редко — только при невозможности введения препарата другим способом. Сосуды более склонны к воспалениям и флебитам, а процедура крайне болезненная — кожа на нижних конечностях грубая, поэтому проколоть ее гораздо сложнее. Крупных вен, помимо центральных бедренных, там нет, а подколенные неудобны из-за расположения.
При отсутствии других вариантов врачи выбирают для инфузий «вены последней надежды», то есть центральные. В их число входят:
- подключичные (под правой или левой ключицей);
- внутренние яремные по бокам шеи;
- бедренные, которые расположены в паху — используются крайне редко из-за высокого риска осложнений.
Такие внутривенные вливания представляют собой малую хирургическую операцию — сначала выполняют катетеризацию, после чего вводят лекарственные растворы. Катетеризация проводится под анестезией и контролем УЗИ — некоторые сосуды незаметны глазу, поэтому определить без соответствующих ориентиров невозможно.
Особенно сложно ставить капельницы новорожденным или младенцам. Вены на руках у них очень тонкие, поэтому попасть в них сможет далеко не каждая опытная медсестра. Кроме того, маленькие дети не способны длительное время лежать абсолютно неподвижно, что повышает риск травм. Таким пациентам капельницы часто ставят в ноги или вены на голове — подобная процедура часто шокирует родителей, но значительно уменьшает риск осложнений.
Самостоятельное проведение процедуры может привести к серьезным осложнениям, поэтому лучше обратиться к опытному медработнику. Чтобы поставить капельницу в Москве по ценам ниже, чем в коммерческих клиниках, нужно вызвать квалифицированную медсестру, позвонив по телефону на нашем сайте. Опытный специалист проведет процедуру быстро, безболезненно и абсолютно безопасно!
Список литературы
- Мухина С. А., Тарновская И. И. Практическое руководство к предмету «Основы сестринского дела»: учебник. — М.: Родник, 2005 г.
- www.who.int Публикации Всемирной организации здравоохранения ВОЗ ВОЗ/ГСБИ: Комплект методических материалов по безопасности инъекций и сопутствующим процедурам.
- Савельев Н.«Уколы, капельницы, перевязки и другие медицинские процедуры и манипуляци»: — М.: АСТ, 2017 г.
- Биккулова Д.Ш. Протоколы венозного доступа — комплексное решение проблем ЦВК. //Журнал Поликлиника 1(2)/2014 г.
- Брико Н.И., Биккулова Д.Ш., Брусина Е.Б., и др., Профилактика катетерассоциированных инфекций кровотока и уход за центральным венозным катетером (ЦВК). //Клинические рекомендации. — М.: «Ремедиум Приволжье», 2017 г.
Обзор общего кровообращения поможет понять компоненты венозной системы. Под малым кругом кровообращения понимается кровообращение в легких. Неоксигенированная кровь течет по легочным артериям в легкие. Вновь насыщенная кислородом кровь течет в левое предсердие через легочные вены. Системное кровообращение описывает центральное или периферическое кровообращение. Портальное кровообращение относится к возвращению крови из внутренних органов в печень, где она затем перемещается в нижнюю полую вену (НПВ), которая транспортирует кровь в правое предсердие сердца. Под глубокими венами понимаются глубокие вены верхних и нижних конечностей. Эти сосуды прилегают к артериям и имеют то же название, что и сопутствующая артерия. Глубокие вены расположены глубоко в тканях под фасцией и окружены мышцами. Количество сосудов может варьироваться при сравнении вен с артериями. Глубокие вены имеют прямое сообщение с НПВ и ВПВ.
Поверхностная венозная система расположена между слоями поверхностной фасции под кожным покровом. Эти сосуды возвращают кровь из этих областей и сообщаются с глубокими венами через перфорантные (перфорирующие) или коммуникантные вены. Перфорантные вены соединяют поверхностную систему с глубокой. Их называют перфорирующими венами, потому что они перфорируют фасцию при соединении двух систем.
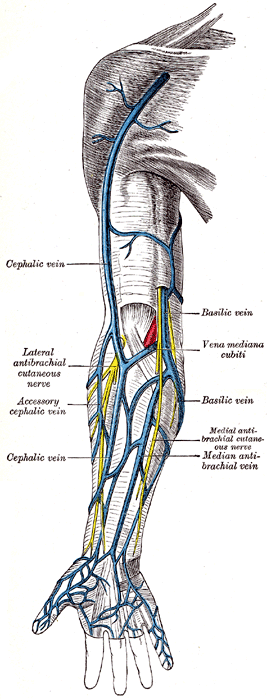
Вены верхней конечности
Глубокая венозная система верхней конечности расположена ниже фасции, окружена мышцами и прилегает к сопутствующей артерии. Начиная с руки, глубокие ладонные вены сопровождают глубокую ладонную дугу, сообщаясь с глубокими локтевыми венами. Они соединяются с лучевыми венами на запястье. Межкостные вены сопровождают переднюю и заднюю межкостные артерии. Они начинаются на запястье и соединяются с лучевой и локтевой венами.
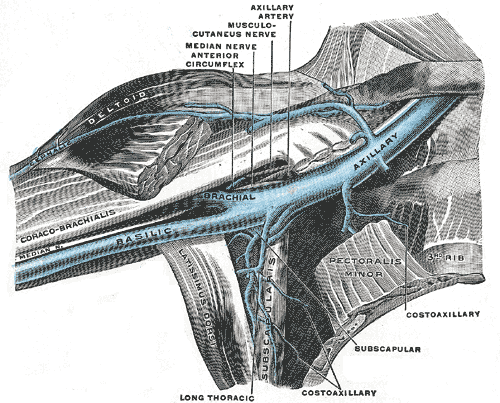
Общая локтевая вена — это короткий ствол, образованный передней и задней локтевыми венами, и их анатомия вариабельна. Когда присутствует ответвление, то она присоединяется к медиальной подкожной вене, образуя медиальную вену поверхностной системы. Лучевая и локтевая вены соединяются в локтевом суставе, образуя плечевую вену. Лучевая и локтевая вены различаются по течению как над, так и под фасцией. Плечевая вена начинается от передней локтевой ямки. Он проходит рядом с плечевой артерией по всей длине плечевой кости. Она заканчивается образованием подмышечной вены.
Подмышечная вена расположена на уровне подмышечной впадины и содержит около двух клапанов. Подключичная вена является продолжением подмышечной вены. Он идет от внешней границы первого ребра к внутреннему концу яремной вырезки. Она соединяется с внутренней яремной веной, образуя безымянную (плечеголовную) вену.
В отличие от артерий, здесь две безымянные вены, по одной с каждой стороны. Правая безымянная вена начинается у внутреннего медиального конца ключицы. Она соединяется с левой безымянной веной чуть ниже первого ребра, образуя верхнюю полую вену. Она также получает кровь из правой позвоночной вены, правой внутренней молочной железы, правой нижней щитовидной железы и иногда из правой верхней межреберной вены. Левая безымянная вена больше правой безымянной вены. Он проходит слева направо через верхнюю переднюю часть грудной клетки. Она соединяется с правой безымянной веной, образуя верхнюю полую вену.
Верхняя полая вена получает кровь из безымянных вен и транспортирует ее к сердцу. Она начинается чуть ниже первого ребра с правой стороны, входит в перикард и заканчивается в правом предсердии сердца.
Поверхностная система вен верхних конечностей
Обсуждение поверхностной системы верхней конечности начнется с руки. Поверхностные вены располагаются на тыльной поверхности кистей рук. Внутреннее и внешнее сплетения соединяются, образуя поверхностную арку на тыльной стороне кисти. Срединная вена проходит по внутренней стороне предплечья и соединяется с передними локтевыми и лучевыми венами. В локтевой ямке она соединяет латеральную (v.cefalica)) и медиальную (v.basilica) вены. Срединная латеральная вена проходит через бороздку между мышцей длинного супинатора и двуглавой мышцей, затем сливается с лучевой и латеральной венами. Срединная локтевая вена соединяет базиликовую и головную вены на уровне локтя.
Медиальная вена — самая крупная поверхностная вена верхней конечности. Он проходит медиально вверх по руке и перфорирует глубокую фасцию, переходя в подмышечную вену. Латеральная (головная) вена проходит вдоль боковой стороны руки и соединяется с глубокой системой выше подмышечной вены, образуя подключичную вену. Головная (латеральная) вена может оканчиваться у подмышечной вены у некоторых пациентов.
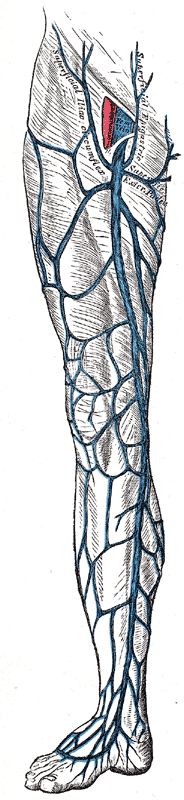
Глубокая система вен нижних конечностей
Глубокая венозная система нижних конечностей транспортирует кровь от ног к сердцу по нижней полой вене. Общие подвздошные вены начинаются примерно на 4 м поясничном позвонке на уровне бифуркации НПВ. Они разделяются на внутреннюю и наружную подвздошные вены и не содержат клапанов. Внутренние подвздошные вены отводят кровь от таза и соединяются с наружными подвздошными венами, чтобы отдать кровь в общие подвздошные вены.
Внутренние подвздошные вены обычно не содержат клапанов. Левая наружная подвздошная вена проходит по внутренней стороне соответствующей артерии. Правая наружная подвздошная вена проходит по внутренней стороне подвздошной артерии, а затем продолжается по пути позади артерии. В наружные подвздошные вены поступает кровь из глубоких надчревных и огибающих вен. Эти вены содержат до двух клапанов. Общая бедренная вена расположена на уровне паховой связки в паховой складке и лежит медиальнее общей бедренной артерии. Область сафено-бедренного соединения находится там, где большая подкожная вена впадает в общую бедренную вену. Общая бедренная вена делится на бедренную (ранее известную как поверхностная бедренная) и глубокие бедренные вены.
Бедренная вена прилегает к поверхностной бедренной артерии. Он начинается чуть ниже паховой связки и распространяется по всей длине бедра. В дистальной части он проходит кзади через приводящий канал, образуя подколенную вену. Примерно у 25% населения бедренные вены дублируются. Этот сосуд содержит до 4 клапанов. Подколенная вена располагается в подколенной ямке, прилегающей к подколенной артерии. Она получает кровь из икроножных вен от икроножной мышцы, суставных вен и малых подкожных вен. Двойная подколенная вена встречается примерно у 25% населения. В подколенной вене примерно 4 клапана.
Передние большеберцовые вены образованы венами тыльной стороны стопы и проходят между большеберцовой и малоберцовой костью над межкостной перепонкой. На каждую артерию голени приходится как минимум две вены. В большеберцовых и малоберцовых венах клапаны расположены примерно через каждые 2 см по длине сосудов. Задние большеберцовые вены образованы наружными и внутренними подошвенными венами. Они расположены кзади от медиальной лодыжки, продолжаясь вдоль медиальной стороны голени, образуя большеберцовый и малоберцовый ствол примерно на три пальца ниже колена. В задние большеберцовые вены также поступает кровь из подошвенных пазух икроножной мышцы. Малоберцовые вены проходят вдоль заднебокового ствола на том же уровне, что и задние большеберцовые вены.
Поверхностная венозная система нижних конечностей
Поверхностная венозная система нижней конечности состоит из большой и малой подкожных вен. Большая подкожная вена (длинная подкожная вена), сокращенно БПВ, начинается спереди от медиальной лодыжки и проходит по внутренней стороне голени за большеберцовой костью. Он заканчивается у общей бедренной вены чуть ниже паховой связки. В большую подкожную вену кровь поступает из перфорирующих вен голеностопного сустава и множества других притоков. Есть много анатомических вариаций нормальной анатомии. В большой подкожной вене от 10 до 12 клапанов.
Малая подкожная вена (короткая подкожная вена) или МПВ, начинается на наружной тыльной стороне стопы и проходит за боковой лодыжкой, заканчиваясь подколенной веной. Он содержит примерно от 3 до 9 клапанов. Перфорантные вены соединяют глубокую и поверхностную венозные системы, прободая глубокую фасциальную поверхность. Обычно поток должен перемещаться из поверхностной системы в глубокую.
В ноге обычно более 100 перфораторов, но четыре основные группы наиболее клинически значимы для лечения венозной недостаточности БПВ. Один из них — перфоратор Хантера, расположенный в середине верхней части бедра. Задние большеберцовые перфораторы (Cockett’s) соединяют заднюю большеберцовую вену с задней арочной веной в области лодыжки. Перфораторы Бойда (паратибиальные) соединяют БПВ с задними большеберцовыми венами в верхней части голени, а перфораторы Додда (бедренный канал), которые соединяют БПВ с бедренной веной в медиальной части бедра выше колена.
Вена Джакомини — это название, данная вена часто встречается при расширении малой подкожной вены за пределы подколенной вены, и прилегает к глубокой вене бедра. Эта вена может иметь альтернативный путь, поверхностно изгибаясь вокруг ноги, чтобы присоединиться к БПВ его заднемедиальной ветвью в верхней части бедра.
Центральные вены
Нижняя полая вена (НПВ) начинается на уровне 4-го поясничного позвонка и проходит по правой стороне позвоночника и заканчивается в правом предсердии сердца. Он получает кровь из вен нижних конечностей, почек и печени. Система воротной вены образована слиянием селезеночной, нижней брыжеечной и верхней брыжеечных вен. Портальная вена расположена кпереди от нижней полой вены, переходя в печень, где она разветвляется на правую и левую воротные вены. По воротной вене кровь насыщена кислородом на 75%. Он получает кровь из селезенки, поджелудочной железы, желудка и других органов брюшной полости. Почечные вены переносят кровь от почек к НПВ. Левая почечная вена проходит кпереди от аорты и кзади от верхней брыжеечной артерии, прежде чем оканчивается в нижней полой вене. Правая почечная вена проходит непосредственно от почки в НПВ. Почечные вены в большинстве случаев проходят кпереди от почечной артерии.
Микроскопическая венозная анатомия
Венозные капилляры состоят из однослойной эндотелиальной стенки, которая обеспечивает всасывание газов и биохимических соединений в кровь. Кровь течет из капиллярного русла в венулы. Венулы состоят из двух слоев: внешней адвентиции и эндотелия. Адвентиция намного тоньше и менее прочна по сравнению с артериями. Это позволяет венам расширяться при изменении положения или силы тяжести. Стенки артерий и вен питаются внутренними сосудами, называемыми Vasa Vasorum.
Венозная гемодинамика
Вены выполняют четыре основные функции:
- Вены регулируют температуру тела.
- Вены контролируют скорость возврата крови к сердцу и тем самым регулируют сердечный выброс.
- Вены хранят от 2/3 до3/4 общего объема крови тела.
- Вены действуют как магистраль для транспортировки крови от органа или конечности к сердцу.
Понимание функции вен помогает понять структуру. Расположение вен помогает регулировать температуру. Поверхностные вены, перевязанные под кожей, отлично подходят для охлаждения, а вены глубоко внутри мышц согревают кровь. Способность вен сжиматься или набухать без значительного изменения давления также важна для терморегулирования. Кровь может оставаться там, где может происходить обмен тепловой энергией. Эта способность удерживать большое количество крови помогает выполнять все четыре функции, и поэтому вены называют емкостными сосудами.
Венозное сопротивление. Три основных фактора, способствующих кровотоку в верхних и нижних конечностях, включают:
- Сердечное сокращение.
- Внутрипросветное артериальное давление.
- Периферическое сопротивление в капиллярном ложе
Для кровотока необходим градиент давления, и кровь будет течь только из области высокого давления в область низкого давления. Потеря энергии происходит при градиенте давления. Другие факторы, способствующие потере энергии, включают вязкость, объем крови, длину и диаметр сосуда. У пациента в вертикальном положении также возникает внутрипросветный градиент венозного давления около 15 мм / рт.ст., но постоянно снижается до нуля на уровне правого предсердия. Градиент давления существует через капиллярные русла с самым высоким давлением в артериолах и самым низким давлением в венулах. Эта разница давлений позволяет крови проходить через ткань. Кровь течет из венулы в вену из-за большего размера вены и более низкого сопротивления.
Соотношение давление / объем. Стенки вен не очень эластичны, в отличие от очень эластичных стенок артерий, так как они не имеют такого количества эластичных волокон, как стенки артерий. Стенки вен имеют больше коллагеновых волокон. Если провести аналогию с тканью, стенки жилок похожи на тканый хлопковый перкаль. Артериальные стенки похожи на трикотажный полиэфирный спандекс. Это не значит, что вены жесткие. Вы можете сжать вену на тыльной стороне ладони, чтобы увидеть, насколько вены сжимаются. Они спадаются или меняют форму иначе, чем артерии.
Представьте себе артерию и вену в поперечном сечении, расширенные и круглые. По мере уменьшения объема в каждом сосуде артерия остается круглой, а вена принимает продолговатую форму в поперечном сечении. Когда происходит это изменение объема, артериальное давление падает, а венозное давление нет. Изменения внутрипросветного венозного давления мало различаются с большими изменениями венозного объема.
Гидростатическое давление. Гравитация также заставляет клетки крови двигаться к ногам у стоящего пациента. Ранее мы рассматривали концепцию полной энергии жидкости, один из компонентов которой является потенциальной энергией. Потенциальная энергия состоит из гравитационной потенциальной энергии и внутрисосудистого давления. Давайте посмотрим на внутрисосудистое давление. Как в артериях, так и в венах внутрисосудистое давление складывается из статического давления наполнения, динамического давления от сокращения левого желудочка и гидростатического давления. В отличие от системы артериального давления, динамическое давление от выброса левого желудочка не имеет значения, тогда как гидростатическое давление весьма важно для оценки венозного внутрисосудистого давления. Когда кровь течет к венулам, возникает значительное сопротивление венозному возврату в сердце из-за гидростатического давления.
Под гидростатическим давлением обычно понимается внешнее давление во всех направлениях внутри жидкости. Он имеет одинаковое значение как для артерий, так и для вен на любом уровне. Он рассчитывается как произведение удельного веса крови, ускорения свободного падения и вертикального расстояния от сердца. Поскольку гравитационное ускорение на этой планете относительно фиксировано, а удельный вес крови относительно постоянен, гидростатическое давление становится основным фактором внутрисосудистого венозного давления. Чем дальше вертикальное расстояние от сердца, тем больше внешняя сила, действующая на стенки вены. Наибольшее расстояние по вертикали достигается у лодыжек стоящего пациента. Соответственно, это создает наибольшее гидростатическое давление. Величина гидростатического давления в поднятой руке может быть аналогична таковой в ноге из-за аналогичного вертикального расстояния, но над сердцем эта сила имеет отрицательное значение, а под сердцем — положительное значение. Когда пациент лежит на спине, расстояние по вертикали от сердца незначительно, как и сила, обусловленная гидростатическим давлением во всем теле.
Отек из-за заболевания вен в основном возникает в дистальных отделах нижних конечностей. Неслучайно именно здесь наибольшее гидростатическое давление, а для вен — самое высокое внутрисосудистое давление. Отек возникает, когда внутрисосудистое давление превышает давление ткани. Когда человек стоит, давление в артериях и венах увеличивается. Это приводит к вытеснению жидкости через стенки капилляров в окружающую ткань.
Венозная кровь возвращается к сердцу за счет сокращения икроножной мышцы (вено-моторный насос). Эффективность помпы зависит от силы венозного сокращения и работоспособности венозных клапанов, которые направляют поток в одном направлении: к сердцу. Он работает путем отвода крови из глубоких мышечных пазух в глубокие вены бедра, вперед и вверх в сердце. По мере того, как кровь выводится из вен голени, внутримуральное и трансмуральное давление падает. Это уменьшает количество жидкости, поступающей в ткани, окружающие капилляры. Если сокращение мышц слабое, из ноги выводится меньше крови. Другой фактор, влияющий на отказ насоса икроножных мышц, — это некомпетентные венозные клапаны. Икроножные мышцы качают с большой силой, выталкивая большое количество крови из ноги, но, если клапан не удерживает кровь в голени, сила тяжести будет тянуть кровь обратно вниз. Чистого оттока из ноги не будет. Фактически, кровь будет поступать в ногу через артерии быстрее, чем она может выйти из ноги через вены, и это приведет к отеку.
С эффективным мышечным насосом мы ожидаем отсутствия потока или слабого потока во время отдыха, увеличения прямого потока при сокращении и отсутствия потока или низкого потока при расслаблении. При неэффективной мышечной помпе из-за венозной недостаточности мы ожидаем рефлюкса в состоянии покоя, увеличения кровотока при сокращении и рефлюкса при расслаблении. Кровь поднимается вверх, а затем снова падает.
Эффекты дыхания. Сжимаемость вен можно рассматривать с точки зрения градиентов давления. Существует градиент между внутренним давлением, выталкивающим наружу, и давлением ткани, давящим снаружи вены. Трансмуральное давление — это разница или градиент между интрамуральным и тканевым давлением. Выталкивание из-за увеличения интрамурального давления приводит к увеличению трансмурального давления и расширению вены. Снижение интрамурального давления снижает трансмуральное давление в вене. Если давление ткани превышает интрамуральное давление, вена спадается.
Давайте посмотрим, как это относится к венам живота и нижних конечностей, когда лежащий на спине пациент делает вдох. При вдохе диафрагма опускается, вызывая повышение абдоминального давления и давления тканей вокруг нижней полой вены. Трансмуральное давление падает, и НПВ спадается. Поскольку НПВ коллапсирует, общая бедренная вена испытывает повышенное сопротивление потоку. Здесь повышается интрамуральное давление, как и трансмуральное давление, заставляя вену расширяться. Если предположить, что венозные клапаны расположены дистальнее общей бедренной вены (бедренная вена и подколенная вена), в венах голени не должно быть изменений давления или объема.
Фазность. Соответствующая форма волны отражает эти изменения давления и дает фазовую форму волны. При вдохе увеличивается давление в брюшной полости и увеличивается сопротивление потоку, поэтому профиль скорости становится меньше. Затем с выдохом трансмуральное давление выше, и профиль скорости немного ускоряется назад к сердцу. Заболевание вен возникает, когда кровоток по венам затруднен. Это может произойти в конечной точке венозного кровотока или в правом предсердии. Все, что вызывает повышение давления в правом предсердии или центрального венозного давления, будет препятствовать току в сердце. Они могут быть вызваны регургитацией трехстворчатого клапана, стенозом трехстворчатого клапана и застойной сердечной недостаточностью. Двигаясь от сердца к венам нижних конечностей, мы видим, что коллабирование НПВ или подвздошных вен во время пробы Вальсальвы или на вдохе затрудняет венозный кровоток в нижних конечностях. Экстравазальное сжатие этих вен образованием в малом тазу или ручное сжатие дает те же результаты. Все это примеры пониженного трансмурального давления, поскольку внешнее давление ткани, вызывающее коллапс вены, превышает интрамуральное давление, удерживающее вену в расширенном состоянии. Венозный тромб проксимальнее интересующей точки на нижней конечности также будет препятствовать венозному току.
Еще статьи по теме:
Варикоз вен вульвы – заболевание, при котором наблюдается варикозное расширение сосудов малого таза и половой зоны. Болезнь чаще всего начинается во время беременности, регистрируясь примерно в 22% случаев. У около 10% женщин она не проходит после родов, доставляя большие проблемы заболевшей. Патология может возникать и вне связи с беременностью.
Изолированное поражение сосудов интимной зоны регистрируется только в 10% случаев. У остальных пациенток поражаются и другие вены нижней части туловища. Зачастую параллельно диагностируются варикозное расширение сосудов ног, тазовой области и геморроидальные узлы.
Заболевание приводит к опасным осложнениям, мешает интимной жизни, а также вызывает психологические проблемы из-за неэстетичного внешнего вида половых губ и паховой зоны.
Причины возникновения вульварного варикоза
Предпосылкой для появления и развития заболевания являются индивидуальные особенности строения венозного аппарата малого таза. Вены, находящиеся в этой области, как и другие венозные сосуды, имеют клапаны, препятствующие стеканию крови вниз при нахождении женщины в вертикальном положении. Однако часто клапанная система бывает несостоятельной и не может перекрыть просвет сосуда. В результате кровь начинает стекать вниз, переполняя вены и расширяя их.
Слабость клапанов может возникнуть при сильном давлении на вены, вызванном ожирением и повышенными физическими нагрузками. Во время беременности варикоз вен вульвы появляется из-за изменений сосудистой стенки и давления растущего плода на тазовые сосуды.
Заболевание провоцируют:
- Увеличение концентрации гормона прогестерона, делающего венозные стенки более мягкими. В результате тонус сосудов снижается, и клапаны перестают справляться с потоком крови. Такое состояние может возникнуть при беременности и гормональном дисбалансе, вызванном нарушением работы яичников, дисфункцией надпочечников и приемом препаратов, содержащих высокие дозы гормонов.
- Повышение давления в венах, возникающее при увеличении веса и выраженных физических нагрузках. Давление в венозном русле также поднимается во время беременности.
- Сдавление сосудов. Такое состояние наблюдается при беременности и наличии крупных опухолей в области таза. Матка может сдавливать сосуды при изменении её положения (опущении, загибе, смещении).
Симптомы варикоза вульвы
При этом заболевании в области половой зоны образуются расширенные, извитые, узловатые вены. Очень часто деформированные сосуды параллельно образуются в паху, на нижних конечностях и в области заднего прохода. Варикозные изменения сопровождаются болью, тяжестью, жжением, отёком вульвы, покраснением кожи и даже образованием мокнущих язв. Возникают тяжесть внизу живота, боль и дискомфорт во время полового акта и мочеиспускания.
Иногда расширение вен выражено настолько сильно, что женщины, видя выпячивание в области паха и вульвы, решают, что у них образовалась грыжа, и обращаются к хирургу. Поэтому при любых изменениях в интимной зоне начинать обследование нужно с посещения гинеколога.
Варикоз
Варикозное расширение вен на УЗИ
Симптомы болезни усиливаются к концу дня, особенно если женщина проводит много времени сидя или стоя на ногах.
Проявления заболевания усиливаются во время критических дней, на фоне стресса, переутомления, переохлаждения, обострения хронических заболеваний.
Осложнения варикоза вульвы
- Варикотромбофлебит – воспалительный процесс в вене с образованием тромбов. Пациентка жалуется на сильную жгучую боль в интимной зоне, усиливающуюся при перемене положения тела и ходьбе. Часто наблюдается местное повышение температуры, отек и воспаление в паховой зоне. При прощупывании вены в ее просвете ощущается плотное образование. Варикотромбофлебит опасен отрывом тромба с развитием тромбоэмболии – закупорки кровяным сгустком крупного сосуда.
- Кровотечение из изменённых вен, возникающее после физической нагрузки или интимной близости. Из-за истончения стенок сосуда кровь самостоятельно не остановится, поэтому женщине нужно срочно обратиться к врачу.
- Варикоз вульвы имеет свойство распространяться на другие зоны тазовой области. В результате возникает обширное поражение сосудов, затрудняющее кровообращение и приводящее к бесплодию.
- Рецидив болезни при следующей беременности. На 12 неделе вены сильно набухают, воспаляются и кровоточат. Проявления болезни усиливаются до самых родов. Как показывают многочисленные научные исследования, при отсутствии полноценного лечения с каждой беременностью симптомы заболевания усиливаются.
Диагностика варикоза вульвы
Заболевание достаточно легко выявляется при обычном осмотре, который проводится не только на кресле, но и стоя.
Гинеколог видит изменённые вены на половых губах, в области промежности и паха. Иногда при осмотре обнаруживается ухудшение состояния кожи – покраснение, отек, мокнущие язвы.
Для подтверждения диагноза и оценки распространенности поражения сосудов пациентке назначают:
- УЗИ малого таза. Процедура необходима для выяснения состояния тазовых органов, на которые влияет варикоз. Диагностика выявляет причины изменения вен – опухоли и смещение матки.
- Ультразвуковое ангиосканирование (осмотр с помощью ультразвука) сосудов малого таза и нижних конечностей. Во время такой диагностики определяются состояние кровотока, степень повреждения клапанного аппарата, а также обнаруживаются все измененные вены.
- При подозрении на распространение варикозного поражения на прямокишечную область женщине назначаются консультация проктолога и ректороманоскопия – осмотр прямой кишки с помощью прибора, выявляющего признаки геморроя и других патологий.
Диагностика варикоза
Осмотр у проктолога
Лечение варикоза вульвы
Для лечения заболевания женщинам назначают:
- Венотоники – препараты, усиливающие сокращение гладкой мускулатуры вен и компенсирующие недостаточность клапанов.
- Противовоспалительные средства, снимающие симптомы воспаления.
- Ангиопротекторы – препараты, защищающие изменённую сосудистую стенку от разрывов, воспаления, образования тромбов.
- При подозрении на тромбофлебит применяют лекарства, снижающие свертываемость крови и способствующие рассасыванию тромбов.
Пациенткам показано ношение компрессионного белья, лечебная физкультура и гимнастика. Для них подбирается комплекс упражнений, не дающих венозной крови застаиваться в нижней части тела.
Женщинам с таким заболеванием запрещено употреблять алкоголь, острую пищу, перегреваться в бане или сауне. Все это усиливает кровоток и утяжеляет проявления варикоза вульвы.
При безуспешности консервативных мер проводится хирургическое лечение, во время которого удаляют пораженные вены. Сейчас такие операции делают с помощью склерозирующих препаратов, запаивающих расширенные сосуды, поэтому у женщины после вмешательства практически не остаётся следов на теле.
Чтобы не допустить тяжелых осложнений вульварного варикоза, при первых симптомах болезни нужно обратиться к гинекологу в «Университетскую клинику». Врач поставит диагноз и назначит лечение.
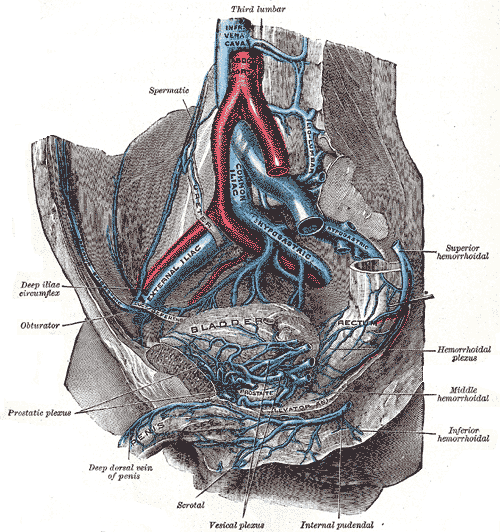
Подвздошная вена общая (v. iliaca communis) — образуется в результате соединения наружной и внутренней подвздошных вен (v. iliaca externa и v. iliaca interna).
Анатомия подвздошной вены

Правая и левая общая подвздошные вены соединяются в крупный и важный сосуд – нижнюю полую вену. Слияние происходит в районе позвонков нижней части поясничного отдела.
Внутренняя iliaca interna почти без клапанов, находится в области малого таза (МТ) и обладает париетальными и безклапанными висцеральными притоками, начинающимися от сплетений в МТ. В анатомии самих притоков — ни одного клапана. Исключение – сосуды, обслуживающие мочевой пузырь.
К первым относятся:
- ягодичные;
- запирательные;
- латеральные крестцовые;
- подвздошно-поясничная.
Ко вторым относятся:
- крестцовое сплетение, именуемое plexus venosus;
- предстательное венозное сплетение;
- влагалищное венозное сплетение;
- прямокишечное венозное сплетение недалеко от прямой кишки, по-латыни plexus venosus rectalis.
Сквозь нижние прямокишечные вены должен образоваться проход по plexus venosus rectalis для кровяных телец. В брыжеечную вену впоследствии впадает прямокишечная верхняя.
Анастомозы являются связующим звеном своеобразного сообщения кровеносных сосудов человеческого организма. Наиболее значимы те, что связывают воротные вены и нижние с верхними полыми венами вне зависимости от расположения.
Нижние прямокишечные, соединяющиеся с половой, представляют собой притоки (верхний и нижний) внутренней подвздошной вены.
Наружная продолжает бедренную, собирает кровь с обеих ног и низа живота. Возле крестцово-подвздошного сустава сливается с внутренней подвздошной, вместе они образуют общую подвздошную вену.
Подвздошная наружная вена проходит в надчревную вену в области паховой связки. Нижняя надчревная – глубокая вена, соединяющаяся с подвздошно-поясничной.
Основные функции

Как и прочие вены, подвздошная принимает кровь из мускулов и тканей, насыщенную углекислым газом и продуктами распада.
Также является поставщиком гормонов внутренней секреции и полезных веществ для усвоения в ЖКТ.
При заболеваниях в подвздошной вене могут образовываться тромбы, которые, оторвавшись, приводят к серьезному и потенциально летальному осложнению: тромбоэмоблии легочных артерий.
Место и роль в кровеносной системе
Общая подвздошная имеет бесклапанное строение. Она гораздо крупнее других сосудов, расположилась в области крестцово-подвздошного сустава и характеризуется как результат соединения двух подвздошных вен.
- Правая общая подвздошная лежит позади латерально соответствующей ей артерии.
- Ее соседка слева расположена медиально и принимает в себя срединную крестцовую вену.
Читайте также: Что такое тромбоэмболия ног, чем она опасна, симптомы и лечение
Заболевания подвздошной вены
Облитерирующий атеросклероз
Чаще всего жертвами становятся лица мужского пола старше 40 лет и курильщики. Атеросклероз поражает крупные и средние сосуды.
Причиной является гиперхолестеринемия. Механизм ее влияния следующий: холестерин, связанный с белками и липидами, циркулирует по кровотоку. Их сочетание в медицине называется липопротеид. Некоторые из них являются атерогенными и способствуют перенесению холестерина из кровеносной системы в прилегающие ткани. Когда количество соединений достигает определенной отметки, появляется атеросклероз.
Заболевание имеет следующие симптомы:
- усиливающиеся при движении боли в икроножных мышцах;
- в области подвздошных вен не прощупывается пульс;
- трофические процессы — облысение, кожные язвы, гангрена.
Чем больше болезнь поразила стенки сосудов и чем они уже, тем быстрее дает о себе знать боль.
Лечение атеросклероза нижних конечностей

Для каждого конкретного пациента врач назначает определенную схему терапии в зависимости от:
- степени заболевания;
- его длительности;
- уровня повреждения;
- наличия других болезней.
Основные методы лечения:
- консервативный;
- хирургический.
- малоинвазивный.
Первый способ результативен на начальной стадии, когда только появляются признаки хромоты.
Патология, сопровождающая атеросклероз, делает невозможным операционное вмешательство, а потому здесь подобная тактика является необходимостью.
Консервативное лечение медик может назначить, комбинируя:
- лекарства;
- физиотерапию.
Врачи советуют не пренебрегать ЛФК.
Медикаментозная терапия подразумевает принятие препаратов:
- разжижающих кровь;
- снимающих спазмы с периферических сосудов;
- укрепляющих сосудистые стенки.
Часть средств требует круглогодичного применения. Пациенту следует знать, что нет таблетки, полностью излечивающей данное заболевание. Все они оказывают вспомогательный эффект, укрепляя и расширяя вены и артерии.
Хирургию применяют только в том случае, когда существует длительный участок с закупоркой. Операции бывают следующих типов:
- Аллопротезирование. Вставка искусственного сосуда в поврежденную зону.
- Шунтирование. Отток крови обеспечивают с помощью шунта.
- Тромбэндартерэктомия. Ликвидация бляшек.
Предполагается и совместное проведение нескольких видов операций, и дополнение их сопутствующим хирургическим вмешательством. Сосудистый хирург сам решает, как проводить процедуру, в зависимости от состояния больного и степени атеросклероза.
Тромбоз подвздошной вены
В нижних конечностях создаются тромбы, которые и запускают процесс развития тромбоза. Кровь не оттекает из-за тромботических масс в бедренной и подвздошной зонах.
Читайте также: Варикоз и тромбофлебит: принципиальные отличия
Причины возникновения недуга:
- нарушение свертываемости ткани;
- проблемы в гемодинамике;
- дефект стенок сосудов;
- долгое обездвиживание по болезни;
- травмы;
- гормональная контрацепция;
- опухоли в малом тазу;
- подколенные кисты;
- забрюшинный фиброз.
Симптоматика:
- отечность нижних конечностей;
- багровый или синий оттенок кожи в паху;
- проявление коричневатых точек;
- повышенная температура.
Любая физическая активность угрожает усилением кровообращения и следующим за ним отрывом тромба. Поэтому больным показан постельный режим и полный покой. Использование валиков или подушек под нижние конечности поможет оттоку венозной крови и спаду отеков. Полезна нормализация питьевого режима и употребление от 2 до 3 литров воды в сутки. Жидкость в таком количестве можно пить только людям, не страдающим сердечно-сосудистыми заболеваниями.
Прямые антикоагулянты снижают вязкость крови и свертываемость.
Противопоказания:
- незакрытые раны;
- язва желудка;
- открытая форма туберкулеза;
- проблемы с печенью и ее функционированием.
Антибиотики назначают при сильном увеличении температуры тела и риске возникновения гнойного тромбофлебита.
Фибринолитические препараты способствуют рассасыванию тромбов.
Тромбофлебит подвздошной вены

Доставляет гораздо больше хлопот, чем классический тромбофлебит ног. При нем появляется обширная отечность, распространяющаяся на органы малого таза и кишечник.
Причины:
- воспаления разного характера;
- послеоперационный период;
- беременность.
Симптомы и соответствующие им этапы протекания болезни:
- Появляются слабые болевые ощущения в пояснице.
- Поднимается температура тела. Тромб еще не полностью заблокировал сосуды.
- Возникает резкая боль в локации проблемы. Кровоток останавливается.
- Мягкий отек захватывает брюшину, постепенно уплотняясь.
- Кожа бледнеет, приобретает синюшный оттенок. Под ней видны вены.
- Дает о себе знать усталость, температура 39о сопровождается поносом и рвотой.
Консервативное лечение тромбофлебита
Первым делом врачи назначают медикаменты, подавляющие тяжелую симптоматику, прописывая противовоспалительные препараты и обезболивающие. Далее необходимо освободить вену и наладить кровообращение. На этом этапе часто приходится бороться с рефлекторным спазмом пострадавшего сосуда. Профилактика возможных осложнений – финальный пункт лечения.
Подвздошная вена занимает важное место во всей системе кровообращения, напрямую связываясь с половыми органами и брюшной полостью, а также способствуя оттоку крови из ног. Заболевания хорошо поддаются лечению на первой стадии, поэтому при начальных симптомах рекомендуется обращаться к специалистам.
Боль в паху: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
Пах, или паховая область – это часть нижнего края брюшной области, примыкающая к бедру. В проекции паховой области находится паховый канал, через который проходит семенной канатик у мужчин, идущий в мошонку, и круглая связка матки у женщин.
При ослаблении стенок пахового канала через него могут выходить петли кишечника, образуя паховую грыжу.
Рядом расположены крупные сосуды – бедренная артерия и большая подкожная вена ноги, паховые лимфатические узлы, собирающие лимфу от органов малого таза.
Анатомическая близость паховой области с различными органами и системами обусловливает огромное множество состояний, при которых может возникнуть боль в паху.
Разновидности боли в паху
Боль в паху может быть односторонней или двусторонней. Она может развиваться быстро и интенсивно (острое течение) или медленно и постепенно (подострое течение). Быть кратковременной или хронической. Часто боль в паховой области является отраженной, то есть отдающей из какого-то органа.
Возможные причины боли в паху
Боль в паховой области может быть как тревожным симптомом, свидетельствующим о развитии заболевания, так и наблюдаться при некоторых физиологических состояниях.
К основным причинам, вызывающим боль в паху, врачи относят:
- болезненные менструации;
- желтое тело беременных (временная железа, которая вырабатывает прогестерон, необходимый для сохранения беременности, и эстроген — иногда желтое тело имеет увеличенные размеры, что может привести к появлению болевого синдрома);
- травмы паховой области;
- инфекционно-воспалительные заболевания органов малого таза, в том числе при инфекциях, передающихся половым путем;
- растяжение и ослабление мышц и связочного аппарата может возникать на поздних сроках беременности, при паховой грыже, проптозе живота, растяжении приводящей мышцы бедра у спортсменов;
- онкологические заболевания органов малого таза;
- увеличение паховых лимфатических узлов при воспалительных и онкологических заболеваниях органов малого таза, лимфомах.
При каких заболеваниях возникает боль в паху
Боль в паху может сопровождать заболевания следующих органов и систем:
1) половой системы:
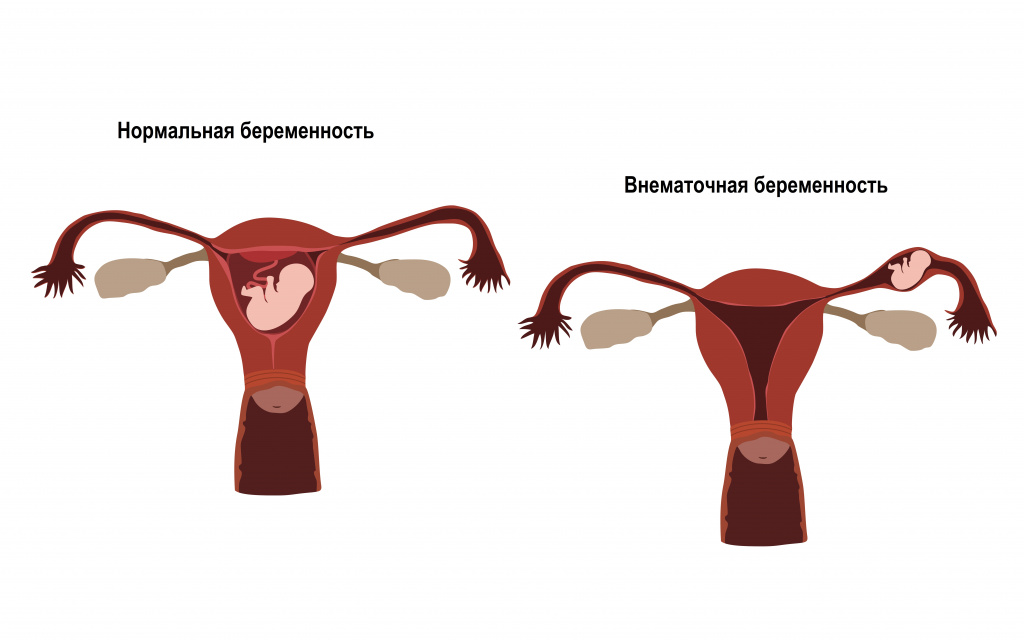
- у женщин: воспаление яичников, маточных труб, киста яичника, разрыв кисты яичника, воспаление слизистой влагалища, бактериальный вагиноз, патологическое разрастание эндометрия (эндометриоз), воспаление эндометрия, внематочная беременность, опухоли матки, опухоли яичников и т.д.;
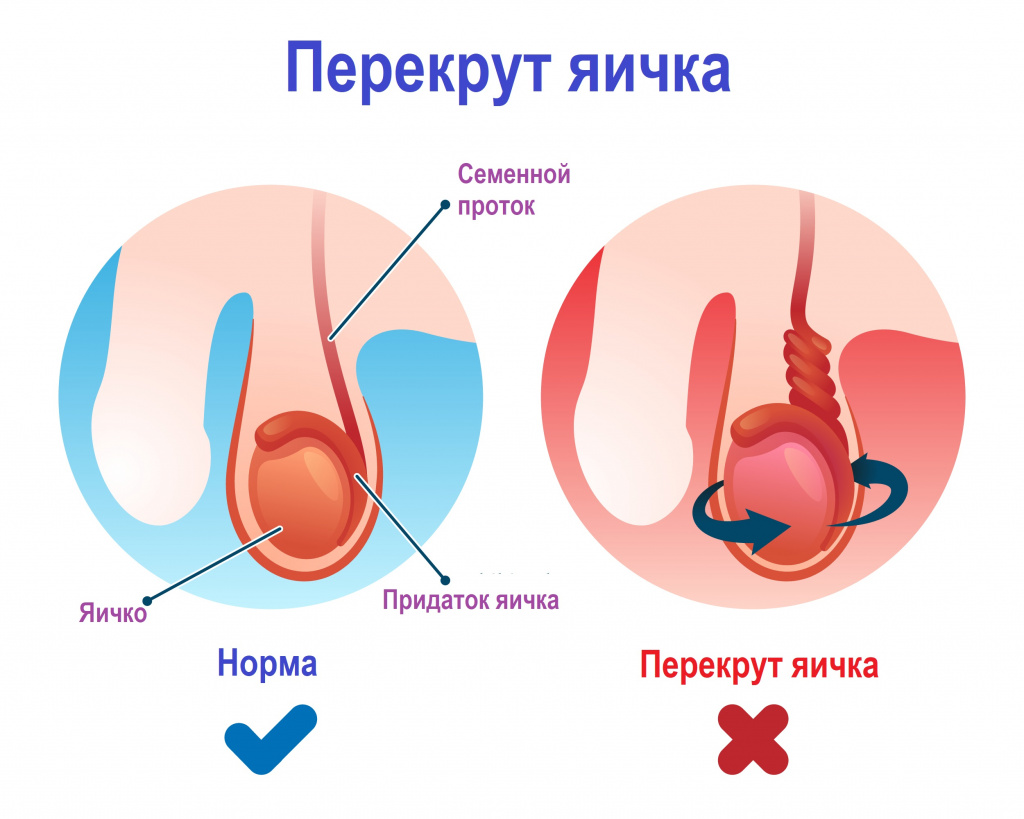
- у мужчин: перекрут яичка, перекрут гидатиды яичка, воспаление яичка и его придатка, расширение вен мошонки, водянка яичка, киста семенного канатика, воспаление простаты, онкологические заболевания яичка, онкологические заболевания простаты и т.д.;
2) мочевыделительной системы: мочекаменная болезнь, воспаление мочевого пузыря и уретры и др.;
3) кишечника: воспаление аномально расположенного аппендикса, воспаление прямой кишки, дивертикулит, колики, онкологические заболевания прямой кишки т.д.;
4) костно-мышечной системы: грыжи позвоночных дисков с компрессией корешков спинного мозга, артроз или артрит тазобедренного сустава, асептический некроз головки бедренной кости и др.
К каким врачам обращаться при боли в паху
Сначала можно обратиться к врачу общей практики, терапевту или педиатру. После установления предположительной причины боли пациента, если необходимо, направляют к узким специалистам: хирургу, гинекологу, нефрологу, урологу, неврологу, ортопеду, проктологу.
Диагностика и обследования при боли в паху
До выбора метода лечения врач должен выяснить характер, время и скорость нарастания боли, является ли боль одно- или двусторонней, уточнить, сопровождается ли боль повышением температуры, выделениями из влагалища, полового члена, расстройствами мочеиспускания (задержкой, болезненностью, неприятными ощущениями), есть ли кровь в моче, была ли тошнота и/или рвота. Врач обращает внимание на походку пациента и объем движений в тазобедренном суставе. Выясняет, болит ли где-то еще, например, в мошонке, животе, над лобком, в подвздошной области, в пояснице, бедре. Важно знать, предшествовала ли боли травма, усиленная физическая нагрузка, поднятие тяжести, сексуальный контакт. Специалист проводит осмотр паха, промежности, мошонки, проверяет, нет ли в мошонке патологических образований, оценивает состояние мышц передней брюшной стенки, наружного пахового кольца.
В целях дифференциальной диагностики пациентам рекомендуется проведение общего анализа крови, общего анализа мочи, ультразвукового исследования органов малого таза, органов мошонки, органов мочевыделительной системы, предстательной железы, паховых лимфатических узлов, необходимо исследовать посев мочи, мазок на флору из влагалища, осуществить поиск инфекций, передаваемых половым путем (прицельно, например, гонококка и хламидии или в составе комплексного исследования).
УЗИ органов мошонки
Ультразвуковое сканирование тканей структурных элементов мошонки для поиска патологий этого органа.
УЗИ лимфатических узлов одной группы
Ультразвуковое сканирование группы лимфатических узлов для оценки их размеров и структуры с целью выявления воспалительных или онкологических заболеваний.
В некоторых случаях потребуется проведение магнитно-резонансной томографии поясничного отдела позвоночника, рентгенографии костей таза, исследование онкомаркеров (альфа-фетопротеина и т.д.).
Рентген костей таза
Рентгенологическое исследование, позволяющее оценить структуру костей таза и тазобедренного сустава.
Альфа-фетопротеин (АФП, alfa-Fetoprotein)
Синонимы: Анализ крови на альфа-фетопротеин.
Alfa fetoprotein AFP.
Краткая характеристика определяемого вещества Альфа-фетопротеин
Альфа-фетопротеин (АФП) относится к гли…
Что делать при боли в паху
Учитывая многообразие причин, которые могут вызвать боль в паху, не нужно самостоятельно пытаться ставить диагноз.
До обращения за медицинской помощью не принимайте никаких лекарственных препаратов, это может повлиять на течение заболевания, затруднить его диагностику или привести к развитию осложнений.
При острой интенсивной боли в паху, особенно если она сопровождается подъемом температуры, кровянистыми выделениями из влагалища, кровью в моче или кале, тошнотой, рвотой, изменением цвета мошонки, необходимо незамедлительно обратиться за скорой медицинской помощью.
Лечение боли в паху
При воспалительных и инфекционных заболеваниях проводится консервативная терапия.
В зависимости от возбудителя применяют антибактериальные, противовирусные, противогрибковые средства в комплексе с противовоспалительными и обезболивающими препаратами.
Лечение эндометриоза проводится гормональными препаратами или путем хирургического удаления проблемных участков эндометрия.
Некоторые состояния, например, разрыв кисты яичника, внематочная беременность, перекрут яичка (при несвоевременном обращении), перекрут гидатиды яичка, аппендицит, ущемление паховой грыжи, требуют экстренного хирургического вмешательства.
При неэффективности консервативного лечения у пациентов с кистой яичника, кистой семенного канатика, варикоцеле, водянкой яичка проводят плановые операции. При неущемленной паховой грыже – плановое оперативное укрепление пахового канала.
Лечение онкологических заболеваний зависит от стадии процесса, наличия метастазов. Удаляется опухолевый очаг, совместно с пораженными лимфатическими узлами, а затем проводится химио- или лучевая терапия.
Пациенты с лимфомой получают курсы химиотерапевтического, биологического лечения, лучевую терапию отдельно или в комбинации, возможна трансплантация костного мозга.
Источники:
- Митичкина Т.В. Клинико-патогенетические варианты болевого синдрома паховой области. Диссертация на соискание степени кандидата медицинских наук. 2004.
- Коновалов А.С., Ходяков А.В., Зуева А.Г., Хайруллина Г.Х. Современные методы диагностики инфекций, передаваемых половым путем. Трудный пациент, журнал. № 4, Т. 16, 2018. С. 54-57.
- Клинические рекомендации «Рак яичников / рак маточной трубы / первичный рак брюшины». Разраб.: Ассоциация онкологов России, Российское общество клинической онкологии, Российское общество специалистов по профилактике и лечению опухолей репродуктивной системы. – 2020.
- Клинические рекомендации «Внематочная (эктопическая) беременность». Разраб.: Российское общество акушеров-гинекологов, Ассоциация акушерских анестезиологов-реаниматологов. – 2021.
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Для корректной оценки результатов ваших анализов в динамике предпочтительно делать исследования в одной и той же лаборатории, так как в разных лабораториях для выполнения одноименных анализов могут применяться разные методы исследования и единицы измерения.
Информация проверена экспертом

Лишова Екатерина Александровна
Высшее медицинское образование, опыт работы — 19 лет
Поделитесь этой статьей сейчас
Рекомендации
-
5392
18 Мая
-
5386
14 Мая
-
13070
09 Апреля
Похожие статьи
Тромбоцитоз
Тромбоцитоз: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Депрессия
Депрессия – одно из самых распространенных психических расстройств.
Хруст в суставах
Хруст в суставах: причины, заболевания, при которых развивается, методы диагностики и лечения.
Боль в пятке
Боль в пятке: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Потеря массы тела
Неожиданное снижение массы тела – мечта многих людей в современном мире. Но всегда ли стоит радоваться похудению без видимой причины? Быстрая потеря килограммов, по результатам исследований, является тревожным признаком.