Понятие порок сердца — включает в себя разные аномалии, перегородок, клапанного аппарата, крупных сосудов сердца, которые влияют на кровообращение.
Такой диагноз появился сравнительно недавно, когда стало возможным исследование функционирования сердца в режиме реального времени с помощью УЗИ. До этого момента определить у человека ни патологию, ни ее опасность врачи выявить не могли.
Современное ультразвуковое диагностическое оборудование позволяет оценить состояние тканей, определить скорость кровотока и его направление. В связи с этим появилась возможность отслеживать нарушения и возникла терминология: врожденный порок сердца и приобретенный порок сердца.
Врожденный порок сердца
Врожденный порок сердца определяется еще внутриутробно. Это изменение структуры тканей, нарушения соединительной ткани. Статистика с каждым годом увеличивается. Во многих случаях требуется хирургическое вмешательство, чтобы сохранить жизнь. Люди имеющие врожденный порок сердца получают группу инвалидности ,и пожизненно должны находиться на учете кардиолога. Среди таких пациентов высокий уровень смертности при отсутствии квалифицированной медицинской помощи.
Среди факторов риска нужно отметить такие как: наследственность, лекарственная интоксикация плода, осложнения в процессе вынашивания.
Причины возникновения порока сердца
- генетические и хромосомные и отклонения;
- инфекционные заболевания женщины в период беременности (краснуха и прочие);
- вредные привычки будущей мамы — алкоголизм, курение, наркомания;
- воздействие облучения;
- лекарственный фактор.
Приобретенный порок сердца
В процессе жизни, также часто развивается приобретенный порок сердца. Чаще всего в этом случае страдает клапанный аппарат, лепестки которого теряют эластичность. В самой легкой форме — это прогибание. В дальнейшем ситуация усугубляется возникает не плотное закрытие и, так называемый, обратный кровоток. Смертность среди пациентов с приобретенным пороком сердца меньше, примерно 15-20%, но тем не менее высока.
Различают два основных вида приобретенного порока сердца:
- Стеноз, когда рабочие отверстия для прохождения крови сужаются;
- Недостаточность — не плотное закрытие сердечной камеры, в результате чего возникает обратный кровоток, который называется регургитацией. Регургитация в свою очередь имеет несколько степеней от 0 (когда обратного кровотока нет)
Причины возникновения приобретенных пороков:
- Эндокардит (болезни соединительной ткани) сердца разной этиологии от инфекционной до ревматической;
- Травмы сердца;
- Осложнения после перенесенных инфекционных заболеваний других систем;
- Сепсис.
Признаки порока сердца
Если у человека порок сердца, симптомы схожи с теми которые при сердечной недостаточности.
- Повышенная утомляемость, даже при самых незначительных нагрузках, головокружение и обмороки, сонливость;
- Затрудненное дыхание, особенно при горизонтальном положении, так как в это время увеличивается давление в сосудах легких. Могут возникать на этом фоне приступы кашля и частые инфекционные заболевания нижних дыхательных путей.
- Боли при пороке сердца бывают и из-за увеличенной печени в правом подреберьи, или же в области сердца.
- Учащенное сердцебиение;
- Посинение в районе носогубной области во время нагрузок, ходьбы.
Обследования при пороках сердца
В качестве исследований используются методы функциональной диагностики. В первую очередь — это стандартная — эхокардиография сердца, ЭКГ и в отдельных случаях рентгеновский снимок грудной клетки. Самым важным в диагностике — профессиональный уровень сонолога, который должен внимательно отследить и зафиксировать нарушения, чтобы в дальнейшем иметь возможность наблюдение за процессом в динамике.
Лечение
Когда диагностирован порок сердца, лечение заключается либо в поддержании стабильного состояния без ухудшения, либо кардинального хирургического вмешательства. Медикаментозно вылечить порок сердца не удастся, поэтому единственно, что можно делать — это следить за состоянием здоровья, аккуратно, посещая кардиолога.
В медицинском центре Гераци работают опытные кардиологи и специалисты УЗИ с ученой степенью, которые помогут четко и правильно провести диагностические мероприятия и выработать программу сопровождения больного с пороком сердца.
Стоимость услуг можно посмотреть в разделе “Прайс” или обратившись по телефону круглосуточной горячей линии +7 (863) 333-20-11.
Опубликовано: 19.10.2021 13:10:00 Обновлено: 19.10.2021 Просмотров: 88061

Порок сердца – это деформация и патологические изменения в структуре клапанов, перегородок и стенок камер, которые ведут к неправильной работе органа и нарушению внутрисердечной гемодинамики.
Заболевание бывает врожденным и приобретенным. Вероятность передачи врожденного порока сердца от матери ребенку составляет от 3% до 50%. У клинически здоровых родителей риск рождения ребенка с такой патологией равен 1% [1].
Порок сердца связан с высоким риском внутриутробной и детской смертности, внезапной смерти у пациентов старшего возраста, а также снижает качество жизни и трудоспособность, приводит к инвалидизации.
Профилактика заболевания включает грамотное планирование беременности, здоровый образ жизни, своевременную диагностику и лечение патологии на ранних стадиях. Наиболее эффективной терапией считается хирургическое вмешательство.
Классификация и причины пороков сердца
По происхождению выделяют два основных класса этого заболевания.
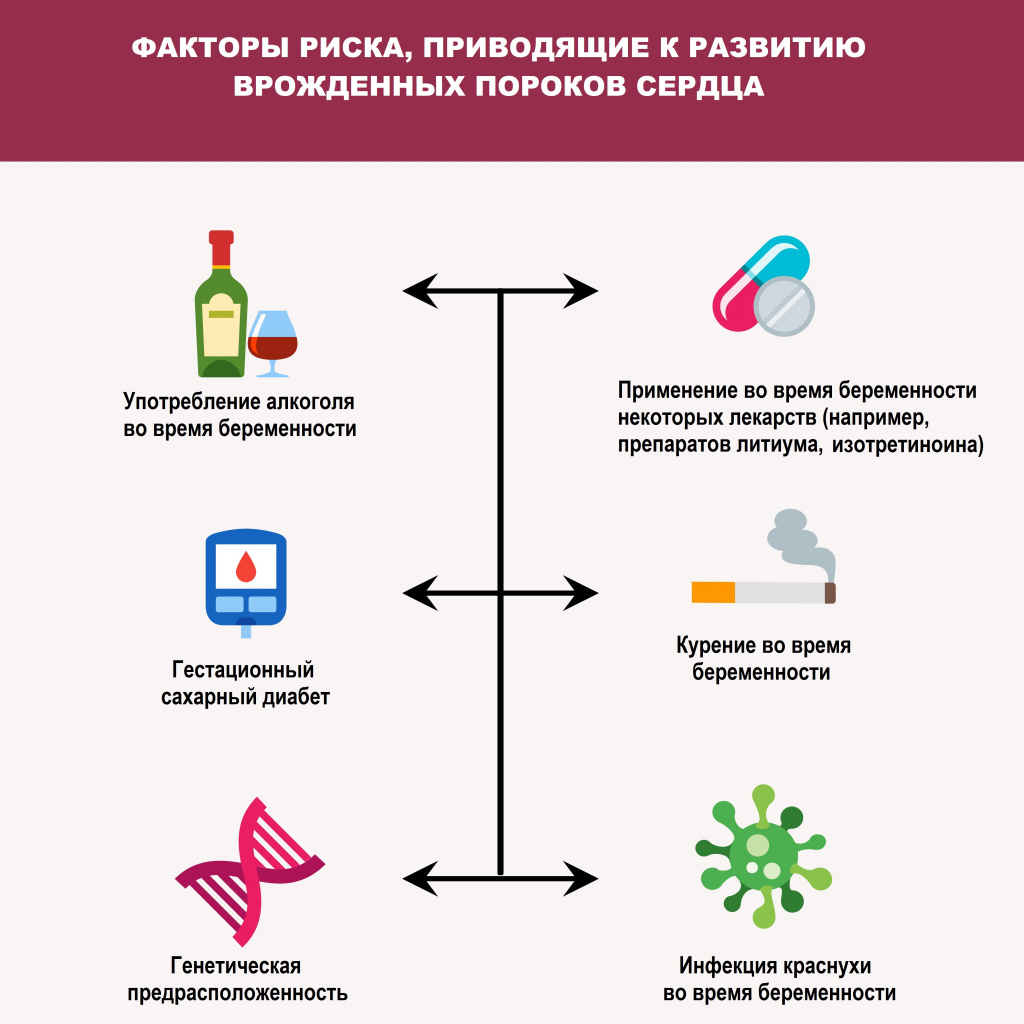
Врожденный порок сердца развивается у детей между третьей и восьмой неделями беременности из-за неправильного формирования органа. Такие патологии могут стать причиной спонтанных абортов или рождения мертвого ребенка. Кроме того, к факторам риска относятся:
- со стороны родителей: алкогольная или наркотическая зависимость, генетическая предрасположенность;
- со стороны матери: неправильное питание, перенесенные инфекции (сифилис, корь, краснуха), прием некоторых лекарств, нарушения обмена веществ (ожирение, диабет, фенилкетонурия), хронические заболевания (поражения дыхательной и сердечно-сосудистой систем), плохая экология, работа на вредном производстве.
Приобретенные пороки сердца развиваются в течение жизни. Они вызваны функциональными и структурными изменениями в органе при инфекционных поражениях, воспалительных и аутоиммунных процессах в его тканях. Также провоцирующим фактором считается избыточная нагрузка на камеры сердца, например, когда одна камера вынуждена перекачивать кровь через суженную аорту, когда в камеру поступает дополнительный объем крови из другой камеры при несрастании отверстия между ними или при недостаточности клапана.
По локализации дефекта различают:
- при врожденном пороке сердца: дефект межпредсердной перегородки, дефект межжелудочковой перегородки, открытый артериальный проток, сужение аорты и тетрада Фалло;
- при приобретенном пороке сердца: атеросклеротическая, сифилитическая, ревматическая формы или патология, вызванная эндокардитом, сепсисом, аутоиммунными реакциями и др.
По степени выраженности нарушения гемодинамики внутри сердца различают умеренную и выраженную патологию или порок без влияния на движение крови внутри органа.
По общей оценке гемодинамики пороки сердца бывают компенсированными, субкомпенсированными или декомпенсированными.
По числу пораженных клапанов выделяют многоклапанный (трикуспидальный или митральный) или комбинированный порок сердца (с вовлечением обоих клапанов и/или аорты).
Симптомы порока сердца
При незначительном нарушении симптомы заболевания длительное время не проявляются. Если гемодинамика серьезно нарушена, то отмечаются одышка, синюшность кожи, отеки, боли в области сердца, учащенное сердцебиение, беспричинный кашель, повышенная утомляемость, ухудшение трудоспособности, головокружение и обмороки, повышенное или пониженное артериальное давление. При аускультации также выявляют шум в сердце.
У новорожденных порок сердца проявляется появлением синюшности при кормлении грудью, холодными конечностями и кончиком носа, плохим прибавлением веса, отставанием в развитии.
Диагностика пороков сердца
Врач может заподозрить заболевание при первичном осмотре по таким внешним признакам, как синюшность или бледность кожи, одышка в покое. При аускультации выслушиваются характерный шум в сердце или нарушения ритма. С помощью пальпации врач выявляет отеки, пульсацию вен, границы печени. Перкуторно прослушиваются легкие и сердечные тоны, определяются границы сердца.
Важное значение имеет сбор анамнеза: жалобы пациента (для детей – симптомы, которые наблюдаются родителями), хронические, наследственные и перенесенные инфекционные заболевания.
Для подтверждения и уточнения диагноза проводят дополнительные обследования.
Лабораторная диагностика порока сердца включает общий анализ крови (лейкоформула, гематокрит), анализ мочи по Нечипоренко. Из инструментальных методов применяют электрокардиограмму, суточный мониторинг по Холтеру, УЗИ сердца, рентгенографию органов грудной клетки, МРТ сердца и крупных сосудов, ЭХО-КГ.
Для планирующих беременность и беременных женщин рекомендуется пройти специальный комплекс обследований:
- общий анализ крови, группа крови и резус-фактор, антитела к резус-фактору;
- цитологическое исследование мазков с шейки матки и цервикального канала;
- тест на TORCH-инфекции (токсоплазмоз, краснуха, цитомегаловирусная инфекция, герпетическая инфекция);
- для исключения почечной недостаточности: биохимический анализ крови (креатинин, мочевина, калий, кальций, фосфор, триглицериды, щелочная фосфатаза, холестерин, глюкоза), УЗИ органов малого таза, КТ и МРТ органов брюшной полости;
- тест на ассоциированный с беременностью плазменный белок;
- молекулярное исследование числа Х-хромосом;
- генетический тест на определение полиморфизмов, ассоциированных с риском развития артериальной гипертензии (гипертонии) в крови.
Лечение порока сердца
При врожденной патологии диагноз обычно известен еще до родов. Эффективным считается только хирургическое лечение, направленное на полное устранение причины. Чем раньше будет проведена операция по коррекции порока сердца, тем больше шансов на то, что дефект не скажется на развитии ребенка, и тем меньше риск послеоперационных осложнений. Если такое вмешательство невозможно, то ребенку назначают специальный режим физической активности и питания.
Тактика лечения приобретенного заболевания предусматривает комплексный подход. В этой подгруппе пациентов сначала применяют медикаментозное (симптоматическое) лечение, диетотерапию, коррекцию образа жизни. При отсутствии эффекта, ухудшении симптомов или риске осложнений назначают операцию.
Выделяют несколько видов хирургического вмешательства при пороках сердца:
- шунтирование (создание нового пути для кровотока в обход пораженного участка сосуда);
- эндопротезирование (замена пораженного клапана протезом);
- разделение (вальвулопластика) и рассечение (вальвулотомия) створок клапанов.
Прогноз при пороке сердца
Ввиду серьезности заболевания остро встает вопрос о том, сколько живут пациенты с пороком сердца и как увеличить продолжительность их жизни.
Согласно статистике, 25% детей с врожденной патологией умирают в раннем младенчестве и еще порядка 50% – на первом году жизни. Без лечения до подросткового возраста доживают около 10% детей. Благодаря современным технологиям до 80% людей с врожденным пороком сердца доживают до средних лет [2].
При клапанных пороках сердца отмечается высокий процент внезапной смерти, поэтому своевременность хирургического лечения в этой подгруппе пациентов играет решающую роль.
Приобретенная патология может проявиться в позднем возрасте. Продолжительность жизни в этом случае зависит от общего состояния здоровья пациента, физической выносливости, индивидуальных особенностей, условий жизни и работы.
Профилактика и рекомендации при пороках сердца
Врожденный порок сердца можно предотвратить только путем комплексной оценки состояния здоровья родителей при планировании беременности, соблюдения полноценной диеты и надлежащих условий для беременной женщины.
Профилактика приобретенного порока сердца заключается в своевременном и полном излечении основного заболевания, вызвавшего патологию. Общие рекомендации включают соблюдение кардиотрофической диеты, отказ от курения и алкоголя, умеренные физические нагрузки, избегание простудных и инфекционных заболеваний, прохождение регулярного осмотра у кардиолога.
Список литературы
- https://hospitalfts.ru/patients/diseases/details/23807/
- https://www.dhm.mhn.de/ww/ru/pub/dhm/kliniken_und_institute/kinderkardiologie/ambulanz/erwachsene_mi…
Пороки сердца: причины появления, симптомы, диагностика и способы лечения.
Определение
Порок сердца определяется как атипичное или аномальное строение его структур (камер, клапанов, крупных сосудов), являющееся следствием нарушений закладки и развития (врожденный порок сердца) либо разнообразных патологических изменений (приобретенный порок сердца). В результате формирования данной патологии нарушается работа сердца и формируется кислородная недостаточность органов и тканей организма, которая в конечном счете может привести к сердечной недостаточности.
Причины появления пороков сердца
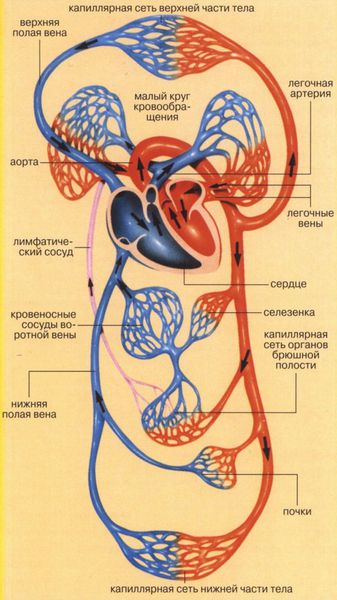
У человека кровь, возвращающаяся к сердцу от всех органов и тканей (кровь, бедная кислородом), проходит через правое предсердие и затем через правый желудочек в легочную артерию, а оттуда поступает в легкие. В легких кровь обогащается кислородом, высвобождает углекислый газ и поступает в левое предсердие и левый желудочек, а оттуда перекачивается ко всем органам и тканям через аорту, а затем через артерии более мелкого калибра.
Работоспособность сердечной мышцы зависит от функционирования клапанов, которые при ее сокращении беспрепятственно пропускают кровь в следующий отдел, а при расслаблении не позволяют крови поступать обратно.
Если функция клапанов нарушается, то нарушается и функция сердца.
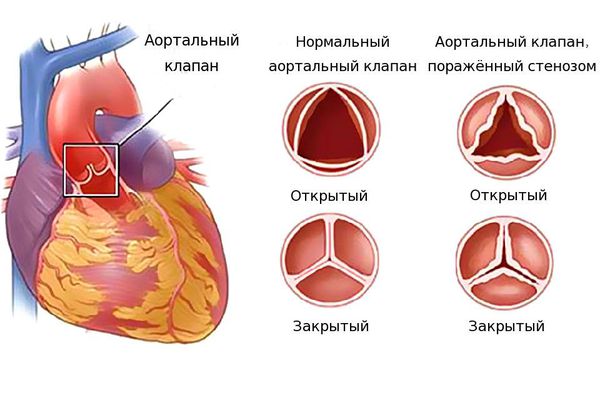
Врожденные пороки сердца весьма разнообразны. Описано более полутора сотен различных вариантов нетипичного строения сердца. Примерно один из 100 младенцев рождается с пороком сердца. Часто встречающимися патологиями сердца, диагностированными в младенчестве и детстве, являются дефекты межпредсердной и межжелудочковой перегородок (отверстия между камерами сердца). Нередко дефекты сочетаются с аномалиями клапанного аппарата сердца или крупных сосудов. Наиболее распространенным врожденным пороком сердца является двустворчатый аортальный клапан, который открывается при каждом сердечном сокращении, давая крови возможность течь от сердца ко всем органам. Нормальный аортальный клапан имеет три створки.
Двустворчатый аортальный клапан обычно не вызывает проблем в младенчестве или детстве, поэтому часто диагностируется только во взрослом возрасте.
Среди причин развития врожденных пороков сердца выделяют генетические, экологические и инфекционные. Помимо этого, к их формированию могут приводить определенные заболевания (гестационный сахарный диабет, краснуха и системная красная волчанка) у матери, прием некоторых лекарственных препаратов, наркотиков и алкоголя во время беременности и другие факторы.
Классификация заболевания
Принято выделять:
- пороки «белого» типа, когда нет тенденции к смешиванию артериальной и венозной крови;
- пороки «синего» типа – венозная кровь попадает в артериальное русло, вследствие чего формируется кислородная недостаточность.
Тип функциональной патологии:
- стеноз — в результате патологического процесса возникает деформация тканей клапана и сужается отверстие, через которое кровь поступает в следующий отдел сердца;
- недостаточность клапанов — несмыкание клапанов сердца из-за изменения формы, их укорочения в результате рубцевания пораженных тканей;
- комбинированные и сочетанные пороки сердца:
- комбинированные – при наличии и стеноза, и недостаточности одного клапана;
- сочетанные – при поражении сразу нескольких клапанов.
По причинам формирования приобретенные пороки классифицируются следующим образом:
- дегенеративные, или атеросклеротические (встречаются в 5-6% случаев) — чаще эти процессы развиваются после 40-50 лет, когда происходит отложение кальция на створках пораженных клапанов, что приводит к прогрессированию порока;
- ревматические, формирующиеся на фоне ревматических заболеваний (80% случаев);
- пороки, возникающие как результат воспаления внутренней оболочки сердца (эндокардит);
- сифилитические (в 5% случаев).
По общему состоянию гемодинамики выделяют компенсированные, субкомпенсированные и декомпенсированные пороки сердца.
Симптомы пороков сердца
К клиническим симптомам пороков сердца относятся одышка, слабость, быстрая утомляемость, отеки нижних конечностей, нарушение сна, перебои в работе сердца, аритмия (чаще тахикардия), изменение цвета кожи (синюшность или бледность), набухание вен шеи и головы, беспричинное беспокойство, давящая боль в области сердца (особенно при физических нагрузках) или между лопатками, в редких случаях — потеря сознания.
Специфические симптомы врожденных пороков сердца зависят от возраста пациента. Поскольку нормальная циркуляция богатой кислородом крови необходима для нормального роста и развития организма, у младенцев может наблюдаться затрудненное или учащенное дыхание, плохой аппетит, потливость или повышенная частота дыхания во время кормления, цианоз губ и/или кожи, необычная раздражительность или отставание в прибавке в весе.
У детей и подростков могут наблюдаться снижение переносимости физических нагрузок, головокружения, обмороки.
Большинство серьезных пороков сердца у детей выявляются на основании симптомов, которые замечают родители, а также на основании отклонений, обнаруживаемых при осмотре врачом. Нарушенный ток крови через сердце обычно проявляется сердечными шумами, которые можно услышать с помощью стетоскопа. Аномальные сердечные шумы зачастую бывают громкими или резкими. Однако в подавляющем большинстве случаев сердечные шумы, отмечаемые в детском возрасте, являются функциональными и не обусловлены пороками сердца.
Выраженность и характер симптомов зависят от расположения пораженного клапана. При пороках клапанов левой половины сердца (митрального и аортального) в первую очередь страдают легкие, так как в их сосудах застаивается кровь, что проявляется одышкой и кашлем. Кроме того, возникают признаки недостаточного кровоснабжения головного мозга и самого сердца, головокружение, обмороки, стенокардия. При наличии цианоза одной из наиболее распространенных патологий является тетрада Фалло (ограничение поступления крови в легкие).
Признаки приобретенных пороков зачастую сочетаются с другими заболеваниями сердца, в частности, с ишемической болезнью, что затрудняет их клиническую дифференциацию.
Диагностика пороков сердца
Диагностические мероприятия, проводимые с целью обнаружения порока сердца, требуют комплексного подхода, но всегда начинаются со сбора анамнеза: врач выясняет жалобы пациента, время и обстоятельства их проявления, интенсивность, наследственные факторы. Далее проводится физикальный осмотр, который включает визуальный осмотр, пальпацию, перкуссию (простукивание), аускультацию (выслушивание).
Лабораторные исследования, которые назначают при подозрении на порок сердца:
- клинический анализ крови;
Почти все пороки сердца можно выявить с помощью эхокардиографии. При этом структуры сердца визуализируют, получая их изображение, определяют характеристики потоков крови в полостях сердца, через его клапаны, в крупных сосудах, рассчитывают дополнительные параметры, в том числе, показатели давления.
К каким врачам обращаться
Врожденные формы заболевания внутриутробно выявляет и контролирует врач —
акушер-гинеколог
. Младенцев консультирует врач-неонатолог и
врач-педиатр
. Пациентов с врожденными и приобретенными пороками сердца наблюдает
врач-кардиолог
.
Лечение пороков сердца
Медикаментозное лечение пороков сердца, как правило, не является эффективным и применяется для снятия воспалительного процесса в сердце, а методом выбора считается оперативное вмешательство, позволяющее устранить порок сердца.
Хирургическая операция на открытом сердце проводится по поводу тяжелых дефектов.
Вероятность успешного выполнения такой операции тем выше, чем раньше проведено хирургическое вмешательство.
В иных случаях применяют катетер с баллоном на конце, чтобы открыть или расширить клапаны или кровеносные сосуды, или устройства, размещаемые с помощью катетера, для закрытия отверстий или лишних сосудов.
Хирургические методы лечения пороков сердца:
- протезирование клапана — при тяжелой недостаточности и тяжелом стенозе клапана дефектный клапан заменяют искусственным (существуют механические и биологические протезы клапанов сердца);
- рассечение сросшихся клапанов;
- закрытие дефекта межпредсердной/межжелудочковой перегородки — наложение шва или заплаты из искусственного материала;
- перевязка открытого артериального протока;
- рентгенохирургические, транскатетерные операции на работающем сердце.
В редких случаях требуется пересадка сердца.
Осложнения
При наличии порока сердца со временем у пациента может развиться сердечная недостаточность, тяжелые нарушения сердечного ритма, инфекционный эндокардит и легочная гипертензия. Сердечная недостаточность часто приводит к накоплению жидкости в легких или печени. Некоторые пороки сердца (такие как отверстие в предсердии) увеличивают риск того, что в правой половине сердца сформируется сгусток крови, пройдет через дефект в левую половину сердца, а затем может заблокировать артерию в головном мозге, что чревато инсультом.
Профилактика пороков сердца
Пороки клапанов сердца опасны своими осложнениями и влиянием на организм, поэтому главная профилактика патологических состояний – регулярные обследования и лечение заболеваний, ведущих к формированию клапанных дефектов.
При пороке сердца вредны высокие физические нагрузки и тем более занятия профессиональным спортом. Порок сердца требует рационального образа жизни.
Профилактика приобретенных пороков сердца заключается в лечении основного заболевания, которое способно вызвать повреждение клапанов. Для предупреждения развития пороков дополнительно назначают кардиотрофическую диету и коррекцию образа жизни:
- отказ от соленой, острой и жирной пищи;
- отказ от курения и употребления спиртных напитков;
- в меру активный образ жизни;
- контроль инфекционных заболеваний, в том числе простудных;
- ежегодное наблюдение у кардиолога.
Для снижения риска развития врожденных пороков сердца необходимо тщательное наблюдение женщины и плода во время беременности, осуществление профилактики вирусных инфекций (особенно краснухи и цитомегаловируса).
Источники:
- Рубаненко А.О., Дьячков В.А., Щукин Ю.В., Рубаненко О.А., Юрченко И.Н. Приобретенные пороки сердца: клиническая картина, диагностика // Кардиология: новости, мнения, обучение. — 2019. — Т. 7, № 3. — С. 26–36.
- Рекомендации ESC/EACTS 2017 по лечению клапанной болезни сердца // Рос. кардиол. журн. — 2018. — Т. 23, № 7. — С. 103–155.
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Для корректной оценки результатов ваших анализов в динамике предпочтительно делать исследования в одной и той же лаборатории, так как в разных лабораториях для выполнения одноименных анализов могут применяться разные методы исследования и единицы измерения.
Всего лишь за один день сердце здорового человека перекачивает до 7 000 литров крови. Этот небольшой мышечный орган напряженно и безостановочно работает на протяжении всей нашей жизни. Поэтому неудивительно, что иногда с ним случаются различные патологические отклонения. Все они объединены одним понятием — «порок сердца». Такое заболевание характеризуется дефектными изменениями составляющих органа — клапанов, перегородок, стенок камер и сосудов. Пороки могут быть как врожденными, так и приобретенными. Избавиться от них посредством медикаментозной терапии не представляется возможными, поэтому прибегают к хирургическому лечению.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обратиться к профильному специалисту.
Симптомы порока сердца у взрослых
Клинические картины врожденной и приобретенной патологии очень похожи между собой. Любой порок сердца сопровождается перебоем кровообращения во всем организме. Кроме того, эта патология характеризуется такими симптомами, как:
- одышка даже после незначительной физической нагрузки;
- постоянное чувство усталости;
- нездоровая бледность кожных покровов;
- нервное перевозбуждение;
- посинение кожи в области носогубных складок и ушей;
- учащенное или замедленное сердцебиение;
- расстройство дыхательной функции.
Человек, у которого имеется порок сердца, часто испытывает приступы головокружения. Нередко они заканчиваются обморочным состоянием. Также симптомы порока сердца могут выражаться в виде задержек в развитии. Для взрослого человека с этой патологией характерны:
- низкий рост;
- недоразвитые конечности;
- слабая мускулатура.
Люди с отклонениями в сердце очень часто болеют различными острыми респираторными вирусными заболеваниями. Кроме того, они не любят активно двигаться и долго ходить пешком, так как быстро устают.
Причины
Данный вид патологии бывает двух видов: врожденным и приобретенным. Первый из них развивается у человека, когда он еще находится в утробе матери. Истинная причина, почему ребенок рождается с пороком сердца, так и не установлена. Однако медики выделяют ряд предрасполагающих к этому состоянию факторов, в частности:
- перенесенные женщиной вирусные инфекции;
- неблагоприятные условия проживания;
- влияние токсических, отравляющих веществ на организм женщины;
- нервные стрессы и перенапряжения во время беременности;
- прием серьезных медикаментов;
- наследственная предрасположенность ребенка.
По статистике, примерно 2,8 % новорожденных появляются на свет с теми или иными патологиями сердца. Все остальные заболевания этого органа формируются на протяжении жизни под действием ряда факторов. Итак, приобретенный порок сердца возникает вследствие:
- патологии печени;
- вредных привычек (курение, алкоголизм);
- различных травм шеи, головы или позвоночника;
- венерических заболеваний;
- сепсиса;
- ионизирующего излучения;
- острого ревматизма.
Также приобрести порок сердца можно в результате перенесенных вирусные заболеваний, будучи взрослым. Наибольшую опасность представляют краснуха, папиллома и грипп. Также неудивительно, что приобретенный порок сердца часто возникает после травматизма мышцы этого органа. Кроме того, группу риска входят люди, страдающие от таких воспалительных заболеваний, как ревматизм, эндокардит и артрит.
К какому врачу идти?
Порок сердца — это не самый страшных диагноз. Гораздо хуже его осложнения. Такие последствия могут быт неизлечимы и привести к преждевременной смерти пациента. Чтобы их избежать, следует своевременно выявить порок сердца. Поэтому при малейших нехарактерных изменениях в организме нужно отправиться к врачу. Диагностикой и лечением подобного рода патологий занимаются:
Наши специалисты

98%
удовлетворены результатом лечения

99%
удовлетворены результатом лечения

98%
удовлетворены результатом лечения

98%
удовлетворены результатом лечения

98%
удовлетворены результатом лечения

80%
удовлетворены результатом лечения

98%
удовлетворены результатом лечения

98%
удовлетворены результатом лечения
Указанные на сайте цены не являются публичной офертой. Для уточнения стоимости услуг и записи на прием к врачу обращайтесь по телефону 8 (495) 255-37-37.
Цены на услуги
Диагностировать этот недуг не составляет особого труда. Однако, прежде чем назначать аппаратные и лабораторные исследования, врач должен ознакомиться с клинической картиной. Для этого он проведет такие действия:
- выслушает все жалобы пациента;
- измерит его артериальное давление;
- осмотрит кожные покровы, на предмет бледности и синевы;
- поинтересуется, страдает ли кто-либо из близких родственников пороком сердца;
- прослушает шумы в сердце с помощью фонендоскопа.
Также он изучит анамнез пациента на предмет выявления хронических патологий. Только после всех этих манипуляций доктор сможет порекомендовать какие-то конкретные методы диагностики.
Лечение
Как только будут готовы результаты инструментальных и лабораторных анализов, врач займется их изучением. При подтверждении предварительного диагноза, он составит методику лечения, ориентированную на устранение порока сердца. Характер терапии полностью зависит от вида патологии и наличия возможных осложнений. Если заболевание было обнаружено на начальной стадии, то специалист назначит медикаментозное лечение. Оно подразумевает:
- предупреждение сердечной недостаточности;
- поддержание нормального функционирования органа;
- профилактику осложнений.
Стоит сказать, что вернуть сердцу его прежнее состояние невозможно. Однако соблюдая некоторые правила, можно поддерживать его нормальную работу и не допустить ухудшений. Медикаментозное лечение порока сердца подразумевает использование препаратов таких групп:
- Противовоспалительные и антибактериальные средства. Они поспособствуют купированию ревматического процесса в сердце.
- Гликозиды. Необходимы для усиления работы сократительной активности миокарда.
- Средства, ориентированные на улучшение питания сердечной мышцы.
- Мочегонные препараты. Назначаются для того, чтобы снизить нагрузку на сердце и сосуды.
- Антиагреганты. Следует принимать для предупреждения повышенной свертываемости крови.
- В-адрено-блокаторы. Назначаются пациенту, если у него диагностировано нарушение сердечного ритма.
Также при этой патологии врач нередко рекомендует принимать нитраты. Они способны предотвратить развитие стенокардии, которая может возникнуть по причине плохого кровообращения.
Диспансерное наблюдение при пороке сердца
Стоит сказать, что человек с подобной патологией вынужден систематически посещать кардиолога. Это необходимо для того, чтобы вовремя выявить повторные симптомы порока сердца. Диспансерное наблюдение может продолжаться всю жизнь. В таком случае пациент сталкивается с рядом ограничений. Ему следует:
- полностью отказаться от курения;
- избегать чрезмерной физической нагрузки;
- как можно больше ходить пешком, поскольку такие прогулки тренирую сердечную мышцу;
- два раза в год посещать санаторное лечение на кардиологических курортах.
Кроме того, больным с пороком сердца не рекомендуется резко сменять климатические условия пребывания. Особенно им противопоказан переезд в высокогорье, поскольку там разреженность воздуха больше и давление выше, что негативно сказывается на работе сердечно-сосудистой системы. Возможность трудоспособности определяется врачом в каждом отдельно взятом случае. Это зависит от физической формы, возраста пациента и вероятности риска осложнений. Но при отсутствии угрозы рецидива пациенту кардиологического отделения разрешается легкий физический труд с обязательными посещениями врача в положенный срок для планового обследования.
Диагностика заболевания
Для того чтобы понять, какую природу возникновения носит порок сердца и составить грамотное его лечение, врач должен провести ряд обследований. современная медицина для таких целей использует следующие диагностические методики:
- Общий анализ крови. Достоверность исследования приближается к 85 %. Стоимость этого анализа в московских клиниках начинается от 800 рублей.
- Исследование мочи. Информативность метода диагностики — 85-87 %. Цена анализа в столичных клиниках начинается от 750 рублей.
- Электрокардиограмма. Точность ЭКГ очень высока и достигает 90-95 %. Стоимость исследования составляет примерно 1300-1350 рублей.
- Рентгенография органов грудной клетки. Информативность метода — 95 %. Стоимость начинается от 1 500 рублей.
- Эхокардиография. Отличается высокой информативность и позволяет увидеть размер и состояние пораженного клапана и хорд. Точность исследования — 97 % и выше. Цена эхокардиографии 2250-2700 в диагностических центрах Москвы.
В некоторых случаях, чтобы выяснить, какова именно причина заболевания, врач может порекомендовать дополнительные методы обследования. Самыми информативными считаются КТ и МРТ грудной клетки. Достоверность результатов этих исследования стремиться к 99 %. Цена на КТ и МРТ — примерно 4 300 и 5 500 рублей соответственно.
Когда нужна операция?
Зачастую порок сердца следует устранять с помощью хирургического вмешательства. Показаниями для такого лечения выступают:
- стремительный прогресс заболевания;
- отсутствие положительного результата после консервативного лечения;
- запущенная стадия недуга, при несвоевременном обращении к специалисту.
Грамотно проведенная операция на сердце позволяет улучшить общее состояние пациента и устранить мучающие его симптомы. Современная медицина использует два основных вида операций на сердце. К первому относится протезирование клапанов сердца. Оно проводится с помощью механического или биологического имплантата. Также широкую популярность получили открытая и баллонная вальвулопластики. Они позволяют сохранить сердечный клапан. Выполняется хирургическое вмешательство только после тщательного обследования и достоверно поставленного диагноза.
Дата публикации 16 марта 2020Обновлено 26 апреля 2021
Определение болезни. Причины заболевания
Порок сердца — это органическое поражение клапанов сердца, его перегородок, больших сосудов и миокарда (мышечной ткани сердца). Заболевание приводит к нарушению функции сердца, застою крови в венах, тканях и органах.
Пороки могут быть как врождёнными, так и приобретёнными. Врождённые пороки выявляют в первый год жизни во время диспансеризации с помощью УЗИ сердца.
Приобретённые пороки сердца — органические изменения клапанов или дефекты перегородок сердца, возникающие вследствие заболеваний или травм. Такие пороки встречаются относительно часто, составляя, по разным данным, от 20 до 25 % всех органических заболеваний сердца у взрослых [3]. Самым распространённым фактором, вызывающим заболевание, является дегенерация створок клапанов сердца.
Изменение клапанов возникает под влиянием следующих причин:
- инфекционные болезни — ангина, грипп, энтеровирусные заболевания и др.;
- повышенное артериальное давление;
- хронические заболевания — сахарный диабет, хроническая болезнь почек, ревматоидный артрит;
- ревматические патологии — системная красная волчанка, ревматизм;
- эндокардит (воспаление внутренней оболочки сердца).
Изменение клапанов проявляется фиброзом (разрастанием соединительной ткани), утолщением створок и кальцинозом (отложением кальция в мягких тканях).
Пороки сердца могут возникнуть в любом возрасте, например после травмы грудной клетки. Но чаще всего заболевание формируется в пожилом возрасте. Это связано с тем, что для воздействия на организм большинства факторов требуется продолжительное время.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы приобретённых пороков сердца
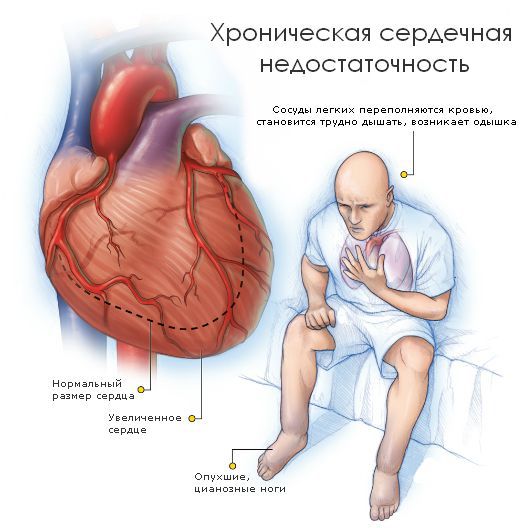
В большинстве случаев заболевание проходит без симптомов, пока не приведёт к значимому изменению тока крови внутри сердца — ускорению потока или его обратному движению. Это становится причиной нарушения функции сердца и проявляется следующими симптомами:
- Одышка — нарушение частоты, глубины и ритма дыхания. При заболеваниях сердца появляется при физической нагрузке, а в состоянии покоя уменьшается или проходит [2].
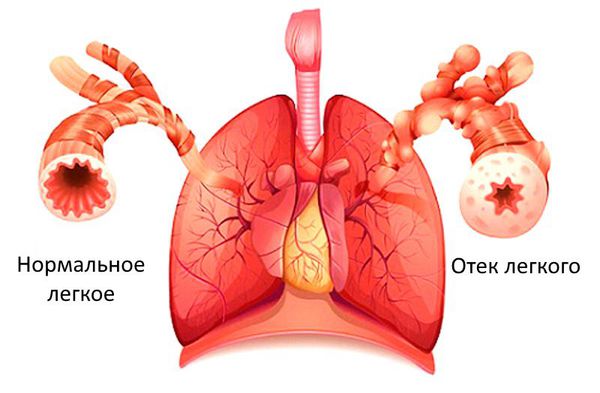
- Отёки нижних конечностей— задержка жидкости в тканях, вызванная снижением насосной функции сердца и нарушением тока крови. При застоях в лёгких возможно появление кашля и кровохарканья.
- Кашель — связан с застойными явлениями в малом (лёгочном) круге кровообращения.
- Перебои в работе сердца — увеличение силы и частоты сердечных сокращений, ощущение, словно «сердце спотыкается«.
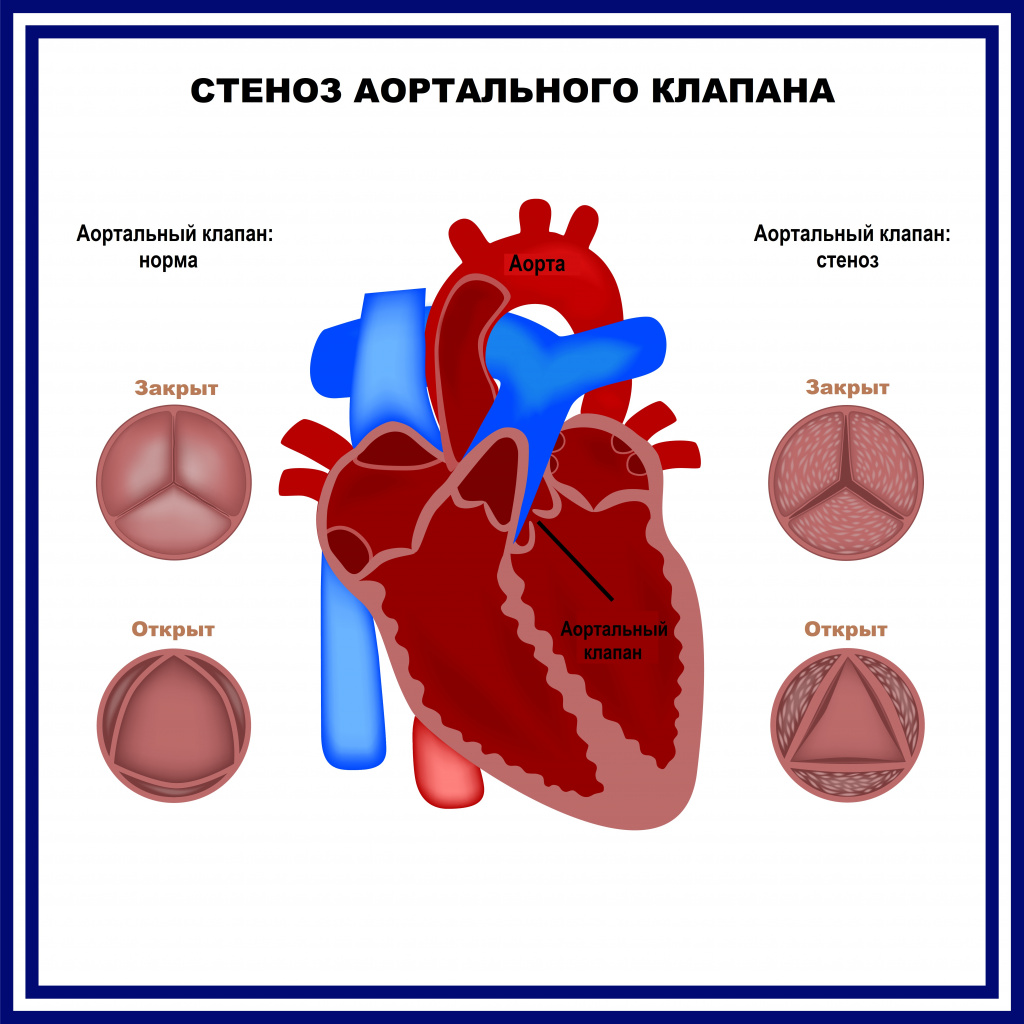
Основное проявление сердечной недостаточности — одышка — встречается при всех видах пороков сердца. Остальные симптомы проявляются не всегда, для каждой патологии характерны свои клинические признаки [6]. Например при стенозе (сужении просвета) митрального клапана в первую очередь происходит застой в малом круге кровообращения, что проявляется кашлем и одышкой. А при стенозе аортального клапана первыми симптомами будут одышка и отёки голеней.
Другим признаком приобретённых пороков сердца может быть цианоз — синюшное окрашивание кожи и слизистых оболочек разной интенсивности: от лёгкой светло-синей до выраженной синевато-чёрной. Цианоз на губах, кончике носа и кончиках пальцев называют акроцианозом. Он особенно выражен при митральном пороке сердца и получил название «митральный румянец». При аортальных пороках кожные покровы обычно бледные. Это связано с недостаточным наполнением капилляров кровью.
Если застой жидкости происходит в печени и сопровождается разрушением её клеток, то кожные покровы могут приобрести желтушный цвет. Особенно это заметно на белках глаз.
При приобретённых пороках сердца могут появиться отёки. Они выявляются при надавливании большим пальцем в области лодыжек, стопы, крестца и других частей тела.
При выслушивании сердца (аускультации) можно выявить различные шумы. При аускультации лёгких выслушиваются симметричные мелкопузырчатые, напоминающие лопанье пузырьков в газированном напитке влажные хрипы и ослабленное дыхание в нижних отделах.
Патогенез приобретённых пороков сердца
Сердце состоит из двух отделов: левого — артериального и правого — венозного. Артериальная кровь, обогащённая кислородом, течёт в левых отделах сердца, а венозная, обеднённая кислородом кровь, — в правых.
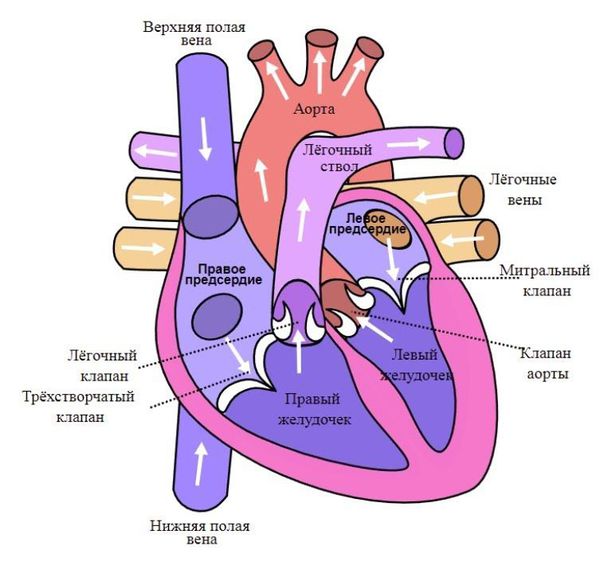
«Левое» сердце состоит из левого предсердия и лёгочных вен, левого желудочка и аорты. «Правое» сердце включает правое предсердие, верхнюю и нижнюю полые вены, правый желудочек и лёгочную артерию. Между предсердиями и желудочками находятся клапаны сердца:
- трикуспидальный (трёхстворчатый) клапан разделяет правое предсердие и правый желудочек;
- митральный клапан отделяет левое предсердие от левого желудочка;
- аортальный — левый желудочек от аорты;
- лёгочный — правый желудочек от лёгочного ствола[4].
Клапаны, словно двери, пропускают поток крови в одну сторону и не допускают прохода обратно. Если же клапан изменён и при закрытии его образуется щель, то происходит обратный поток крови — регургитация. Щель возникает из-за следующих патологических изменений:
- Фиброз — формирование избыточной соединительной ткани там, где должны быть расположены тонкие, упругие и гладкие створки клапанов. Разрастание ткани возникает, как правило, в результате хронического воспаления. Организм изолирует очаг воспаления от окружающих тканей и общего кровотока, что приводит к постепенной утрате функций поражённым органом.
- Кальциноз — отложение кальция на створках клапана. Нарушению способствуют возрастные изменения, остеопороз, атеросклероз, почечная недостаточность и воспалительные изменения. Ведущую роль в развитии кальциноза играет генетически обусловленный дисбаланс между образованием и разрушением внеклеточных структур ткани [11].
- Разрушение клапана в результате образования на нём рубцов и деформаций. Изменения могут возникать в результате возрастных изменений, после ревматизма (воспаление соединительной ткани сердца), инфекционного эндокардита (воспаление внутренней оболочки сердца) или сердечных приступов [12].
Если же клапан сужен, то это препятствует току крови. Такое состояние называется стенозом. Чаще всего стеноз или недостаточность возникают изолированно в отдельных клапанах, однако возможны ситуации, когда поражены несколько клапанов. Разрушение клапанов приводит к нарушению циркуляции крови, возникновению застойных явлений в малом и большом круге кровообращений. Из-за этого появляются признаки сердечной недостаточности: одышка, отёки, кашель и другие симптомы.
Классификация и стадии развития приобретённых пороков сердца
Существующие классификации приобретённых пороков сердца имеют некоторые различия. Это связано с тем, для каких специалистов они предназначены — кардиологов или кардиохирургов. В общей клинической практике целесообразно использовать классификацию по признакам заболевания в той последовательности, которая принята для постановки диагноза. Наиболее распространено разделение на следующие виды:
- По происхождению порока: ревматический, атеросклеротический, сифилитический, развившийся в результате бактериального эндокардита и вызванные другими причинами.
- По локализации с учётом количества поражённых клапанов: изолированный (один клапан) или комбинированный (два и более), пороки митрального, аортального, трикуспидального клапанов, клапана лёгочной артерии.
- По морфологической и функциональной характеристике поражения: недостаточность клапана или стеноз клапанного отверстия. При сочетании этих нарушений на одном клапане порок называют сочетанным.
- По степени влияния на нарушение внутрисердечной гемодинамики (движения крови по сосудам): без существенного воздействия, умеренной и резкой степени выраженности.
- По состоянию общей гемодинамики: компенсированные пороки (без нарушения кровообращения) и декомпенсированные (с недостаточностью кровообращения). Пороки с временной декомпенсацией сердца, появляющиеся при необычных для пациента нагрузках на систему кровообращения, называют субкомпенсированным. Такие состояния могут возникать при беременности или лихорадке [3].
Осложнения приобретённых пороков сердца
Без адекватного лечения, наблюдения и своевременного обращения к врачу порок сердца может привести к серьёзным осложнениям. Застойные явления в большом круге сначала приводят к отёкам нижних конечностей. Затем с развитием заболевания жидкость накапливается в брюшной полости, происходит застой в печени с её повреждением — клетки органа разрушаются, разрастается соединительная ткань. Это может привести к циррозу [9].
Если застойные явления происходят в малом круге кровообращения, то возникает дыхательная недостаточность и возможен отёк лёгких. Признаком дыхательной недостаточности является одышка при физической нагрузке. Если одышка возникает при нагрузке, которую пациент раньше выполнял без особых усилий, то она является патологической и следует обратиться к врачу.
Помимо нарушений, связанных с застойными явлениями, осложнения могут возникнуть непосредственно в сердце в виде увеличения камер и/или стенок. Например при митральном стенозе часто возникает расширение левого предсердия, а при стенозе аортального клапана — увеличение толщины стенок левого желудочка. Это способствует дальнейшему развитию заболевания [10].
При структурных изменениях в сердце могут происходить нарушения ритма: частые экстрасистолии (сильные сердечные толчки с «провалом» или «замиранием» после них), мерцательная аритмия (неравномерное учащённое сердцебиение), приступы тахикардии (увеличение частоты сердечных сокращений). Мерцательная аритмия часто возникает при расширении левого предсердия. Это может привести к тромбозу (закупорке сосуда, питающему головной мозг) и в результате — ишемическому инсульту (нарушению мозгового кровообращения), ослаблению мышц или параличу.
К образованию тромбов приводит не только нарушение сердечного ритма. При некоторых пороках сердца, например при стенозе митрального клапана в камере левого предсердия, существенно замедляется ток крови и увеличивается давление, что приводит к образованию пристеночных тромбов. Тромбы в камерах сердца могут появиться при нарушении тока крови [3].
Диагностика приобретённых пороков сердца
После тщательного опроса, изучения истории болезни и осмотра переходят к инструментальным и лабораторным методам исследований:
Эхокардиография.
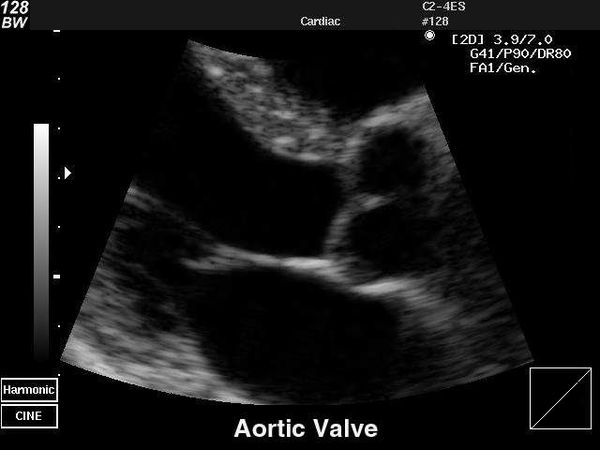
Эхокардиография (ЭхоКГ) — ключевой метод подтверждения диагноза клапанной болезни сердца, а также оценки её тяжести и прогноза. В ходе исследования визуализируют структуру клапанного аппарата, измеряют объёмы и размеры камер сердца, определяют стеноз и наличие обратного тока крови.
Существует трансторакальная и чреспищеводная эхокардиографическая диагностика. Трансторакальный метод — более доступный и неинвазивный. Ультразвуковой датчик располагается на грудной клетке спереди. При чреспищеводном ЭхоКГ датчик вводится в пищевод, исследование проводят на уровне сердца. Так как датчик находится ближе к сердцу, то структуры на экране визуализируются более чётко.
На первом этапе обследования достаточно проведения трансторакального ЭхоКГ.
Другие неинвазивные методы исследования.
2.1 Нагрузочные тесты (стресс-эхокардиография, тредмил-тест, велоэргометрия)
Нагрузочные тесты применяют для выявления объективных признаков заболевания при неспецифических симптомах или их полном отсутствии. Эти тесты особенно полезны для оценки риска сердечно-сосудистых осложнений при аортальном стенозе. Пробы с физической нагрузкой также помогают определить уровень рекомендуемой активности, в том числе оптимальную интенсивность спортивных тренировок. Например при велоэргометрии на пациента прикрепляют электроды, просят сесть на велотренажер и крутить педали. Постепенно нагрузку увеличивают, одновременно следя за состоянием больного.
2.2 Магнитно-резонансная томография сердца. Для обследования пациентов с неодназначными результатами ЭхоКГ применяют магнитно-резонансную томографию сердца (МРТ). С помощью МРТ оценивают тяжесть поражения клапанов, выраженность обратного тока крови, определяют объём желудочков, систолическую функцию, аномалии восходящей аорты и фиброз миокарда. МРТ сердца — эталонный метод для определения объёма и функции правого желудочка. Исследование полезно для оценки последствий обратного тока крови при закрытии трикуспидального клапана.
2.3 Компьютерная томография. Мультиспиральную компьютерную томографию (МСКТ) используют для оценки тяжести поражения клапанов, особенно при аортальном стенозе. МСКТ играет важную роль при планировании транскатетерных вмешательств. Компьютерная томография может быть полезна для исключения ишемической болезни сердца.
2.4 Видеофлюороскопия — это съёмка работы сердца при помощи рентгеновских лучей. Предварительно в организм пациента вводят рентгеноконтрастное вещество, что даёт возможность наблюдать за током крови. Видеофлюороскопия важна для оценки механической дисфункции искусственного клапана.
2.5 Лабораторные методы исследования. Для выявления аортального стеноза и обратного тока крови определяют уровень натрийуретического пептида B-типа (BNP). BNP синтезируется клетками сердца в ответ на повышение кровяного давления. В норме он находится на уровне до 125 пг/мл. Показатель имеет важное значение для оценки риска сердечно-сосудистых осложнений и определения срока вмешательства, особенно у бессимптомных пациентов. Анализ сдают натощак, специальная подготовка не требуется [5].
3. Инвазивные методы исследования.
3.1 Коронарная ангиография (КАГ) показана для оценки ишемической болезни сердца (ИБС) при планировании открытого или эндоваскулярного вмешательства — операции на кровеносных сосудах, осуществляемой без разрезов через небольшие проколы на коже.
3.2 Катетеризация сердца — процедура, при которой гибкий катетер (полая трубка) через периферическую артерию или вену на руке или ноге вводится внутрь сосуда. Под контролем рентгеновского аппарата проверяют движение катетера до нужной полости сердца. Процедура даёт представление о давлении внутри камер сердца, составе крови в каждом отделе, работе клапанов, строении стенок и перегородок и используется для оценки кровотока.
Данные ЭхоКГ требуется подтверждать результатами инвазивного исследования, если единственным показанием к хирургическому лечению является высокое давление в лёгочной артерии. В большинстве же случаев эхокардиография — самый доступный метод обследования, с помощью которого с высокой достоверностью можно определить наличие или отсутствие порока сердца.
Лечение приобретённых пороков сердца
Лекарства, способного запустить обратный процесс и восстановить клапан до первоначального состояния, не существует. С помощью медикаментозного метода лечения возможно лишь повлиять на сердечно-сосудистую систему и снизить риск развития осложнений. В тяжёлых случаях применяют хирургические методы лечения.
Медикаментозное лечение
Цель терапии — устранить причины недостаточности кровообращения, улучшить функциональное состояние миокарда, восстановить нормальную циркуляцию крови, микроциркуляцию (транспорт клеток крови и веществ к тканям и от тканей) и предотвратить повторные расстройства кровообращения. Лечение при хронической недостаточности кровообращения включает полноценное сбалансированное питание и лекарственную терапию.
Основные группы препаратов, применяемых при нарушении в работе клапанов:
1. Ингибиторы АПФ (ангиотензинпревращающего фермента) — эналаприл, лизиноприл, рамиприл, периндоприл, фозиноприл. Препараты блокируют превращение гормона ангиотензина I в ангиотензин II. Ангиотензин II оказывает сосудосуживающее действие и вызывает быстрое повышение артериального давления. Ингибиторы АПФ применяют для лечения артериальной гипертензии, терапии или профилактики сердечной недостаточности.
2. Бета-блокаторы — карведилол, бисопролол, метопролол. Эти препараты снижают артериальное давление и нормализуют ритм сердечных сокращений. Действие вызвано блокированием бета-адренорецепторов, отвечающих за реакцию организма на стресс.
3. Антагонисты минералокортикоидных рецепторов — спиронолактон, эплеренон. Препараты понижают артериальное давление и обладают мочегонным воздействием, уменьшая содержание жидкости в тканях.
Существуют различные варианты пороков сердца, для лечения каждого из них применяют различные комбинации препаратов. Также учитывают сопутствующие патологии и индивидуальные особенности пациента.
Например при преобладании застойных явлений дополнительно назначают мочегонные препараты (фуросемид, торасемид), которые снижают объём циркулирующей крови, уменьшая застойные явления в малом и большом круге кровообращений. При наличии тромбов или при высоком риске их появления применяют антикоагулянты — препараты, снижающие свёртываемость крови (варфарин, ривароксабан, дабигатран, апиксабан).
Относительно недавно был разработан новый класс препаратов — ингибиторы рецепторов ангиотензина-неприлизина (сакубитрил). Основное их действие — это повышение количества пептидов, расщепляемых неприлизином. Препараты увеличивают диурез (объём мочи), натрийурез (выведения натрия с мочой), вызывают расслабление миокарда и препятствуют процессам нарушения структуры и функции сердца.
При невозможности применения бета-блокаторов их рекомендовано заменить на ингибиторы If-каналов (ивабрадин), которые также уменьшают частоту сердечных сокращений. При невозможности применения ингибиторов АПФ используют блокаторы рецепторов ангиотензина (лозартан, валсартан, кандесартан, телмисартан, ирбесартан, олмесартан). Они обладают свойствами, схожими с ингибиторами АПФ, но не снижают синтез ангиотензина II, а блокируют ангиотензиновые рецепторы [6].
Хирургическое лечение
При наличии показаний, недостаточной эффективности медикаментозного лечения и отсутствии противопоказаний применяют хирургические методы. Многих пациентов пугает необходимость проведения операции на сердце. В некоторых случаях хирургические методы действительно несут определённый риск, но существуют достаточно безопасные операции не на открытом сердце и без больших разрезов. К таким операциям относится баллонная комиссуротомия при стенозе митрального клапана. Метод состоит в расширении клапана с помощью катетера, проведённого через артерию.
Перед оперативным вмешательством проводят необходимые лабораторные, инструментальные исследования и стабилизируют состояние пациента лекарственными препаратами. При подготовке к операции важно уменьшить одышку, отёки, нормализовать пульс и артериальное давление.
Распространённым хирургическим методом является протезирование искусственным или биологическим клапаном. Существуют и клапан-сохраняющие операции, которые заключаются в пластике повреждённого клапана.
Оперативное лечение значительно улучшает качество жизни, однако после операции приём медикаментов продолжается, но при необходимости корректируется. Помимо этого, после определённых операций, например протезирования искусственным клапаном, постоянно принимают антикоагулянтную терапию. Препараты необходимы, поскольку возрастает риск тромбоэмболических осложнений (закупорки артерий тромбами) [5].
Прогноз. Профилактика
При своевременном обращении пациента к врачу и соблюдении рекомендаций прогноз благоприятный. К каждому случаю врач подходит индивидуально, начиная с подбора медикаментозного лечения и до выбора оперативных методов.
Первичная профилактика приобретённых пороков сердца состоит в предупреждении болезней, приводящих к поражению клапанного аппарата сердца: ревматизма, инфекционных эндокардитов, атеросклероза, сифилиса и более редких патологий, например карциноидной болезни.
Профилактика предполагает ведение здорового образа жизни, который включает:
- рациональное питание;
- достаточную физическую нагрузку;
- отказ от вредных привычек;
- избегание длительного психоэмоционального напряжения.
- своевременное лечение воспалительных заболеваний с рациональным использованием антибактериальных препаратов.
Вторичная профилактика — это система мероприятий, направленных на предотвращение органических изменений клапанного аппарата и нарушений насосной функции сердца. Проводится с помощью медикаментов, описанных выше [3].