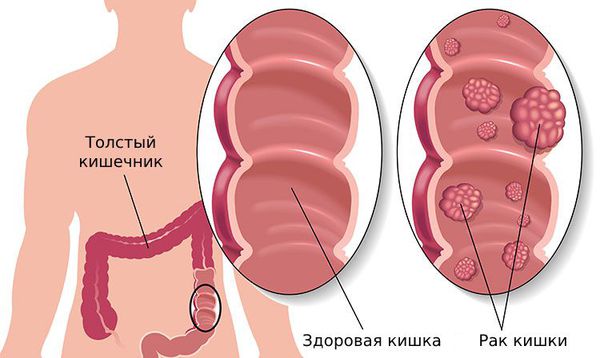
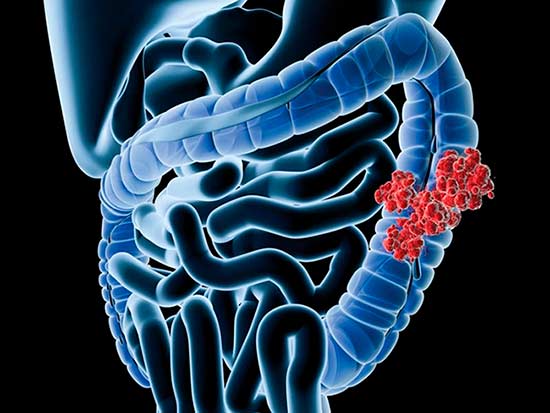
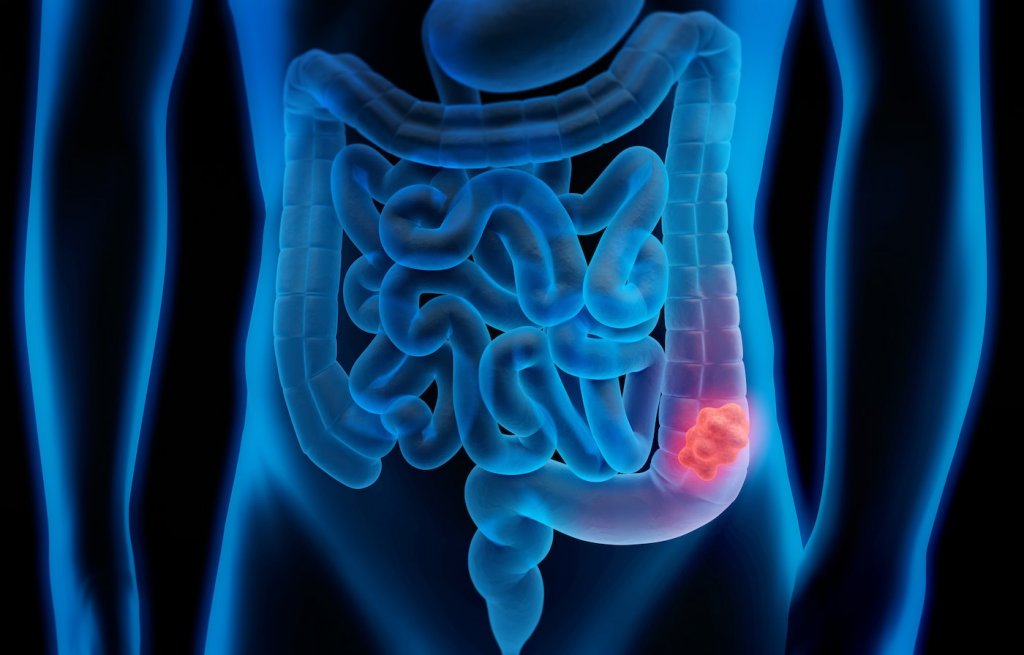
Рак кишечника имеет второе название – колоректальный рак. Злокачественные новообразования чаще развиваются в прямой, сигмовидной, нисходящей и восходящей кишке. Реже патологию выявляют в поперечной, слепой кишке, аппендиксе и тонком кишечнике. В Юсуповской больнице раннюю диагностику рака кишечника проводят с помощью новейших диагностических процедур и точных методов лабораторной диагностики.
При выявлении злокачественной опухоли кишечника в виде рака в начальной стадии онкологического процесса врачи клиники онкологии проводят комплексную терапию. Она включает следующие компоненты:
- Инновационные оперативные вмешательства;
- Химиотерапию эффективнейшими лекарственными средствами, обладающими минимальным спектром побочных эффектов;
- Лучевую терапию с помощью новейшей аппаратуры, позволяющей целенаправленно воздействовать на опухоль, не повреждая окружающие ткани.
При отсутствии технической возможности провести радикальную операцию проводят паллиативные хирургические вмешательства.
Записаться на консультацию
Причины возникновения рака кишечника
Причины рака кишечника еще находятся на стадии изучения. Существуют определенные факторы, которые могут увеличивать вероятность развития раковых новообразований. Эти же факторы влияют на то, как долго развивается рак кишечника. К данным факторам относятся:
|
Причины |
Описание |
|
Наследственность |
Генетическая предрасположенность к развитию рака автоматически включает человека в группу риска. При наличии рака в семейном анамнезе человеку необходимо особенно бережно относиться к своему здоровью, вовремя лечить заболевания. |
|
Различные болезни кишечника |
Развитию рака часто предшествуют воспалительные и опухолевые заболевания слизистой оболочки кишечника: полипы, аденомы, болезни Крона, язвенный колит. Данные заболевания не являются злокачественными, но могут создавать условия для появления раковых клеток. |
|
Нерациональное питание |
Употребление в пищу слишком жирной пищи, большого количества простых углеводов, отсутствие продуктов с клетчаткой приводит к появлению запоров. Плотные каловые массы способны нарушать целостность стенок кишечника, вызывая микротрещины и нарушая его работу. Это может приводить к перерождению здоровых клеток в злокачественные. |
|
Вредные привычки |
Сигареты, алкоголь, наркотики являются канцерогенами и провоцируют перерождение клеток. |
|
Влияние окружающей среды |
Загрязненная атмосфера, постоянный контакт с вредными веществами (асбест, ртуть и др.), способны вызывать рак различных органов и систем. |
Сколько развивается рак кишечника – вопрос индивидуальный. Это будет зависеть от общего состояния здоровья человека и интенсивности влияния провоцирующего фактора.
Какой бывает рак в кишечнике
В соответствии с Международной классификацией болезней (МКБ 10), рак кишечника разделяют на следующие основные виды:

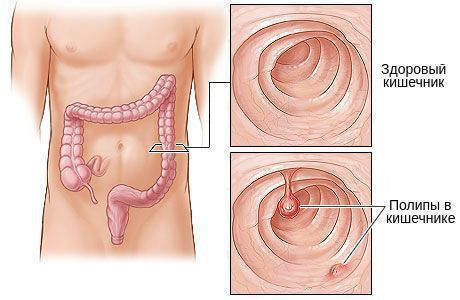
В злокачественную опухоль может переродиться доброкачественное новообразование – аденома кишечника. Она образуется у пациентов, которые страдают хроническим колитом, язвой или гастритом. В кишечнике образуются и другие доброкачественные новообразования: полипы, фибромы, липомы, ангиомы.
Стадии рака кишечника
Выделяют 4 стадии рака кишечника. Они отличаются в зависимости от степени прогрессирования заболевания и клинических проявлений. На 1-2 стадиях симптомы бывают незаметны для больного, хотя в это время онкологический процесс поражает все больше здоровой ткани. В этом и заключается сложность рака кишечника. Больной обращается к врачу на 3-4 стадиях, когда заболевание уже очень сложно вылечить.
Клиницисты выделяют 4 стадии рака кишечника:
-
На первой стадии рака заболевание не проявляется клиническими симптомами. Незначительные признаки интоксикации пациент относит к обычному недомоганию. На слизистой кишечника или под слизистой оболочкой образуется небольшое плотное образование. Метастазы в лимфатические узлы отсутствуют.
-
На второй стадии рака опухоль перекрывает просвет кишечника на треть или половину. Могут поражаться ближайшие к новообразованию лимфатические узлы, но отдалённых метастазов нет.
-
Третья стадия рака кишечника проявляется нарушением работы кишечника, которое вынуждает человека обратиться к врачу. Злокачественное новообразование перекрывает просвет кишечника полностью или на одну треть. Атипичные клетки выявляют в удалённых от опухоли лимфатических узлах. Метастазы отсутствуют.
- При четвёртой стадии рака может развиться прободение кишечника, острая кишечная непроходимость, кишечное кровотечение. Наблюдаются множественные метастазы. Выражена интоксикация организма продуктами распада опухоли.
Симптомы рака кишечника
Колоректальный рак имеет множество клинических проявлений, что иногда становится причиной диагностических ошибок. Большую роль в выявлении рака кишечника на ранней стадии играет профессионализм врачей, которые впервые сталкиваются с пациентом. Симптоматика заболевания включает появление крови в кале, боли или неприятные ощущения в области живота, диарею, потерю веса. Симптоматика развития опухоли кишечника имеет схожесть с симптомами хронического расстройства пищеварения, симптомами других заболеваний – это часто становится причиной несвоевременной постановки диагноза.
На ранней стадии заболевания пациенты предъявляют жалобы на хроническую усталость, редкие или частые позывы к дефекации. В анализе крови уменьшается количество эритроцитов и гемоглобина. Вначале терапевты не могут установить причины прогрессирующей анемии. В связи с тем, что симптоматика рака кишечника схожа с признаками других заболеваний, вызывающих хроническое расстройство пищеварения, врачи часто несвоевременно устанавливают точный диагноз. Если опухоль перекрывает просеет кишки, развивается кишечная непроходимость. Она проявляется прекращением отхождения кала и газов, вздутием кишечника. Развиваются признаки «острого живота». В этом случае хирурги выполняют ургентную операцию.
Первые признаки и симптомы рака кишечника на ранней стадии
Степень выраженности симптомов рака кишечника возрастает по мере роста и распространения опухоли. Первые признаки рака кишечника на ранней стадии почти не привлекают внимания больного, слабо выражены. Патологические признаки, которые указывают на развитие злокачественного заболевания – это появление слизи и крови в кале.
В начале проявления опухоли кровь выделяется в виде прожилок, затем количество крови в кале возрастает, появляются сгустки, иногда со зловонным запахом. Цвет кровянистых выделений – от темного окраса до почти черного цвета. Очень часто у больных раком кишечника в начальных стадиях роста опухоли развивается тахикардия.
Проявления рака кишечника в зависимости от его вида
Морфологи различают следующие гистологические виды рака кишечника:
-
Аденокарциному;
-
Карциному;
-
Лимфому;
-
Саркому.
Аденокарцинома чаще локализуется в толстой кишке. Она проявляется быстрой утомляемостью, повышением температуры тела, постоянными запорами, интенсивными болями в животе.
При наличии карциномы кишечника у пациентов возникает боль и ощущение распирания в животе, запоры или поносы. У них ухудшается аппетит, появляются слизистые и кровянистые выделения из заднего прохода.
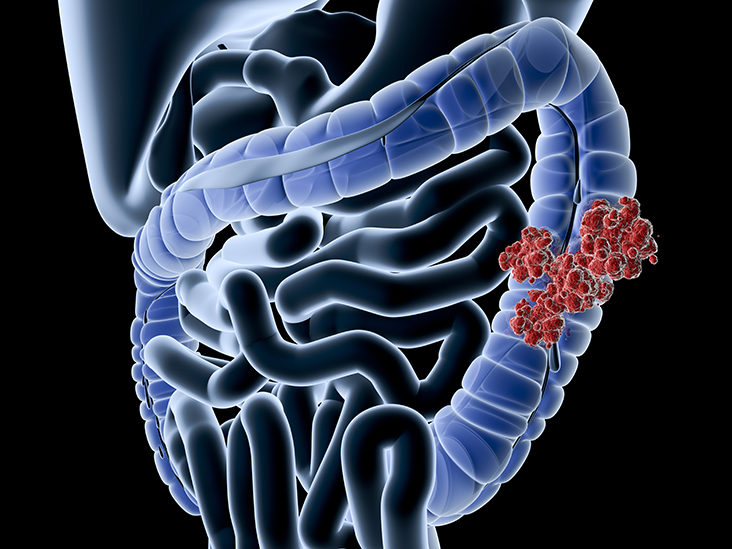
Лимфома кишечника проявляется отсутствием аппетита, тошнотой, вздутием живота, хронической усталостью. У пациентов увеличивается образование в кишечнике газов, повышается температура тела, развивается анемия.
Для саркомы характерны расстройства стула, появление изжоги, крови в кале. Пациентов беспокоит боль при прохождении каловых масс через кишечник, интенсивные боли внизу живота, периодические боли, которые возникают после принятия неудобной позы или еды.
Рак кишечника у женщин и мужчин
Признаки онкологии кишечника у мужчин и женщин встречаются одинаково часто, они совсем немного уступают раку груди у женщин и раку желудка и легких у мужчин.
Первые признаки рака кишечника у женщин
У женщин онкологи чаще выявляют рак ободочной кишки. Симптомы рака кишечника у женщин могут появиться в любом возрасте, но риск его развития возрастает после 40 лет. Самый высокий процент заболевших отмечается в возрасте от 60 лет и старше.
Наиболее частая причина рака ободочной кишки у женщин – перерождение кишечных полипов. Опухоль чаще возникает у женщин с отягощённой наследственностью, ведущих малоподвижный образ жизни, употребляющих в пищу много мяса (особенно говядины).
Симптомы заболевания появляются спустя два года от начала развития патологического процесса. Пациенток беспокоит боль в животе, вздутие, нарушение стула. При прогрессировании болезни опухоль даёт метастазы в лимфатические узлы, влагалище и другие органы.
На ранних стадиях развития рака кишечника симптомы и проявления у женщин не отличаются от симптомов заболевания раком у мужчин. Появляются запоры, боль может отдавать в область прямой кишки. Более поздние проявления рака кишечника характеризуются недержанием стула, сильными болями в области кишечника, боли могут беспокоить в области влагалища, заднепроходного отверстия.
Развивается рвота, появляются урогенитальные свищи. Метастазирование опухоли в область мочевого пузыря проявляется новыми симптомами – изменением мочи. Моча становится мутной, приобретает запах кала. Из-за постоянных кровотечений развивается анемия, может развиться тяжелая форма заболеваний мочевого пузыря и почек.
У женщин дополнительно могут возникать нарушения менструального цикла, изменение вкусовых предпочтений.
Причины и симптомы рака кишечника у мужчин
У мужчин чаще встречается рак прямой кишки. Заболевание просто диагностировать, но в связи с тем, что его симптомы напоминают признаки другой патологии кишечника, пациенты поздно обращаются за медицинской помощью. Причины визита к врачу, следующие:
-
Кровь на поверхности кала;
-
Изменение формы и консистенции каловых масс;
-
Боль в заднем проходе;
-
Поносы или запоры.
Симптомы рака кишечника у мужчин являются классическими и сочетают в себе нарушение работы ЖКТ, но при метастазировании часто поражается простата.
При пальцевом исследовании проктологи определяют опухолевидное образование. Наиболее частая причина рака кишечника у мужчин – курение, злоупотребление спиртными напитками, кулинарные предпочтения (употребление в пищу жирной, острой, жареной пищи). Рак кишечника у мужчин может развиться на фоне полипов кишечника, неспецифического язвенного колита, ожирения, нелеченного геморроя.

Метастазы
При раке кишечника чаще всего первой метастазируется печень. Это происходит на 4-ой стадии заболевания. Прогноз рака кишечника 4 стадии с метастазами будет зависеть от степени поражения тканей и органов. При прохождении лечения и соблюдении рекомендаций врача больной может прожить еще около 2-х лет.
Метастазы рака кишечника 4 стадии могут поражать забрюшинное пространство и брюшину, органы малого таза, поджелудочную железу, мочевой пузырь, легкие. Неблагоприятные симптомы метастазов в кишечнике будут следующими:
-
Прорастание опухоли в жировую клетчатку;
-
Перфорирование толстой кишки;
-
Распространение раковых клеток на соседние органы;
-
Наличие раковых клеток с низкой степенью дифференцировки.
Диагностика рака кишечника
Очень важна точная диагностика рака кишечника для составления адекватной результативной терапии. В Юсуповской больнице онкологи проводят диагностику рака кишечника с помощью современного оборудования, обладающего высокой разрешающей способностью. Обследование пациента начинают с пальцевого исследования прямой кишки. Этот простой диагностический метод позволяет выявить рак прямой кишки.
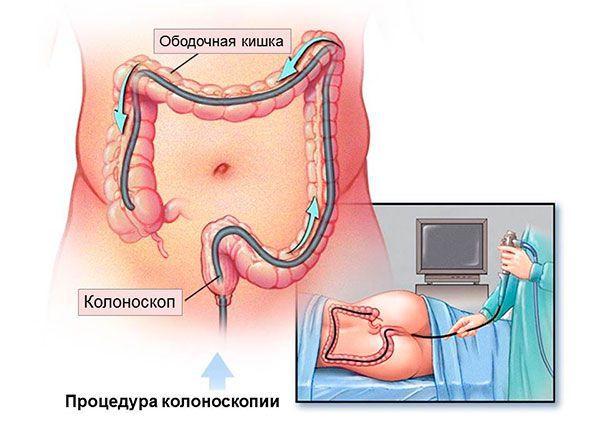
Затем гастроэнтерологи применяют рентгенологические и эндоскопические методы исследования: ректороманоскопию, колоноскопию. Во время ректороманоскопии врач проводит осмотр слизистой оболочки прямой кишки. В некоторых случаях исследуются дистальные отделы сигмовидной кишки. С помощью колоноскопии оценивают состояние толстой кишки. Во время эндоскопического исследования хирург проводит биопсию обнаруженных новообразований. Фрагменты патологически изменённых тканей отправляют на гистологическое исследование.
Для ранней диагностики рака кишечника в Юсуповской больнице определяют уровень онкомаркеров – белковых соединений, которые вырабатываются в организме при развитии опухолевого процесса:
-
СА19-9, CA 72-4, LASA – P – маркеры рака желудочно-кишечного тракта;
-
CA 125 – позволяет выявить новообразования сигмовидной кишки;
-
CYFRA 21-1 – образуется при наличии рака прямой кишки.
-
SCC – позволяет выявить плоскоклеточный рак анального канала.
-
CA 242 – определяется в случае образования рака прямой и толстой кишки.
-
АФП – образуется при опухолях прямой и сигмовидной кишки;
-
РЭА – является чувствительным маркером рака толстой кишки.
С помощью онкомаркеров можно заподозрить рак кишечника до появления клинических проявлений заболевания.
Как лечится рак в кишечнике
Лечение рака кишечника является комплексным. Оно включает оперативное вмешательство и последующую химио-, радио- или лучевую терапию, а также реабилитацию. Многолетний опыт онкологов Юсуповской больницы помогает достигать оптимального эффекта лечения даже в самых сложных случаях.
Методами лечения рака кишечника являются:
- Хирургическое вмешательство. Операция может выполняться абдоминальным (открытым) способом, а также малоинвазивными методами: эндоскопия, лапароскопия, радиохирургия (гамма-нож и кибер-нож). Выбор метода лечения будет зависеть от стадии заболевания, локализации опухоли, ее размеров. Прогноз после операции опухоли кишечника значительно улучшается, поскольку снижается вероятность метастазирования;
- Лучевая и радиотерапия терапия при раке кишечника. Назначаются для остановки роста злокачественных клеток и прогрессирования заболевания. Могут применяться до и после операции;
- Химиотерапия при раке кишечника. В лечении используется ряд препаратов, вызывающих гибель раковых клеток. Данные препараты негативно влияют и на здоровые клетки, поэтому у химиотерапии есть много неприятных побочных реакций (выпадение волос, постоянная рвота). Для поддержки организма параллельно назначают иммуностимуляторы.
Прогноз
При опухоли (аденокарцинома, карцинома, саркома) кишечника продолжительность жизни будет зависеть от масштабов развития онкологического процесса. Прогноз рака кишечника напрямую зависит от того, на какой стадии было начало лечение. На результаты терапии также могут влиять дополнительные факторы:
- Возраст пациента;
- Состояние его организма;
- Реакция на проводимое лечение;
- Сопутствующие заболевания.
Прогноз аденокарциномы кишечника и других злокачественных опухолей, которые нарушают работу желудочно-кишечного тракта и всего организма, принято считать в рамках пятилетней выживаемости после успешной терапии. В зависимости от стадии, прогноз аденокарциномы, саркомы и карциномы кишечника составляет:
- Первая стадия: 95%;
- Вторая стадия: 75%;
- Третья стадия: 50%;
- Четвертая стадия: 5%.
Методы лечения рака постоянно совершенствуются, что значительно увеличивает продолжительность жизни после проведенной терапии.
Профилактика
В настоящее время не существует препаратов, которые могли бы предотвратить рак кишечника. Профилактика злокачественных опухолей состоит из комплекса мероприятий:
-
Отказа от вредных привычек;
-
Рационального питания;
-
Умеренных физических нагрузок;
-
Контроля хронических заболеваний;
- Исключения переутомления и стрессов.
Для профилактики рецидива важно соблюдать рациональное питание при раке кишечника. Питание при онкологии кишечника должно включать все микроэлементы и витамины для нормальной работы организма. Диета при раке кишечника включает большое количество продуктов, содержащих клетчатку (фрукты, овощи, цельнозерновые злаки) для исключения застойных процессов в кишечнике. Из рациона следует исключить продукты с красителями и другими искусственными наполнителями, высоким содержанием жиров, простых углеводов. Диета при онкологии кишечника позволит наладить пищеварение, что значительно улучшит самочувствие человека.
Рекомендации по лечению рака кишечника
В Москве успешное лечение рака кишечника выполняют в Юсуповской больнице. Это многопрофильный медицинский центр, который специализируется на лечении онкологических заболеваний и выполнении реабилитации пациентов. В больнице создано специальное отделение – клиника онкологии, где работают лучшие специалисты Москвы, занимающиеся лечением рака любой локализации и стадии. Высокая квалификация и большой опыт врачей, современное оснащение позволяют выполнять лечение рака кишечника любой сложности и добиваться максимального результата.
Дата публикации 30 марта 2020Обновлено 29 июня 2021
Определение болезни. Причины заболевания
Рак толстой кишки (колоректальный рак) — это собирательное название для группы злокачественных новообразований, которые развиваются из эпителия кишечной стенки. К ним относят злокачественные опухоли ободочной, сигмовидной и прямой кишки [1].
Эпидемиология
Заболевание во всём мире считается третьим по распространённости среди различных видов рака, и занимает второе место по смертельным случаям — по данным ВОЗ, больше людей ежегодно умирают только от рака лёгких [11]. Колоректальный рак чаще встречается у мужчин, чем у женщин. Риск заболеть существенно увеличивается с возрастом. В более чем половине случаев опухоль развивается в сигмовидной и прямой кишке.
Провоцирующие факторы
Спровоцировать развитие заболевания могут следующие факторы [1]:
Наличие аденоматозных полипов. Полипы — это относительно доброкачественные новообразования, которые имеют вид нароста, выступающего в просвет полого органа, в данном случае кишечника. Существует несколько видов колоректальных полипов. Одни из них склонны к малингизации (перерождению в злокачественную опухоль), другие нет. Например, фиброзные и гиперпластические полипы не склонны к злокачественной трансформации. Ювенильные и воспалительные могут переродиться в рак при наличии диспластических изменений, а вот аденоматозные полипы однозначно склонны к малигнизации. Максимальные риски возникают в следующих случаях:
- ворсинчатые аденоматозные полипы;
- множественный полипоз;
- полипы крупных размеров, особенно на широком основании;
- длительно существующие полипы.
Пищевые привычки. Чаще всего колоректальный рак располагается в тех отделах кишечника, где происходит задержка его содержимого, — в прямой и сигмовидной кишке. Это позволило врачам предположить, что состав кишечного содержимого имеет непосредственное влияние на вероятность развития рака. Дальнейшие исследования подтвердили эту теорию. Наиболее высокие показатели заболеваемости отмечались у населения, склонного употреблять в пищу большое количество животных жиров и белков, а также малое количество клетчатки. Последний момент имеет наиболее важное значение, поскольку именно пищевые волокна составляют основную часть каловых масс, стимулируют перистальтику кишечника и его своевременное опорожнение, тем самым сокращают контакт стенки с пищевыми канцерогенами [1].
Возраст старше 50 лет. Крайне редко рак толстой кишки диагностируется у молодых людей. С возрастом вероятность обнаружения опухоли увеличивается. Наиболее подвержены риску люди старше 60 лет.
Наследственная предрасположенность. Есть ряд наследственных заболеваний, при которых риск колоректального рака особенно велик. К ним относят наследственные полипозы (синдром Гарднера, Тюрко, Пейтца), а также синдром Линча — наследственный неполипозный рак толстой кишки [4].
Хронические воспалительные заболевания толстого кишечника — болезнь Крона и неспецифический язвенный колит[4].
Иммунодефицитные состояния, причём как врожденные (первичные), так и приобретенные [6].
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы рака толстой кишки
Клинические проявления колоректального рака зависят от локализации опухоли и стадии заболевания. Довольно часто на начальных этапах никаких жалоб больные не предъявляют, а опухоль обнаруживается только при специальном обследовании.
Местные симптомы
Скрытое кровотечение — один из ранних симптомов рака толстой кишки. Первоначально оно никак не проявляется, но его можно обнаружить с помощью специального теста на скрытую кровь. Такие анализы используют с целью скрининга [7].
Довольно часто первым специфическим симптомом позднего рака толстой кишки является кишечная непроходимость. Она возникает из-за того, что просвет кишки перекрывается опухолевыми массами. Симптомы и тяжесть этого состояния обуславливаются локализацией обтурации (закупорки). Если это правый отдел толстого кишечника, просвет которого довольно широкий, то кишечное содержимое будет иметь мягкую или кашицеобразную консистенцию. Непроходимость здесь развивается лишь на терминальных стадиях заболевания.
В сигмовидной и прямой кишке просвет более узкий, и содержимое в нём имеет плотную консистенцию. Поэтому именно здесь обтурация встречается чаще всего. Проявляется она задержкой стула, вздутием живота и схваткообразными болями. Постепенно присоединяются симптомы обезвоживания и дегидратации. Кишечная непроходимость — это жизнеугрожающее состояние, которое требует немедленной медицинской помощи.
В ряде случаев обтурация может иметь компенсированный характер. Сначала больного беспокоит запор, боль и вздутие живота, которые сменяются зловонными диареями, обусловленными действием гнилостной микрофлоры на содержимое приводящего отдела кишки — под ее действием происходит разжижение каловых масс. Постепенно компенсированная непроходимость неизбежно переходит в полную.
Если опухоль имеет большие размеры, ситуация может осложниться ее распадом с образованием выраженных кровотечений. При этом симптомы будут определяться локализацией кала. При локализации источника кровотечения в ободочной кишке в редких случаях возникает мелена — дёгтеобразный (чёрный, по консистенции похожий на кашицу) стул. Он является результатов ферментации крови кишечным содержимым. Если вовлечена прямая или сигмовидная кишка, наблюдается выделение алой крови из заднего прохода. На фоне массированной кровопотери развивается острая постгеморрагическая анемия, сопровождающаяся слабостью, бледностью кожных покровов и головокружением.
При локализации рака в прямой кишке могут наблюдаться патологические выделения из заднего прохода — слизь, кровь, гнойно-некротические массы, фрагменты новообразования.
Неспецифические симптомы
Кроме того, при колоректальном раке могут присутствовать неспецифические симптомы, которые характерны для многих заболеваний, например, общая слабость, снижение веса, потеря аппетита, вздутие живота и запоры [8].
Рак толстой кишки восходящего отдела
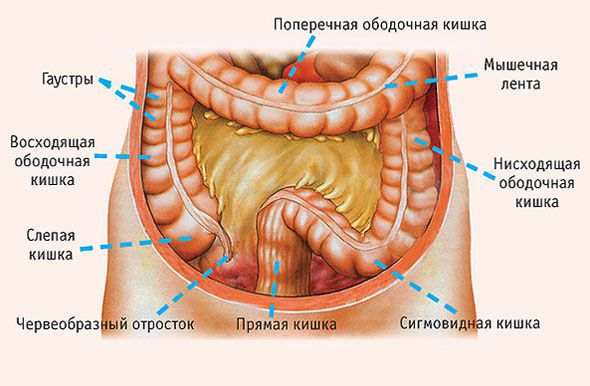
«Рак восходящего отдела толстой кишки» — термин, который обозначает локализацию злокачественной опухоли. Анатомически толстая кишка состоит из нескольких отделов:
- Слепая кишка находится в правой нижней части живота (правой подвздошной области). От неё отходит червеобразный отросток – аппендикс.
- От слепой кишки вверх отходит восходящая ободочная кишка.
- Затем восходящая ободочная кишка изгибается и переходит в поперечную ободочную кишку. Она проходит в верхней части живота справа налево.
- Затем, в левой части живота, происходит еще один изгиб, и поперечная ободочная кишка переходит в нисходящую.
- Внизу от нисходящей ободочной кишки отходит сигмовидная. Она переходит в прямую кишку.
- Злокачественные опухоли правой (слепой, восходящей и поперечной ободочной) и левой (нисходящей ободочной и сигмовидной) части толстой кишки несколько различаются. Некоторые учёные даже призывают считать их двумя разными онкологическими заболеваниями.
Основные особенности злокачественных опухолей восходящей толстой кишки:
- развиваются в более старшем возрасте, чем опухоли в левой части толстой кишки;
- женщины страдают ими чаще, чем мужчины;
- эти опухоли отличаются высокой иммуногенностью (способностью вызывать иммунные реакции) и хорошо поддаются лечению иммунотерапией;
- прогноз более благоприятный, по сравнению с левосторонними опухолями, при I и II стадиях заболевания, но менее благоприятный при III и IV стадиях;
- за счёт того, что восходящая ободочная кишка имеет большую ширину просвета по сравнению с нисходящей, злокачественные опухоли в ней не вызывают симптомов, пока не достигнут больших размеров.
Метахронный рак толстой кишки
Термин «метахронный рак» применяют для описания первично-множественных злокачественных опухолей. У больного выявляют сразу два разных злокачественных новообразования, которые не связаны между собой и не являются метастазами друг друга. Такие опухоли могут находиться в разных частях организма, парных органах (например, правой и левой молочных железах) или в разных местах в одном органе.
Если вторая опухоль возникла не позднее 6 месяцев после того, как обнаружена первая, то это синхронный рак. Если новообразования выявлены с промежутком более полугода, то такой рак называют метахронным .
Такие ситуации встречаются при разных онкологических заболеваниях, в том числе колоректальном раке. Например, он может сочетаться с опухолями желудочно-кишечного тракта, женской репродуктивной системы. С метахронным раком сложнее бороться, тем не менее, при своевременной диагностике зачастую возможно радикальное лечение и наступление ремиссии.
Патогенез рака толстой кишки
В большинстве случаев рак толстой кишки развивается из полипов (чаще всего аденоматозных) — доброкачественных новообразований в толстом кишечнике. Аденоматозный полипоз может иметь генетический характер происхождения из-за наследования мутации гена APC (Adenomatous Polyposis Coli gene, ген-супрессор опухолевого роста). При длительном существовании полипа в его ткани развивается дисплазия (нарушение гистологической структуры). Степень дисплазии нарастает, в результате чего некоторые клетки трансформируются в злокачественные. Они не подвержены апоптозу (запрограммированной гибели клеток) и даже наоборот, склонны к бесконтрольному размножению. Постепенно опухолевая масса нарастает, а само новообразование просачивается в ткани органа (инфильтрирует их), углубляясь всё дальше, и поражает новые слои стенки кишечника [7].
Классификация и стадии развития рака толстой кишки
Наиболее часто встречающаяся форма колоректального рака — это аденокарцинома. Её диагностируют в 75-80 % случаев. Среди других вариантов рака встречаются:
- перстневидно-клеточный;
- мелкоклеточный;
- плоскоклеточный;
- медуллярный;
- недифференцированные опухоли [1][2].
В зависимости особенностей роста новообразования, выделяют:
- экзофитный рак — растёт в просвет кишки и имеет вид полипов и наростов;
- эндофитный рак — растёт инфильтративно внутрь организма, захватывая все слои стенки кишки и распространяясь по её окружности;
- смешанные опухоли, которые растут одновременно экзофитно и эндофитно [1].
Клинические формы рака ободочной кишки:
- Токсико-анемическая. Ухудшается общее состояние больного из-за интоксикации – отравления организма веществами, которые выделяются в результате присутствия злокачественной опухоли. Одновременно в анализе крови обнаруживается анемия – снижение уровня эритроцитов и гемоглобина. Возникает лихорадка. Такая клиническая картина характерна для злокачественных опухолей, находящихся в правой части толстой кишки.
- Энтероколитическая. Напоминает кишечные расстройства, вызванные воспалительным процессом. Проявляется в виде запоров, диареи, болей, вздутия живота. Запоры возникают из-за того, что опухоль блокирует просвет кишки и мешает прохождению каловых масс. Из-за этого в кишечнике начинается брожение, и, как следствие, отходит жидкий зловонный стул.
- Диспепсическая. Проявляется в виде болей и чувства дискомфорта в животе, вздутия живота, проблем со стулом.
- Обтурационная. Развиваются симптомы кишечной непроходимости. Эта форма более характерна для рака левой половины толстой кишки, так как она имеет меньшую ширину просвета, и злокачественная опухоль быстрее его перекрывает.
- Псевдовоспалительная. В брюшной полости обнаруживают признаки воспалительного процесса. Пациента беспокоят боли, развивается лихорадка. Во время осмотра врач обнаруживает признаки раздражения брюшины. В крови повышается уровень лейкоцитов.
- Опухолевая. Эту форму еще называют атипичной, потому что пациента не беспокоят симптомы. Врач обнаруживает опухоль случайно во время ощупывания живота.
Кроме того, выделяют осложнённые формы — если рак толстой кишки привел к кишечной непроходимости, перфорации (образованию сквозного отверстия) стенки кишки, кровотечению, воспалению в брюшной полости.
Стадии рака прямой кишки
Для определения стадии используется TNM классификация, основанная на степени инфильтрации опухоли, её взаимодействия с окружающими органами и тканями, а также наличии регионарных и отдалённых метастазов. Здесь выделяют:
- 1 стадия — по данным гистологического ответа опухоль не выходит дальше, чем на подслизистую основу стенки кишки;
- 2 стадия — в процесс вовлекается мышечный слой кишечной стенки;
- 3 стадия — поражение захватывает все слои стенки кишки, в процесс могут вовлекаться ткани, окружающие первичный очаг, также могут быть регионарные метастазы;
- 4 стадия — имеются отдаленные метастазы [2].
По клинической картине невозможно точно сказать, на какой стадии находится заболевание, потому что его течение зависит от множества факторов и в каждом случае индивидуально.
На ранних стадиях рака прямой кишки симптомы, как правило, отсутствуют. Злокачественная опухоль в кишке может расти в течение нескольких лет, не вызывая у больного жалоб. Поэтому всем людям начиная с 50 лет важно проходить скрининговые исследования. В то же время, выраженные симптомы могут наблюдаться уже на этапе предраковых изменений — кишечных полипов.
Обычно первыми проявлениями заболевания становятся запоры, диарея, изменения характера стула, боли и чувство дискомфорта в животе, его вздутие из-за скопления газов (метеоризм).
Когда опухоль достигает больших размеров, она вызывает полную или частичную кишечную непроходимость. Зачастую таким больным требуется экстренная медицинская помощь.
Также может развиться осложнение в виде перфорации стенки кишки – образования в ней сквозного отверстия. При этом возникают сильные боли в животе, напряжение мышц брюшного пресса, тошнота, рвота, повышение температуры тела.
Кровотечение из опухоли приводит к анемии. Больной становится бледным, постоянно чувствует слабость, усталость, беспокоят головные боли, головокружения.
Когда раковые клетки распространяются по поверхности брюшины, развивается состояние, которое называется перитонеальным канцероматозом. Возникает асцит – патологическое скопление жидкости в брюшной полости. При этом увеличивается живот, нарушается работа внутренних органов. Если жидкости скапливается очень много, она начинает ограничивать подвижность диафрагмы, и у больного возникает одышка.
На IV стадии рак толстой кишки метастазирует. При этом возникают симптомы, которые зависят от того, в каких органах находятся метастатические очаги:
- Печень: боли и дискомфорт в верхней части живота справа, отсутствие аппетита, тошнота, рвота. При обширном поражении данного органа развивается желтуха.
- Лёгкие: одышка, упорный хронический кашель, боли в грудной клетке.
- Кости и позвоночник: мучительные боли, патологические переломы.
- Головной мозг: головные боли, головокружения, нарушение координации движений, походки, судороги, другие неврологические расстройства.
Рак толстой кишки восходящего отдела
«Рак восходящего отдела толстой кишки» — термин, который обозначает локализацию злокачественной опухоли. Анатомически толстая кишка состоит из нескольких отделов. Злокачественные опухоли правой (слепой, восходящей и поперечной ободочной) и левой (нисходящей ободочной и сигмовидной) части толстой кишки несколько различаются. Некоторые учёные даже призывают считать их двумя разными онкологическими заболеваниями.
Основные особенности злокачественных опухолей восходящей толстой кишки:
- развиваются в более старшем возрасте, чем опухоли в левой части толстой кишки;
- женщины страдают ими чаще, чем мужчины;
- эти опухоли отличаются высокой иммуногенностью (способностью вызывать иммунные реакции) и хорошо поддаются лечению иммунотерапией;
- прогноз более благоприятный, по сравнению с левосторонними опухолями, при I и II стадиях заболевания, но менее благоприятный при III и IV стадиях;
- за счёт того, что восходящая ободочная кишка имеет большую ширину просвета по сравнению с нисходящей, злокачественные опухоли в ней не вызывают симптомов, пока не достигнут больших размеров.
Метахронный рак толстой кишки
Термин «метахронный рак» применяют, когда у пациента выявляют сразу два разных злокачественных новообразования, которые не связаны между собой и не являются метастазами друг друга. Опухоли могут находиться в разных частях организма, парных органах (например, в молочных железах) или в разных местах в одном органе.
Если вторая опухоль возникла не позднее 6 месяцев после того, как обнаружена первая, то это синхронный рак. Если новообразования выявлены с промежутком более полугода, то такой рак называют метахронным. Такие ситуации встречаются в том числе колоректальном раке. Например, он может сочетаться с опухолями желудочно-кишечного тракта и женской репродуктивной системы.
Осложнения рака толстой кишки
Для рака толстой кишки характерно развитие различных осложнений, которые оказывают влияние как на течение заболевания, так и на его прогноз. В части случаев именно осложнения являются причиной гибели больного, в то время как сам онкологический процесс остается локализованным. Наиболее часто встречаются:
- кишечная непроходимость;
- кровотечения;
- гнойно-воспалительные осложнения;
- осложнения со стороны вовлеченных в процесс органов — при метастазировании в печень может наблюдаться желтуха, при поражении головного мозга – нарушение сознания, судороги, неврологическая симптоматика [1][7].
Диагностика рака толстой кишки
Когда необходимо обратиться к врачу
На ранних стадиях симптомы, как правило, отсутствуют. Поэтому всем людям начиная с 50 лет важно проходить скрининговые исследования. Обычно первыми проявлениями заболевания становятся запоры, диарея, изменения характера стула, боли и чувство дискомфорта в животе, его вздутие из-за скопления газов (метеоризм). При появлении этих симптомов следует обратиться к врачу.
В рамках диагностики рака толстой кишки необходимо не только определить наличие опухоли как таковой, но и установить её гистологический вариант (клеточную форму), а также стадию заболевания. С этой целью используется комплексная диагностика.
Методы обнаружения опухоли
Для обнаружения опухоли применяют следующие методы:
- анализ кала на скрытую кровь (гемокультуральный тест) — исследовании трёх последовательных порций кала на наличие крови, которая может быть не видна невооруженным глазом (скрытая кровь), обнаружение крови в кале — показание к колоноскопии;
- пальцевое ректальное исследование — с его помощью обнаруживают до 70 % новообразований прямой кишки [3];
- сигмоскопия — это эндоскопическое исследование кишечника, которое проводят так же, как и колоноскопию, только во время него исследуют лишь конечную часть толстой кишки — сигмовидную кишку; оно менее информативно, так как во время него можно осмотреть лишь меньшую часть толстой кишки;
- ректоскопия — эндоскопическое исследование прямой кишки;
- ректосигмоидоскопия — инструментальный осмотр прямой и сигмовидной кишки, проводится с помощью жёсткого ректороманоскопа;
- колоноскопия — осмотр слизистой всей толстой кишки с помощью гибкого колоноскопа.
При выявлении рака в прямой и сигмовидной кишке в дальнейшем всё равно необходима колоноскопия, поскольку у 5 % пациентов обнаруживаются множественные злокачественные опухоли, локализованные в других отделах кишечника [3].
Сразу после обнаружения проводится биопсия выявленного новообразования. Полученный материал отправляется на исследование в лабораторию, где определяют гистологический вид опухоли, степень инвазии в кишечную стенку (если материал позволяет) и её молекулярно-биологические характеристики.
Также обнаружение новообразования возможно при помощи ирригоскопии — рентгенологического исследования толстого кишечника после двойного контрастирования. С помощью этого метода определяют форму роста новообразования, его протяжённость, наличие свищей и изъязвлений.
Дополнительные методы диагностики
Для уточнения распространенности процесса и планирования лечения прибегают к дополнительным методам диагностики:
- ультразвуковое исследование (УЗИ) прямой кишки — может показать степень прорастания опухоли сквозь кишечную стенку и в окружающие ткани, наличие метастазов в лимфатических узлах;
- онкомаркеры: для колоректального рака специфическим маркером является РЭА — раковоэмбриональный антиген. Этот анализ используется для контроля лечения, раннего обнаружения рецидивов и для отслеживания динамики течения заболевания. Но для первичной диагностики наличия рака толстой кишки определение данного маркера нецелесообразно из-за его недостаточной чувствительности и специфичности;
- рентгенография органов грудной клетки проводится для поиска метастазов в легких;
- компьютерная томография (КТ), позитронно-эмиссионная компьютерная томография (ПЭТ-КТ), магнитно-резонансная томография (МРТ), сцинтиграфия используются для поиска отдалённых метастазов и микрометастазов [1][7].
Окончательное определение стадии проводится после интраоперационной ревизии брюшной полости. Только тогда можно определить истинную распространенность процесса.
Лечение рака толстой кишки
Хирургическое лечение
Операция — основной метод радикального удаления опухоли. На ранних стадиях заболевания бывает достаточно только её проведения. При распространенных процессах лечение всегда комплексное: помимо хирургического вмешательства может потребоваться лучевая терапия, химиотерапия и таргетная терапию. При малоинвазивных новообразованиях проводят щадящие органосохраняющие вмешательства, которые выполняются эндоскопически [1]. В остальных случаях проводится резекция (удаление) кишки с соблюдением правил абластики:
- опухоль удаляется единым блоком с вовлеченными в процесс тканями: удалению подлежат в том числе регионарные лимфатические узлы. Помимо лечебной цели, удаление лимфоузлов имеет и ценное диагностическое значение — их морфологическое изучение даёт информацию о наличии метастазов и помогает точно определить стадию процесса. Это оказывает влияние на дальнейшую тактику лечения, в частности необходимость назначения послеоперационной химио- или лучевой терапии;
- должно быть достаточное расстояние от видимого края опухоли до края резекции — в идеале удаляется около 30-40 см кишки. Полученный материал отправляется на срочное гистологическое исследование, чтобы определить наличие в краях резекции опухолевых клеток.
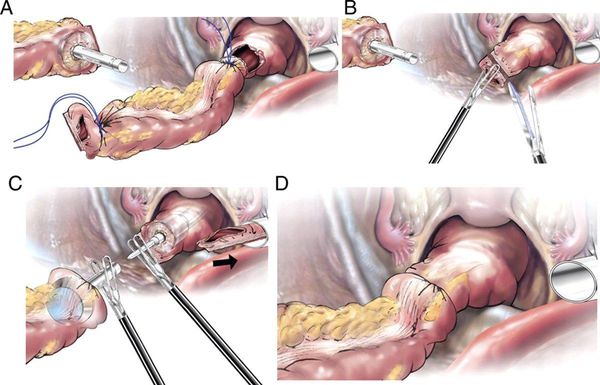
При раке прямой кишки в рамках радикального лечения применяется химиолучевая терапия. В некоторых случаях это позволяет сохранить прямую кишку и анальный сфинктер.
Хирургическое лечение может выполняться в один или два этапа. При одноэтапном лечении удаление опухоли и восстановление непрерывности кишечника проводится в ходе одной операции, когда края резекции соединяются анастомозом. Это возможно при соблюдении нескольких условий:
- соединяемые участки кровоснабжаются в достаточной мере;
- нет натяжения сшиваемых участков;
- низкие риски инфекционных осложнений.
При несоблюдении этих условий существует высокая вероятность развития несостоятельности анастомоза, некроза и инфекционных осложнений. Чтобы этого избежать, проводят двухэтапные вмешательства. На первом этапе удаляется опухоль, а приводящий конец кишки выводится на переднюю брюшную стенку в виде колостомы, через которую будет выходить кишечное содержимое.
После того как больной заканчивает противоопухолевое лечение, результаты которого будут удовлетворительными, врачи проводят реконструктивные вмешательства по восстановлению непрерывности кишечника.
Если имеются отдалённые метастазы, то их рекомендуется удалять хирургически одновременно с первичной опухолью. Такие операции называются симультанными и проводятся комбинированной бригадой с привлечением хирургов смежных специальностей [5].
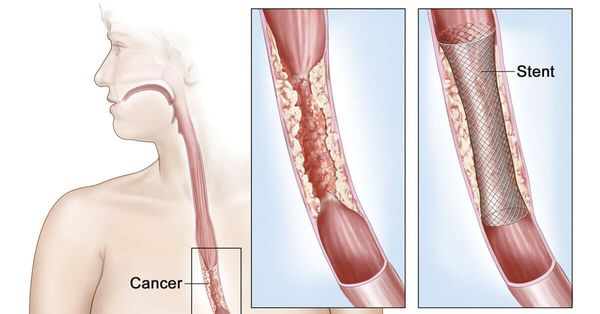
Эндоскопическое стентирование
Одним из частых осложнений колоректального рака является кишечная непроходимость. Кроме этого при метастазировании в печень может развиваться механическая желтуха. Оба состояния являются жизнеугрожающим и требуют немедленного медицинского вмешательства. Одним из методов решения проблемы является стентирование — установка специального каркаса, который обеспечивает расправление патологически суженного участка. При кишечной непроходимости введение стента в место обтурации расправляет опухолевые массы, позволяет расширить просвет кишки и обеспечить свободное прохождение кишечного содержимого. Таким образом, кишечная непроходимость купируется, что дает возможность более тщательно подготовиться к хирургическому вмешательству. Это особенно актуально в онкологической практике, так как у таких больных, к примеру, появляется время на проведение неоадъювантной химиотерапии. У пациентов с высокими рисками хирургических или анестезиологических осложнений, стентирование является основным методом коррекции кишечной непроходимости.
При развитии обтурации желчных протоков, аналогичное вмешательство выполняется на гепатобилиарной системе. С помощью эндоскопа через общий желчный проток, который располагается в двенадцатиперстной кишке, в место сужения вводят стент. В качестве альтернативы может применяться бужирование и баллонная дилятация.
Химиотерапия
Химиотерапия при раке толстой кишки проводится после операции (адъювантная) и назначается в следующих случаях:
- наличие регионарных метастазов;
- вовлечение в процесс всей толщи стенки кишки;
- низкодифференцированные опухоли;
- наличие злокачественных клеток в краях резекции.
Также возможно неоадъювантное химиотерапевтическое лечение первично нерезектабельных опухолей. В этом случае назначается несколько курсов химиотерапии, и после их окончания повторно оценивается возможность проведения радикальной операции.
Химиотерапию рекомендуют назначать не позднее, чем через 28 дней от момента операции (при отсутствии противопоказаний). При этом основная терапия длится 3-4 месяца, после чего проводится поддерживающая терапия.
Лечение может дополняться таргетными препаратами — бевацизумаб, цетуксимаб, панитумумаб. Эти препараты действуют на специфические процессы, обусловливающие жизнедеятельность опухолевых клеток. Их назначают после молекулярно-генетического тестирования. Некоторые препараты применяются только с химиотерапией, другие могут использоваться как в монорежиме, так и в рамках комбинированной терапии [2][5].
Таргетная терапия
Таргетные препараты действуют на клеточные механизмы, которые обеспечивают канцерогенез — процесс образования и развития злокачественной опухоли. Они не могут полностью уничтожить рак, но существенно замедляют его рост и прогрессирование. Ввиду своего узкоспециализированного действия эти препараты назначаются только после проведения специальных анализов, которые выявляют наличие мутаций, при которых показана, или наоборот, неэффективна таргетная терапия.
Например, добавление к стандартный режимам химиотерапии при лечении метастатического рака толстой кишки бевацизумаба, цетуксимаба или панитумумаба увеличивает общую продолжительность жизни с 18 месяцев до 29. Бевацизумаб ингибирует активность фактора роста эндотелия, что снижает васкуляризацию опухоли. Цетуксимаб и панитумумаб действуют на рецептор эпидермального фактора роста (EGFR), который отвечает за дифференцировку, пролиферацию и выживаемость злокачественных клеток.
Лучевая терапия
Лучевая терапия в основном используется при лечении рака прямой кишки, поскольку другие отделы кишечника обладают выраженной физиологической подвижностью, что делает невозможным четкое позиционирование опухоли для планирования полей облучения [3]. В остальных случаях её используют с паллиативной целью для лечения отдаленных метастазов.
При раке прямой кишки лучевая терапия применяется в рамках комбинированного лечения совместно с химиотерапией. В некоторых случаях это позволяет провести органосохраняющее лечение без выведения колостомы [3].
Диспансерное наблюдение
После того как лечение рака толстой кишки успешно завершено, сохраняется риск рецидива. Он наиболее высок в течение первых трёх лет, поэтому все пациенты нуждаются в регулярном диспансерном наблюдении. Обычно осмотры врача, УЗИ и анализы крови на раково-эмбриональный антиген (РЭА) проводят со следующей периодичностью:
- в первые 2 года — через каждые 2–3 месяца;
- в течение последующих 3 лет — каждые полгода;
- затем — ежегодно.
Кроме того, раз в два года необходимо проходить колоноскопию. Если во время этих обследований будут обнаружены патологические изменения, то врач назначит компьютерную томографию, сканирование костей и другие методы диагностики.
Особенности реабилитации
После операции при раке толстой кишки врач дает стандартные рекомендации по поводу питания, возвращения к физической активности. Сроки восстановления зависят от вида хирургического вмешательства, способа его проведения (эндоскопический, лапароскопический или открытый через разрез). Если пациенту наложена постоянная колостома, перед выпиской ему объяснят, как за ней правильно ухаживать.
Некоторые побочные эффекты химиопрепаратов сохраняются после завершения курса лечения. В таком случае врач назначит необходимое лечение для их купирования, даст пациенту рекомендации по поводу образа жизни. Многие люди, избавившиеся от рака, испытывают психоэмоциональные проблемы, постоянно боятся рецидива. В таких случаях требуется помощь психолога.
Прогноз. Профилактика
Прогноз при раке кишечника определяется стадией опухоли, гистологическим вариантом новообразования и возможностью проведения радикального лечения.
Наилучшие результаты достигаются при начальных формах заболевания. В этом случае удается добиться пятилетней выживаемости в 70-95 % случаев. При распространённых процессах важно радикально провести лечение. Если оно прошло успешно, пятилетний рубеж переживают около половины пациентов. Если лечение изначально проводилось с паллиативной целью, пятилетняя выживаемость колеблется в пределах 10 % [9].
Рак толстой кишки является потенциально предотвратимым заболеванием. Если соблюдать определенные правила, можно существенно снизить вероятность его возникновения.
Диета
Первым делом необходимо пересмотреть пищевое поведение. Рекомендуется нормализовать режим питания, отказаться от переедания, контролировать приём жиров животного происхождения. При недостатке в рационе пищевых волокон следует обогатить меню овощами, фруктами и кашами. Из мясных продуктов лучше отдавать предпочтение нежирному белому мясу и рыбе.
Двигательная активность
Важна также и нормальная двигательная активность. Если вы ведете малоподвижный образ жизни, постарайтесь хотя бы делать ежедневные получасовые прогулки. Но лучше оптимизировать свой режим дня, чтобы было достаточно времени на физическую активность и отдых.
Удаление полипов
Третий момент — это своевременное выявление и лечение предраковых заболеваний кишечника. Чаще всего рак образуется из полипов, и чем дольше существует полип, тем выше вероятность его злокачественной трансформации. Если же его своевременно удалить, опухоль не разовьётся. Чтобы своевременно обнаруживать полипы или рак на начальной стадии, рекомендуется выполнять тотальную колоноскопию раз в 10 лет, начиная с 50-летнего возраста. Однако это исследование довольно дорогостоящее, требует наличия специального оборудования, квалифицированного персонала, а также особой подготовки пациента. Поэтому во многих странах круг лиц, подлежащих обследованию, сужают с помощью предварительного анализа кала на скрытую кровь. Это позволяет обнаружить пациентов, у которых наиболее высок риск наличия бессимптомных опухолей, и подвергнуть их более тщательному обследованию [10].
- Типы и классификация рака толстой кишки
- Причины, факторы риска колоректального рака
- Симптомы рака кишечника
- Методы диагностики
- Что такое скрининг? Насколько он эффективен при раке кишечника?
- Методы лечения рака кишечника
- Прогноз выживаемости после лечения рака толстой кишки
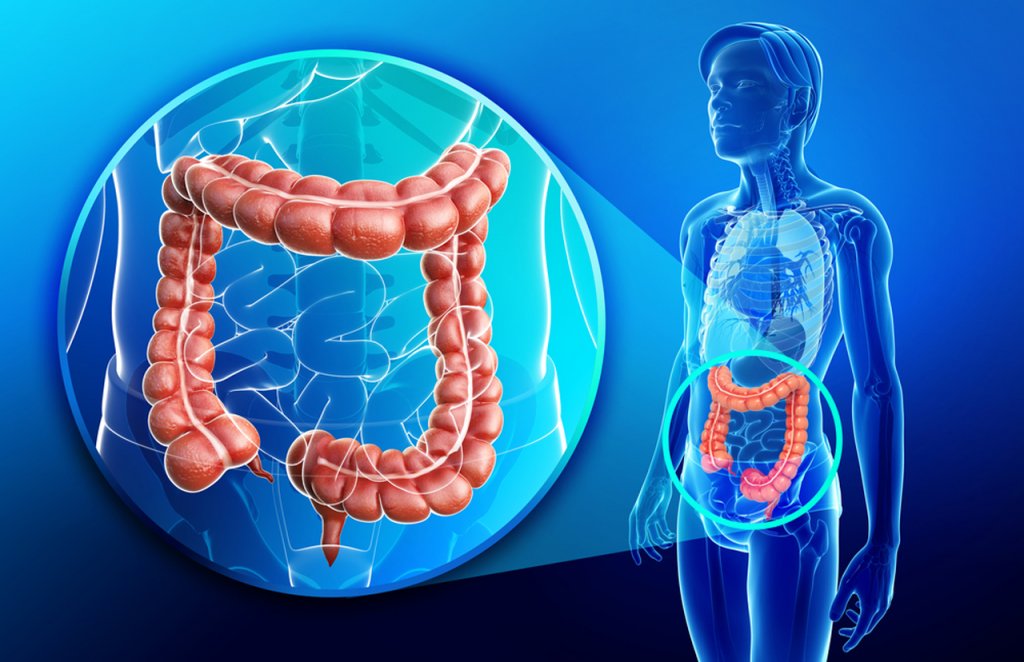
Кишечник человека можно условно разделить на три части:
- Тонкая кишка состоит из двенадцатиперстной (начинается от желудка), тощей и подвздошной.
- Толстая кишка состоит из слепой, восходящей, поперечной и нисходящей ободочной, сигмовидной кишки.
- Прямая кишка — конечный отдел кишечника, который служит для накопления и выведения каловых масс.
Когда говорят «рак кишечника», как правило, имеют в виду опухоли толстой и прямой кишки — так называемый колоректальный рак. В данной статье речь пойдет о раке толстой кишки. О злокачественных опухолях прямой кишки на сайте есть отдельная статья.
Некоторые цифры и факты:
- Рак кишечника — одно из самых распространенных онкологических заболеваний во многих странах.
- Чаще всего (в 94% случаев) заболевание диагностируется у людей старше 50 лет. До 59% случаев диагностируются у людей старше 70 лет.
- Раком называют злокачественные опухоли, которые развиваются из слизистой оболочки. В кишечнике им чаще всего предшествуют полипы.
- В течение жизни колоректальным раком заболеет примерно каждый 14-й мужчина и каждая 19-я женщина.
- В настоящее время рак кишечника достаточно хорошо поддается лечению. Если опухоль диагностирована на ранней стадии, высоки шансы на наступление ремиссии.
Типы и классификация рака толстой кишки
Большинство злокачественных опухолей толстой кишки (примерно в 96% случаев) представлено аденокарциномами. Они происходят из железистых клеток слизистой оболочки, которые продуцируют слизь. В зависимости от микроскопического строения, аденокарциномы делятся на муцинозные и перстневидно-клеточные.
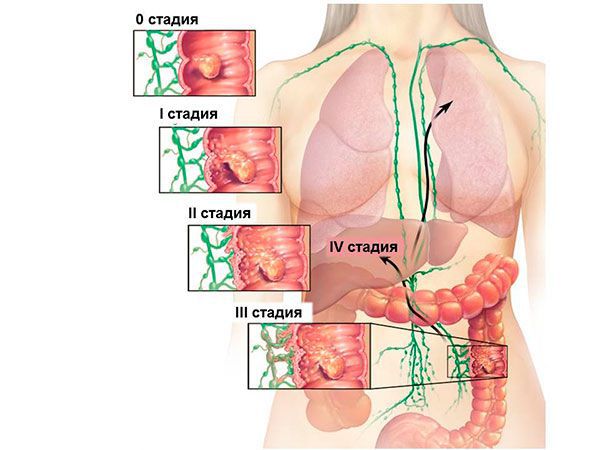
Выделяют 5 стадий колоректального рака:
- Стадия 0: опухоль находится в верхних слоях слизистой оболочки. Это так называемый рак на месте (in situ).
- Стадия I: опухоль врастает глубже в стенку кишки, но не прорастает ее насквозь.
- Стадия II: опухоль проросла сквозь толщу стенки кишки, но не распространилась на близлежащие (регионарные) лимфоузлы.
- Стадия III: опухолевые клетки распространились в регионарные лимфоузлы.
- Стадия IV: опухоль, которая метастазировала. При колоректальном раке метастазы чаще всего обнаруживают в печени, брюшине, яичниках, легких.
Причины, факторы риска колоректального рака
Невозможно назвать точную однозначную причину, из-за которой в клетке возникла мутация, и она начала бесконтрольно размножаться. Но известны многочисленные факторы риска, которые повышают вероятность развития рака кишечника:
- Возраст. Риски заболеть наиболее высоки после 70 лет. Среди людей младше 50 лет заболевание встречается очень редко.
- Отягощенный семейный анализ. Вероятность заболеть выше среди людей, у которых есть близкие родственники с диагностированным раком кишечника.
- Некоторые наследственные состояния. Например, семейный аденоматозный полипоз ответственен примерно за 1% случаев колоректального рака. У человека, страдающего от этого состояния и не получающего лечения, к 40 годам практически наверняка разовьется злокачественная опухоль.
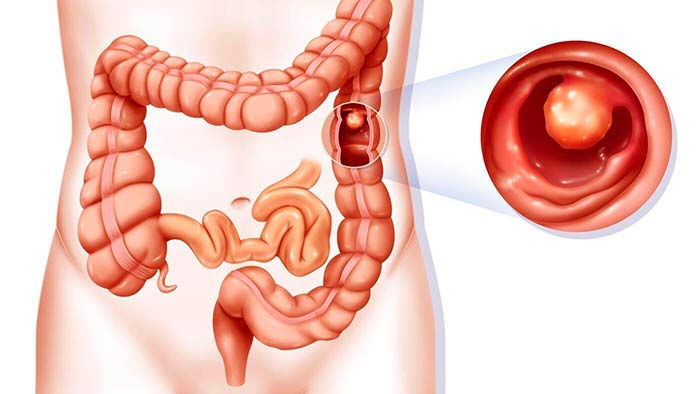
- Доброкачественные полипы. В большинстве случаев злокачественные опухоли в кишке развиваются именно из полипов, которые обнаруживаются к 60 годам у каждого третьего человека. Не каждый полип трансформируется в рак, это достаточно сложный, длительный процесс.
- Хроническое воспаление в кишке. Болезнь Крона и неспецифический язвенный колит повышают риски примерно на 70%.
- Некоторые заболевания. По неизвестным причинам сахарный диабет, желчнокаменная болезнь, акромегалия повышают риск колоректального рака.
- Избыточная масса тела. Примерно в 13% случаев в развитии рака кишечника определенную роль сыграли лишние килограммы.
- Нездоровое питание. Рацион многих современных людей содержит большое количество мяса, полуфабрикатов, очень мало овощей, фруктов, бобовых, злаков. Это повышает риск некоторых онкологических и других заболеваний.
- Вредные привычки. Люди, которые курят и часто употребляют алкоголь, чаще страдают раком кишечника.
Симптомы рака кишечника
Как и всякое онкологическое заболевание, рак кишечника коварен. Он долгое время растет «молча», не вызывая каких-либо симптомов. Но, даже когда симптомы появляются, по ним невозможно однозначно диагностировать злокачественную опухоль, потому что они сильно напоминают проявления других заболеваний пищеварительной системы:
- Боль, периодические болезненные спазмы в животе.
- Изменение характера стула, появление в нем примесей крови, слизи.
- Частые запоры, диарея.
- Повышенное газообразование, вздутие живота.
- Снижение аппетита.
- Потеря веса без видимой причины.
Для того чтобы не «пропустить» заболевание, важно внимательно относиться к своему самочувствию. Нужно обращать внимание на любые необычные, сохраняющиеся в течение длительного времени симптомы. Всегда лучше лишний раз посетить врача и провериться.
Методы диагностики
При подозрении на рак кишечника в первую очередь назначают колоноскопию. Во время процедуры в толстый кишечник вводят через задний проход специальный инструмент в виде тонкой длинной гибкой трубки — колоноскоп. На конце колоноскопа находится миниатюрная видеокамера и источник света. Увеличенное изображение транслируется на экран аппарата, таким образом, врач имеет возможность осмотреть слизистую оболочку кишки изнутри.
Колоноскопия помогает обнаружить любые патологические образования на слизистой толстого кишечника: злокачественные опухоли, полипы, язвы, участки воспаления. Во время исследования можно получить фрагмент ткани и отправить его на анализ в лабораторию.
После того как во время колоноскопии обнаружена злокачественная опухоль, зачастую необходимо уточнить некоторые подробности. Врачу нужно выяснить, насколько сильно новообразование проросло за пределы кишки, распространилось ли оно в регионарные лимфоузлы, есть ли отдаленные метастазы. Для этого используют дополнительные методы диагностики: КТ, МРТ, ПЭТ, рентгенографию костей и грудной клетки, УЗИ органов брюшной полости.
Общий анализ крови помогает выявить анемию. Кишечное кровотечение диагностируют с помощью анализа кала на скрытую кровь. При раке кишки в крови могут повышаться уровни некоторых онкомаркеров, но в целях диагностики злокачественной опухоли такое исследование неинформативно. Уровни онкомаркеров проверяют в динамике, чтобы оценить эффективность лечения.
Что такое скрининг? Насколько он эффективен при раке кишечника?
Так как на ранних стадиях рак кишечника не имеет симптомов, зачастую диагноз устанавливают слишком поздно, когда опухоль уже успела распространиться в организме. Из-за этого ухудшается прогноз. В ранней диагностике помогает скрининг — исследования, которые регулярно проводят у всех людей из группы риска.
Основной метод скрининга при колоректальном раке — колоноскопия. Ее рекомендуется проходить раз в 10 лет всем людям старше 50 лет. Если у человека есть дополнительные факторы риска, например, болезнь Крона, семейный аденоматозный полипоз, врач порекомендует начинать скрининг в более раннем возрасте.
Методы лечения рака кишечника
Лечением пациента, у которого диагностирован колоректальный рак, занимается команда врачей-специалистов. В нее могут входить: онколог, онколог-хирург, химиотерапевт, врач лучевой диагностики, гастроэнтеролог, психоонколог. Выбор лечебной тактики осуществляется с учетом некоторых факторов:
- Стадия и тип рака.
- Расположение опухоли в кишечнике.
- Возраст, состояние здоровья пациента.
- Сопутствующие заболевания, осложнения, к которым привела опухоль.
Хирургическое лечение рака кишечника
Хирургия — основной, наиболее радикальный метод лечения рака кишки. Если опухоль «поймана» на ранней стадии, ее можно удалить с участком окружающей ткани. Образец отправляют в лабораторию, где патологоанатомы изучают под микроскопом внешний вид клеток, край резекции. Если край резекции содержит опухолевые клетки, либо обнаружено, что клетки слабо дифференцированы, практически совсем утратили черты нормальных, врач может назначить повторную операцию. Удаляют часть кишки, которая может содержать опухолевые клетки, это помогает предотвратить рецидив.
Зачастую приходится выполнять резекцию (колэктомию) — удалять часть кишечника, содержащую опухоль. Оставшиеся части кишки соединяют — накладывают анастомоз. Иногда наложить анастомоз сразу не удается. В таких случаях выполняют колостомию или илеостомию: на поверхность кожи выводят, соответственно, конец ободочной или подвздошной кишки. Через сформированное отверстие будут временно отходить каловые массы. Спустя некоторые время проводят повторную операцию: колостому или илеостому закрывают, концы кишки соединяют.
В случаях, когда радикальная операция невозможна, и опухоль перекрывает просвет кишечника, прибегают к паллиативным вмешательствам. Их цель — обеспечить нормальное прохождение каловых масс и улучшить состояние пациента:
- Стентирование кишечника. В просвет кишки устанавливают стент — полый цилиндрический каркас с сетчатой стенкой.
- Постоянная колостома. Если нижний отдел толстой кишки заблокирован опухолью, на поверхность кожи выводят колостому для отхождения стула.
Химиотерапия при раке толстой кишки
Химиотерапия при колоректальном раке бывает разных видов:
- Адъювантная: после хирургического лечения, с целью предотвращения рецидива.
- Неоадъювантная: назначается до хирургического вмешательства. Помогает сократить размеры опухоли, упростить ее удаление, перевести неоперабельный рак в операбельный, снизить риск рецидива после операции.
- Паллиативная: назначается в качестве самостоятельного, основного метода лечения, на поздних стадиях, когда радикальное хирургическое лечение невозможно. Такая химиотерапия помогает улучшить состояние больного, уменьшить симптомы, повысить продолжительность жизни.
При раке толстого кишечника применяются такие химиопрепараты, как капецитабин, 5-фторурацил, оксалиплатин, иринотекан. Как правило, лечение проводят комбинацией 2–3 препаратов.
Таргетная терапия
В последние десятилетия стало многое известно о процессах, которые происходят в злокачественных опухолях на молекулярном уровне. Ученые идентифицировали многие гены, мутации в которых ответственны за возникновение рака. Известны молекулы, благодаря которым раковые клетки выживают и бесконтрольно размножаются. Созданы препараты, которые могут заблокировать эти молекулы — они называются таргетными препаратами.
При раке толстого кишечника эффективны три группы таргетных препаратов:
- Блокаторы VEGF — вещества, которое раковые клетки вырабатывают, чтобы стимулировать рост кровеносных сосудов и обеспечить себя кислородом, питательными веществами. К этой группе относятся препараты: бевацизумаб, рамуцирумаб, зив-афлиберцепт.
- Блокаторы EGFR — белка-рецептора, который в большом количестве представлен на поверхности раковых клеток и при активации стимулирует их рост. К этой группе препаратов относятся: цетуксимаб, панитумумаб.
- Ингибиторы киназ — сигнальных белков-ферментов. К этой группе относится регорафениб.
Таргетные препараты применяют при колоректальном раке на поздних стадиях.
Иммунотерапия
Иммунотерапия — еще одно современное направление в лечении злокачественных опухолей. Она использует ресурсы иммунной системы для борьбы с раковыми клетками.
В норме иммунная система постоянно вынуждена себя сдерживать: если иммунные клетки будут вести себя слишком агрессивно, могут развиться серьезные аутоиммунные состояния. В качестве «педали тормоза» иммунитет использует особые молекулы — контрольные точки. Раковые клетки умеют использовать контрольные точки себе на пользу. Они блокируют активацию иммунных клеток и, таким образом, защищают себя от их агрессии.
В настоящее время существует особый класс иммунопрепаратов — ингибиторы контрольных точек. Они вновь активируют иммунитет, в результате чего тот атакует опухолевую ткань.
При раке кишечника применяют препараты из группы ингибиторов контрольных точек: ниволумаб (Опдиво) и пембролизумаб (Кейтруда).
Лучевая терапия при раке толстой кишки
Лучевую терапию, как и химиотерапию, при раке толстой кишки применяют до, после операции, в паллиативных целях на поздних стадиях. Кроме того, облучение опухоли можно проводить прямо во время хирургического вмешательства.
Иногда лучевую терапию назначают в сочетании с химиотерапией — это так называемая химиолучевая терапия. Она отличается высокой эффективностью, но сопровождается более серьезными побочными эффектами.
Прогноз выживаемости после лечения рака толстой кишки
Прогноз для онкологических больных оценивают по пятилетней выживаемости — показателю, который обозначает количество пациентов, оставшихся в живых в течение 5 лет. Этот показатель зависит от стадии, при раке толстой кишки он составляет:
- На стадии I — 92–95%.
- На стадии II — 63–87%.
- На стадии III — 53–69%.
- На стадии IV — 11%.
| Подробнее о лечении в «Евроонко»: | |
| Онколог-гастроэнтеролог | 5 100 руб |
| Консультация онколога-проктолога | 5 100 руб |
| Приём химиотерапевта | 6 900 руб |
| Скорая помощь для онкологических больных | от 12 100 руб |
| Паллиативная терапия в Москве | от 35 000 руб в сутки |
| Консультация радиолога | 11 500 руб |
Говоря о раке кишечника, онкологи обычно имеют в виду новообразование злокачественного характера, которое в 99% случаев развивается в эпителиальной ткани толстого кишечника. Крайне редко опухоль поражает тонкий кишечник – это объясняется высокой скоростью отторжения и замены клеток эпителия. Наиболее часто заболевание развивается в ободочной, слепой, сигмовидной и прямой кишке.
Виды
По гистологическим признакам рак кишечника подразделяется на:
- аденокарциному – образование из злокачественно изменённых железистых клеток и встречающееся в 95% от всех случаев заболевания;
- лимфому – опухоль, образующуюся из фиброзной ткани кишечной стенки;
- карциному – образование, состоящее из клеток эпителия;
- саркому – злокачественную опухоль, которая образуется преимущественно на наружной стенке кишки из клеток соединительной ткани;
- меланому – основой становятся клетки кожного покрова, называемые меланоцитами.
По типу роста различают опухоли:
- экзофитные – растущие на внутренней стенке в просвете кишечника, в результате чего постепенно развивается непроходимость органа;
- эндофитные – разрастающиеся в стенку кишки с последующим образованием язвы и высоким риском образования метастазов при контакте со здоровыми тканями;
- диффузные – разрастающиеся в стороны от очага новообразования без сужения просвета кишки;
- смешанные – обладающие признаками двух или трёх перечисленных типов.
Симптомы
При раке кишечника первые симптомы – это проявления общей интоксикации, развивающиеся из-за роста злокачественного новообразования и иммунного ответа, а также из-за нарушения пищеварительной функции. В их числе:
- утомляемость, общая слабость;
- боли в суставах как результат аутоиммунной реакции;
- устойчивое повышение температуры до 37 с небольшим градусов;
- необъяснимая потеря веса;
- отвращение к запаху мясных или некоторых других продуктов;
- тошнота;
- бледность кожи;
- метеоризм, вздутие живота, колики;
- тёмный кал с обилием слизи.
В дальнейшем, с ростом опухоли кишечника симптомы нарастают, появляются новые признаки;
- боли в животе схваткообразного характера с периодичностью 15-20 минут;
- асимметричное увеличение объёма живота;
- частая рвота из-за общей интоксикации;
- чередование диареи и задержки стула;
- следы крови в каловых массах.
При наступлении непроходимости кишечника из-за перекрытия опухолью кишечного просвета стенка кишки чрезмерно растягивается, в ней нарушается кровообращение, результатом становится некроз деформированной ткани и перитонит.
Причины и факторы риска
На текущий момент нет достоверно установленного перечня причин онкологии кишечника, однако специалистам известны факторы, повышающие риск развития злокачественной опухоли.
- Доброкачественные новообразования. Сюда входят аденомы и полипы, образующиеся в кишечнике, однако нет точных данных, что именно запускает процесс злокачественного перерождения клеток.
- Хронические воспаления. Это неспецифический язвенный колит, болезнь Крона, дисбактериозы различного характера, дивертикулёз толстой кишки (образование своеобразных карманов в кишечной стенке).
- Несбалансированное питание. Недостаток растительной клетчатки в сочетании с большим количеством мясных продуктов высокой степени переработки вызывает нарушение перистальтики и раздражение кишечной стенки.
- Воздействие внешних факторов. Анилиновые красители, канцерогенные соединения, радиоактивное излучение могут послужить спусковым крючком для злокачественного перерождения клеток.
Стадии
Клинические симптомы рака кишечника напрямую зависят от стадии заболевания.
- Опухоль развивается в пределах эпителия и не проникает в другие ткани, метастазы отсутствуют. Клинические проявления отсутствуют либо настолько незначительны, что не привлекают внимания пациента. Заболевания обнаруживают случайно при гистологическом исследовании удалённых полипов.
- Злокачественное новообразование прорастает в подслизистый или мышечный слой, не затрагивая соседние лимфатические узлы. Заболевание может проявляться в виде начальных общих симптомов.
- Опухоль прорастает сквозь всю стенку кишечника и может затронуть соседние органы. В регионарных лимфоузлах присутствуют метастазы. Выраженная симптоматика включает общее недомогание и нарушения функции кишечника.
- Злокачественный узел даёт множественные метастазы в отдалённые органы. Пациент испытывает постоянные боли в животе, кишечные кровотечения, сильную интоксикацию продуктами распада тканей.
Диагностика
Основная сложность диагностики рака
кишечника заключается в несвоевременном обращении пациента к врачу.
На ранних стадиях клинические проявления слабо выражены, что затрудняет постановку первичного диагноза.
Для выявления опухоли назначают ряд исследований.
- Общий и биохимический анализы крови. Исследуется уровень гемоглобина, количество эритроцитов и лейкоцитов, уровень билирубина, наличие онкомаркеров и др.
- Колоноскопия. При помощи специального зонда, введенного в задний проход, онколог или гастроэнтеролог исследует толстый кишечник на наличие новообразований и язвенных дефектов. При обнаружении подозрительных участков выполняется биопсия с последующим гистологическим исследованием тканей.
- Ирригоскопия. Рентгеноконтрастное исследование толстого кишечника выявляет деформированные участки, опухоли, уплотнения и другие нарушения структуры.
- УЗИ брюшной полости. Исследование позволяет уточнить размеры новообразования, обнаружить прорастание в другие органы и метастазы в лимфоузлах, печени, брыжейке, других органах.
- КТ брюшной полости. Наиболее точное и информативное исследование позволяет оценить размеры опухоли, установить стадию ракового образования, прорастание в органы, наличие метастазов.
Лечение
Выбор метода лечения рака кишечника зависит от стадии заболевания.
- На нулевой стадии, т.е. при обнаружении полипов выполняется их удаление методом колоноскопии, без вскрытия брюшной полости
- На первой стадии хирургически удаляют сегмент кишечника с опухолью и часть брыжейки.
-
На второй стадии перед хирургической операцией проводится химиотерапия для уменьшения размеров опухоли. После операции остаточные клетки уничтожаются при помощи химиотерапии либо лучевой терапии кишечника.
- Для рака кишечника третьей стадии проводится хирургическое лечение в сочетании с химиотерапией либо лучевой терапией. Удаляются участки, поражённые раком, и регионарные лимфоузлы.
- На четвёртой стадии характер операции зависит от степени распространения злокачественных образований. При невозможности удаления опухоли выполняется паллиативное лечение, чтобы исключить непроходимость кишечника.
Прогнозы
Статистический прогноз выживаемости для рака кишечника зависит от стадии, на которой было начато лечение, и от общего состояния пациента. На первой стадии полное выздоровление наступает более чем в 90% случаев, на второй выживаемость составляет до 85%. У пациентов, прооперированных на третьей стадии, выздоровление наступает в 65% случаев, на четвёртой – выздоравливают до 35% больных. Шансы повышаются при адекватном уходе, наблюдении и предупреждении рецидивов.
Профилактика
Чем раньше обнаруживается опухоль, тем легче протекает процесс лечения, поэтому крайне желательно проходить скрининговое обследование не реже раза в год. Профилактика рака кишечника особенно важна при наличии факторов риска – специфических заболеваний кишечника, отягощённой наследственности, вредных привычек или условий работы.
Реабилитация
В первые несколько дней после хирургической операции пациенту назначают внутривенное питание. В дальнейшем необходимо придерживаться особых принципов питания, употреблять только жидкие и протёртые блюда. Специальную диету при раке кишечника назначают с учётом индивидуальных особенностей организма, но меню обязательно включает жидкие блюда, свежие и отварные овощи и фрукты. Кроме того, в период восстановления необходимо избегать физических и психологических нагрузок, регулярно посещать врача, сдавать назначенные анализы.
Диагностика и лечение рака кишечника в Москве
Обратитесь в Институт ядерной медицины, чтобы пройти обследование при помощи самого современного медицинского оборудования. При обнаружении симптомов рака кишечника вам будет назначено эффективное и щадящее лечение. Высококвалифицированные онкологи окажут всю необходимую помощь и проведут лечение на уровне, соответствующем мировым медицинским стандартам.
Вопросы и ответы
Лечится ли рак кишечника?
Даже на последней, четвёртой стадии заболевания сохраняется вероятность излечения пациента, а при более раннем обнаружении болезни шансы на полное восстановление здоровья остаются достаточно высокими.
Как распознать рак кишечника?
Начальные стадии болезни протекают бессимптомно или со слабо выраженной нечёткой симптоматикой. Поэтому необходимо ежегодно проходить обследование, которое позволит исключить риск развития опухоли до неоперабельного состояния и вовремя обнаружить опасные признаки. Обратитесь в Институт ядерной медицины по поводу обследования.
Сколько живут при раке кишечника с метастазами?
Прогноз выживаемости при раке кишечника достаточно благоприятен даже при наличии отдельных метастазов. Успех лечения зависит от их количества и локализации. Необходимо проконсультироваться у опытного специалиста, который оценит ваше текущее состояние. Вероятность выздоровления сохраняется в самых тяжёлых и запущенных случаях.
Определение
Рак кишечника (колоректальный рак) – злокачественное новообразование различных отделов толстого кишечника (слепой, ободочной, сигмовидной, прямой кишки), развивающееся из эпителиальной выстилки стенки кишечника.
Причины появления рака кишечника
Причины рака кишечника находятся на стадии изучения, однако выделяют факторы, которые могут увеличивать вероятность развития новообразований.
Наследственная предрасположенность к развитию рака автоматически включает человека в группу риска и требует особенно бережного отношения к своему здоровью, своевременного обращения за медицинской помощью и строгого соблюдения рекомендаций врача.
Формированию раковой опухоли могут предшествовать воспалительные и опухолевые заболевания слизистой оболочки кишечника: полипы, аденомы, болезнь Крона, язвенный колит. Сами по себе данные заболевания не являются злокачественными, но способны создавать условия для появления раковых клеток.
Нерациональное питание. Употребление в пищу слишком жирной пищи, большого количества простых углеводов, отсутствие или крайне малое количество в рационе продуктов с клетчаткой приводит к запорам. Плотные каловые массы способны травмировать стенку кишечника, в результате нарушается его работа, возникают микротрещины, что может приводить к перерождению здоровых клеток в злокачественные.
Табак, алкоголь и наркотики являются канцерогенами и провоцируют процесс перерождения клеток. Столь же негативно влияет на организм и загрязненная атмосфера.

Выделяют следующие гистологические типы колоректального рака:
- аденокарцинома;
- плоскоклеточный рак;
- солидный рак;
- меланома;
- скирозный рак;
- перстневидно-клеточный рак.
По характеру роста выделяют следующие разновидности злокачественных новообразований кишечника:
- экзофитный рак толстой кишки проявляется в росте опухоли в просвет кишки;
- эндофитный рак толстой кишки характеризуется ростом вглубь толщи стенки кишечника;
- смешанная форма (сочетает оба типа опухоли, в некоторых случаях представляет собой язву).
В зависимости от степени дифференциации клеток, из которых состоит опухоль, выделяют следующие типы колоректального рака:
- высокодифференцированные образования, в которых содержится более 95% железистых структур;
- умеренно дифференцированные опухоли – имеют в составе 50-90% железистых структур в клетках;
- низкодифференцированные опухоли – железистые элементы занимают от 5 до 50 % клеток;
- недифференцированные – содержат менее 5% железистых клеток.
Стадии заболевания
Согласно международной классификации TNM (tumor, nodus и metastasis), онкологи выделяют несколько стадий колоректального рака:
- T – распространенность первичной опухоли в кишечнике:
- TX – недостаточно данных для оценки первичного очага опухоли;
- T0 – первичную опухоль в кишке определить не удается;
- Tis – опухоль растет в пределах слизистой оболочки;
- T1 – опухоль прорастает в подслизистую основу;
- T2 – опухоль прорастает в мышечный слой стенки кишечника;
- T3 – опухоль прорастает через все слои стенки кишки;
- T4 – опухоль прорастает в соседние органы.
- N – характеризует наличие раковых клеток в регионарных (находящихся рядом с опухолью) лимфоузлах;
- NX – недостаточно данных для оценки регионарных лимфатических узлов;
- N0 – лимфатические узлы не поражены;
- N1 – метастазы обнаружены в 1-3 регионарных лимфатических узлах;
- N2 – метастазы обнаружены в 4 и более регионарных лимфатических узлах.
- M говорит о наличии отдаленных метастазов в различных органах:
- М0 – отдаленные метастазы отсутствуют;
- M1 – отдаленные метастазы есть.
При постановке диагноза врачами-онкологами также используется классификация, согласно которой колоректальный рак проходит 4 стадии:
- 1-я стадия характеризуется прорастанием опухоли в стенку органа, при этом она не распространяется за его пределы, метастазы отсутствуют в регионарных лимфоузлах, поэтому показатель пятилетней выживаемости превышает 90%.
Тубулярная аденома толстой кишки с дисплазией 1-й степени может развиваться у пациента бессимптомно.
- 2-я стадия – новообразование выходит за пределы кишечника, метастазы в лимфатических узлах не обнаруживаются. Рак 2-й стадии характеризуется выживаемостью до 75%;
- 3-я стадия характеризуется прорастанием опухоли в серозную оболочку и метастазированием в лимфатические узлы. Колоректальный рак 3-й стадии имеет благоприятный прогноз примерно в 50% случаев;
- 4-я стадия – терминальная. Опухоль поражает близлежащие органы, отмечается образование метастазов. Если диагностирован колоректальный рак 4-й стадии, продолжительность жизни снижена: в течение первых пяти лет удается выжить только 10% больных.

Клинические проявления колоректального рака зависят от локализации опухоли и стадии заболевания. Довольно часто на начальных этапах пациенты не предъявляют никаких жалоб, а опухоль обнаруживается только во время обследования.
Скрытое кровотечение можно рассматривать как один из ранних симптомов. Первоначально его можно обнаружить только с помощью теста на скрытую кровь.
Довольно часто специфическим симптомом рака толстой кишки является кишечная непроходимость. Она возникает из-за того, что просвет кишки перекрывается опухолью. Симптомы и тяжесть этого состояния обуславливаются локализацией обтурации (закупорки). Просвет в правом отделе толстого кишечника довольно широкий, поэтому кишечное содержимое на первых порах имеет мягкую или кашицеобразную консистенцию. Непроходимость здесь развивается лишь на терминальных стадиях заболевания. В сигмовидной и прямой кишке просвет более узкий, поэтому при локализации новообразования здесь содержимое кишечника имеет плотную консистенцию, пациента беспокоят задержка стула, вздутие живота и схваткообразные боли. Постепенно присоединяются симптомы обезвоживания.
Кишечная непроходимость — это жизнеугрожающее состояние, которое требует немедленной медицинской помощи.
В ряде случаев обтурация может иметь компенсированный характер. Сначала больного беспокоят запоры, боль и вздутие живота, которые сменяются зловонными диареями, обусловленными присутствием гнилостной микрофлоры. Постепенно компенсированная непроходимость неизбежно переходит в полную.
Опухоли большого размера могут распадаться, что проявляется выраженными кровотечениями. При локализации источника кровотечения в ободочной кишке в редких случаях возникает мелена — дегтеобразный (черный), кашицеобразный стул. Он является результатом ферментации крови кишечным содержимым. Если вовлечена прямая или сигмовидная кишка, наблюдается выделение алой крови.
На фоне массированной кровопотери развивается острая постгеморрагическая анемия, сопровождающаяся слабостью, бледностью кожных покровов и головокружением.
При локализации рака в прямой кишке могут присутствовать патологические выделения из заднего прохода — слизь, кровь, гнойно-некротические массы, фрагменты новообразования.
Неспецифические симптомы при колоректальном раке: общая слабость, снижение веса, потеря аппетита, вздутие живота.
Симптомы, характерные для различных стадий заболевания
Симптомы 1-й стадии: периодический дискомфорт в кишечнике, запоры или диареи, в редких случаях – прожилки крови и слизи в кале.
Симптомы 2-й стадии: периодические запоры, которые сменяет диарея, метеоризм, абдоминальная боль, отрыжка, изжога, прожилки крови и слизи в кале.
Симптомы 3-й стадии: абдоминальная боль и боль в желудке, обильные выделения крови и слизи в кале, метеоризм, запоры, не поддающиеся лечению, частая тошнота, периодически возникающая рвота. При обследовании выявляются пораженные метастазами регионарные лимфатические узлы.
Симптомы 4-й стадии: крайне выраженные абдоминальные боли, кровь и гной в кале. Больной сильно худеет, теряет аппетит, развивается железодефицитная анемия, непроходимость кишечника.
Метастазирование злокачественного образования в толстом кишечнике в другие органы:
- Рак сигмовидной кишки 4-й степени с метастазами в печени проявляется у больных скоплением жидкости в брюшной полости, тошнотой и рвотой, желтухой и общим истощением организма.
- При метастазировании рака в легкие больные испытывают сильные боли в грудной клетке, приступы кашля, одышку, происходит отделение крови при кашле.
Диагностика колоректального рака
Основной метод диагностики – колоноскопия.
Ирригоскопия с контрастированием бариевой взвесью позволяет визуализировать пораженный участок толстой кишки.
Магнитно-резонансную томографию малого таза применяют для понимания точной локализации опухолевого процесса и его стадии.
Позитронно-эмиссионная томография позволяет уточнить границы распространения опухоли с помощью меченых радиоизотопов.
Рентгеновское исследование грудной клетки применяется для выявления метастазов в отдаленных органах.
К какому врачу обращаться
Диагностикой и лечением рака кишечника занимаются
врачи-онкологи
.
Лечение рака кишечника
Основным методом терапии колоректального рака остается хирургическое удаление опухоли с захватом здоровой ткани. Дальнейшая тактика лечения определяется степенью поражения кишечника.
Химиотерапевтическое лечение проводят препаратами, действие которых направлено на уничтожение атипичных клеток и снижение риска образования метастазов. Химиотерапия при раке прямой кишки проводится до оперативного вмешательства или после операции. Химиотерапию применяют в качестве основного метода лечения при опухоли, которая не может быть удалена в ходе операции.
Таргетные препараты действуют на клеточные механизмы, которые отвечают за канцерогенез (образование и развитие злокачественной опухоли). Они не могут полностью уничтожить раковые клетки, но существенно замедляют их рост. Ввиду своего узкоспециализированного действия эти препараты назначаются только после выполнения специальных анализов, которые выявляют наличие мутаций, при которых показана или, наоборот, неэффективна таргетная терапия.
Лучевую терапию используют при лечении рака прямой кишки, поскольку другие отделы кишечника обладают выраженной физиологической подвижностью, что делает невозможным четкое планирование полей облучения. В остальных случаях лучевую терапию используют с паллиативной целью для лечения отдаленных метастазов.
Осложнения
Осложнения колоректального рака опасны для жизни больного. К ним относятся кровотечение из опухоли, острая обтурационная толстокишечная непроходимость, перфорациия (прободение) опухоли, абсцесс (гнойно-септическое осложнение), распространение опухоли на соседние органы и ткани с нарушением их функций.
Профилактика рака кишечника
Профилактические меры злокачественных новообразований включают регулярное обследование лиц, входящих в группу риска. Особое внимание уделяют пациентам с полипами толстой кишки. В скрининговые мероприятия входят: ежегодный анализ кала на скрытую кровь, каждые 3-5 лет – колоноскопия.
Лица с отягощенным анамнезом (семейным полипозом) подлежат обследованию каждые 2-3 года.
Общие меры профилактики рака прямой кишки включают активный образ жизни, правильное сбалансированное питание, богатое растительной клетчаткой без перегруженности животными жирами, отказ от курения и злоупотребления алкогольными напитками, своевременное выявление и лечение заболеваний, провоцирующих развитие злокачественных опухолей.
Вторичная профилактика рака заключается в раннем обнаружении патологии, в результате чего увеличиваются шансы на успешное излечение.
Источники:
- Клинические рекомендации. Злокачественные новообразования ободочной кишки и ректосигмоидного отдела. Разраб.: Ассоциация онкологов России, Российское общество клинической онкологии, Российское колопроктологов России. 2020. – 70 с.
- Клинические рекомендации. Рак прямой кишки. Разраб.: Ассоциация онкологов России, Российское общество клинической онкологии. – 2018. – 56 с.
- Денисенко В.Л., Гаин Ю.М. Осложнения колоректального рака: проблемы и перспективы // Новости хирургии. – 2011. – Т. 19. – № 1. – С. 103-110.
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Для корректной оценки результатов ваших анализов в динамике предпочтительно делать исследования в одной и той же лаборатории, так как в разных лабораториях для выполнения одноименных анализов могут применяться разные методы исследования и единицы измерения.