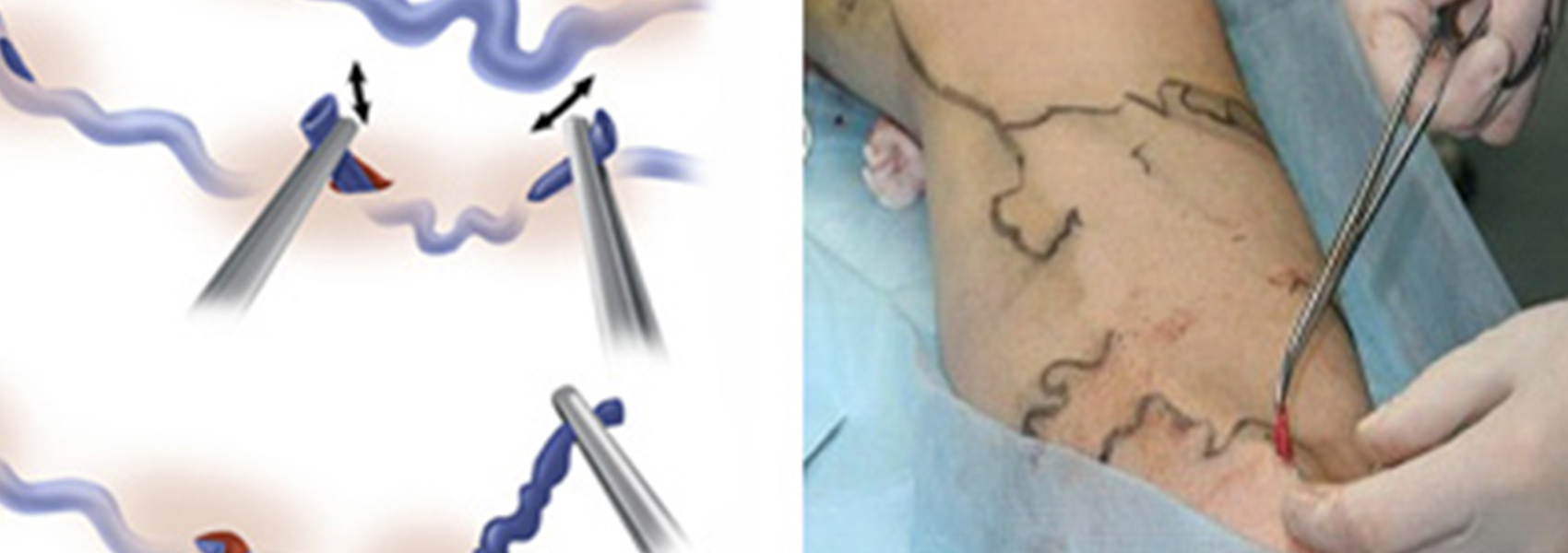
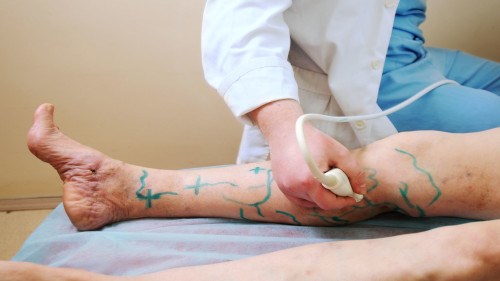
Инъекции в вену – довольно сложная процедура, которую не рекомендуется проводить самостоятельно. Если вызвать врача не удается, то важно знать базовые правила и небольшие хитрости в самостоятельном поиске вены и установке капельницы. Рассмотрим их.
Улучшаем доступ к вене
Залог правильной инъекции – доступность вены и ее видимость. Многие улучшают доступ к ней неправильно, связано это с противоречивой информацией из сомнительных источников. Опытные же врачи советуют остановиться на 5 способах.
Много жидкости
Дайте человеку воды (не менее 250 мл) за час до того, как будете вводить лекарство. Зачем это нужно? По двум причинам:
- Количество воды в организме напрямую влияет на то, как быстро кровь перекачивается по венам. А от этой скорости влияет то, насколько они заметны.
- При обезвоженности довольно сложно найти вену, особенно непрофессионалу.
Следующий способ поможет приблизиться к нужному результату.
Ставите капельницу в первый раз? Лучше обратитесь к специалисту!
Мы поставим капельницу у вас на дому через 1 час.
Пальпация вены
Найдите вену (или ее предполагаемое место) и положите палец. Им же помассажируйте участок в течение 30 секунд, но не сильно давите. Эта несложная процедура увеличит вену в размере, благодаря чему ее будет лучше видно.
Существует миф, связанный с пальпацией. Считается, что если хлопать по вене пальцами, то она приблизится к поверхности кожи. На самом деле человек добьется только противоположного результата. Вена сожмется, и ее будет проблемно заметить.
Согревание
Начинать поиски вены можно с этого способа, так как он достаточно эффективен. Связано это с тем, что вена благодаря теплу расширяется и увеличивается. Лучше всего согреть человека, которому собираетесь делать инъекцию. Есть несколько советов:
- Если на улице холодно, а человек только пришел домой, не делайте инъекцию. Подождите, пока он согреется. Рекомендуется укрыть его пледом и дать расслабиться.
- Отлично действуют горячие напитки, будь это кофе или чай. Идеальный вариант – принятие ванны, но не делайте инъекцию прямо во время купания.
- Если на это нет времени, возьмите полотенце и поместите в микроволновую печь (достаточно 30 секунд). Оно быстро нагреется, и им можно обмотать место вокруг вены. Другой вариант – намочить место инъекции, а потом погреть феном.
Тепло – отличный вариант, если предстоит капельница для сложных вен, поэтому игнорировать этот способ не стоит.
Принцип гравитации
Способ, несмотря на простоту, очень эффективен. Попросите человека лечь на кровать или диван таким образом, чтобы рука свисала. Здесь за дело берется принцип гравитации: кровь начинает приливать к руке, в результате чего вены становятся темнее, заметнее и больше.
Можно попробовать и другой способ: человеку нужно вытянуть руку и сделать круговые движения. Достаточно полминуты для того, чтобы вены были видны долгое время.
Сжимание
В доме каждого найдется резиновый мячик или предмет, который его заменяет. Человеку достаточно лишь интенсивно сжимать и разжимать его, благодаря чему вены будут заметнее. Такой мячик особенно стоит приобрести, если предстоит капельница со сложными венами. Ведь если особых проблем с их видимостью нет, достаточно просто сжимать руки в кулаки и разжимать их.
Проблема сложных вен
Обычно уколы в вену не доставляют проблем, если есть определенный опыт. Но есть категория людей, у которых они не видны или малозаметны – так называемые сложные вены. Проблема в том, что в них довольно неудобно делать инъекции, из-за чего практически всегда появляются осложнения (гематомы или введение лекарство мимо вены).
Есть несколько причин:
- Частые инъекции.
- Наркотики и следствие введения этих веществ в вену.
- Наследственность. Связано это с особенным строением венозным сосудов.
- Лишний вес. Из-за того, что человек полный (в том числе и в месте инъекций), жир перекрывает вены.
- Нерегулярные занятие спортом. Больше актуально у женщин, чем у мужчин, так как они реже выполняют тяжелую физическую работу.
Причины могут быть и временными. Например, человек принимает препараты, которые увеличивают тонус венозной стенки. Он может попросту переохладиться или бояться инъекции.
Такие случаи лучше доверить профессионалам. При неправильном подходе лекарство может пойти не в вену, а клетчатку, которая ее окружает. Большой синяк на месте укола – не только эстетическая проблема, но еще и болезненная.
Ставим капельницу
Как известно, капельница – один из самых эффективных способов ввести лекарство пациенту, поэтому навык правильной установки пригодится всем.
Начальная подготовка
Подготовка проста, но это не отменяет ее важности:
- Подготовьте стойку.
- Вымойте руки. Это обязательный этап, причем руки нужно мыть правильно. Сначала мойте ладони, затем – их тыльную сторону и участки между пальцами.
- Приготовьте набор, в который входят трубка и зажим. Если вы ставите капельницу ребенку, то рекомендуется микронабор, взрослым – макронабор.
- Выберите иглу. Здесь действует правило: чем больше длина иглы, тем она тоньше.
- Подготовьте инструменты.
Рекомендуется сложить приборы в одном месте.
Подготовка капельницы
Здесь все просто: нужно взять пакет с лекарством и найти его место соединения. Именно туда и вставляется набор. Это место потрите ватой со спиртом.
Потом нужно подключить капельницу к пакету, повесить ее на стойку. Часто непрофессионалы не замечают, что в системе есть пузырьки. Чтобы от них избавиться, нужно жидкость провести до конца трубки.
Важно, чтобы трубка не касалась пола. Это важно потому, что капельница стерильна и в ней нет микробов. На полу всегда есть бактерии, вредные микроорганизмы в том числе.
Установка капельницы
Теперь работа непосредственно с пациентом. Многие во время этого процесса нервничают, что усложняет видимость вен. Поэтому стоит потратить время на описание процесса, психологически подготовить к инъекции. Это особенно важно, если нужно поставить капельницу со сложными венами.
Далее уложите человека на кровать (здесь можно использовать описанный принцип гравитации). Также такое положение снижает болевые ощущения от укола.
Теперь стоит найти место для установки катетера. Лучше всего, если это будет рука, которой человек не пишет. Перевяжите руку жгутом. В сочетании с описанными выше советами ошибиться во время инъекции будет сложно. Потрите кожу ватой, смоченной в спирте.
Следующий шаг – катетер. Вставляйте его под углом 30-45 градусов и держите так, будто это шприц. Как только внутри появится кровь, угол нужно уменьшить. Катетер должен располагаться параллельно коже. Далее сделайте следующее:
- Протолкните катетер на 2 мм.
- Зафиксируйте иглу, после чего снова протолкните катетер.
- Достаньте иглу, ее можно выбросить.
Теперь можно убрать жгут и снова протереть место инъекции.
Самая ответственная и сложная часть выполнена, осталось вставить трубку в катетер, убрать зажим капельницы и закрепить положение (можно воспользоваться пластырем).
Выезд оплачивается отдельно — от 550 рублей
Звоните:
Выезд оплачивается отдельно — от 550 рублей
Звоните:
Рекомендуется использовать сначала физраствор, чтобы понять успешность процедуры. Если вы поставили капельницу неправильно, то прилегающие ткани начнут отекать или появятся другие симптомы. Понаблюдайте за пациентом, после чего замените на нужное лекарство и поставьте нужную скорость его поступления.
Постановка капельницы и нахождение вены – довольно простое занятие, в котором сложно ошибиться, если делать все по плану. Проблема в том, что нюансов процедуры довольно много, будь это стресс пациента или размер иглы, а некоторые ее этапы можно проигнорировать по невнимательности. Поэтому при возможности лучше доверять это дело профессионалам.
Первая попытка создать классификацию поверхностной венозной сети нижних конечностей в нашей стране принадлежит известному отечественному анатому В.Н.Шевкуненко (1949). Он считал, что происходящая в эмбриогенезе редукция первичной венозной сети приводит к возникновению магистральных подкожных стволов. В соответствии с этим, все возможные варианты строения он разделил на три типа: а) тип неполной редукции; б) тип крайней степени редукции и в) промежуточный тип (Рис. 4).

Рис. 4. Типы изменчивости поверхностных вен нижних конечностей (Шевкуненко В.Н., 1949)
а – магистральный тип б – промежуточный тип в – рассыпной тип
Если в поверхностной венозной системе, преимущественно на голени, доминирует промежуточный тип строения вен, то для глубоких вен наиболее распространена магистральная форма, являющаяся результатом крайней степени редукции первичной венозной сети. При данной форме глубокие вены представлены двумя равноценными стволами, с малым числом анастомозов между ними. При рассыпной форме – вены голени многоствольные, с большим числом анастомозов. Промежуточная форма занимает среднее положение. Все три типа строения поверхностной венозной системы нижних конечностей (магистральный, рассыпной и промежуточный) изучены достаточно подробно и не вызывают существенных споров (рис. 4). Значительно больше разногласий существует в описании особенностей строения глубоких вен на различных уровнях нижней конечности, особенно их взаимосвязи между собой. Истоками нижней полой вены являются вены стопы, где они образуют две сети – кожную венозную подошвенную сеть и кожную венозную сеть тыла стопы. Общие тыльные пальцевые вены, входящие в состав кожной венозной сети тыла стопы, анастомозируя между собой, образуют кожную тыльную венозную дугу стопы. Концы этой дуги продолжаются в проксимальном направлении в виде двух продольных венозных стволов: латеральной краевой вены (v. marginalis lateralis) и медиальной вены (v.marginalis medialis). Продолжением этих вен на голени являются, соответственно, малая и большая подкожные вены.
На подошвенной поверхности стопы выделяют подкожную венозную подошвенную дугу, которая широко анастимозирует с краевыми венами и посылает в каждый межпальцевой промежуток межголовчатые вены, которые анастомозируют с венами, образующующими тыльную дугу. Глубокая венозная система стопы формируется из парных вен-спутниц, сопровождающих артерии. Эти вены образуют две глубокие дуги: тыльную и подошвенную. Поверхностные и глубокие дуги связаны многочисленными анастомозами. Из тыльной глубокой дуги формируются передние большеберцовые вены (vv. tidiales anteriores), из подошвенной (vv. tidiales posteriores) – задние большеберцовые, принимающие малоберцовые (vv. peroneae).
Таким образом, тыльные вены стопы переходят в передние большеберцовые, а подошвенные медиальные и латеральные образуют задние большеберцовые вены.
Венозные клапаны имеются лишь в наиболее крупных венах стопы. Их локализация и количество непостоянны. Поверхностная венозная система стопы связана с глубокой системой сосудами, не имеющими клапанов. Этот факт имеет немаловажное значение в клинической практике, так как введение различных лекарственных и контрастных веществ в поверхностные вены стопы в дистальном направлении обеспечивает беспрепятственное поступление их в глубокую венозную систему нижней конечности. Благодаря этой анатомической особенности, возможно также измерение венозного давления в глубоких венах сегмента стопы, путем пункции поверхностной вены стопы. По данным ряда авторов на уровне стопы находится около 50 таких сосудов, из которых 15 расположены на уровне подошвы.
Венозная система голени представлена тремя основными глубокими коллекторами (передними, задними большеберцовыми и малоберцовыми) и двумя поверхностными — большой и малой подкожными венами. Поскольку основную нагрузку в осуществлении оттока с периферии несут задние большеберцовые вены, в которые дренируются малоберцовые вены, именно характер их поражения определяет выраженность клинических проявлений нарушений венозного оттока из дистальных отделов конечности.
Большая подкожная вена нижней конечности (v. saphena magna), являясь продолжением медиальной краевой вены (v. marginalis medialis), переходит на голень по переднему краю внутренней лодыжки, далее проходит вдоль медиального края большеберцовой кости и, огибая сзади медиальный мыщелок бедренной кости, в области коленного сустава переходит на внутреннюю поверхность бедра.
Малая подкожная вена (v. saphena parva) является продолжением наружной позадилодыжечной краевой вены стопы (v. marginalis lateralis). Проходя позади наружной лодыжки и направляясь кверху, малая подкожная вена сначала располагается по наружному краю ахиллова сухожилия, а затем ложится на его заднюю поверхность, приближаясь к средней линии задней поверхности голени. Обычно, начиная с этой области, вена представлена одним стволом, реже – двумя стволами. На границе средней и верхней трети голени малая подкожная вена проникает в толщу глубокой фасции и располагается между ее листками. Достигнув подколенной ямки, она прободает глубокий листок фасции и впадает в подколенную вену. Реже, малая подкожная вена, проходя выше подколенной ямки, впадает в бедренную вену или притоки глубокой вены бедра, а иногда заканчивается в каком-либо притоке большой подкожной вены. Часто в своем терминальном отделе вена раздваивается и впадает в глубокие или подкожные вены двумя стволами. В верхней трети голени малая подкожная вена образует многочисленные анастомозы с системой большой подкожной вены.
Большая и малая подкожные вены на своем протяжении имеют большое количество глубоких ветвей. Глубокие вены голени в верхней трети ее образуют подколенную вену, истоками которой служат задние и передние большеберцовые вены.
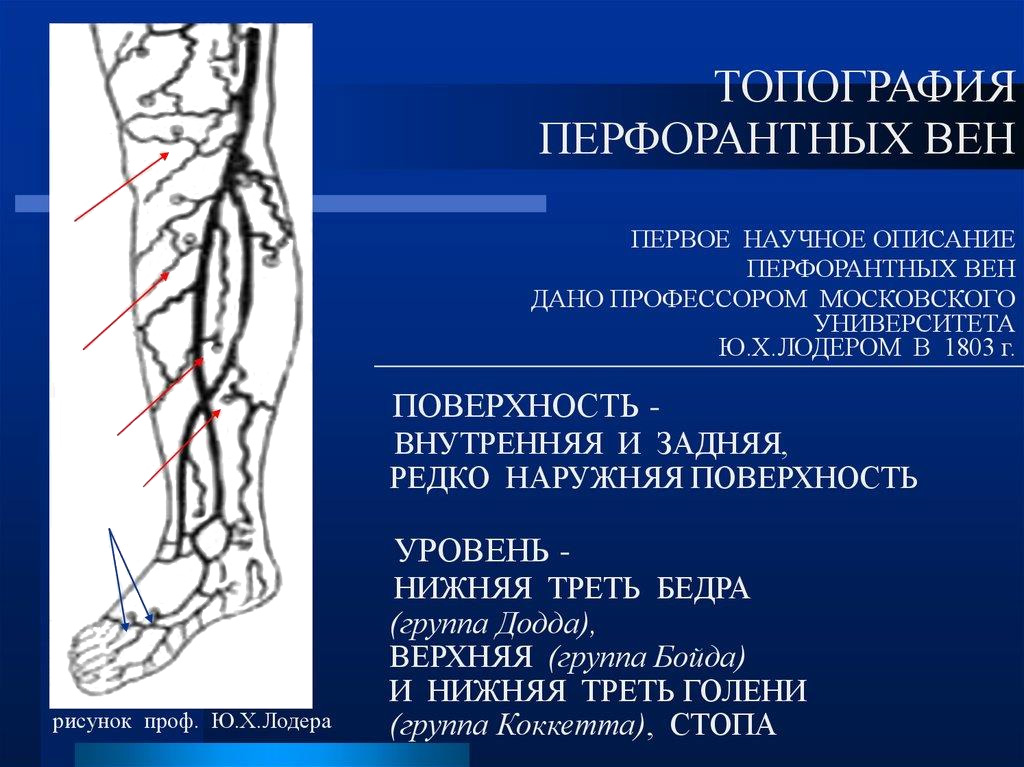
Поверхностные вены сообщаются с глубокими посредством перфорирующих вен или перфорантов (vv. perforantes). Первое описание перфорантных вен принадлежит русскому ученому Ю.Х. Лодеру (1803 г.). Он же впервые подразделил эти вены на: прямые, соединяющие основные стволы подкожных вен с глубокими, и непрямые, обеспечивающие связь притоков подкожных вен с глубокими венозными магистралями. С этого времени в литературе сохраняется терминологическая путаница в отношении вен, связывающих поверхностную и глубокую венозные системы. R. Linton определил прямые перфорантные вены, как вены, связующие поверхностные вены с глубокими, а коммуникантные, как вены, соединяющие поверхностные вены с мышечными. Нередко в литературе и практике термины «перфоранты» и «коммуниканты» считаются равнозначными и употребляются произвольно. В отечественной литературе в настоящее время общепринято считать прямыми коммуникантные вены, впадающие в основные стволы глубоких вен; непрямыми коммуникантные вены, соединяющие поверхностные вены с мышечными притоками глубоких вен. Перфорантными называют отделы коммуникантных вен на уровне прохождения (перфорации) собственной фасции голени. Многие авторы объединяют понятия перфорантных и коммуникантных вен в единую группу внутренних прободающих вен. Начинаясь от поверхности одним или несколькими притоками, после слияния ствол вены проходит через фасцию, впадая в глубокую или мышечную вену самостоятельно, либо разделяясь на ветви. В связи с этим некоторые авторы выделяют соответственно несколько форм коммуникантных вен: простая, сложная, атипичная, ветвящаяся и собирающая. Другие исследователи считают, что вена-перфоратор обеспечивает направленную передачу крови из осей поверхностных вен в глубокие вены с помощью перфорации поверхностного апоневроза. Коммуникантная вена способствует индифферентной диффузии крови между различными осями или участками поверхностных вен в супраапоневротические пространства. При этом подразделение этих вен идет по основным топографическим группам медиальным, латеральным и задним.
В каждой нижней конечности описано до 155 перфорантов, называемых «постоянными» и выявляемых не менее, чем в 75% исследований и оперативных вмешательств, проведенных по поводу варикозной болезни. Связь между подкожными и глубокими венами осуществляется главным образом опосредованно, то есть через мышечные вены. Количество прямых коммуникантных вен на голени колеблется в пределах от 3 до 10. Непрямых коммуникантных вен гораздо больше, чем прямых. Большинство перфорантов расположены вдоль осей «силовых» линий. Такое расположение отвечает функциональной необходимости. Простейший комплекс вены-перфоратора представлен простой веной Coсkett. Она содержит: 1) сегмент супраапоневротический, берущий свое начало в ближайшей оси поверхностной вены; 2) сегмент трансапоневротический, перфорирующий поверхностный апоневроз через больший или меньший просвет, позволяющий в ряде случаев обеспечить проход совместно с веной артериолы и ветви нерва; 3) сегмент субапоневротический, весьма быстро заканчивающийся в ближайшей оси глубокой вены; 4) клапанный аппарат, классически включающий 1-2 супра-апоневротических клапана, 1-3 субапоневротических клапана, обязательным элементом которых является наличие прикрепительного кольца, соответствующего утолщению венозной стенки.
Вариабелен и диаметр коммуникантных вен. По различным данным в норме он колеблется от 0,1 до 4 мм. При патологических процессах эктазия коммуникантных вен может достигать 7 — 8 и более мм. С точки зрения практической хирургии, наиболее приемлема на наш взгляд классификация французской флебологической школы. Они разделяют перфорантные вены на минимальные (1-1,5 мм), средние (2-2,5 мм) и объемные (3-3,5мм). Термин мегавена применяется для сосудов диаметром более 5 мм. Их называют также перфорационными, комиссуральными и коммуникационными венами.
Благодаря последним анатомическим, ультразвуковым и эндоскопическим исследованиям венозной системы нижних конечностей, появилась возможность отчетливо распознавать венозные клапаны, которые имеют вид прозрачной вуали и способны сопротивляться мощным гемодинамическим ударам мышечных насосов. Количество, локализация и направленность створок клапанных структур вен также достаточно вариабельны. Утверждение, что все вены, связующие поверхностную и глубокую венозные системы имеют клапаны, пропускающие кровь только в глубину не может быть признано абсолютно достоверным, так как выявлены бесклапанные перфорантные вены на стопе и голени. В венах голени также имеются клапаны, створки которых ориентированы в сторону поверхностных вен в одних случаях и в обратном направлении — в других. Пассивно функционируя в зависимости от направленности кровотока, клапанный аппарат вен нижних конечностей предотвращает ретроградный сброс крови, защищая венулы и капилляры от резкого перепада давления при работе мышечно-венозных механизмов стопы, голени и бедра. Отсюда и взаимная обусловленность локализации и функции клапанов.
Значительная вариабельность строения поверхностной венозной сети нижних конечностей усугубляется разночтением в названиях вен и присутствием большого количества эпонимов (фамилий авторов, их описавших), особенно в наименованиях перфорантных вен. Для устранения таких разночтений и создания унифицированной терминологии вен нижних конечностей в 2001 году в Риме был создан Международный междисциплинарный консенсус по венозной анатомической номенклатуре. Согласно ему все вены нижних конечностей условно подразделяются на три системы:
1. Поверхностные вены
2. Глубокие вены
3. Перфорантные вены.
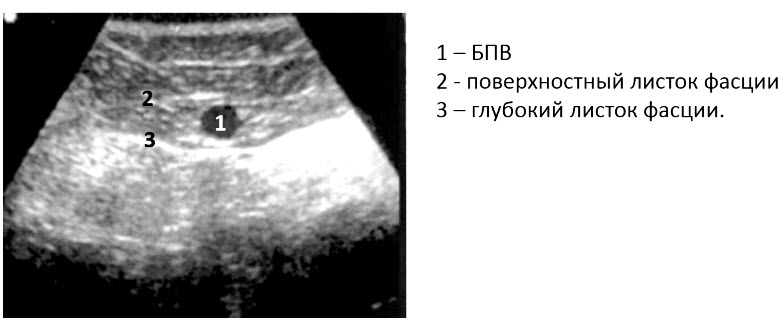
Поверхностные вены лежат в промежутке между кожей и глубокой (мышечной) фасцией. БПВ при этом находится в своем собственном фасциальном футляре, образованным расщеплением поверхностной фасции. Ствол МПВ также находится в собственном фасциальном футляре, наружная стенка которого представляет собой поверхностный листок мышечной фасции. Поверхностные вены обеспечивают отток примерно 10% крови от нижних конечностей. Глубокие вены расположены в пространствах, располагаемых глубже этой мышечной фасции. Кроме этого, глубокие вены всегда сопровождают одноименные артерии, чего не бывает с поверхностными венами. Глубокие вены обеспечивают основной дренаж крови – 90% всей крови от нижних конечностей оттекает по ним. Перфорантные вены прободают глубокую фасцию, соединяя при этом поверхностные и глубокие вены. Термин «коммуникантные вены» оставлен для вен, соединяющих между собой те или иные вены одной системы (т.е. или поверхностные между собой, или глубокие между собой).
Рис. 5. Поверхностные вены нижних конечностей
Основные поверхностные вены:
1. Большая подкожная вена (БПВ) – vena saphena magna, в англоязычной литературе – great saphenous vein (GSV). Своим истоком имеет медиальную краевую вену стопы. Идет кверху по медиальной поверхности голени, а затем бедра. Дренируется в БВ на уровне паховой складки. Имеет 10-15 клапанов. Поверхностная фасция расщепляется на два листка, образуя канал для БПВ и кожных нервов. На бедре ствол БПВ и его крупные притоки по отношению к фасции могут принимать три основных типа взаиморасположения:
i-тип, при котором ствол БПВ целиком лежит субфасциально от сафено-феморального соустья до коленного сустава.
h-тип, при котором ствол БПВ сопровождает крупный приток, расположенный надфасциально. В определенном месте он прободает фасцию и впадает в БПВ. Дистальнее этого места ствол БПВ, как правило, значительно меньшего диаметра, чем его приток.
s-тип, крайняя степень h-типа, при этом ствол БПВ дистальнее места впадения притока аплазирован. При этом создается впечатление, что ствол БПВ в какой-то момент круто меняет направление, прободая фасцию.
Имеющийся фасциальный канал многими авторами рассматривается как защитный наружный «чехол», предохраняющий ствол БПВ при повышении давления в нем, от чрезмерного растяжения.
Наиболее постоянные притоки:
Межсафенная (ые) вена (ы) (vena(e)) intersaphena(e) в англоязычной литературе – intersaphenous vein(s) – идёт (идут) по медиальной поверхности голени. Соединяет между собой БПВ и МПВ. Часто имеет связи с перфорантными венами медиальной поверхности голени.
Задняя окружающая бедро вена (vena circumflexa femoris posterior), в англоязычной литературе – posterior thigh circumflex vein. Может иметь своим истоком МПВ, а также латеральную венозную систему. Поднимается из задней части бедра, обвивая его, и дренируется в БПВ.
Передняя окружающая бедро вена (vena circumflexa femoris anterior), в англоязычной литературе – anterior thigh circumflex vein. Может иметь своим истоком латеральную венозную систему. Поднимается по передней поверхности бедра, огибая его, и дренируется в БПВ.
Задняя добавочная большая подкожная вена (vena saphena magna accessoria posterior), в англоязычной литературе – posterior accessory great saphenous vein (сегмент этой вены на голени называется задняя арочная вена или вена Леонардо). Так называется любой венозный сегмент на бедре и голени идущий параллельно и кзади от БПВ.
Передняя добавочная большая подкожная вена (vena saphena magna accessoria anterior), в англоязычной литературе – anterior accessory great saphenous vein. Так называется любой венозный сегмент на бедре и голени идущий параллельно и кпереди от БПВ.
Поверхностная добавочная большая подкожная вена (vena saphena magna accessoria superficialis), в англоязычной литературе – superficial accessory great saphenous vein. Так называется любой венозный сегмент на бедре и голени идущий параллельно от БПВ и поверхностнее относительно её фасциального футляра.
Паховое венозное сплетение (confluens venosus subinguinalis), в англоязычной литературе – confluence of superficial inguinal veins. Представляет собой терминальный отдел БПВ возле соустья с БВ. Сюда кроме перечисленных последних трех притоков, впадают три достаточно постоянных притока: поверхностная надчревная вена (v.epigastrica superficialis), наружная срамная вена (v.pudenda externa) и поверхностная вена, окружающая подвздошную кость (v. circumflexa ilei superficialis). В англоязычной литературе существует давно устоявшийся термин Crosse обозначающий этот анатомический сегмент БПВ с перечисленными притоками.
Малая подкожная вена (vena saphena parva), в англоязычной литературе – small saphenous vein. Имеет своим истоком наружную краевую вену стопы. Поднимается по задней поверхности голени и впадает в подколенную вену чаще всего на уровне подколенной складки.
Принимает следующие притоки:
Поверхностная добавочная малая подкожная вена (vena saphena parva accessoria superficialis), в англоязычной литературе — superficial accessory small saphenous vein. Идёт параллельно со стволом МПВ над поверхностным листком её фасциального футляра. Часто самостоятельно впадает в подколенную вену.
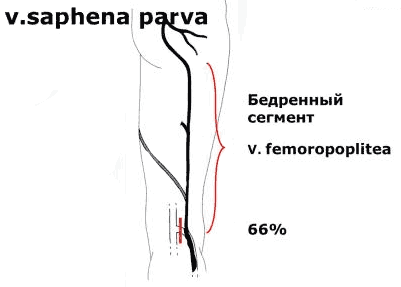
Краниальное продолжение малой подкожной вены (extensio cranialis venae saphenae parvae), в англоязычной литературе cranial extension of the small saphenous vein. Ранее называлась бедренно-подколенной веной (v. femoropoplitea). Является рудиментом эмбрионального межвенозного анастомоза. Когда имеется анастомоз между этой веной и задней окружающей бедро веной из системы БПВ, она носит название вена Джиакомини.
Латеральная венозная система (systema venosa lateralis membri inferioris), в англоязычной литературе – lateral venous system. Расположена по латеральной поверхности бедра и голени. Предполагается, что она является рудиментом существовавшей в эмбриональный период системы латеральной маргинальной вены.
Несомненно, что перечислены и имеют собственные имена только основные клинически значимые венозные коллекторы. Учитывая высокое разнообразие строения поверхностной венозной сети, прочие не вошедшие сюда поверхностные вены следует называть по их анатомической локализации. Глубокие вены, как уже указывалось, расположены глубже мышечной фасции и часто сопровождают одноименные артерии.
Рис. 6. Перфорантные вены латеральной и задней поверхностей нижних конечностей
Перфорантные вены – одна из самых многочисленных и разнообразных по форме и строению венозных систем. В клинической практике часто называются по фамилиям авторов, причастных к их описанию. Это не только неудобно и тяжело для запоминания, но иногда и исторически не совсем корректно. Поэтому в приведенном международном консенсусе предлагается называть перфорантные вены по их анатомической локализации.
Рис. 7. Перфорантные вены передней и медиальной поверхностей нижних конечностей
Таким образом, все перфорантные вены нижних конечностей следует разделить на 6 групп, которые разбиты на подгруппы:
1. Перфорантные вены стопы
1.1. дорсальные перфорантные вены стопы
1.2. медиальные перфорантные вены стопы
1.3. латеральные перфорантные вены стопы
1.4. плантарные перфорантные вены стопы
2. Перфорантные вены лодыжки
2.1. медиальные перфорантные вены лодыжки
2.2. передние перфорантные вены лодыжки
2.3. латеральные перфорантные вены лодыжки
3. Перфорантные вены голени
3.1. медиальные перфорантные вены голени
3.1.1. паратибиальные перфорантные вены
3.1.2. заднебольшеберцовые перфорантные вены
3.2. передние перфорантные вены голени
3.3. латеральные перфорантные вены голени
3.4. задние перфорантные вены голени
3.4.1. медиальные икроножные перфорантные вены
3.4.2. латеральные икроножные перфорантные вены
3.4.3. междуглавые перфорантные вены
3.4.4. параахиллярные перфорантные вены
4. Перфорантные вены области коленного сустава
4.1. медиальные перфорантные вены области коленного сустава
4.2. наднадколенниковые перфорантные вены
4.3. перфорантные вены латеральной поверхности коленного суста- ва
4.4. поднадколенниковые перфорантные вены
4.5. перфорантные вены подколенной ямки
5. Перфорантные вены бедра
5.1. Медиальные перфорантные вены бедра
5.1.1. Перфорантные вены приводящего канала
5.1.2. Перфорантные вены паховой области
5.2. Перфорантные вены передней поверхности бедра
5.3. Перфорантные вены латеральной поверхности бедра
5.4. Перфорантные вены задней поверхности бедра
5.4.1. Перфорантные вены заднее-медиальной поверхности бе- дра
5.4.2. Седалищные перфорантные вены
5.4.3. Перфорантные вены заднее-латеральной поверхности бе- дра
5.5. Срамные перфорантные вены
6. Перфорантные вены ягодиц
6.1. Верхние ягодичные перфорантные вены
6.2. Средние ягодичные перфорантные вены
6.3. Нижние ягодичные перфорантные вены
Все лекции для врачей удобным списком
Методика УЗИ вен нижних конечностей. Анатомия вен нижних конечностей. Лекция для врачей
15 июля 2022
Лекция для врачей «Методика УЗИ вен нижних конечностей». Лекцию для врачей проводит профессор В. А. Изранов
На лекции для врачей рассмотрены следующие вопросы:
- Датчики и УЗ срезы
- Линейный датчик 5-7 мГц используется для УЗИ поверхностных и глубоких вен бедра и голени
- Для исследования нижней полой вены и подвздошных вен используется конвексный датчик с частотой 3-5 мГц
- Этот же конвексный датчик можно использовать для визуализации берцовых вен в трудных случаях, например при отеке нижних конечностей
- Диаметр просвета вен измеряют в поперечном сечении, а параметры кровотока в продольном
- Положение пациента
- Отличается в зависимости от цели исследования
- При остром венозном тромбозе, аномалиях вен исследования проводят в положении лежа
- Важнейшее отличие от УЗИ артерий — минимизировать давление датчиком (даже небольшое давление может вызвать полное спадение вены и невозможность ее визуализации)
- Минимизация давления достигается опорой на мизинец кисти, держащей датчик
- Положение пациента (II)
- При варикозной болезни необходимо исследование стоя для оценки градиента давления на клапанах, необходимого для их закрытия. (При ретроградной скорости менее 30 см/сек закрытия клапана не происходит и рефлюкс продолжается. Поэтому исследование венозных рефлюксов ведет к гипердиагностике клапанной недостаточности)
- Оптимальное положение — исследование стоя с максимальным расслаблением исследуемой конечности
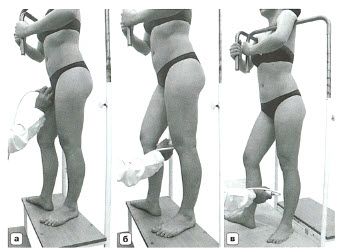
- Положение ног соответствует второй хореографической позиции — исследуемая конечность ротирована наружу, пятка касается опоры, ноги на ширине плеч
- Вертикальное исследование вен НК с использованием «венозного пьедестала»:
- а — поперечное сканирование в паховой области для исследования сафено-феморального соустья
- б — исследование подколенной вены, суральных вен и сафено-поплитеального соустья
- в — исследование МПВ на голени
- Исследование в вертикальном положении (1)
- 1. Исследование начинают в паховой области в поперечном сечении на уровне сафено-феморального соустья
- Определяют симптом головы Микки Мауса (БПВ, ОБА и ОБВ). ОБА (латеральное ухо Микки Мауса) располагается более поверхностно и латерально от ОБВ
- БПВ (медиальное ухо Микки) — поверхностно и медиально от ОБВ
- В этом сечении измеряют диаметр просвета, оценивают компрессивность вен и реакцию на натуживание
- Поперечное сканирование левого бедра дистальнее паховой складки:
- 1 — ОБВ
- 2 — БПВ (правое ухо)
- 3 — ОБА (левое ухо)
- Исследование в вертикальном положении (2, 3, 4)
- 2. Датчик переводят в продольное сечение и лоцируют сафено-феморальное соустье:
- 1 — ОБВ
- 2 — БПВ
- Оценивают кровоток в венах и наличие рефлюкса в устье БПВ
- 3. Из этого же доступа визуализируют слияние поверхностей и глубокой бедренных вен:
- 1 — ОБВ
- 2 — ПБВ
- 3 — ГБВ
- 4. Исследуют ПБВ на протяжении в продольном сечении до Гунтерова канала, переходя в поперечное сечение в местах измерения диаметра и компрессивности вены
- 2. Датчик переводят в продольное сечение и лоцируют сафено-феморальное соустье:
- Исследование в вертикальном положении (5)
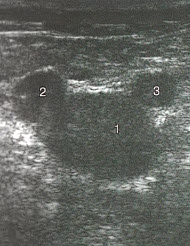
- 5. Завершив исследование ПБВ, возвращаются к сафено-феморальному соустью и визуализируют БПВ в поперечном сечении в виде УЗ-симптома «глаз сафены». Вена залегает между листками фасции бедра (веки) и напоминает зрачок. В такой проекции вену исследуют на протяжении бедра, перемещая датчик и в продольное сечение в точках оценки венозного рефлюкса
- Исследование в горизонтальном положении
- Для доступа к венам подколенной области из положения на спине пациента просят согнуть конечность на 90 градусов и ротировать ногу латерально (супинировать в бедре)
- Допускается также перевернуть пациента на живот с упором ступней на пальцы
- В подколенной области визуализируют ПкВ и суральные вены
- Подколенная артерия залегает глубже одноименной вены
- Дифференцировать МПВ и суральную вену помогает идущая параллельно вене суральная артерия
- 1-МПВ
- 2 — суральная вена
- 3 — ПкВ
- 4 — ПкА
- Исследование поверхностных вен голени
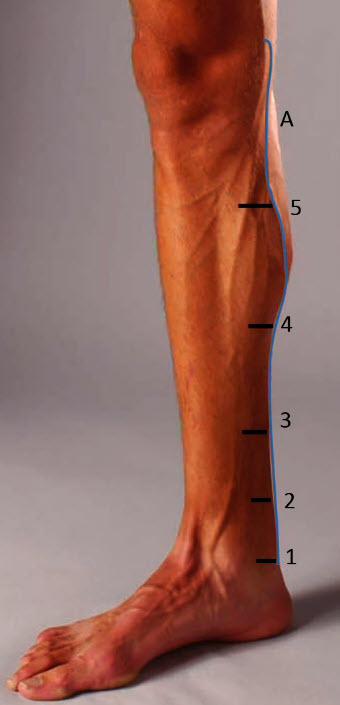
- Начинают исследование с выведения БПВ, учитывая особенность ее хода в дистальном отделе — огибает спереди медиальную лодыжку
- Прослеживают БПВ в проксимальном направлении вплоть до впадения вены Леонардо (А — Задняя ветвь БПВ (вена Леонардо)
- После нахождения вены Леонардо начинают поиск перфорантов медиальной группы:
- 1 — Кокетт I (7 см)
- 2 — Кокетт II (14 см)
- 3 — Кокетт III (18 см)
- 4 — Шерман (средняя треть голени)
- 5 — Бойд (10 см ниже коленного сустава)
- Проекция глубоких вен совпадает с проекцией артерий (УЗ симптом «строя»)
- ЗББВ (vv. tibialis posterior) лоцируют из переднемедиального доступа между большеберцовой костью и икроножной мышцей
- МБВ (vv. peroneae) лоцируют из этой же позиции, смещая датчик к икроножной мышце и ориентируя скан в направлении малоберцовой кости
- ПББВ (vv. tibialis anterior) визуализируют из передне-латерального доступа между большеберцовой и малоберцовой костями.
Дополнительный материал
Анатомия вен нижних конечностей
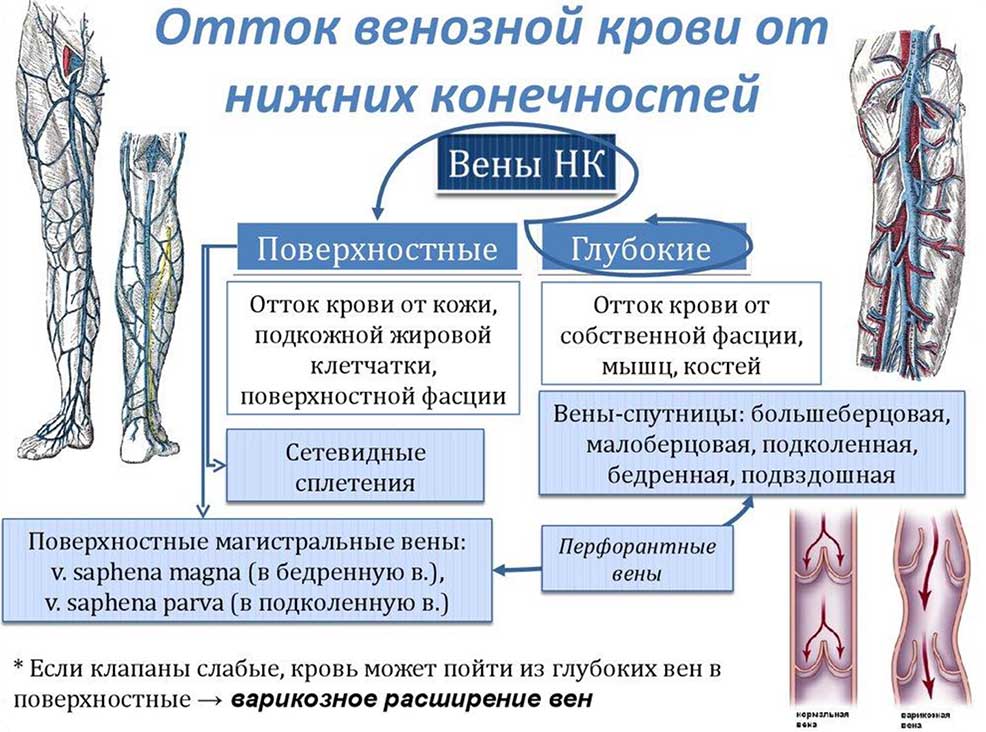
- Поверхностные — подкожные:
- Подошвенная венозная сеть
- Тыльная венозная дуга стопы
- Тыльные плюсневые вены
- Большая подкожная вена
- Малая подкожная вена
- Глубокие:
- Пальцевые вены
- Подошвенные вены
- Тыльные плюсневые вены, образуют дугу стопы
- Задние большеберцовые вены
- Подколенные вены
- Бедренные вены
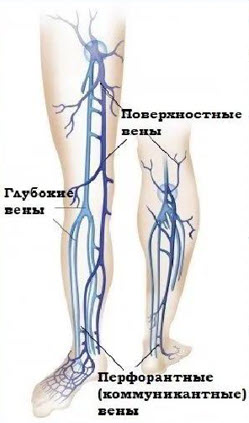
- Отток венозной крови от нижних конечностей
- Перфорантные вены (коммуниканты) — тонкостенные венозные сосуды, соединяющие систему поверхностных и глубоких вен и обеспечивающие однонаправленный ток крови из поверхностных вен в глубокие
- Различают несколько основных топографических групп коммуникантных вен: медиальные, латеральные и задняя
- На голени и бедре медиальные и латеральные группы вен подразделяются на три подгруппы (передняя, промежуточные, задняя)
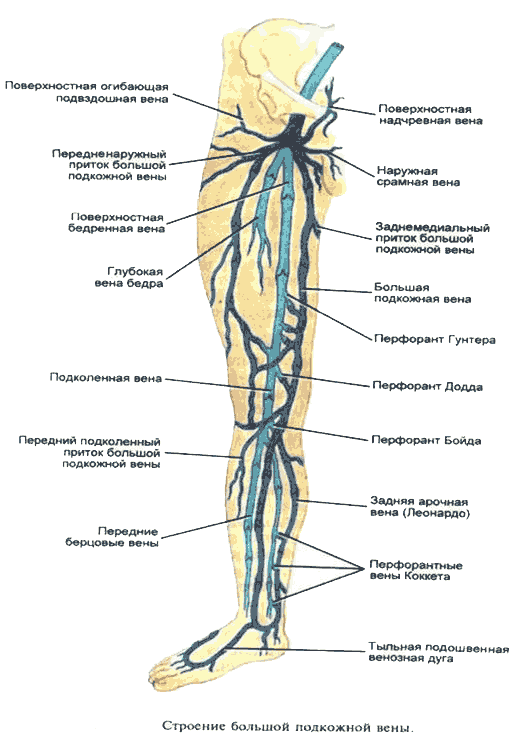
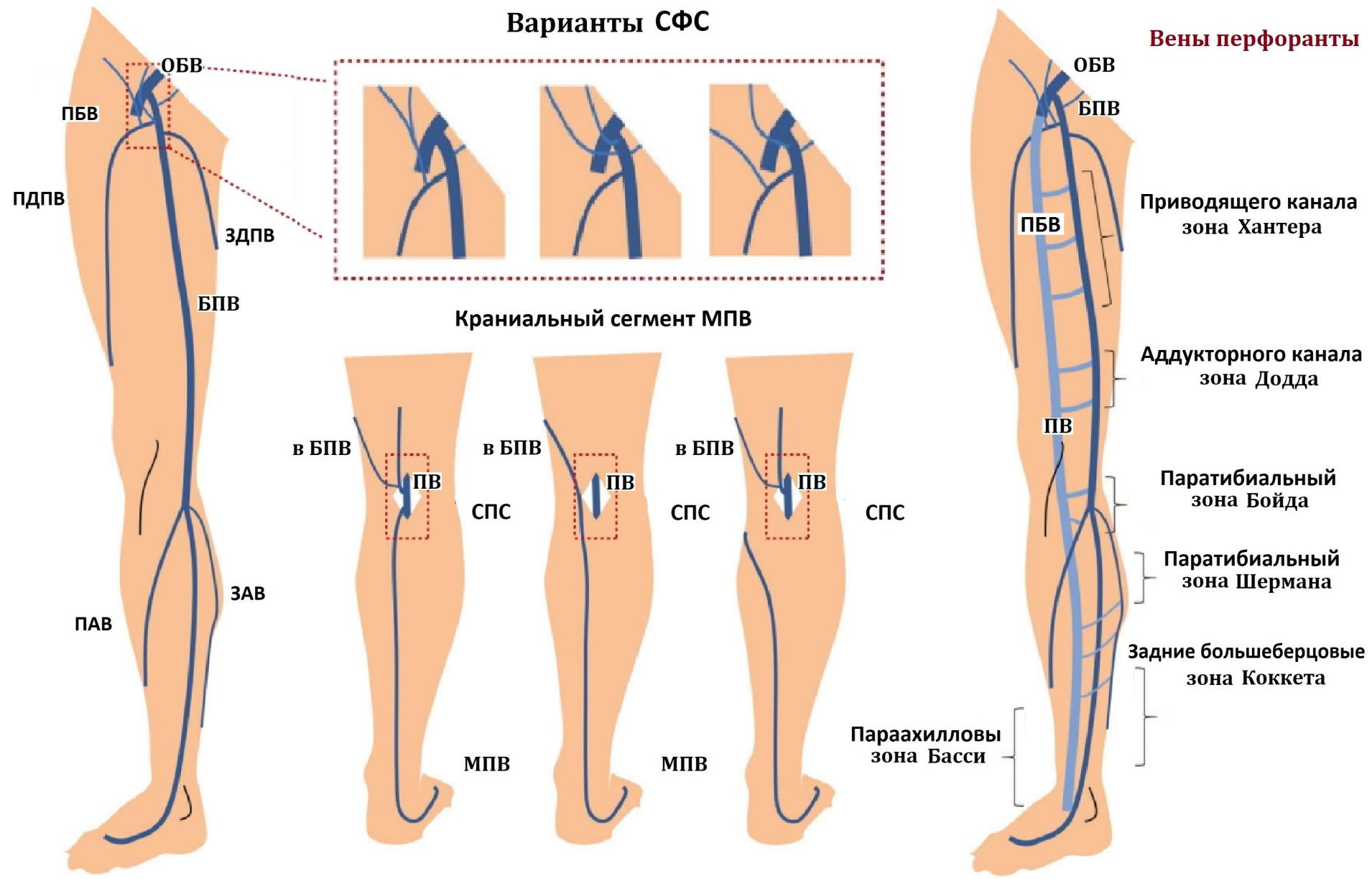
- В практической хирургии наиболее известны (из-за частого их поражения) коммуникантные вены медиальной поверхности ног: в нижней трети голени это вены Кокетта, в верхней трети — вены Бойда, а в нижней трети бедра — вены Додда
- Топография перфорантных вен
- Основные перфоранты
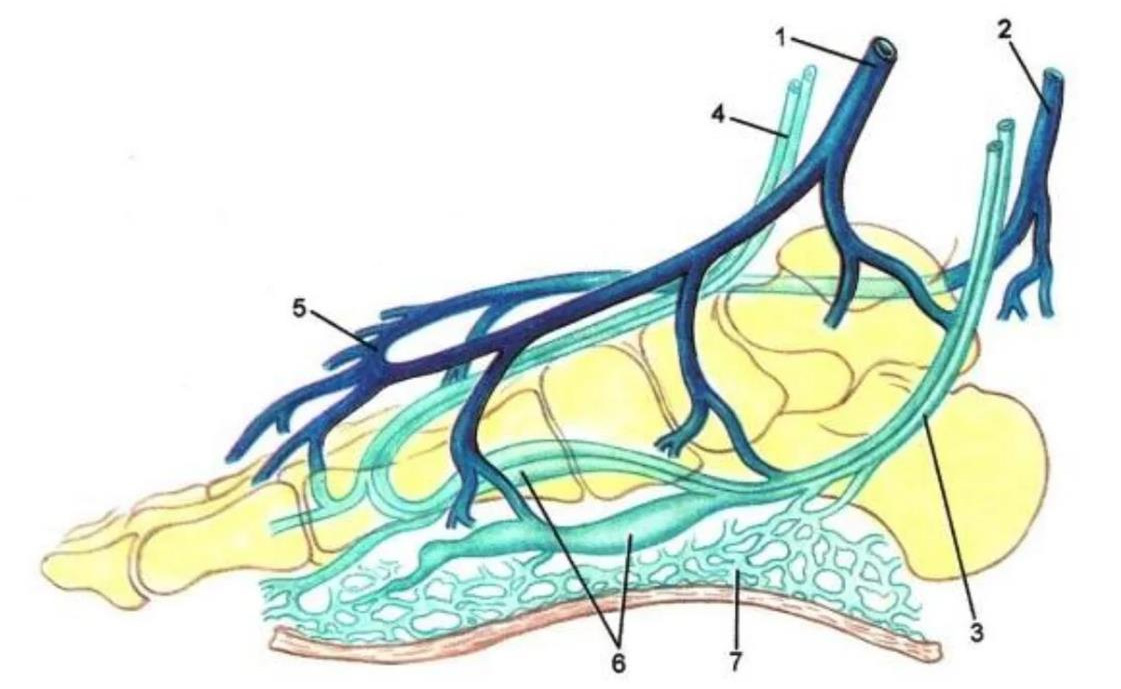
- Формирование подкожных и глубоких вен голени
1 – большая подкожная вена; 2 – малая подкожная вена; 3 – задние большеберцовые вены; 4 – передние большеберцовые вены; 5 – венозная дуга тыла стопы; 6 – подошвенные вены; 7 –подошвенное венозное сплетение
- Перфорантные вены
- наиболее многочисленны в области стопы и голени
- кровь по коммуникантным венам направляется из поверхностных вен в глубокие
- перфорантные вены стопы обеспечивают возможность кровотока в обоих направлениях 50% перфорантных вен стопы не содержат клапанов
- Варианты СФС
- Бедренно-подколенный венозный сосуд или вена Джиакомини (v. Femoropoplitea), крупнейший постоянный приток большой поверхностной вены
- Суральные мышечные вены и венозные синусы
- Это вены, расположенные в толще камбаловидной и икроножной мышцы
- Вены являются важным звеном венозного кровотока в области голени и во всей конечности:
- их травматические повреждения нередко вызывают последующие тяжелые поражения глубоких магистралей
- часто локализуются бессимптомные и эмбологенные тромбы
- Диаметр (до 1,5-2 см) и тонкую стенку. Это явилось основанием для введения специального термина «венозные синусы голени». Их основная локализация — толща камбаловидной мышцы
- Механизмы венозного оттока из нижних конечностей
- Функция клапанного аппарата вен
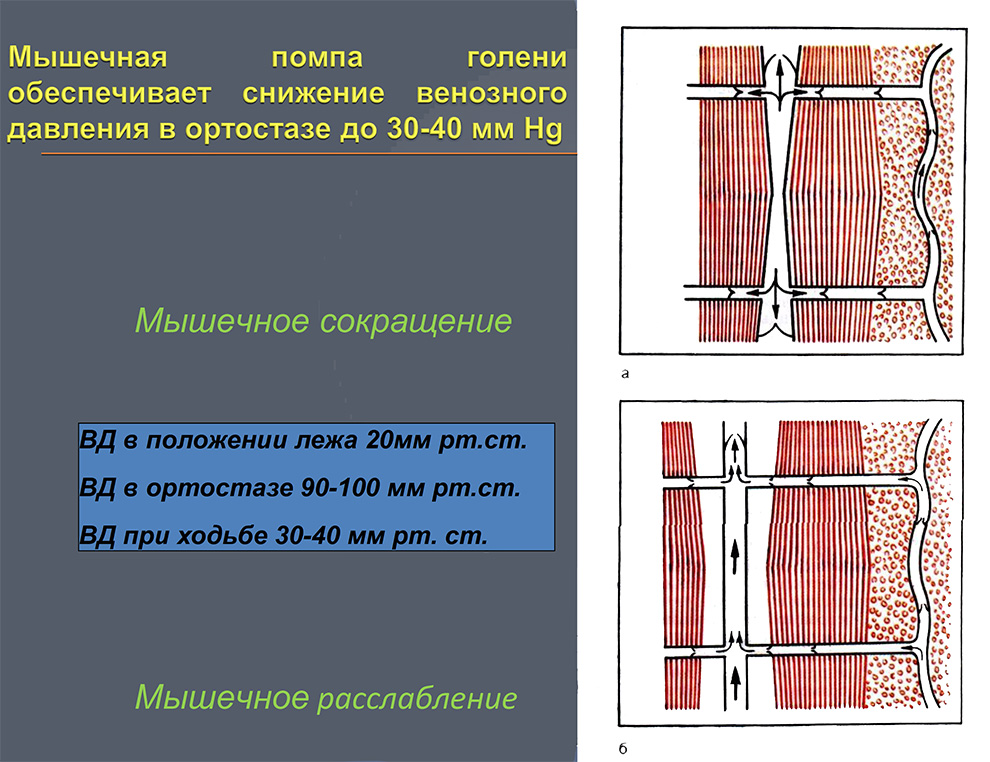
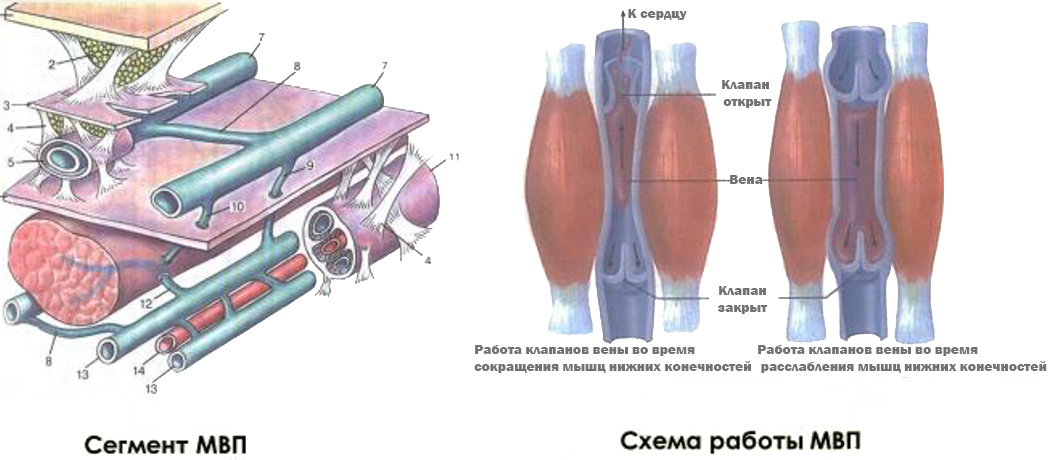
- Работа «мышечной помпы»
- Остаточное артериальное давление после прохождения крови через систему микроциркуляции (vis a tergo)
- Пульсация соседних артерий
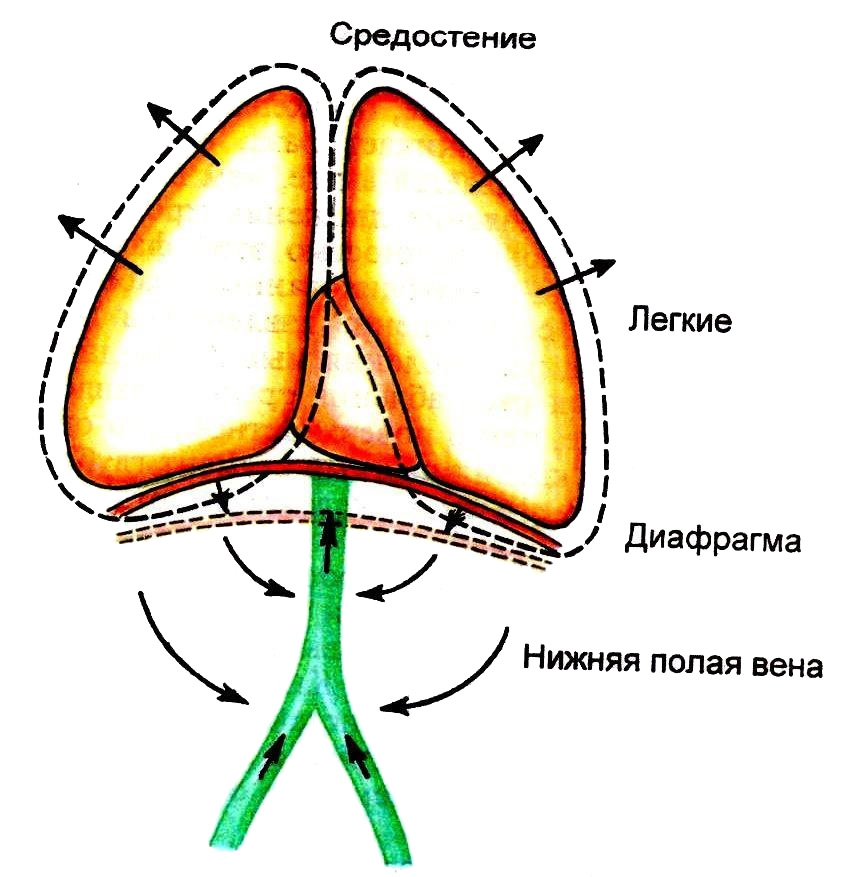
- Присасывающее действие грудной клетки и диафрагмы при дыхании, правых отделов сердца в фазу диастолы (vis a fronte)
- Присасывающее действие сердца во время диастолы
- Венозный тонус
- Гравитационный фактор
- Присасывающее действие сердца и грудной клетки в обеспечении венозного оттока (Vis a fronte)
- Венозные клапаны
- Расположены на всем протяжении вен нижних конечностей
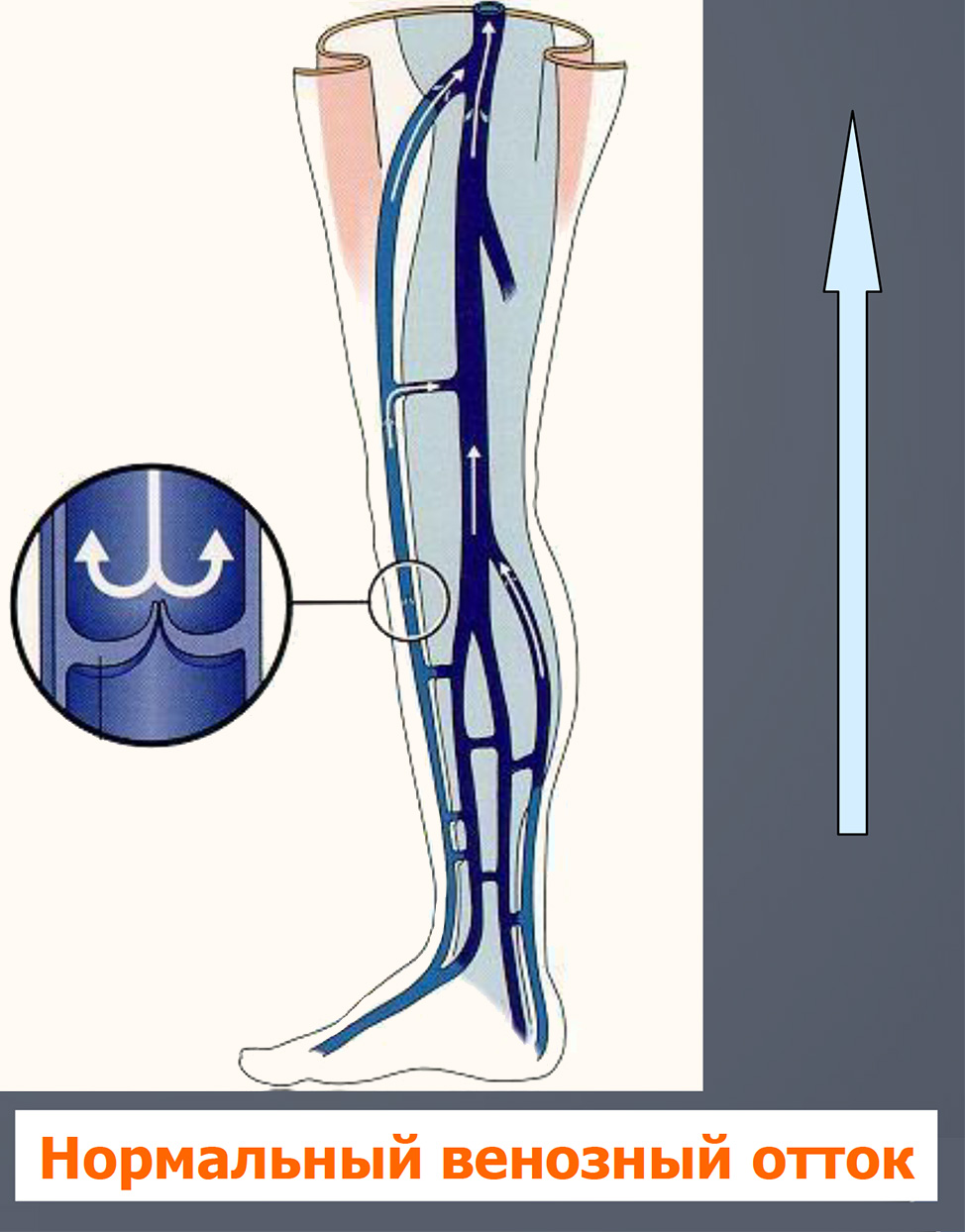
- При нормальном венозном возврате ток крови всегда однонаправленный, восходящий
- Венозные клапаны предотвращают обратный ток крови книзу
- Мышечная помпа голени обеспечивает снижение венозного давления в ортостазе до 30-40 мм Hg
- Мышечно-венозная помпа голени — один из основных факторов венозного возврата (периферическое «сердце»)
Интернет-магазин медицинской литературы
Бесплатные лекции для врачей. Удобным списком
Покупайте книги по УЗИ сосудов с доставкой по Москве и всему миру
-
В руководстве представлена современная неинвазивная диагностика в клинической практике, основанная на ультразвуковых методах исследования, у пациентов с патологией органов брюшной полости, поверхностных органов, при травмах у взрослых и детей. Целью авторов было описание комплексного обследования, объединяющего современные диагностические подходы, с применением ультразвуковых технологий.
5 481 Р
-
Руководство освещает основные аспекты ультразвуковой диагностики патологии брахиоцефальных артерий. Его цель и задача – помочь врачу правильно определить не только показания к ультразвуковому исследованию каротидного русла, но и выделить группу пациентов, которым показано хирургическое вмешательство на месте, не прибегая к дополнительным методам диагностики, оптимизировав выбор пациентов для госпитализации в стационар.
1 783 Р
-
Уникальный учебник. С помощью специального приложения, установленного на смартфон, можно оживлять иллюстрации, которые объясняют процесс ультразвукового исследования вен нижних конечностей с момента включения ультразвукового сканера.
Опытные специалисты ультразвуковой диагностики найдут много нового для себя, ведь двух одинаковых ультразвуковых картинок не существует! Книгу можно считать №1 и пока в медицине нет подобных атласов.2 751 Р
-
Когда врач решает освоить УЗИ вен нижних конечностей, первое, с чем он сталкивается — их анатомия представляет собой сеть, в которой легко запутаться. Кроме этого, в венах есть правильное направление течения крови, а есть неправильное — рефлюкс, и его нужно уметь определять в нужных местах. Кроме рефлюксов, в венах встречается опасное состояние — тромбоз. Нужно уметь разбираться, где ситуация критическая и с тромбом нужно срочно что-то делать, а где — ничего страшного, больному можно улыбнуться и сказать: «пройдет само». Кроме этого, в венах (в отличие от артерий) очень выражена индивидуальная изменчивость, нет понятия «нормальных» размеров и «гемодинамически значимого стеноза».
1 598 Р
-
В книге внимание уделено описанию результатов дуплексного сканирования пациентов многопрофильной клиники с разнообразной сосудистой патологией. Авторы руководствовались стремлением облегчить работу врачей-исследователей, поделившись принципами и подходами к проведению дуплексного сканирования сосудов с формированием заключений.
3 373 Р
-
В работе отражены актуальные на момент издания нормативы и критерии диагностики основных патологических состояний, оцениваемых при помощи эхокардиографии. Для удобства восприятия материал представлен в виде таблиц, схем и диагностических алгоритмов. На каждой странице указаны источники литературы. Книга предназначена специалистам в области эхокардиографии, ультразвуковой и функциональной диагностики, кардиологам, сердечно-сосудистым хирургам, терапевтам, педиатрам и студентам высших медицинских учебных заведений.
1 984 Р
-
Книга посвящена вопросам ультразвуковой диагностики хронических заболеваний вен нижних конечностей. Со времени выхода первого издания этой книги подходы к лечению значительно изменились, появились новые технологии, требующие выработки современных принципов проведения ультразвукового исследования и интерпретации его результатов.
4 340 Р
-
Руководство предлагает краткие тексты, ультразвуковые изображения с соответствующими фотографиями трупов, цветные анатомические и технические иллюстрации, которые дадут читателям прочную основу в области методик проведения УЗИ и знания региональной ультразвуковой анатомии.
6 469 Р
-
В книге отражены современные взгляды на артериальные и венозные дисциркуляции головного мозга. Представлена концепция о ведущей роли артериовенозного дисбаланса при некоторых формах головных болей, в формировании структурной патологии мозга. Впервые представлена классификация патологии брахиоцефальных вен, подробно описана ультразвуковая диагностика нарушений церебрального венозного кровотока.
1 335 Р
-
Подробно иллюстрирован алгоритм ультразвукового исследования артерий и вен нижних конечностей. Внимание уделено описанию результатов дуплексного сканирования пациентов многопрофильной клиники с разнообразной сосудистой патологией.
2 608 Р
-
УЗИ диагностика патологии брахиоцефальных артерий. Патологии аорты, артерий нижних конечностей, висцеральных ветвей аорты. Ультразвуковая диагностика патологии системы нижней полой вены. Системные васкулиты
3 990 Р
-
Доступно и наглядно. Экстракардиальные сосуды. Интракардиальные сосуды. Артерии нижних конечностей. Комплексные критерии для классификации стеноза внутренней сонной артерии.
1 590 Р
-
Комплекс кратких и четко сформулированных предложений по неинвазивной диагностике артериальной патологии нижних конечностей. Методика комплексного ультразвукового обследования, основанная на использовании диагностических преимуществ ультразвуковой допплерографии и дуплексного сканирования с цветовым картированием кровотока
1 480 Р
-
Концепция комплексного ультразвукового обследования мозгового кровообращения, представлен алгоритм обследования брахиоцефальных артерий и вен. Рассматриваются критерии гемодинамической значимости поражений и требования к их исследованию.
1 480 Р
-
Концепция комплексного обследования брахиоцефальных сосудов (артерий и вен). Ультразвуковое обследование брахиоцефальных вен. Требования к ультразвуковой диагностике брахиоцефальных сосудов
3 390 Р
-
Рассмотрены все основные аспекты практического освоения материала для проведения ультразвуковых исследований в I, II и III триместрах беременности. Уделено внимание аспектам ультразвукового исследования при многоплодной беременности. Отдельная глава посвящена базовым вопросам проведения ультразвукового исследования в гинекологической практике.
5 733 Р
-
Приведена методика проведения исследований и правила измерений. Также рассмотрены вопросы ультразвуковой диагностики заболеваний, обусловленных нарушениями артериального и венозного кровообращения верхних конечностей, в том числе при формировании артериовенозной фистулы как постоянного сосудистого доступа для проведения программного гемодиализа.
2 608 Р
-
Простые, наглядные иллюстрации и понятный язык изложения материала делают издание практичным и легким для усвоения. Каждая глава содержит поэтапный план исследования, дополненный схемами и иллюстрациями высокого качества. Издание дополнено главами по сканированию молочной железы, скелетно-мышечной системы и целенаправленному УЗИ при травме.
4 171 Р
-
Книга содержит высокоинформативные иллюстрации, наглядно демонстрирующие возможности ультразвука при различной сосудистой патологии и потенциал современной хирургии в ликвидации выявленных поражений. Приведены фрагменты клинических рекомендаций по диагностике и лечению ряда сосудистых заболеваний, что позволяет лучше оценить место и значение ультразвукового исследования в клинической практике.
6 052 Р
-
Рассматриваются вопросы ультразвуковой диагностики венозных тромбозов с атипичным источником формирования как причины диагноза «ТЭЛА из неясного источника». Подробно описаны принципы динамического ультразвукового исследования, в том числе при хирургической профилактике тромбоэмболии легочной артерии. В главе, посвященной частным случаям венозных тромбозов, рассматриваются вопросы диагностики данной патологии интервенционного генеза. В издании приведены клинические примеры, а также иллюстрированные и дополненные комментариями протоколы ультразвукового исследования при различных вариантах венозных тромбозов.
4 068 Р
-
Заболевания атеросклерозом и хронические заболевания вен нижних конечностей. Клинические ситуации позволяющие расширить возможности ультразвуковой диагностики в ангиологии
3 080 Р
-
Допплеровское внутриутробное обследование плодов с задержкой развития. Доброкачественные и злокачественные поражения придатков матки. УЗИ органов брюшной полости. УЗИ в педиатрической практике. Ультразвуковое исследование сосудов
3 043 Р
-
Данная книга представляет собой собрание ультразвуковых изображений, выполненных в В-режиме, и допплеровских изображений, снабженных описаниями и комментариями. Также в издании представлен ряд примеров применения ультразвукового исследования с усилением контрастности.
3 690 Р
-
В книги рассмотрены тромбозы глубоких и подкожных вен, хронической венозной недостаточности, ангиодисплазии, содержат большое количество авторских ультразвуковых изображений, клинических примеров. Все принципы проведения исследований и критерии патологии, изложенные в руководстве, основываются на актуальных российских и международных клинических рекомендациях.
2 519 Р
-
Подробно изложены основные принципы трансторакального ультразвукового исследования магистральных коронарных артерий, включая методические и технические особенное визуализации, обсуждены параметры ламинарного, турбулентного и коллатерального коронарного кровотока, способы оценки и алгоритмы диагностики коронарных стенозов и окклюзий.
3 565 Р
-
Представлены основные принципы УЗ-диагностики, а также базовые сведения о цереброваскулярных заболеваниях. Детально описаны и проиллюстрированы анатомия, патология и патофизиология артерий головы и шеи. Кроме того, подробно освещены и другие методы визуализации сосудов (в частности, КТ и МРТ с контрастированием).
4 803 Р
-
Грамотное ведение ребенка в раннем возрасте с использованием скрининговой нейросонографии. При неврологической патологии нейросонография используется как основной метод лучевой УЗИ диагностики.
3 207 Р
-
Содержание книги. Сосуды и нервы переднего средостения.
Сосуды и нервы заднего средостения. Поверхностные сосуды и нервы шеи. Глубокие сосуды и нервы шеи (1-е занятие). Глубокие сосуды и нервы шеи (2-е занятие).
Поверхностные сосуды и нервы головы. Глубокие сосуды и нервы головы (1-е занятие).
Глубокие сосуды и нервы головы (2-е занятие). Сосуды и нервы подмышечной полости и плеча.
Сосуды и нервы предплечья. Сосуды и нервы кисти.1 607 Р
-
Все аспекты применения допплеровских ультразвуковых исследований, такие как ультразвуковое исследование сосудов головного мозга, артерий и вен верхних и нижних конечностей, сосудов брюшной полости и малого таза у мужчин и женщин.
4 790 Р
-
Раздел головной мозг: Венозная ангиома. Мальформация вены Галена. Церебральная артериовенозная мальформация. Гемангиобластома. Интракраниальный васкулит. Раздел голова шея: Опухоль каротидного гломуса. Гигантоклеточный артериит. Тромбоз яремной вены. Стеноз экстракраниального сегмента сонной артерии
2 522 Р
-
Важнейшие сведения о технике исследования, ультразвуковых критериях нормы и патологии кровеносных сосудов, основанные на международных согласительных документах и практическом опыте
3 887 Р
Анатомия вен ног человека
Анатомическое строение венозной системы нижних конечностей отличается большой вариабельностью. Знание индивидуальных особенностей строения венозной системы играет большую роль в оценке данных инструментального обследования в выборе правильного метода лечения.
Вены нижних конечностей подразделяются на поверхностные и глубокие. Поверхностная венозная система нижних конечностей начинается из венозных сплетений пальцев стопы, формирующих венозную сеть тыла стопы и кожную тыльную дугу стопы. От нее берут начало медиальная и латеральная краевые вены, которые переходят соответственно в большую и малую подкожную вены. Большая подкожная вена — самая длинная вена организма, содержит от от 5 до 10 пар клапанов, в норме ее диаметр составляет 3-5мм. Она берет начало в нижней трети голени впереди медиального надмыщелка и поднимается в подкожной клетчатке голени и бедра. В паховой области большая подкожная вена впадает в бедренную вену. Иногда большая подкожная вена на бедре и на голени может быть представлена двумя и даже тремя стволами. Малая подкожная вена начинается в нижней трети голени по ее латеральной поверхности. В 25% случаев она в области подколенной ямки впадает в подколенную вену. В остальных случаях малая подкожная вена может подниматься выше подколенной ямки и впадать в бедренную, большую подкожную вены, либо в глубокую вену бедра.
Глубокие вены тыла стопы начинаются тыльными плюсневыми венами стопы, впадающими в тыльную венозную дугу стопы, откуда кровь оттекает в передние большеберцовые вены. На уровне верхней трети голени передние и задние большеберцовые вены сливаясь образуют подколенную вену, которая располагается латеральнее и несколько сзади от одноименной артерии. В области подколенной ямки в подколенную вену впадают малая подкожная вена, вены коленного сустава. Глубокая вена бедра обычно впадает в бедренную на 6-8см ниже паховой складки. Выше паховой связки этот сосуд принимает эпигастральную вену, глубокую вену окружающую подвзошную кость и переходит в наружную подвздошную вену, которая у крестцово-подвздошного сочленения сливается с внутренней подвздошной веной. Парная общая подвздошная вена начинается после слияния наружной и внутренней подвзошных вен. Правая и левая общие подвздошные вены сливаются, образуя нижнюю полую вену. Она представляет собой крупный сосуд, не имеющий клапанов длинной 19-20см и диаметром 0,2-0,4см. Нижняя полая вена имеет париетальные и висцеральные ветви, по которым поступает кровь от нижних конечностей, нижней части туловища, органов брюшной полости, малого таза.
Перфорантные (коммуникантные) вены соединяют глубокие вены с поверхностными. Большинство из них имеют клапаны, расположенные надфасциально и благодаря которым кровь движется из поверхностных вен в глубокие. Различают прямые и непрямые перфорантные вены. Прямые непосредственно соединяют глубокую и поверхностные венозные сети, непрямые соединяют опосредованно, то есть сначала впадают в мышечную вену, которая затем впадает в глубокую.
Подавляющее большинство перфорантных вен отходит от притоков, а не от ствола большой подкожной вены. У 90% пациентов отмечается несостоятельность перфорантных вен медиальной поверхности нижней трети голени. На голени наиболее часто наблюдается несостоятельность перфорантных вен Коккета, соединяющих заднюю ветвь большой подкожной вены (вена Леонардо) с глубокими венами. В средней и нижней третях бедра обычно имеются 2-4 наиболее постоянных перфорантных вены (Додда, Гунтера), непосредственно соединяющих ствол большой подкожной вены с бедренной веной. При варикозной трансформации малой подкожной вены наиболее часто наблюдаются несостоятельные коммуникантные вены средней, нижней третей голени и в области латеральной лодыжки.
Клиническое течение заболевания
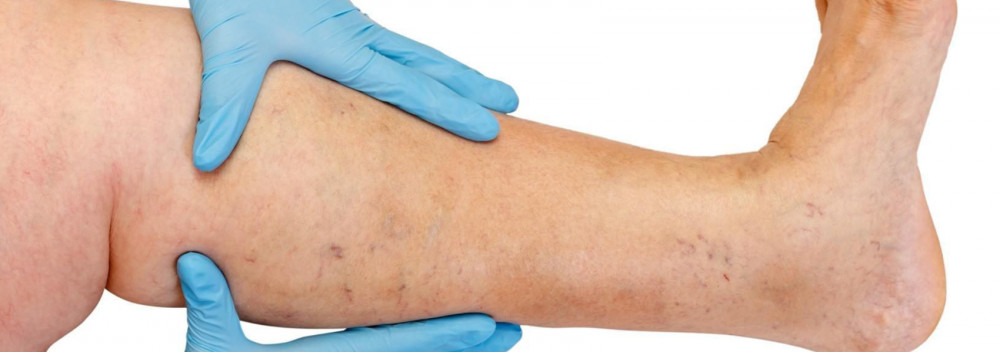
В основном варикозное расширение происходит в системе большой подкожной вены, реже в системе малой подкожной, а начинается с притоков ствола вены на голени. Естественное течение заболевания на начальном этапе достаточно благоприятное, первые 10 лет и более, помимо косметического дефекта, больных может ничего не беспокоить. В дальнейшем, если не проводится своевременное лечение, начинают присоединяться жалобы на чувство тяжести, усталости в ногах и их отечности после физической нагрузки (длительное хождение, стояние) или ко второй половине дня, особенно в жаркое время года. Большинство больных обращается с жалобами на боли в ногах, но при детальном расспросе удается выявить, что это именно чувство распирания, тяжести, налитости в голенях. При даже коротком отдыхе и приподнятом положении конечности выраженность ощущений уменьшается. Именно эти симптомы характеризуют венозную недостаточность на данном этапе заболевания. Если же речь идет о боли, необходимо исключать другие причины (артериальная недостаточность нижних конечностей, острые венозные тромбозы, суставные боли и пр.). Последующее прогрессирование заболевания, помимо увеличения количества и размеров расширенных вен, приводит к возникновению трофических расстройств, чаще вследствие присоединения несостоятельности перфорантных вен и возникновения клапанной недостаточности глубоких вен.
При недостаточности перфорантных вен трофические нарушения ограничиваются какой-либо из поверхностей голени (латеральная, медиальная, задняя). Трофические нарушения на начальном этапе проявляются локальной гиперпигментацией кожи, затем присоединяется уплотнение (индурация) подкожно-жировой клетчатки вплоть до развития целлюлита. Завершается этот процесс образованием язвенно-некротического дефекта, который может достигать в диаметре 10 см и более, а вглубь распространяться до фасции. Типичное место возникновения венозных трофических язв — область медиальной лодыжки, но локализация язв на голени может быть различной и множественной. На стадии трофических расстройств присоединяются выраженный зуд, жжение в пораженном участке; у ряда больных возникает микробная экзема. Болевой синдром в области язвы может быть не выражен, хотя в части случаев носит интенсивный характер. На этом этапе заболевания тяжесть и отечность в ноге становятся постоянными.
Диагностика варикозной болезни
Особенно трудно диагностировать доклиническую стадию варикозной болезни, поскольку у такого больного может и не быть варикозных вен на ногах.
У таких пациентов ошибочно отвергается диагноз варикозного расширения вен ног, хотя имеется симптоматика варикоза, указания на наличие у пациента родственников, страдающих этим недугом (наследственная предрасположенность), данные ультразвукового исследования о начальных патологических изменениях в венозной системе.
Все это может привести к упущению сроков для оптимального начала лечения, формированию необратимых изменений венозной стенки и развитию весьма серьезных и опасных осложнений варикоза. Только при распознавании болезни на ранней доклинической стадии появляется возможность предупредить патологические изменения в венозной системе ног путем минимального лечебного воздействия на варикозную болезнь.
Избежать разного рода диагностических ошибок и поставить правильный диагноз возможно только после тщательного осмотра пациента опытным специалистом, правильная интерпретация всех его жалоб, подробнейший анализ истории заболевания и полученной на самом современном оборудовании максимально возможной информации о состоянии венозной системы ног (инструментальные методы диагностики).
Дуплексное сканирование иногда проводят для определения точной локализации перфорантных вен, выяснения вено-венозных рефлюксов в цветовом коде. В случае недостаточности клапанов их створки перестают полностью смыкаться при проведении пробы Вальсавы или компрессионных пробах. Недостаточность клапанов приводит к появлению вено-венозного рефлюкса, высокого, через несостоятельное сафено-феморальное соустье, и низкого, через несостоятельные перфорантные вены голени. С помощью этого метода можно зарегистрировать обратный ток крови через пролабирующие створки несостоятельного клапана. Именно поэтому диагностика у нас носит многоступенчатый или многоуровневый характер. В обычной ситуации диагноз ставится после УЗИ-диагностики и осмотра врача-флеболога. Однако в особо трудных случаях обследование приходится выполнять поэтапно.
- вначале производится тщательный осмотр и опрос хирургом-флебологом;
- при необходимости больной направляется на дополнительные инструментальные методы исследования (дуплексное ангиосканирование, флебосцинтиграфия, лимфосцинтиграфия);
- больным с сопутствующими заболеваниями (остеохондроз, варикозная экзема, лимфовенозная недостаточность) предлагается консультация ведущих специалистов-консультантов по данным болезням) или дополнительные методы исследования;
- все больные, нуждающиеся в операции, предварительно консультируются оперирующим хирургом и, в случае необходимости и анестезиологом.
Лечение
Консервативное лечение показано преимущественно больным, имеющим противопоказания к оперативному лечению: по общему состоянию, при незначительном расширении вен, причиняющих только косметическое неудобство, при отказе от оперативного вмешательства. Консервативное лечение направлено на предупреждение дальнейшего развития заболевания. В этих случаях больным необходимо рекомендовать бинтование пораженной поверхности эластичным бинтом или ношение эластичных чулок, периодически придавать ногам горизонтальное положение, выполнять, специальные упражнения для стопы и голени (сгибание и разгибание в голеностопных и коленных суставах), чтобы активизировать мышечно-венозную помпу. Эластическая компрессия ускоряет и усиливает кровоток в глубоких венах бедра, уменьшает количество крови в подкожных венах, препятствует образованию отека, улучшает микроциркуляцию, способствует нормализации обменных процессов в тканях. Бинтование необходимо начинать утром, до подъема с постели. Бинт накладывают с небольшим натяжением от пальцев стопы до бедра с обязательным захватом пятки и голеностопного сустава. Каждый последующий тур бинта должен перекрывать предыдущий на половину. Следует рекомендовать для использования сертифицированный лечебный трикотаж с индивидуальным подбором степени компрессии (от 1 до 4). Больные должны носить удобную обувь, с жесткой подошвой на невысоком каблуке, избегать длительного стояния, тяжелого физического труда, работы в горячих и влажных помещениях. Если по характеру производственной деятельности больному приходится длительно сидеть, то ногам следует предавать возвышенное положение, подставив под ступни специальную подставку необходимой высоты. Целесообразно через каждые 1-1.5 часа немного походить или подняться на носки 10 — 15 раз. Возникающие при этом сокращения икроножных мышц улучшает кровообращение, усиливает венозный отток. Во время сна ногам необходимо предать возвышенное положение.
Больным рекомендуется ограничивать прием воды и соли, нормализовать массу тела, периодически принимать диуретики, препараты улучшающие тонус вен (детралекс, гинкор-форт, троксевазин, венорутон, анавеол, эскузан и др.). По показаниям назначают препараты улучшающие микроциркуляцию в тканях (пентоксифиллин, аспирин и упомянутые выше препараты). Для лечения рекомендуем применять нестероидные противовоспалительные средства.
Существенную роль в предупреждении варикозного расширения вен принадлежит лечебной физкультуре. При неосложненных формах полезны водные процедуры, особенно плавание, теплые (не выше 35°) ножные ванны с 5-10 % раствором пищевой соли.
Компрессионная склеротерапия
Показания к инъекционной терапии (склеротерапии) при варикозном расширении вен дебатируются до сих пор. Метод заключается во введении в расширенную вену склерозирующего агента, дальнейшую ее компрессию, запустевание и склерозирование. Современные препараты, используемые для этих целей достаточно безопасны, т.е. не вызывают некроза кожи или подкожной клетчатки при экстравазальном введении. Часть специалистов пользуется склеротерапией практически при всех формах варикозного расширения вен, другие же отвергают метод напрочь. Скорее всего, истина лежит где-то посередине, и молодым женщинам с начальными стадиями заболевания имеет смысл применять инъекционный метод лечения. Единственно, что они должны быть обязательно предупреждены о возможности рецидива (более высоком, чем при хирургическом вмешательстве), необходимости постоянно носить в течение длительного времени (до 3 — 6 нед) фиксирующую компрессионную повязку, вероятности того, что для полного склерозирования вен может потребоваться несколько сеансов.
В группу больных с варикозным расширением вен следует отнести пациентов с телеангиоэктазиями («сосудистые звездочки») и сетчатым расширением мелких подкожных вен, поскольку причины развития этих заболеваний идентичны. В данном случае наряду со склеротерапией можно провести и чрескожную лазерную коагуляцию, но только после исключения поражения глубоких и перфорантных вен.
Чрескожная лазерная коагуляция (ЧЛК)
Это метод, в основе которого лежит принцип селективной фотокоагуляции (фототермолиза) , основанный на различном поглощении лазерной энергии различными веществами организма. Особенностью метода является бесконтактность этой технологии. Фокусирующая насадка концентрирует энергию в кровеносном сосуде кожи. Гемоглобин в сосуде селективно поглощает лазерные лучи определенной длины волны. Под действием лазера в просвете сосуда происходит деструкция эндотелия, что приводит к склеиванию стенок сосуда.
Эффективность ЧЛК напрямую зависит от глубины проникновения лазерного излучения: чем глубже находится сосуд, тем больше должна быть длина волны, тем самым ЧЛК имеет достаточно ограниченные показания. Для сосудов с диаметром, превышающим 1,0-1,5 мм наиболее эффективной является микросклеротерапия. Учитывая протяженное и ветвистое распространение сосудистых звездочек на ногах, вариабельный диаметр сосудов, в настоящее время активно используется комбинированный метод лечения : на первом этапе проводится склеротерапия вен диаметром более 0,5 мм, затем для удаления оставшихся «звездочек» меньшего диаметра используют лазер.
Процедура практически безболезненна и безопасна (охлаждение кожи и анестетики не применяются), поскольку свет аппарата Ellipse относится к видимой части спектра, а длина световой волны рассчитана так, чтобы вода в тканях не закипала, и пациент не получил ожоги. Пациентам с высокой болевой чувствительностью рекомендовано предварительное нанесение крема «ЭМЛА», обладающего местноанестезирующим действием. Эритема и отеки спадают через 1-2 дня. После курса, примерно в течение двух недель, у некоторых пациентов может наблюдаться потемнение или осветление обработанного участка кожи, которое затем исчезает. У людей со светлой кожей изменения практически незаметны, а вот у пациентов со смуглой кожей или сильным загаром, риск такой временной пигментации достаточно высок.
Количество процедур зависит от сложности случая — кровеносные сосуды находятся на различной глубине, поражения могут быть незначительными или занимать достаточно большую поверхность кожи — но обычно необходимо не более четырех сеансов лазерной терапии (по 5-10 минут каждый). Максимальный результат за столь короткое время достигается за счет уникальной «квадратной» формы светового импульса аппарата Ellipse, она увеличивает его эффективность по сравнению с другими аппаратами, снижая также возможность проявления побочных эффектов после процедуры?
Хирургическое лечение
Хирургическое вмешательство является единственным радикальным методом лечения больных с варикозно расширенными венами нижней конечности. Целью операции является устранение патогенетических механизмов (вено-венозных рефлюксов). Это достигается путем удаления основных стволов большой и малой подкожной вены и лигированием несостоятельных коммуникантных вен.
Лечение варикоза оперативным путем имеет столетнюю историю. Ранее, а многими хирургами и сейчас, применялись большие разрезы по ходу варикозных вен, общая или спинномозговая анестезия. Следы после такой «минифлебэктомии» остаются пожизненным напоминанием о перенесенной операции. Первые операции на венах (по Шаде, по Маделунгу) были настолько травматичными, что вред от них превышал вред от варикозной болезни.
В 1908 году американский хирург Бебкок придумал метод подкожного выдергивания вен с помощью жёсткого металлического зонда с оливой и выдергивание вены. В усовершенствованном виде этот метод операции для удаления варикозных вен используется и сейчас во многих государственных больницах. Варикозные притоки удаляются отдельными разрезами, что предложено хирургом Наратом. Таким образом, классическая флебэктомия называется методом Бебкока-Нарата. Флебэктомия по Бебкоку-Нарату имеет недостатки — большие шрамы после операции и нарушение кожной чувствительности. Трудоспособность снижается на 2-4 недели, что затрудняет согласие пациентов на хирургическое лечение варикоза.
Флебологами нашей сети клиник разработана уникальная технология лечения варикозной болезни за один день. Сложные случаи оперируются с применением комбинированной техники. Основные крупные варикозные стволы удаляются инверсионным стриппингом, который подразумевает минимальное вмешательство через миниразрезы (от 2 до 7мм) кожи, которые практически не оставляют рубцов. Использование миниинвазивной техники предполагает минимальную травму тканей. Результатом нашей операции является устранение варикозной болезни с отличным эстетическим результатом. Комбинированное оперативное лечение мы проводим под тотальной внутривенной или спинальной анестезией, а максимальными сроками госпитализации до 1 суток.
Оперативное лечение включает в себя:
- Кроссэктомию — пересечение места впадения ствола большой подкожной вены в глубокую венозную систему
- Стриппинг — удаление варикозно измененного фрагмента вены. Удаляется только варикозно трансформированная вена, а не вся (как в классическом варианте).
Собственно минифлебэктомия пришла на смену методике удаления варикозно расширенных притоков магистральных вен по Нарату. Раньше по ходу вариксов выполнялись разрезы кожи от 1-2 до 5-6 см, через которые вены выделялись и удалялись. Стремление улучшить косметический результат вмешательства и получить возможность удалять вены не через традиционные разрезы, а через миниразрезы (проколы), заставило врачей разработать инструменты, позволяющие делать практически то же самое через минимальный дефект кожи. Так появились наборы флебэктомических «крючков» различных размеров и конфигурации и специальные шпатели. А вместо обычного скальпеля для прокола кожи стали использовать скальпели с очень узким лезвием или иглы достаточно большого диаметра (например, игла, использующаяся для взятия венозной крови на анализ диаметром 18G). В идеале, след от прокола такой иглой через некоторое время практически не виден.
При некоторых формах варикозной болезни мы проводим лечение в амбулаторных условиях под местной анестезией. Минимальная травма при минифлебэктомии, а так же небольшой риск вмешательства, позволяют проводить эту операцию в условиях дневного стационара. После минимального наблюдения в клинике после операции, пациент может быть отпущен домой своим ходом. В послеоперационном периоде сохраняется активный образ жизни, приветствуется активная ходьба. Временная нетрудоспособность составляет обычно не более 7 дней, затем возможно приступить к труду.
Когда применяется микрофлебэктомия?
- При диаметре варикозных стволов большой или малой подкожной вены более 10 мм
- После перенесенных тромбофлебитов основных подкожных стволов
- После реканализации стволов после других видов лечения (ЭВЛК, склеротерапия)
- Удаление очень крупных отдельных варикозных узлов.
Она может быть самостоятельной операцией или являться компонентом комбинированного лечения варикоза, сочетаясь с лазерным лечением вен и склеротерапией. Тактика применения определяется индивидуально, обязательно с учетом результатов ультразвукового дуплексного сканирования венозной системы пациента. Микрофлебэтомия применяется для удаления измененных по разным причинам вен самой разной локализации, в том числе и на лице. Профессор Варади из Франкфурта разработал свои удобные инструменты и сформулировал основные постулаты современной микрофлебэктомии. Метод флебэктомии по Варади даёт превосходный косметический результат без боли и госпитализации. Это очень кропотливая, почти ювелирная работа.
После операции на венах
Послеоперационный период после обычной «классической» флебэктомии достаточно болезненный. Иногда беспокоят крупные гематомы, бывает отек. Заживление ран зависит от хирургической техники флеболога, иногда бывает истечение лимфы и длительное формирование заметных рубцов, нередко после большой флебэктомии остается нарушение чувствительности в области пятки.
В противоположность этому после минифлебэктомии раны не требуют зашивания, так как это только проколы, болевых ощущений не бывает, повреждения кожных нервов в нашей практике не наблюдалось. Однако такие результаты флебэктомии достигаются только у очень опытных флебологов.
Запись на прием к врачу флебологу
Обязательно пройдите консультацию квалифицированного специалиста в области заболеваний сосудов в клинике «Семейная».
Чтобы уточнить цены на прием врача флеболога или другие вопросы пройдите по ссылке ниже
Многих людей после операции варикозного расширения вен интересует:
- Как будет двигаться кровь после удаления вен?
- Насколько сильно измениться кровообращение?
- Проявится ли удаленная вена вновь?
- Не будет ли вена снова поражена варикозом?
На вопросы отвечают врачи Флебологического центра имени Н.И. Пирогова. Эти ответы помогут вам избавиться от всех страхов перед операцией.
Анатомия вен в нижних конечностях человека
Венозная система нашего организма включает в себя больше 75% всей крови циркулирующей в теле человека. В наших ногах располагаются 2 вида вен: подкожные вены (находятся в верхних слоях кожного покрова) и глубокие вены (находятся рядом с артериями).
Артериальная кровь, насыщенная кислородом и полезными веществами, начинает свой путь от сердца. Она движется от органов дыхания и доставляет питательные вещества ко всем органам и тканям. Доставив полезные вещества, кровь забирает продукт обмена и становится венозной.
Венозное кровообращение в ногах движется по направлению снизу вверх. Подниматься кровотоку помогают мышцы. Венозная кровь движется по сосудам (глубоким венам) к сердцу и органам дыхания, чтобы вновь насытиться полезными веществами. Кровь, которая идёт по подкожным венам не несет питательных веществ и кислорода.
Глубокие вены в ногах пропускают через себя 90% венозной крови. 10% венозной крови отправляется по подкожным венам для поддержания жизнеспособности тканей. Поверхностная венозная система в ногах берет начало из сплетений вен в пальцах сто и формируют венозную сеть по тылу стопы. От них отходят медиальная и латеральная краевые вены, которые переходят в малую и большую подкожные вены.
В основном варикоз поражает большую подкожную вену и реже встречается в малой подкожной вене. Большая подкожная вена — это самая длинная вена в нашем организме. Она может иметь от 5 до 10 пар клапанов и быть диаметром 3-5 мм.
Что будет, если не удалить больную вену
Вена, которая была подвержена продолжительному воздействию варикоза, не может вернуться в нормальное состояние самостоятельно. В процессе развития варикоза вена расширяется в несколько раз, темнеет и приносит сильные болевые ощущения. Стенка сосуда становиться дряблой и тонкой. На стенках растянутого сосуда накапливаются сгустки крови, появляется тромб. Тромб перекрывает поток крови, а значит ткани, органы и мозг перестают получать полезные вещества и кислород в положенной норме.
Наибольшую опасность для человеческого организма представляет оторвавшийся тромб, который начинает путешествовать по кровеносной системе. Тромб может перекрыть любой сосуд, вену или клапан на пути к сердцу, мозгу и другим жизненно важным органам. Это способствует инфаркту, инсульту, легочного тромбофлебита.
Отрыв тромба происходит только в больших сосудах, где отток крови имеет высокую скорость движения. В малых сосудах слабый поток, тромб не может отсоединиться и кровь скапливается на пути к нему.
Как течёт кровь после удаления пораженных вен
Первоначально варикоз развивается в подкожных венах, образуя в них венозный застой. Когда кровь не может проходить через пораженную вену, она скапливается в пораженном участке. Стенки сосуда истончаются и расширяются, чтобы предотвратить переполнение, но поток все равно не может проходить полноценно. Повышается нагрузка на вены. Развивается клапанная недостаточность.
Клапанная недостаточность характеризуется неполным смыканием стенок клапана. При нарушении работы клапана кровь начинает свое движение в обратном направлении, это называется патология. Увидеть проблемы в венах и клапанах можно с помощью аппарата УЗИ.
Удаление пораженной вены способствует уменьшению нагрузки на вены. Однако, куда потечет кровь, если сосуда не будет на своем месте? Наша венозная система обладает компенсирующими способностями. После удаления варикозных вен кровоток не прекратится. Отток равномерно распределяется по оставшимся венам. Постепенно работа кровеносной системы восстанавливается и человек перестает чувствовать боль, судороги и усталость в ногах. Состояние организма приходит к норме.
Основная часть крови в нижних конечностях проходит по глубоким венам, поэтому удаление подкожных вен не несёт высокой нагрузки на организм. При удалении пораженной вены кровоток возвращается к своему обычному пути по организму.
Не бойтесь удалять вены пораженные варикозом. Застой крови в венах нарушает правильное движение кровотока, препятствует обогащению тканей питательными веществами, повышает нагрузку на клапаны и могут привести к прогрессированию варикозного заболевания.
Современная медицина позволяет добиться положительной динамики по выздоровлению пациентов. Уже на следующий день после операции, вы сможете подняться на ноги и совершить короткую пешую прогулку. Через месяц вам будут доступны движения без боли и дискомфорта.
Где пройти обследование вен и получить лечение
Удаление вены — это крайняя мера. Во флебологии существует разные методы лечения: консервативные и операционные. Если пациент обращается к нам при первых признаках варикоза, то наши флебологи придерживаются консервативного метода: назначают лечебную гимнастику, диету, ношение компрессионных чулок и при необходимости препаратов разжижающих кровь.
Эффективность от каждого метода лечения заметен уже на ранних этапах. Зачем ждать до последнего, когда операцию можно избежать уже сейчас? В Сосудистом Центре города Москвы проводят консервативные и операционные методы лечения как на ранних, так и на поздних стадиях варикозного расширения вен. Не ждите, когда вены напомнят о себе, запишитесь на прием и пройдите обследование вен нижних конечностей с нашими специалистами.
Назад к статьям