Внематочной беременности признаки, по отзывам женщин, прошедших через это состояние, сложно оставит незамеченными. На что следует обратить внимание, чтоб избежать весьма грозных осложнений? Какие есть первые признаки Внематочной беременности до задержки менструации? Обсудим в этой статье.
Как начинается беременность?
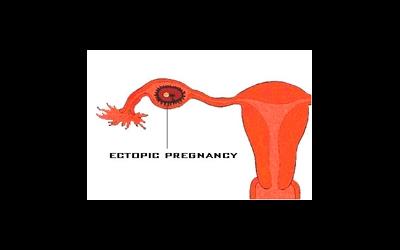
Женская половая клетка — яйцеклетка после оплодотворения опускается в полость матки по маточной трубе и прикрепляется на ее слизистой оболочке для последующего развития в эмбрион, а потом плод. Этот процесс называется «имплантацией». Иногда в данном механизме случается сбой, и в таком случае плодное яйцо может закрепиться на «неправильном» месте. В качестве такого места может выступить яичник, маточная труба женщины, а иногда даже брюшная полость. Это и называют внематочной беременностью. Данное состояние угрожает здоровью, а иногда жизни женщины. Очень жаль, от внематочной беременности не может быть застрахована ни одна женщина. Каким образом ее распознать на первых стадиях, какие признаки внематочной беременности существуют. На какую симптоматику следует обратить внимание?
Что такое внематочная беременность? Симптомы и признаки это состояния. Что происходит?
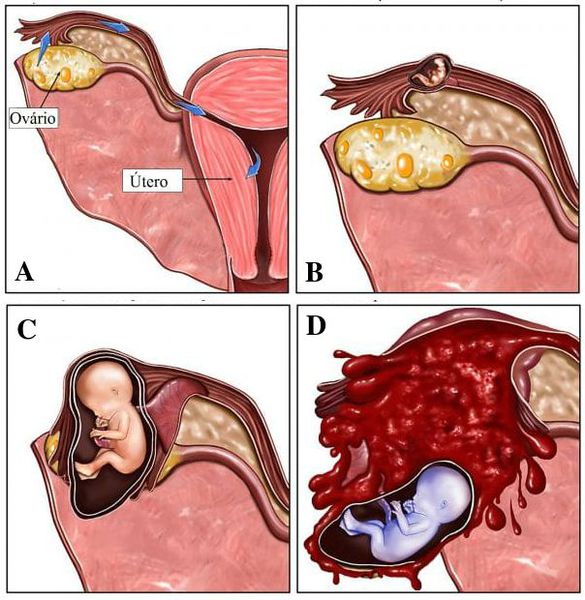
Внематочная беременность имеет патологический характер, из-за «неправильности» процесса, а если быть точнее, — «непопадания» оплодотворенного яйца в область матки. В силу определенных причин, после оплодотворения яйцеклетка прикрепляется вне полости матки, где и начинается ее непродолжительное развитие.
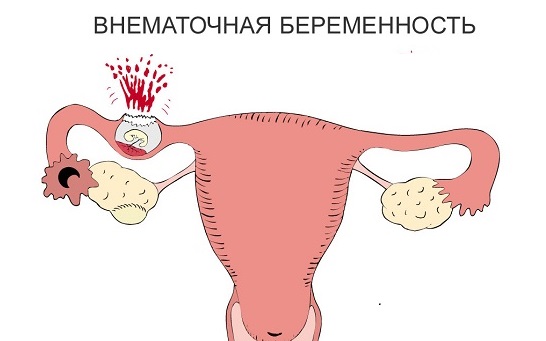
В зависимости от места, где закрепляется плодное яйцо, внематочную беременность подразделяют на:
- трубную (прикрепилась на фаллопиевой трубе);
- яичниковую (прикрепилась на яичнике);
- брюшную (закрепилась набрюшной полости);
- внематочную беременность, которая развивается в рудиментарном роге матки (случается редко).
Очередность в данном перечне типов соответствует той частоте, с какой происходят случаи патологий. Кроме этого в практике медицины встречается и еще один чрезвычайно редкий (к счастью) вид внематочной беременности, который называют гетероскопической беременностью. В данной ситуации речь идет о нормальной и маточной, и одновременно о внематочной беременностях. В данном случае у женщины овуляция произошла сразу с двумя яйцеклетками за один месячный период, и сразу две оплодотворились. Однако одно из плодных яиц прикрепилось, как и положено, в матке, а второе – в неправильном для него месте, яичнике, трубе или каком-то другом.
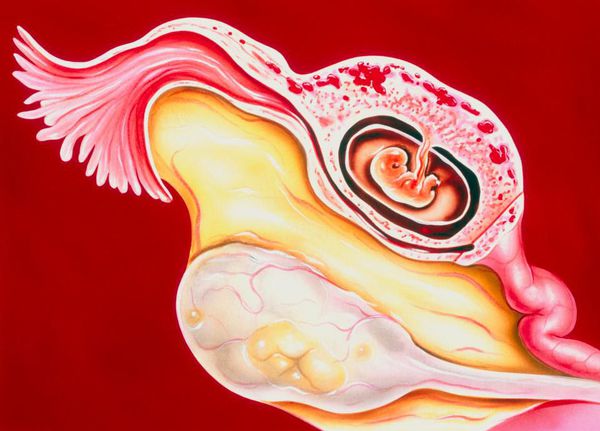
Если не определить вовремя внематочную беременность по признакам, последствия ее могут быть чрезвычайно серьезными – от полного бесплодия, до гибели женщины. Хотя эмбрион обычно замирает при внематочной беременности, дальнейшее его развитие все же не исключено. А поскольку для вынашивания плода маточная труба совершенно не предназначена и не способна растягиваться вместе с ростом эмбриона, в определенный момент случается ее разрыв. В такой ситуации обязательно должна быть произведена экстренная госпитализация и срочное хирургическое вмешательство.
При своевременном выявлении патологии плодное яйцо может быть удалено, в том числе не хирургическим путем, при этом сохранив возможность женщины к наступлению беременности и нормальному вынашиванию малыша в последующем.
Ранние признаки внематочной беременности
Зачастую внематочная беременность обладает определенной симптоматикой и признаками: задержка менструации, недомогание, определение тестом, небольшое набухание молочных желез, болевые ощущения. Но, к сожалению, нормально протекающая беременность имеет все данные симптомы и признаки внематочной беременности. Форум, посвященный этому состоянию – тому подтверждение. Патология имплантации достаточно успешно «маскируется» под нормальную обычную беременность. Поэтому часто определить внематочную беременность по признакам и симптомам, которые были описаны выше, очень непросто.
Внематочную, как и нормальную, сопровождает задержкой месячных и набухание груди. Женщина может чувствовать ранний токсикоз (тошноту), и прочие симптомы, которые характерны зачатию. Тест, купленный в аптеке, также покажет две полосы, в подтверждение случившегося зачатия. Единственный достаточно тонкий нюанс отличия, который указывает на тот факт, что процесс происходит не так – это яркость полос на тесте. Как отмечают многие женщины, которые столкнулись с этим, при данной патологии вторая полоса на тесте часто бывает несколько светлее. Это один из ранних признаков внематочной беременности. На форуме можно почитать, что достаточно часто именно такой тест вызвал подозрение на «неправильность» процесса.
Кроме того, полосы на тесте иногда бывают очень яркими изначально, однако становятся все более светлыми и светлыми с каждым следующим проведением. То есть, ранние признаки внематочной беременности после задержки можно выявить, проведя несколько тестирований на беременность с некоторыми интервалами. Однако, важно понимать, что это не самый надежный способ. Не редки случаи, при которых вторая полоска не проявлялась вообще, то есть тест демонстрировал, что женщина не является беременной. Таким образом, когда вы на себе ощущаете все характерные симптомы беременности, а тест говорит обратное, существует повод подозревать внематочную.
Не смотря на тот факт, что месячные при внематочной прекращаются, как и при нормальном течении беременности, в то же время патологическую обычно сопровождают небольшие кровотечения или кровяные мажущие выделения из влагалища. Кроме этого, такому состоянию присущ также болевой синдром: болевые ощущения при внематочной беременности проявляются чаще в нижней части живота или в пояснице. Если быть точнее, боли проявляется в том месте, где случилось закрепление оплодотворенного яйца.
Тревожными признаками, сигнализирующие о вероятной внематочной беременности, являются также головокружения, общее недомогание, в некоторых случаях даже обмороки. Когда женщина выявила первые признаки внематочной беременности до задержки менструации или после нее – необходимо в срочном порядке обратиться в женскую консультацию. Только врач может подтвердить или опровергнуть эти подозрения.
Внематочная беременность: признаки, сроки
Признаки, которые были перечислены выше, являются характерными не только для внематочной беременности, но также и нормальной. Так что точно определить, что оплодотворенное яйцо «поселилось» вне матки, можно лишь при участии врача. Кроме уже указанных выше ранних симптомов, которые вполне могут выступать признаками «обыкновенной», на внематочную беременность также может указать токсикоз. Однако не наличие токсикоза само по себе (рвота и тошнота – являются частыми спутниками нормальной беременности), а усиливающиеся постепенно проявления: при наличии патологического состояния это явление ярко выражено и становится более сильным со временем. Одновременно усиливаются и боли в нижней части живота, спустя несколько суток они уже перемежаются сильными спазмами и резкими болями.
В некоторых ситуациях у женщины может увеличиваться температура тела, резко понизиться артериальное давление. При этом уровень гемоглобина является пониженным, иногда до такой степени, что развивается анемия. При появлении внематочной беременности признаков, ХГЧ анализ крови демонстрирует не соответствующие концентрации этого гормона беременности. Этот показатель является явным свидетельством наличия патологии.
Кроме того, при наличии признаков внематочной беременности УЗИ обязательно проводится. Наличие свободной жидкости за маткой, а также отсутствие в ней плода свидетельствуют о патологии.
Если есть хотя бы один из признаков, указанных выше, а также отмечаются ненормальные кровянистые выделения, в первую очередь, женщине жизненно необходимо срочно посетить врача-гинеколога. Когда патология имплантации не диагностируется вовремя, в будущем может случиться разрыв фаллопиевой трубы. В таком случае происходит внутреннее кровотечение в область брюшины, сильнейшие боли, обморок и болевой шок — таковы последствия прекратившейся внематочной беременности. В таком случае без вариантов женщине необходимо проводить операцию. В этом случае вероятность бесплодия в будущем в разы возрастает. А при отсутствии своевременной медицинской помощи при разрыве яичника или трубы – и вообще велик риск гибели.
Внематочная беременность: как можно распознать симптомы при последующем развитии беременности?
Как же самостоятельно выявить симптомы внематочной беременности, чтоб не потерять драгоценное время, с одной стороны, а с другой — не подозревать наличие несуществующей проблемы? Итак, подведем итоги из всего вышесказанного: признаки внематочной беременности до задержки, как и после нее, обычно соответствуют нормальной. Первый симптом — задержка очередной менструации. Также на фоне задержки вероятно появление кровянистых мажущих выделений, что является характерным для прерывания обычной беременности. Случается, что месячные идут в срок или с небольшой задержкой, однако при этом кровопотеря является более скудной.
К другим признакам относятся появление болевого синдрома: болевые ощущения локализируются в нижней части живота, сильнее в области маточной трубы, где закрепилось яйцо. В начале боли имеют тянущий характер, однако с течением времени они становятся более резкими, «стреляющими», спазмическими, усиливаются и накрывают весь живот. В случае разрыва маточной трубы, который происходит обычно в сроки с шестой по десятую недели от зачатия, в нижней части живота слева или справа появляется резкая кинжальная боль. Подобное состояние характеризуется внутренним кровотечением, которое угрожает для жизни женщины.
Внематочная беременность

Симптомы внематочной беременности на ранних стадиях
Внематочная беременность является патологией, в результате которое прикрепление оплодотворенной женской клетки происходит не в полости матки. Заболевание является опасным для здоровья и жизни, а потому женщины репродуктивного возраста, живущие половой жизнью, должны знать о его признаках и течении.
Только внимательное отношение к своему самочувствию и своевременное обращение к медицинской помощи позволит избежать серьезных последствий.
Что это такое и что происходит в организме женщины?
Внематочная беременность является патологической, по причине «неправильности» процесса, а точнее «непопадания» оплодотворенной яйцеклетки (плодного яйца) в матку. В силу каких-то причин, яйцеклетка после оплодотворения закрепляется вне матки, где и продолжает свое непродолжительное развитие.
В зависимости от места, в котором прикрепляется плодное яйцо, внематочная беременность бывает:
- трубная (закрепилась в фаллопиевой трубе);
- яичниковая (закрепилась в яичнике);
- брюшная (прикрепилась в брюшной полости);
- внематочная беременность, развивающаяся в рудиментарном роге матки (бывает редко).
Очередность в этом списке типов соответствует частоте, по которой происходят случаи отклонений. Кроме того в медицине встречается и еще один редкий (к счастью) тип внематочной беременности, назвываемый гетероскопическая беременность. В данном случае речь идет о маточной – нормальной, и внематочной беременностях одновременно. То есть у женщины овулировали сразу две яйцеклетки за один менструальный период, и обе оплодотворились. Но одно из плодных яиц закрепилось в матке, как и положено, а второе – в непредназначенном для него месте, трубе, яичнике или другом.
Какие причины аномального расположения плода?
Точные причины, почему так происходит зачатие, не сможет назвать ни один врач, но выделяют группы риска, у которых может быть эктопическая беременность:
- Нарушение свойств самого плодного яйца;
- Ненадежная контрацепции на фоне заболеваний женской полосой системы;
- Гормональный дисбаланс;
- Анатомические особенности маточных труб — чрезмерно извилистые, длинные, «непроходимость»;
- Раннее проведенные хирургические операции на органах брюшной полости и малого таза;
- Нередко признаки внематочной беременности после произведения современных репродуктивных технологий — экстракорпоральное оплодотворение;
- Опухолевые образования на матке и ее придатках, органах брюшной полости, нарушающие проходимость маточных труб;
- Хронические воспалительные процессы женской половой системы. Они способствуют нарушению функциональности и анатомии фаллопиевых труб, например, уменьшении их сократимости, значит их способность проталкивать яйцеклетку, нашедшую сперматозоида, снижается. Следовательно, имплантация будет на каком — либо участке трубы или в брюшной полости, и наступает внематочная беременность.
В 30—50 % случаев внематочной беременности причины остаются неизвестными. К факторам риска относят:
- Хирургические вмешательства в брюшной полости.
- Контрацепцию.
- Гормональный сбой либо гормональную недостаточность.
- Воспалительные заболевания и инфекции женских половых органов.
- Нарушение транспортной функции в маточных трубах.
- Опухоли матки и её придатков.
- Аномалии развития половых органов.
Симптомы при внематочной беременности могут быть точно такие же, как и при нормальной.
Симптомы и первые признаки
Оплодотворённая яйцеклетка может остановиться на любом участке пути от яичника к матке. Это может быть брюшная полость, область яичника или маточная труба. Происходит такая патология из-за воспалительного или спаечного процесса в репродуктивных органах и брюшной полости.
При этом самые первые симптомы внематочной беременности соответствуют ранним признакам маточного прикрепления эмбриона:
- Будет задержка месячных;
- Грудные железы станут чувствительными, слегка болезненными и увеличатся;
- Участятся мочеиспускания;
- Тест покажет положительный результат в виде двух полосок;
- Могут появиться признаки токсикоза;
- Настроение станет переменчивым;
- Базальная температура будет повышенной, какая бывает при физиологической беременности; если же ректальная температура ниже 37 градусов, то вероятно, что произошло замирание эмбриона;
- Ообщая температура тела также может повышаться до субфебрильных значений – 37,2–37,5 градуса.
Кроме общих признаков на ранних сроках, для внематочной беременности характерны специфические симптомы:
- Характерна общая слабость, недомогание, озноб.
- Может повышаться температура тела. Базальная температура выше общих значений, в основном субфебрильная.
- Появление кровянистых выделений из половых путей по типу месячных. Они могут быть тёмно-бурыми или коричневатыми. Важно их не перепутать с месячными, если была долгая задержка. При этом надо помнить, что видимого кровотечения может и не быть, если кровь скапливается в брюшной полости.
- Наряду с выделениями, появляются сильные боли в области живота режущего характера. При этом локализация болей зависит от того, в какой части развивается эмбрион. Болевой синдром усиливается при движениях, смене положения тела.
- Если есть большая кровопотеря, появляются головокружения и обмороки. При этом снижается артериальное давление.
С такими симптомами необходимо мчаться к врачу, иначе отслоившееся плодное яйцо нанесет непоправимый ущерб здоровью женщины.
Чувствительный гормональный тест положительный, присутствует постоянная боль справа или слева, кровянистые выделения после задержки, предварительный диагноз — внематочная беременность. Раньше женщин с таким диагнозом незамедлительно оперировали по жизненным показаниям, так как установить причину симптомов раньше 8 недели было невозможно. К счастью нашего поколения, сейчас узнать такой диагноз можно раньше. Помогают в этом тесты гормональные, узи, лапароскопия диагностическая.
Симптоматика в зависимости типа
Для каждого типа патологического закрепления плодного яйца существуют характерные симптомы
- Яичниковая внематочная беременность долгое время не проявляется никакими патологическими симптомами. Это объясняется тем, что фолликул может растягиваться под размеры эмбриона. Но когда достигнут предел эластичности, появляется сильная точечная боль внизу живота, постепенно она распространяется на поясницу и область толстого кишечника. Дефекация становится болезненной. Приступ длится от нескольких минут до часов и сопровождается головокружением, предобморочным состоянием.
- Трубная внематочная беременность проявляется болями с левой или правой стороны, в зависимости от того, где произошла имплантация оплодотворенной яйцеклетки. Если она закрепилась в широкой ампульной части, то симптом появляется на 8 неделе, если в узкой (в перешейке) – то на 5-6. Боль усиливается во время ходьбы, поворотов туловища, резких движений.
- Внематочная беременность в брюшной полости на ранних сроках имеет симптомы, ни чем не отличающиеся от таковых при обычной. Но по мере увеличения эмбриона появляются нарушения функций желудочно-кишечного тракта (запор, диарея, тошнота, рвота), признаки «острого живота» (резкая боль, вздутие, обморок).
- Шеечная и шеечно-перешеечная внематочная беременность протекает без болей. На первый план выходят кровянистые выделения — от мажущих до обильных, профузных, представляющих угрозу для жизни. Из-за увеличения размеров шейки матки развиваются нарушения мочеиспускания (например, частые позывы).
Когда происходит разрыв трубы?
Трудно с точностью определить, когда случится самое худшее. Срок может быть как 4 недели, так и дотянуть можно до 16.
- Самый ранний разрыв трубы при внематочной беременности происходит на 4-6 неделе, если плодное яйцо остановилось посредине фаллопиевой трубы. Это самая узкая часть трубы и она способна растянуться только до 2 мм. На 4-ой недели эмбрион имеет примерно 1 мм в диаметре. При разрыве будет сильная боль и внутреннее кровотечение в брюшной полости.
- Нижняя часть трубы способна «скрывать» эктопическую беременность даже до 3 месяцев. Эта часть имеет более эластичный мышечный слой. Женщина может не почувствовать никаких признаков вплоть до того времени, пока эмбрион не увеличится до 5 мм.
- Ампулярная часть, которая находится возле яичника, способна выдержать яйцеклетку до 4-8 недель. Но при таком раскладе труба разрывается в редких случаях. Чаще всего яйцо увеличится до 2 мм и выпадет в пространство брюшной полости. Труба разрывается только в случае, если этот просвет деформирован.
До 3-4 недель трубная внематочная беременность может совсем не выявлять себя, как патология.
Разрыв маточной (фаллопиевой) трубы
Разрыв маточной трубы при эктопической беременности – самое тяжелое осложнение, которое может закончиться летальным исходом для женщины. Данное состояние всегда возникает внезапно и имеет ярко выраженные симптомы:
- сильная, резкая, «кинжальная» боль внизу живота;
- резкое падение показателей артериального давления;
- критическое учащение пульса;
- появление на лбу и ладонях холодного липкого пота;
- значительное ухудшение общего самочувствия, вплоть до потери сознания.
Какие-либо обследования женщины в таком состоянии не требуются – геморрагический шок, потеря сознания и оглушающая боль при ранее диагностированной беременности служат основанием для оказания экстренной хирургической помощи.
Диагностика
Во всех случаях задержки месячных, болей и кровянистых выделений должна быть заподозрена внематочная беременность. При симптомах шока, положительном тесте на беременность, отсутствии плодного яйца в матке и большом количестве жидкости в брюшной полости по УЗИ диагноз внематочной беременности не представляет трудностей. В остальных случаях определяющее значение имеет концентрация ХГЧ в крови и трансвагинальное УЗИ.
Если уровень ХГЧ превышает 1500 мМЕмл, а плодное яйцо в полости матки не определяется, это может говорить о внематочной беременности. Если уровень ХГЧ ниже 1500мМЕмл, то целесообразно повторение анализа через 48 часов. Прирост менее чем в 1,6 раза, отсутствие роста или падение уровня ХГЧ свидетельствуют в пользу внематочной беременности.
Обнаружение плодного яйца вне матки по УЗИ случается довольно редко, в большинстве случаев ориентируются на такие признаки, как отсутствие плодного яйца в матке, наличие свободной жидкости за маткой и неоднородного объёмного образования в области придатков на одной стороне.
Хирургическое лечение
Хирургическое лечение патологии — трубной внематочной беременности производят несколькими известными в медицине способами. Для прерывания и избавления от патологии используется:
- Лапароскопия – оперативный, относительно щадящий метод избавления, поскольку позволяет не производить разреза брюшной полости, сохраняет маточную трубу, в нее проникают делая прокол. Это надежный метод диагностики и самый достоверный.
- Тубэктомия – это операция по удалению трубы с патологией, в случае внематочной беременности она производится, если невозможна ее сохранность. К тубэктомии прибегают чаще в случае беременности вне полости матки повторной. В экстренных случаях, когда необходимо спасать женщину, возможно и удаление яичника.
- Туботомия (сальпинготомия) – второй вариант операции производимый в случае невозможности применения милкинга. Хирург вынужден разрезать маточную трубу в области прикрепления неразвивающегося плодного яйца, удалить его фрагменты, а маточную трубу после процедуры зашить. Возможно придется часть трубы удалить, если эмбрион окажется слишком велик. Туботомия дает возможность сохранить детородный орган, который далее способен свои функции выполнять полноценно. В будущем женщина может забеременеть, хотя и снижается процент этой возможности.
- Милкинг (выдавливание) – данная хирургическая процедура целесообразна в случае аномалии плодного яйца — отслойке, само яйцо из маточной трубы извлекается выдавливанием, а детородный орган сохраняется. Правда, применение такого щадящего способа возможно не всегда, а в случае расположения зиготы вблизи выхода из трубы. А определяющими являются факты остановки развития зиготы в зародыш и ее отслойка, а также место нахождения плодного яйца в трубе матки.
Чаще всего при этом проводится лапароскопия. Пока маточная труба не лопнула, ее сохраняют, хоть и высока вероятность развития второй параллельной внематочной беременности в ней. Оптимальным решением является удаление маточной трубы, пока не произошел ее разрыв. Удаление трубы хирургическим путем осуществляется во время процедуры лапароскопии.
Всем пациенткам, перенесшим внематочную беременность, рекомендуется предохраняться от беременности в течение последующих 6 месяцев после операции с целью избежания повторных рецидивов эктопической беременности и для подготовки организма к нормальной беременности.
Реабилитация после операции
В послеоперационном периоде необходим динамический контроль за состоянием больной в условиях стационара. Обязательно проводят инфузионную терапию в виде капельниц для восстановления водно-электролитного баланса после обильной кровопотери( кристаллоидные растворы, реополиглюкин, свежезамороженная плазма). Для профилактики инфекционных осложнений используют антибиотики (Цефуроксим, Метронидазол). Реабилитационные мероприятия после внематочной беременности должны быть направлены на восстановление репродуктивной функции после операции. К таковым относятся: предупреждение спаечного процесса; контрацепция; нормализация гормональных изменений в организме.
Реабилитационный период, как правило, проходит гладко. После операции пациентка должна придерживаться специальной диеты — рекомендуется дробное питание (каши, котлеты, бульоны). Для скорейшего выздоровления через неделю после операции показан курс физиотерапии (магнитотерапия, электрофорез, лазеротерапия).
Физиотерапевтические методы в реабилитационном периоде:
- токи надтональной частоты (ультратонотерапия),
- низкоинтенсивную лазерную терапию,
- электростимуляцию маточных труб;
- переменное импульсное магнитное поле низкой частоты,
- низкочастотный ультразвук,
- УВЧ-терапия,
- электрофорез цинка, лидазы,
- ультразвук в импульсном режиме.
На время курса противовоспалительной терапии и еще в течение 1 месяца после окончания рекомендуется контрацепция, причем вопрос о ее длительности решается индивидуально, в зависимости от возраста пациентки и особенностей ее репродуктивной функции. Безусловно, следует учитывать желание женщины сохранить репродуктивную функцию. Длительность гормональной контрацепции также сугубо индивидуальна, но обычно она не должна быть менее 6 месяцев после операции.
После лапароскопии выписывают приблизительно на 4- 5 сутки после операции, а после лапаротомии через 7-10 дней. Послеоперационные швы удаляют на 7-8 сутки после операции.
После окончания реабилитационных мероприятий, прежде чем рекомендовать пациентке планировать следующую беременность, целесообразно выполнить диагностическую лапароскопию, позволяющую оценить состояние маточной трубы и других органов малого таза. Если при контрольной лапароскопии не выявлено патологических изменений, то пациентке разрешают планировать беременность в следующий менструальный цикл.
Вопрос-ответ
1) У меня была внематочная беременность на сроке 4-5 недель в ампулярном отделе трубы. Проведена лапароскопия с выдавливанием плодного яйца и сохранением трубы. На следующий день после операции хирург назначил укол метотрексата (я так поняла для надежности). Ставили 3 дня капельницы, наверное с какими-то лекарствами. Спаек не обнаружено. Какова вероятность повторной внематочной? И какие посоветуете дополнительные обследования? И лечение еще нужно провести, чтобы исключить повторную внематочную? Хирург советует рентген с контрастным веществом и быть может опять лапароскопию по восстановлению функции труб, но очень уж не хочется опять переживать 3 лапароскопию (1 — удаление миомы и спаек на трубах, потом рождение ребенка, и 2 — удаление желчного пузыря). Очень хочется второго ребенка.
- К сожалению, риск повторения ситуации возможен ? и с каждой внематочной беременности он сильно возрастает, особенно у женщин после 35 лет. На этапе планирования беременности из возможных обследований — это только диагностика проходимости обеих маточных труб (то, что вам предложил врач). Но планировать зачатие сразу после такой процедуры не рекомендуется (влияние рентгена + контраста), но после рентгена с контрастом вероятность нормальной беременности увеличивается, так как контраст, проходя по трубам, улучшает их проходимость. Но для начала можно сделать эхогистеросальпингографию (УЗИ). Она не настолько достоверна как рентген, но явные проблемы с проходимостью труб она должна показать, если таковы имеются.
2) Мне 26 лет. В этом году в апреле у меня была внематочная беременность. Сделали операцию с помощью выдавливания трубы, и сохранили трубу. Тогда врачи сказали, что спаек и загибов в трубе не обнаружено. И строго пол года предохраняться. Как уже второй месяц нерегулярный цикл. Мес. должны были быть 11 ноября, но до сих пор их нет, уже задержка мес., боюсь что вб. Есть ли шансы на беременность? Что надо предпринять, чтобы избежать от повторной вб???? Что надо делать для нормальной беременности? Есть дочка, ей 1,5 годика, хочу ещё детей.
- Сдайте кровь на ХГЧ и тогда узнаете есть ли беременность или её нет. К тому же отслеживая ХГЧ в динамике можно предположить наличие вб. В норме ХГЧ должен увеличиваться в 2 раза каждые 2 дня. Если рост ХГЧ будет плохим, то одна из причин этому — внематочная беременность. Раз спаек и загиба нет, то что-то предпринять, чтобы избежать повторения вб — нельзя. Увеличивает риск развития вб приём гормональных контрацептивов или наличие спирали до планирования беременности, поэтому рекомендуется после отмены ОК или извлечения спирали воздержаться от незащищённых ПА в течение 3 менструальных циклов. Также приём прогестерона (Утрожестана и т.п.) при планировании беременности может увеличивать риск возникновения вб.
3) Задержка пять дней и ответ теста положительный, при этом в матке плодное яйцо не получается визуализировать. Что делать?
- Это не значит, что можно с уверенностью говорить о внематочной беременности. Для исключения такой патологии следует пройти УЗИ через 1-2 недели, а также выполнить анализ крови на наличие ХГЧ. На очень ранних сроках беременность в матке может не визуализироваться.
4) Через какой срок после внематочной беременности можно планировать новую беременность?
- Для исключения возможных осложнений желанную беременность можно планировать не раньше, чем через 6 месяцев.
Профилактика
Внематочную беременность невозможно предугадать – слишком много существует факторов, которые могут привести к подобному развитию событий. Но врачи разработали конкретные профилактические меры:
- вести календарь менструального цикла и при незначительных нарушениях консультироваться с гинекологом;
- с момента начала половой жизни регулярно посещать гинеколога для профилактических осмотров и раннего диагностирования воспалительных/инфекционных заболеваний;
- планировать беременность – например, перед зачатием пройти полный осмотр у врачей общих и узких специальностей;
- своевременно и полноценно лечить любые патологии органов репродуктивной системы, в том числе воспалительные и инфекционные заболевания.
Внематочная беременность считается достаточно сложной и опасной патологией. Но если медицинские мероприятия проводились на ранней стадии патологии или при разрыве фаллопиевой трубы были предприняты грамотные меры, то прогноз будет благоприятным. Современные достижения в медицине позволяют не только сохранить жизнь женщины, но и обеспечит ей возможность в будущем иметь детей.
Дата публикации 12 апреля 2018Обновлено 26 апреля 2021
Определение болезни. Причины заболевания
Внематочная беременность (или эктопическая беременность) — патология, развивающаяся вследствие имплантации и развития плодного яйца не в матке, а за её пределами.
Чаще всего прикрепление оплодотворённой яйцеклетки происходит в фаллопиевых трубах. В редких случаях она прикрепляется к яичникам, рудиментарному рогу матки, цервикальному каналу. Ещё реже это происходит интралигаментарно (между связками) и в брюшной полости. Рост эмбриона, локализующегося в любом из этих органов, может привести к его разрыву, что является угрожающим состоянием для репродуктивного здоровья и даже для жизни женщины. На данный момент, эктопическая беременность занимает одно из первых мест среди заболеваний, приводящих к внутрибрюшному кровотечению[1], летальность при такой патологии достигает 7,4%.
Причины внематочной беременности
Причина большинства случаев эктопической беременности — нарушение перистальтической функции цилиндрического реснитчатого эпителия, выстилающего маточные трубы. Этому могут способствовать следующие фактора:
- аномалии развития половых органов;
- половой инфантилизм (недостаточное развитие половых органов) — маточные трубы длинные, узкие и извитые, что затрудняет прохождение по ним оплодотворённой яйцеклетки;
- перенесённые хирургические и медикаментозные прерывания беременности приводят к повреждению слизистой матки;
- рецидив эктопической беременности[2] (если была выполнена пластика маточной трубы);
- воспалительный процесс в придатках матки приводит к образованию спаек (препятствий) на пути движущейся яйцеклетки, также нарушается перестальтика — сокращение маточных труб, способствующая продвижению оплодотворённой яйцеклетки;
- эндометриоз и аденомиоз сказываются на качестве яйцеклеток, правильной перестальтике маточных труб и повреждают матку;
- беременность, наступившая после хирургической стерилизации (перевязки маточных труб);
- дисгормональные сбои приводят к рассинхронизации работы женских половых органов — оплодотворение происходит, но прикрепиться к эндометрию эмбрион не может и имплантируется за пределами матки;
- сочетанные гинекологические патологии;
- возникновение опухолей и опухолевидных образований[8] в матке и её придатках, органах брюшной полости;
- вредные и тяжёлые условия труда, работа в ночную смену — нарушается работы эндокринной системы [9];
- курение — никотин негативно влияет на качество ооцитов и нарушает сократительную функцию маточных труб.
Также в группе риска находятся женщины, которые столкнулись со внематочной беременностью ранее и использующие внутриматочную спираль [45].
Есть ли шанс выносить ребёнка при внематочной беременности
Попытки сохранить внематочную беременность чреваты серьёзными осложнениями. Среди них: внутрибрюшное кровотечение, геморрагический шок и смерть пациентки. При выявлении патологии необходима экстренная госпитализация и прерывание беременности.
Когда происходит разрыв фаллопиевой трубы
Разрыв маточной трубы, как правило, происходит на раннем сроке: 4-6 недель.[12].
Если маточная труба разорвалась на более поздних сроках беременности, то кровопотеря сильнее и риск смерти женщины выше.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы беременности внематочной
Идут ли месячные при внематочной беременности
К первым признакам проявления эктопической беременности следует отнести задержку менструации, но при этом возможны «мажущие» кровянистые или коричневатые выделения из влагалища.
Признаки прогрессирующей внематочной беременности
Прогрессирующая внематочная беременность до возникновения осложнений похожа на беременность маточной локализации, сопровождаться весьма скудной клинической симптоматикой.[10] Зачастую лишь ультразвуковое исследование становится отправной точкой для установления диагноза.
У женщины возникают интермиттирующие болевые ощущения разной интенсивности в нижней части живота с распространением на прямую кишку, увеличение и нагрубание груди («каменная грудь»), симптомы токсикоза.[11]
Характерным признаком данной патологии является болезненность живота в месте прикрепления плодного яйца. Во многом симптомы и признаки внематочной беременности обуславливаются локализацией и стадией развития зародыша.
Признаки разрыва маточной трубы
Наиболее остро клинические признаки данной патологии появляются, когда внематочная беременность осложняется разрывом маточной трубы. При этом происходит кровоизлияние в брюшную полость и возникает боль в животе.
Признаки трубного аборта
При трубном аборте плодное яйцо самостоятельно выходит из трубы, это сопровождается кровотечением и сильными болями в животе. При трубном аборте боль сильнее, чем при разрыве маточной трубы.
Патогенез беременности внематочной
При отсутствии патологических факторов, ядра яйцеклетки и сперматозоида сливаются в ампулярном отделе фаллопиевых труб, затем происходит миграция уже оплодотворённой яйцеклетки, и она имплантируется в полость матки. Транспортную функцию выполняют реснички эпителия, покрывающие фаллопиевы (маточные) трубы. Вследствие нарушения или снижения перистальтики эпителия появляется риск развития эктопической беременности.[13] Вместилище для плода, если тип беременности трубный, образуется непосредственно из оболочек фаллопиевых труб.
Что происходит при внематочном развитии эмбриона
Плод при внематочной беременности иногда доживает до нескольких недель. Однако вне матки он не получает необходимого кровоснабжения и погибает до того, как сможет жить самостоятельно [45].
Классификация и стадии развития беременности внематочной
Основополагающими признаками клинической классификации внематочной беременности принято считать локализацию и клиническую картину заболевания.
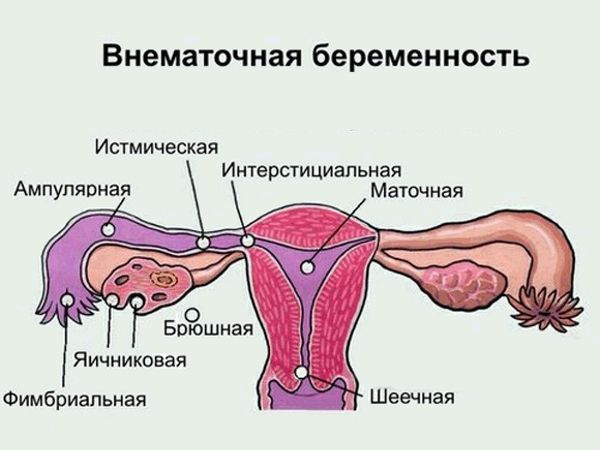
По локализации внематочная беременность бывает:
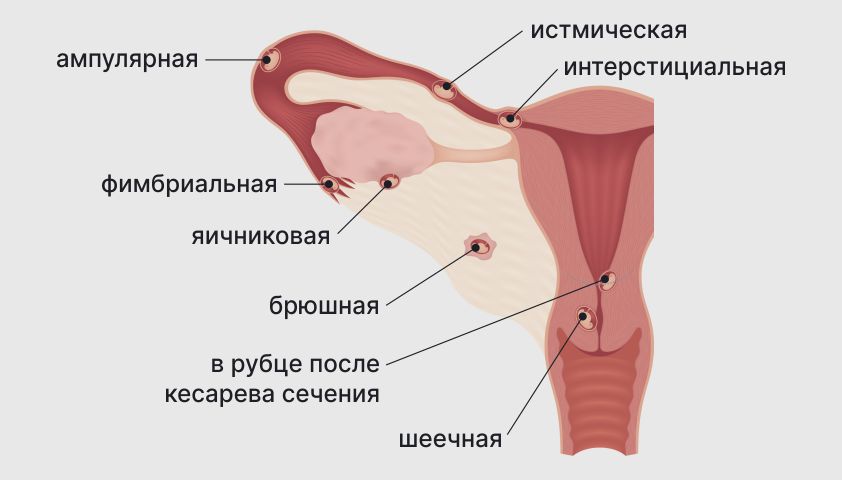
1. трубной (98%) — характеризуется прикреплением плодного яйца в отделе маточной трубы (ампулярный, истмический, интерстициальный и фимбриальный отделы);
2. яичниковой (0,1-0,7%) — интрафолликулярна (яйцеклетка сливается со сперматозоидом в овулированном фолликуле) или эпиофолликулярна (прикрепление и развитие плодного яйца на поверхности яичника);
3. беременностью в рудиментарном роге матки (0,1-0,9%) — возможна при наличии аномалий развития данного органа; в таком роге мышечная стенка развита недостаточно хорошо, что способно привести к разрыву и развитию кровотечения;[14] однако в литературе зафиксированы ситуации, когда исход такой беременности был благоприятным;
4. брюшной (0,3-0,4%) — оплодотворённая яйцеклетка прикрепляется к брюшной полости, имплантируется к кишечнику, сальнику, брюшине и её органам;
5. шеечной (0,1-0,4%) — прикрепление плодного яйца к цилиндрическому эпителию шейки матки;
6. интралигаментарной (0,1%) — плодное яйцо прикрепляется между листками широких маточных связок из-за разрыва маточной трубы;
7. беременностью в культе маточной трубы (0,08-0,1%);[15]
8. гетеротопической — одно плодное яйцо прикрепляется к матке, а другое вне её полости;[17][18] редкая патология[16], однако её частота значительно увеличивается в связи с процессом развития вспомогательных методов репродукции.
Также в литературе описаны ситуации, не попадающие ни под один из пунктов классификации: прикрепление оплодотворённой яйцеклетки на полость матки в область рубца от кесарева сечения[19][20] и интрамуральная (стеночная) локализация[21].
По клиническому течению внематочная беременность бывает:
а) прогрессирующей;
б) прервавшейся:
- трубный аборт;
- разрыв маточной трубы.
Осложнения беременности внематочной
Эктопическая беременность, независимо от локализации, чревата грозными осложнениями! Любое подозрение на внематочную беременность требует консультации гинеколога и экстренной госпитализации в стационар.
Самый распространённый исход эктопической беременности — массивное кровотечение внутри брюшной полости. Пациенткам в подобном случае необходима экстренная оперативная терапия, интраоперационный и внешний гемостаз (остановка кровотечения препаратами СЗП, транексам), а также требуется восстановить объём циркулирующей крови.[21]
Зачастую внематочная беременность осложняется разрывом маточной трубы, к которой имплантировалось плодное яйцо. В таком случае у женщины станут проявляться симптомы «острого живота»:
- внезапные резкие болевые ощущения в нижней части живота, распространяющиеся на прямую кишку, поясничную область, нижние конечности;
- кровомазание или кровянистые выделения из влагалища, нередко достаточно обильных;
- может быть сухость во рту, общая слабость, головокружение вследствие понижения артериального давления, даже потеря сознания.
По клиническому течению прервавшаяся трубная беременность похожа на апоплексию яичника (кровоизлияние в яичник), поэтому необходимо провести чёткую дифференциальную диагностику и вовремя оказать помощь в полном объёме.
Во время развития беременности в брюшной полости женщина может не предъявлять жалоб до определенного срока. Однако позже пациентки активно жалуются на общую слабость, обмороки, головокружения, болезненные ощущения в нижней части живота. Позднее присоединяются симптомы развития анемии — бледнеют кожные покровы и слизистые оболочки рта. Это обусловлено сдавлением и/или повреждением сосудов брюшной полости мелкого или среднего калибра. Внутренние кровотечения возникают в результате прорастания крупных сосудов ворсинами хориона. При прикреплении яйцеклетки в месте со скудным кровоснабжением плодное яйцо гибнет. Если плод имплантируется в хорошо кровоснабжаемую область, возможно продолжение развития беременности, однако до срока нормальной гестации донашивается редко. Симптоматика при брюшной беременности весьма вариабельна, отличие проявлений зависит от места прикрепления оплодотворённой яйцеклетки и от степени повреждённости внутренних органов.
Клиническая картина шеечной беременности зависит от срока гестации (полного количества недель беременности) и уровня прикрепления оплодотворённой яйцеклетки. Примечательно, что боль при подобной беременности женщины отмечают крайне редко, более характерным признаком являются кровотечения из влагалища, иногда достаточно обильные, нередко профузные (очень сильные). Шеечный тип беременности особо опасен для жизни и здоровья пациентки: шейка матки имеет хорошее кровоснабжение, поэтому риски развития массивного кровотечения, тромбогеморрагического синдрома (ДВС-синдром), геморрагического шока значительно выше! Как правило, развитие шеечной беременности происходит до 8-12 недель.
Яичниковая беременность зачастую прерывается уже на ранних сроках, в крайне редких случаях достигает второго триместра. Клиника в таком случае сходна с картиной при разрыве трубы вследствие прервавшейся трубной беременности. Осложнение беременности происходит в яичнике при разрыве тканей органа и последующим кровотечением.
Беременность в рудиментарном роге матки редко достигает значительных сроков гестации, однако известны случаи, когда подобная беременность достигала и более серьёзных сроков[22] и даже заканчивались родоразрешением[23][24]. Рудиментарная беременность также сходна по клинике с трубной, прерывается она по типу разрыва вместилища оплодотворённой яйцеклетки, с характерным появлением обильных кровотечений и клиникой геморрагического шока.
Диагностика беременности внематочной
Почему при подозрении на беременность надо идти к врачу
При задержке менструации в 8-10 дней следует посетить гинеколога. Это поможет исключить риск внематочной беременности. Также доктор назначит необходимые анализы, которые предотвратят возможные осложнения других заболеваний.
Покажет ли тест внематочную беременность
Как правило, если происходит задержка менструации, то женщины самостоятельно выполняют тест на беременность ещё до обращения к врачу. Более информативным методом на данном этапе будет определение уровня хорионического гонадотропина (β-ХГ, ХГЧ)[26] в крови, вырабатывающийся при беременности. Референтные значения этого гормона при маточной беременности в значительной степени отличаются от тех же значений при внематочной беременности — такое отличие поможет сузить диагностический поиск.[27] Недостаточный прирост ХГЧ может свидетельствовать не только об эктопической беременности, но и о нарушениях маточной беременности.[28]
Уровень прогестерона также будет существенно различаться. Оценкой и интерпретацией результатов анализа занимается врач-гинеколог.
Клиническое обследование
К сожалению, диагностировать внематочную беременность на малых сроках достаточно сложно ввиду того, что клиническая симптоматика сходна с обычным течением беременности, когда развитие плодного яйца протекает в области матки.[25] Анамнез жизни и данные о гинекологических патологиях являются важными составляющими для постановки диагноза.
При бимануальном осмотре врач-гинеколог обнаруживает слегка увеличенную, мягкую и подвижную матку, в проекции придатков матки производит пальпацию пастозного образования, которое может оказаться подвижным с нечеткими контурами или же округлым тестообразной консистенции. Во время смещения матки выявляется острое болевое ощущение с иррадиацией в задний проход. Осмотр слизистых оболочек влагалища и шейки матки в зеркалах может выявить цианотичность (синюшность). Выявление характерных ранних признаков беременности — симптома Гегара (размягчение матки в области перешейка) и признака Пискачека (выпячивание матки куполообразной асимметричной формы) — говорит о слабоположительном или вовсе отрицательном результате.
Ультразвуковое исследование
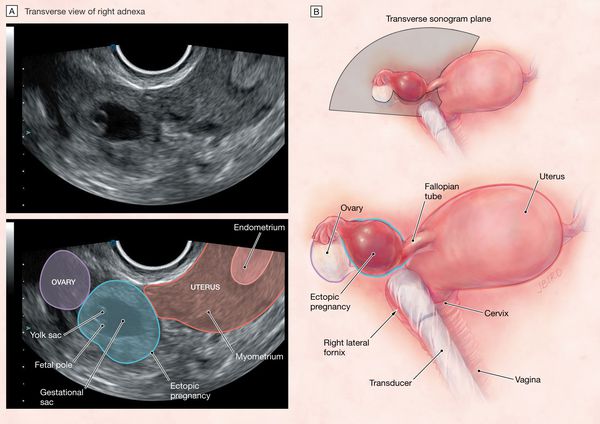
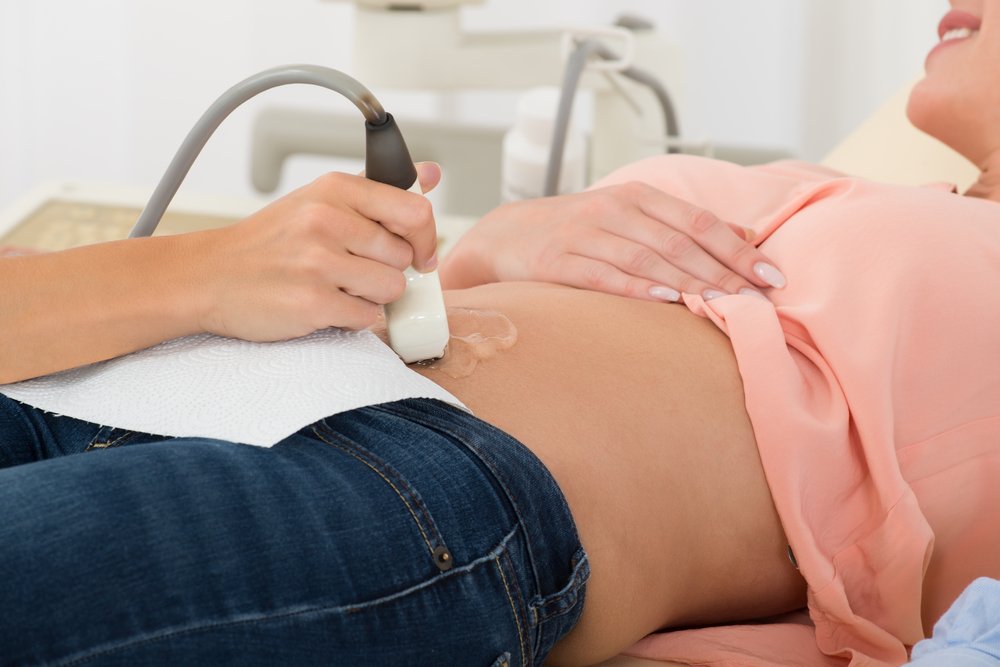
Достаточно эффективным методом определения локализации оплодотворённой яйцеклетки является УЗИ трансвагинальным датчиком.[29] УЗИ необходимо сделать при сроке беременности 8 недель.
Во время ультразвукового исследования можно выявить не только эхографические признаки беременности и определить количество жидкости в брюшной полости и дугласовом пространстве, что является предопределяющим фактором в решении вопроса об оперативном вмешательстве. Наиболее достоверные эхографические признаки — это выявленные параовариальные образования с неровными и нечеткими контурами, а проведение допплерографии позволит отличить ложное плодное яйцо.[30]
Пункция брюшной полости через задний свод влагалища (кульдоцентез)
В рамках диагностики внематочной беременности этот метод считается устаревшим. Его применяют только в том случае, если нет возможности сделать УЗИ.
Диагностическое выскабливание полости матки
Диагностическая лапароскопия, пожалуй, самая информативная методика, необходимая для постановки диагноза.[31][32][33] В момент проведения хирург способен визуализировать расположение эмбриона и произвести санацию (оздоровление) брюшной полости, рассечь спайки, провести оперативную терапию.[34]
Дифференциальная диагностика
На догоспитальном этапе она проводится с угрозой прерывания беременности, дисфункциональными метроррагиями; при остром болевом синдроме — с апоплексией яичника, пельвиоперитонитом, перекрутом ножки кисты яичника, аппендицитом, перфорацией полого органа.
Лечение беременности внематочной
Когда необходимо обратиться к врачу
При подозрении на внематочную беременность пациентка должна быть срочно госпитализирована.
Хирургическое лечение
Преимущественно лечение эктопической беременности осуществляется только хирургическим путём.[35][36][37][38] Выбор доступа — лапароскопический или лапаротомический — первоначально зависит от места протекания внематочной беременности, развившихся осложнений (массивного кровотечения в брюшной полости), квалификации хирурга и оснащения хирургического стационара, куда доставили пациентку.
Наиболее благоприятный прогноз выявляется у женщин с трубной эктопической беременностью. Операцией выбора при такой локализации беременности чаще всего является тубэктомия (удаление трубы к которой прикрепилось плодное яйцо). При нахождении плодного яйца в фимбриальном отделе возможно провести его эвакуацию, то есть «выдавливание» эмбриона через ампулу маточной трубы.
Нужно ли сохранять фаллопиевы трубы при внематочной беременности
В отдельных случаях есть смысл выполнения органосохраняющей реконструктивной операции — сальпинготомии и удаления плодного яйца. Обоснованием подобного операционного вмешательства будет являться наличие у женщины единственной маточной трубы, а также решение пациентки о сохранении репродуктивной функции. Однако существует ряд факторов, когда выполнение такой операции невозможно:
- если ранее уже была выполнена реконструктивная операция этой трубы;
- значительные структурные изменения вследствие разрыва трубы.
Целью данной операции является восстановление целостности и проходимости маточной трубы. Предпочтение отдается малоинвазивному лапароскопическому доступу во избежание образования спаечного процесса. Для наиболее эффективной профилактики спаек широкое распространение получило применение противоспаечных барьеров — специальных гелей, вводимых эндоскопически в полость маточных труб. По данным исследований[40], введенный интраоперационно гель остается в трубе на 3-5 дней, что позволяет выиграть время для восстановления мезотелия.
К осложнением выполненной сальпинготомии можно отнести:
- в раннем послеоперационном периоде: развитие кровотечения из прооперированной маточной трубы в течение первых после операционных суток;
- персистенция и дальнейшее развитие хориальной ткани (её клетки могут остаться в стенке маточной трубы и продолжать делиться уже после удаления непосредственно эктопической беременности).
К осложнениям выполненной тубэктомии можно отнести:
- в раннем послеоперационном периоде: несостоятельность швов на матке и кровотечение в первые послеоперационные сутки;
- развитие эктопической беременности повторно в прооперированной маточной трубе в дальнейшем. Риск около 50%.[39]
Беременность в рудиментарном роге матки, к сожалению, не всегда разрешаются в пользу пациентки. Иногда хирургу приходится прибегнуть даже к радикальной операции — ампутации матки, однако своевременная диагностика патологии и выявление анатомо-физиологических особенностей матки может значительно повлиять на исход.
Шеечная и шеечно-перешеечная локализации беременности ещё не так давно обрекали пациенток на безоговорочное удаление матки: в связи с тем, что имплантировавшийся эмбрион имеет хорошее кровоснабжение, иные попытки разрешить патологическую беременность заканчивались массивными кровотечениями и несли серьезные последствия для здоровья женщины. В настоящее время появились методики, помогающие сохранить матку и возможность реализации детородной функции. Проводится эмболизация маточных артерий[41], вследствие чего уменьшается кровоток, снижается питание хориона. Проводится вакуум-аспирация или выскабливание плодного яйца под УЗ-контролем.
Медикаментозное лечение
В некоторых случаях на одном из этапов показано артериальное введение препарата «Метотрексата» — эмбриотоксического препарата.[42][43]
Помимо этого, параллельно пациентке назначают антибактериальные препараты, проводят гемостатическую терапию и мероприятия, направленные на снятие болевых ощущений. Ориентируясь на степень тяжести состояния, осуществляют коррекцию ОЦК и противоанемические препараты.
Реабилитация
После прерывания внематочной беременности может быть назначено санаторно-курортное лечение и приём комбинированных оральных контрацептивов (КОК).
Существуют ли народные методы лечения внематочной беременности
Безопасных народных методов избавления от внематочной беременности не существует. Их применение может привести к несвоевременному обращению к врачу и смерти женщины.
Прогноз. Профилактика
Последствия внематочной беременности
Патология опасна не только для здоровья женщины, но и для её жизни: в России 3,6 % случаев внематочной беременности заканчиваются смертью пациентки [46]. Кроме того, она чревата рецидивами и может приводить к бесплодию.
Профилактика
Исходя из факторов риска, приводящих к эктопической беременности, можно составить список правил, которые стоит соблюдать для её предупреждения:
- первостепенно, при подготовке к зачатию ребёнка необходимо выполнить полное обследование, обязательно включающее в себя трансвагинальное УЗИ, в целях выявления патологий со стороны мочеполовой системы, а также уточнения анатомо-физиологических особенностей (двурогая матка);
- избегать сомнительных половых связей, чтобы не допустить развитие инфекции, использовать средства барьерной контрацепции;
- необходимо своевременно и правильно проводить лечение воспалительных заболеваний половых органов, наблюдаться у врача-гинеколога и не заниматься самолечением;
- в случае необходимости проведения прерывания беременности отдавать выбор наименее травматичным методикам, выполнять все назначения врача в послеоперационный период;
- снизить количество стрессовых факторов, по возможности отказаться от работы в ночное время суток, соблюдать режим труда и отдыха;
- отказаться от табакокурения.
При соблюдении этих несложных правил прогноз у заболевания благоприятный.
За дополнение статьи благодарим Оксану Быковскую — врача высшей категории, гинеколога, репродуктолога кандидат медицинских наук!
Примерно 1 из 100 эмбрионов прикрепляется вне полости матки. Казалось бы, не так уж часто. Однако это событие несет угрозу для жизни женщины, повышает риск бесплодия и повторной внематочной беременности. Избежать неприятностей можно лишь путем своевременной диагностики этого состояния. Сегодня MedAboutMe расскажет о признаках внематочной беременности на раннем сроке. Их следует знать каждой женщине детородного возраста.
Факторы риска
Самой частой причиной этого состояния является ранее перенесенное воспаление внутренних половых органов. Так, хроническое воспаление маточных труб увеличивает вероятность беременности вне матки в семь раз. Причиной воспаления часто являются заболевания, которые передаются половым путем.
Оперативные вмешательства на малом тазу, а также воспаление после родов или аборта могут привести к формированию спаек в этой области. При этом риск «беременности не на месте» повышается. Это же относится к использованию внутриматочных средств контрацепции.
К другим факторам риска относят бесплодие вне зависимости от его причины и возраст более 35 лет. Применение вспомогательных репродуктивных технологий также увеличивает вероятность внематочной (эктопической) беременности.
Где расположен эмбрион
В 95% случаев плодное яйцо закрепляется в маточной трубе. Гораздо реже эмбрион может развиваться в яичнике, брюшной полости, шейке матки и даже в послеоперационном рубце после кесарева сечения.
Известны случаи и так называемой гетеротопической беременности. При этом имеется 2 плодных яйца. Одно из них расположено в полости матки, а другое — вне ее. Однако такое случается крайне редко.
Частота редких форм внематочной беременности увеличивается в случае ЭКО. Это связано с тем, что искусственное введение оплодотворенных эмбрионов не может учесть все тонкости сложнейшего процесса имплантации эмбриона. Также женщины, решившиеся на ЭКО, обычно имеют один или несколько факторов риска эктопической беременности.
Первые признаки беременности вне матки
Симптомы заметно отличаются в зависимости от расположения эмбриона и срока беременности. Описанная картина характерна для расположения эмбриона в маточной трубе.
Вначале беременность течет без особенностей. Уже с первых дней может появиться тошнота, сонливость, непереносимость некоторых запахов, повышенная чувствительность сосков и другие признаки беременности на ранних сроках, тест показывает стандартные 2 полоски.
Однако вскоре женщину начинает беспокоить периодическая боль. Обычно она ощущается внизу живота справа или слева. По мере роста эмбриона боль становится постоянной, захватывает весь низ живота, интенсивность ее нарастает. В исключительных случаях внематочная беременность протекает без болевых ощущений.
Другим важным признаком такой беременности являются кровянистые выделения из влагалища. Они могут напоминать месячные, но обычно более скудные и длительные. Цвет их часто более темный, чем при менструальном кровотечении. Выделения состоят из крови и частиц эндометрия — внутренней оболочки матки. Механизм ее отторжения связан с падением уровня прогестерона, как и при обычных месячных.
Почему такого не наблюдается при обычной беременности? Здесь отслойке эндометрия препятствует прогестерон, вырабатываемый желтым телом беременности. Это образование появляется в яичнике под влиянием хорионического гонадотропина человека (ХГЧ). Он вырабатывается наружной оболочкой плодного яйца — трофобластом.
При внематочной беременности количество ХГЧ обычно снижено. Это связывают с тем, что трофобласт в необычных условиях не может полноценно развиваться. Поэтому желтое тело недоразвито и вырабатывает меньше прогестерона.
Однако этот признак тоже не является абсолютно достоверным. Он наблюдается в 50-80% случаев внематочной беременности. Кроме того, выделения из половых путей могут говорить об угрозе выкидыша. В любом случае, появление этого симптома у беременной служит поводом для немедленного визита к врачу.
Если эктопическая беременность не была диагностирована вовремя, то рост эмбриона ведет к разрыву маточной трубы. Он ощущается, как внезапная сильная боль внизу живота. Следом появляются симптомы внутреннего кровотечения: частый пульс, значительное падение артериального давления, сильное головокружение с последующей потерей сознания.
Кровь при этом изливается в брюшную полость. Однако часть крови через полость матки может выходить наружу. Выделения при этом обильные, ярко-красного цвета. Спасти беременную в этом случае может лишь срочное хирургическое вмешательство. При появлении данных симптомов следует немедленно вызвать бригаду скорой помощи.
Объективные признаки эктопической беременности
На что опирается врач при постановке диагноза? При обследовании гинеколог отмечает болезненность при прощупывании яичников. Величина матки не изменена, либо ее размер меньше, чем требуется на данном сроке беременности.
Самыми важными являются ультразвуковая диагностика и исследование ХГЧ. Для получения более точных результатов УЗИ следует выполнять с применением влагалищного датчика. При этом диагноз может быть поставлен раньше. Так, при обычном УЗИ плодное яйцо в матке определяется на 6-7 неделе, а при трансвагинальном — на 4,5-5 неделе.
Иногда врач видит свободную жидкость (кровь) в пространстве между прямой кишкой и маткой. Этот признак говорит о растущей трубной беременности или разрыве маточной трубы.
Для подтверждения эктопической беременности важно количество ХГЧ в моче и сыворотке крови. Если эмбрион развивается в нетипичном месте, то количество этого гормона снижено.
При известной дате зачатия достаточно однократного анализа. Результат сравнивают с нормальным содержанием хорионического гонадотропина на данном сроке. Если же дата зачатия неизвестна, то гинеколог ориентируется по динамике роста ХГЧ. В норме с 3 по 6 неделю беременности содержание этого гормона удваивается каждые двое суток. Двукратное повторение этого анализа поможет понять, достаточно ли содержание ХГЧ в женском организме.
Важным признаком является сопоставление данных УЗИ и результатов ХГЧ. Плодное яйцо при трансвагинальном УЗИ должно определяться в матке при содержании ХГЧ в крови 2500 МЕ/л и выше. Если при таком содержании гормона оно не определяется, то можно с большой вероятностью диагностировать эктопическую беременность.
Ранняя диагностика этого состояния крайне важна. Она позволяет провести консервативное лечение или бережное лапароскопическое вмешательство. При этом следующая беременность имеет все шансы закончиться благополучно.
Эктопическая беременность после экстракорпорального оплодотворения / Исмайлова М.К. // журнал «Практическая медицина» – 2013 – №7
Внематочная беременность. / Гуриев Т. Д., Сидорова И. С. // М. : Практическая медицина – 2007
Внематочная беременность. / Стрижакова А.Н., Давыдов А.И., Шахламова М.Д. // М.: Медицина – 2001
Что такое внематочная беременность
Внематочная, или эктопическая, беременность — патология, при которой плодное яйцо (зигота) прикрепляется к тканям вне полости матки: в фаллопиевой (маточной) трубе, яичнике, цервикальном канале.
В некоторых случаях плодное яйцо может прикрепиться к органам брюшной полости и таза — печени, селезёнке, широкой связке матки, брюшине.
Внематочная беременность встречается довольно редко (до 2% от всех беременностей), однако очень опасна, поскольку часто вызывает внутрибрюшное кровотечение, которое может привести к смерти пациентки.
Механизм развития внематочной беременности
Приблизительно к середине каждого менструального цикла в одном из яичников созревает женская половая клетка — яйцеклетка. Она выходит из яичника и сразу захватывается яичниковым концом фаллопиевой, или маточной, трубы — воронкой с «бахромой». Внутренняя оболочка маточной трубы начинает перемещать яйцеклетку в сторону полости матки с помощью особых ворсинок. Они постоянно движутся и осторожно «перекатывают» яйцеклетку вперёд. Период выхода яйцеклетки из яичника в маточную трубу называется овуляцией — это самое благоприятное время для оплодотворения.
При эякуляции во влагалище женщины попадает более 40 миллионов сперматозоидов, и они начинают проходить целую полосу препятствий. Сначала добираются до шейки матки, затем — преодолевают цервикальный канал и попадают в полость матки. К этому моменту их остаётся чуть ли не четверть от изначального количества. Выжившие сперматозоиды продолжают двигаться навстречу яйцеклетке: преодолевают полость матки и входят в маточные трубы.
Мужские половые клетки встречаются с женской в ампулярном отделе фаллопиевой трубы — примерно в середине пути от яичника до матки. Если слияние мужской и женской половых клеток проходит успешно, то получается плодное яйцо, или зигота. Оно продолжает движение по фаллопиевой трубе, спускается в полость матки и прикрепляется к слизистой оболочке — эндометрию. Этот процесс называется имплантацией.
Однако по ряду причин на этапе имплантации зиготы может произойти сбой, при котором плодное яйцо прикрепляется не к эндометрию, а в совершенно другом, «неположенном» месте — тогда начинает развиваться внематочная беременность.
Что происходит с плодом при внематочной беременности
Нормальные условия для развития эмбриона может создать только полость матки. Плодное яйцо, закрепившееся за её пределами, чаще всего не может нормально развиваться, и его признают нежизнеспособным.
Кроме того, дальнейший рост плодного яйца часто приводит к разрыву ткани или органа, в который он имплантировался, а это ставит под угрозу жизнь матери. Поэтому эмбрион удаляют, прерывая патологическую беременность.
Виды внематочной беременности и их распространённость
Внематочную беременность различают по месту имплантации (прикрепления) эмбриона, течению и последующему развитию осложнений.
По месту имплантации беременность делится на трубную, яичниковую, шеечную, брюшную гетеротопическую. Также выделяют беременность в рубце после кесарева сечения и беременность в роге матки — очень редкие виды патологии.
Трубная беременность развивается, если плодное яйцо прикрепилось к слизистой оболочке маточной трубы. На трубную форму приходится 98–99% случаев внематочной беременности.
В зависимости от места имплантации трубная беременность делится на фимбриальную — если плод закрепился ближе к яичнику, ампулярную, истмическую и интерстициальную — когда место приживления граничит с маточной трубой и полостью матки.
Самостоятельное прерывание трубной беременности может произойти двумя путями:
- Трубный аборт. Плодное яйцо отторгается и вместе с кровью выбрасывается в брюшную полость через яичниковый конец трубы. В области матки или кишечно-маточном углублении скопившаяся кровь образует гематому.
- Разрыв маточной трубы. Из-за роста плода маточная труба лопается и происходит кровоизлияние в брюшную полость.
Яичниковая беременность встречается значительно реже, чем трубная — на неё приходится 0,1–0,7% случаев. Без лечения и прерывания беременности патология приведёт к разрыву яичника и внутреннему кровотечению.
Шеечная беременность диагностируется, если зигота закрепилась в цервикальном канале, соединяющем полость матки и влагалище. Крайне редкая форма, составляет до 0,4% от всех случаев и считается тяжёлой патологией.
Брюшная беременность — самая редкая, составляет около 0,3% от всех форм, обнаруживается в брюшной полости. При развитии может привести к разрыву «принявшего» плод органа или ткани.
Другие редкие виды заболевания — гетеротипическая беременность, а также беременность в роге матки и в рубце после кесарева сечения.
О гетеротипической беременности говорят, когда одно плодное яйцо имплантировалось в полость матки, а другое — за её пределами. Диагностируется очень редко — на такую форму приходится 1 из 30 000 внематочных беременностей.
Риск роговой беременности возникает, если у женщины есть врождённая патология развития репродуктивной системы — двурогая матка. Полость матки при таком нарушении буквально «расщепляется» на две части, которые не всегда одинаково пригодны для вынашивания. Если плодное яйцо имплантируется в нефункциональную часть, со временем она разорвётся и произойдёт внутреннее кровоизлияние.
Беременность в рубце после кесарева сечения — очень редкая патология, и статистики по ней нет. Надрез при рождении ребёнка методом кесарева сечения делают по нижнему краю полости матки, куда в норме плодное яйцо не должно имплантироваться, но иногда это всё-таки происходит. Дальнейший рост плода в рубцовой ткани может привести к разрыву матки и массивному кровотечению, потому беременность прерывают.
Несмотря на то что анатомически зигота закрепляется в полости матки, такую беременность относят к внематочной форме, так как имплантация происходит в рубцовую ткань, а не в эндометрий.
Виды внематочной беременности
По течению внематочную беременность делят на прогрессирующую и нарушенную (разрыв маточной трубы, трубный аборт), по наличию осложнений — на осложнённую и неосложнённую.
Причины внематочной беременности
Наиболее часто трубная беременность развивается, если по каким-либо причинам оплодотворённая яйцеклетка не может попасть в полость матки — это нарушение со стороны репродуктивной системы.
Например, если реснитчатый эпителий не двигает яйцеклетку в сторону полости матки или в маточной трубе есть непроходимость из-за воспаления, опухоли. Также маточная труба может быть повреждена после других операций — в таком случае яйцеклетка тоже может «застрять».
Другой вариант развития патологии — эндометрий непригоден для закрепления или снижена имплантационная способность плодного яйца, то есть оно не может закрепиться в полости матки. Так возникает, например, шеечная беременность.
Внутрибрюшная беременность развивается по двум причинам:
- оплодотворённая яйцеклетка начинает двигаться обратно, в сторону яичникового конца маточной трубы, попадает в брюшную полость и имплантируется;
- плодное яйцо имплантируется в маточную трубу, но она отторгает его (трубный аборт) в брюшную полость, и яйцо закрепляется там.
Причины яичниковой беременности до сих пор точно не установлены. Существует целый ряд теорий, но принципа у них два. Первый — плодное яйцо попадает в область яичника и прикрепляется к нему, например, вследствие трубного аборта. Второй — яйцеклетка не покидает фолликул, в котором созревала, и сперматозоиды оплодотворяют её прямо внутри яичника, что приводит к ошибочной имплантации.
Роговая беременность может начаться, если у женщины есть врождённая патология и её матка разделена на две части: одна из них функционирует нормально, другая нет.
Причины развития беременности в рубце матки недостаточно изучены — это очень редкая патология. В норме плодное яйцо закрепляется выше области, в которой располагается рубец после кесарева сечения.
Факторы риска внематочной беременности
Врачи выделяют целый ряд факторов, которые могут увеличить риск внематочной беременности. К ним относятся перенесённые заболевания и операции, возраст и вредные привычки женщины.
Факторы, повышающие риск внематочной беременности:
- операции на маточных трубах;
- перенесённые внематочные беременности;
- внутриматочная контрацепция (маточная спираль) и комбинированные оральные контрацептивы;
- воспалительные заболевания органов малого таза, опухоли;
- бесплодие в анамнезе;
- эндометриоз — разрастание слизистой оболочки за пределами полости матки;
- возраст женщины старше 35 лет;
- внутриматочные вмешательства;
- пороки развития органов репродуктивной системы;
- рубец на матке после кесарева сечения;
- курение.
Симптомы внематочной беременности
Внематочная беременность не всегда проявляется специфическими симптомами — примерно у 10% женщин она может протекать скрыто. Другие, менее очевидные, признаки могут быть восприняты женщиной как нормальное течение беременности: менструация задерживается, грудь становится чувствительной, может появиться слабость. Иногда наблюдается тошнота и рвота — частые симптомы токсикоза.
Внематочная форма беременности начинается так же, как обычная.
Как правило, тревогу вызывают несвойственные здоровой беременности проявления: мажущие кровянистые выделения из влагалища, непохожие на менструацию, и сильная боль внизу живота и в пояснице.
В среднем внематочная беременность проявляется на сроке в 7–8 недель с момента последней менструации (акушерские недели).
Симптомы внематочной беременности:
- задержка менструации;
- боль внизу живота, в области таза, иногда — в области прямой кишки;
- кровянистые выделения из влагалища, непохожие на менструальные (алые или коричневые, часто — мажущие).
Если произошло прерывание внематочной беременности и разрыв какого-либо органа или маточной трубы, часто развивается внутреннее кровотечение.
Симптомы внутрибрюшного кровотечения при внематочной беременности:
- резкая боль в животе;
- обильные кровяные выделения из влагалища (часто);
- головокружение;
- тошнота;
- потеря сознания;
- учащённый пульс;
- снижение артериального давления;
- бледность кожи.
Осложнения внематочной беременности
Риск и тяжесть осложнений внематочной беременности зависят от двух факторов: места имплантации плода и времени, которое прошло с появления первых симптомов до обращения за медицинской помощью.
Самое частое осложнение внематочной беременности — разрыв органа или ткани, в которую имплантировалось плодное яйцо. В таком случае развивается внутреннее кровотечение, которое может привести к последующей дисфункции органа, а в худшем случае — к смерти пациентки.
Обычно разрыв внутренних органов при внематочной беременности происходит, если женщина не обратилась к врачу сразу после задержки менструации и появления настораживающих симптомов или если патология протекала в скрытой форме.
Если произошёл разрыв органов репродуктивной системы (маточной трубы или яичника), их чаще всего удаляют. В будущем это создаёт дополнительные трудности с зачатием. Кроме того, перенесённая внематочная беременность значительно повышает шансы на рецидив патологии в будущем.
Внематочная беременность в анамнезе увеличивает риск повторного развития патологии в будущем.
Диагностика
Внематочная беременность относится к неотложным, а порой — к жизнеугрожающим состояниям. В большинстве случаев времени на длительное обследование пациентки у врача нет: чтобы своевременно начать лечение и свести к минимуму любые последствия патологии, диагноз необходимо поставить быстро и точно.
Осмотр
Сначала специалист проведёт короткий опрос — сбор анамнеза. Уточнит, когда у пациентки была последняя менструация, ведёт ли она половую жизнь, какие контрацептивы использует и планирует ли беременность (или есть вероятность, что уже беременна). Также спросит о перенесённых гинекологических процедурах и симптомах, которые могли появиться с начала последнего менструального цикла: например, необычные боли в животе, выделения из влагалища, болезненность молочных желёз, головокружения.
Затем врач приступит к пальпации живота. Если боль концентрируется в правой подвздошной области, врач проведёт несколько манипуляций — например, спросит о боли при толчкообразном движении руки по поверхности живота или попросит поднять правую ногу, лёжа на левом боку. Такие приёмы позволяют выявить аппендицит — часто симптомы внематочной беременности на него похожи.
Пальпация живота
При прогрессирующей внематочной беременности живот должен быть мягким и безболезненным. Однако, если она нарушилась (например, при разрыве маточной трубы), боль будет острой и сконцентрируется либо в подвздошных областях, либо внизу живота.
После пальпации врач может провести бимануальное влагалищное исследование для подтверждения диагноза. Пальцы одной руки специалист вводит во влагалище, а второй рукой ощупывает нижнюю часть живота.
При внематочной беременности бимануальное исследование выявляет боли внизу живота, увеличенную в размерах матку, в области придатков (маточной трубы и яичников) может нащупываться округлое образование. Внутрибрюшное кровотечение врач также заметит при исследовании.
Инструментальные исследования
После пальпации врач проведёт осмотр шейки матки и влагалища с помощью расширителя и зеркал — они позволят визуально оценить состояние половых путей и заметить шеечную беременность, если она есть.
При внематочной беременности во влагалище часто обнаруживаются кровянистые выделения. При шеечной беременности шейка матки меняет своё положение: становится асимметричной и приобретает бочкообразную форму.
Также пациентке проводят трансвагинальное ультразвуковое исследование органов малого таза. УЗИ позволяет подтвердить диагноз, а также понять, где именно имплантировалось плодное яйцо.
Для трансвагинального УЗИ используют внутриполостной датчик, который вводится во влагалище
При внематочном течении беременности, если она не гетеротипическая, в полости матки плода нет. Придатки увеличены, при нарушенной внематочной беременности за телом матки скапливается жидкость. Если плод закрепился в маточной трубе, УЗИ покажет объёмное образование в этой области и позволит определить его точное местоположение.
Магнитно-резонансная томография (МРТ) органов брюшной полости назначается при подозрении на редкие формы внематочной беременности — брюшную, шеечную или в области рубца после кесарева сечения. Однако такое исследование требует времени и проводится только если состояние пациентки стабильно.
Лабораторные исследования
Пациенткам в стабильном состоянии (без внутреннего кровотечения) для лабораторного подтверждения беременности и уточнения диагноза врач может назначить исследование уровня бета-ХГЧ — хорионического гонадотропина человека. Это гормон, который вырабатывается оболочкой плодного яйца. Именно по нему аптечные тесты показывают беременность.
Лечение внематочной беременности
Внематочную беременность лечат двумя основными способами: хирургическим и консервативным. Последний метод применяется нечасто. В подавляющем большинстве случаев необходима именно операция: только так можно безопасно удалить плодное яйцо и избавить пациентку от рисков для жизни и здоровья.
Хирургическое лечение
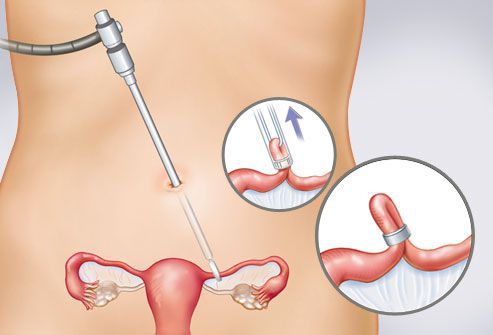
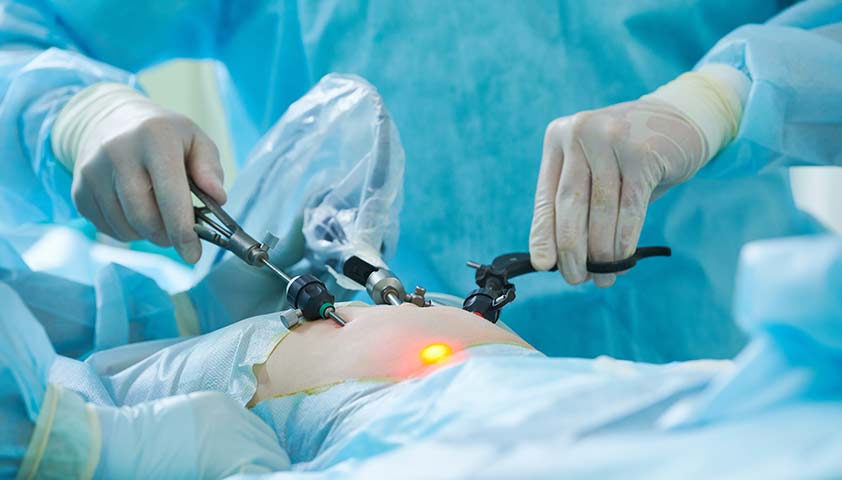
Операция — основной метод лечения внематочной беременности любой формы и локализации плодного яйца. Однако операции бывают разными: лапаротомическими (полостными) и лапароскопическими (малоинвазивными).
При лапаротомическом доступе хирург делает надрез на животе, а после завершения операции накладывает швы. Процедура переносится пациенткой тяжелее, но позволяет врачу получить свободный доступ ко всему комплексу органов репродуктивной системы и малого таза.
Лапароскопия — малоинвазивный метод. Доступ к матке, придаткам и другим органам обеспечивают три небольших надреза. В один из них вставляют специальную телескопическую трубку — лапароскоп. Он оснащён камерой и выводит изображение на монитор. Остальные инструменты для операции вводятся в брюшную полость через другие надрезы.
Лапароскопия — наименее травматичный метод хирургической операции на внутренних органах
Лапароскопия не оставляет больших швов, не портит состояние кожи живота, а также позволяет пациентке быстро восстановиться после операции и раньше выписаться из стационара. Однако лапароскопию не рекомендуется применять при внутрибрюшном кровотечении и геморрагическом шоке — состоянии, которое возникает из-за потери крови.
Если же пациентка стабильна, лапароскопия — предпочтительный способ оперативного вмешательства.
Основная цель операции — удалить плодное яйцо и устранить последствия его имплантации. Если ситуация не очень сложная и у пациентки есть репродуктивные планы, то матку, а также маточные трубы и яичники стараются сохранить — проводят органосохраняющую операцию.
При трубной беременности (она встречается чаще всего) операцию по извлечению плодного яйца — сальпинготомию — проводят, если стенки капсулы с плодом целы, нет внутреннего кровотечения и геморрагического шока, а также есть желание сохранить репродуктивную функцию.
В период реабилитации после операции на маточной трубе пациентке важно наблюдаться у врача, проходить исследования на уровень бета-ХГЧ в крови и регулярно делать УЗИ органов малого таза. Кроме того, после эпизода внематочной беременности риск повторного развития патологии сильно возрастает — это дополнительный повод следить за здоровьем репродуктивной системы.
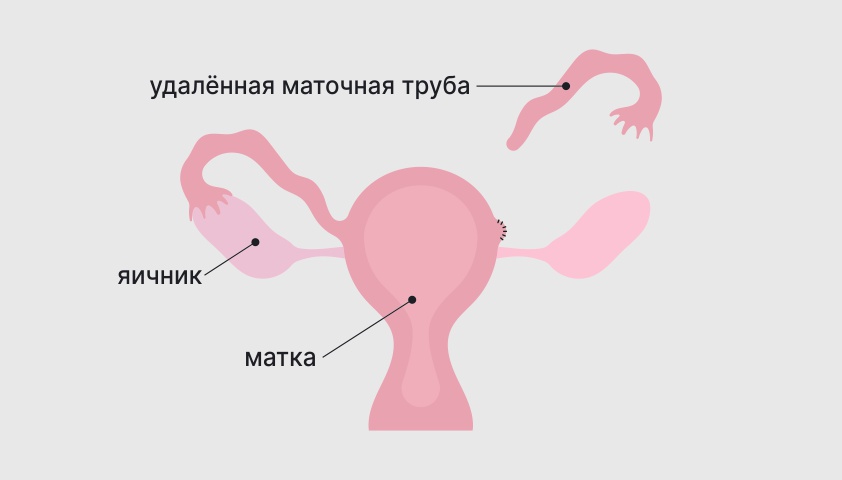
Однако в некоторых ситуациях без удаления части репродуктивной системы (например, одной из маточных труб — сальпингэктомии), обойтись не удаётся. В таком случае операцию называют органоуносящей. Как правило, она сильно влияет на возможности женщины зачать ребёнка в будущем, но позволяет сохранить пациентке жизнь и здоровье.
Сальпингэктомия — удаление маточной трубы
Основные показания к удалению маточной трубы:
- нарушенная трубная беременность;
- повторная трубная беременность — если на маточной трубе ранее проводились операции;
- прогрессирующая трубная беременность при высоком уровне бета-ХГЧ (3 000–5 000 МЕ/л).
В других случаях внематочной беременности (например, при брюшной) решение об операции и методе удаления плодного яйца врач будет принимать исходя из клинической картины: срока беременности, наличия кровотечения и так далее. Часто для извлечения плода из брюшной полости требуется участие других специалистов — например, если имплантация произошла в кишечник или печень. В самых тяжёлых случаях (шеечная беременность, беременность в рубце матки) может потребоваться полное (гистерэктомия) удаление матки.
Медикаментозное лечение
Медикаментозное, или консервативное, лечение применяется очень редко. Метод подходит женщинам без внутреннего кровотечения, которые планируют беременность в будущем.
Однако у медикаментозного метода есть ряд противопоказаний. Прежде всего у пациентки должен быть низкий сывороточный показатель бета-ХГЧ, а у эмбриона — отсутствующее сердцебиение по результатам УЗИ. Также врач должен быть уверен в отсутствии маточной беременности.
Однако в России подобные схемы лечения не предусмотрены и назначаются только по решению врачебной комиссии гинекологических стационаров под строгим динамическим наблюдением.
Профилактика
Специфической профилактики внематочной беременности нет. Однако всем женщинам репродуктивного возраста следует регулярно — хотя бы раз в год — проходить осмотр у гинеколога, делать УЗИ органов малого таза и сдавать профилактические анализы, а также своевременно лечить заболевания мочеполовой системы.
28.217. Соскоб (+450 ₽) 
Соскоб (+450 ₽) 1 день

16.1.1. Соскоб (+450 ₽) 
Соскоб (+450 ₽) 2 дня

27.39. Соскоб (+450 ₽) 
Соскоб (+450 ₽) 3 дня

Также полную проверку репродуктивной системы полезно пройти при планировании беременности. Такая подготовка называется прегравидарной. Она включает осмотр у гинеколога, а также ряд лабораторных исследований.
28.117. Вен. кровь (+230 ₽) 
Вен. кровь (+230 ₽) 1 день

27.80. Вен. кровь (+230 ₽) 
Вен. кровь (+230 ₽) 1 день

27.81. Вен. кровь (+230 ₽) 
Вен. кровь (+230 ₽) 1 день

При подозрении на беременность (задержка менструации более чем на неделю, чувствительность молочных желёз) следует сделать тест на беременность или сдать лабораторный анализ на бета-ХГЧ. Если тест будет положительным или показатели ХГЧ в результате исследования будут превышать референсные значения, следует обратиться к врачу. Он проведёт обследование и в случае, если беременность внематочная, заметит это ещё до развития осложнений.
2.36. Вен. кровь (+230 ₽) 1 день
Вен. кровь (+230 ₽) 1 день
2.36. Вен. кровь (+230 ₽) 
Вен. кровь (+230 ₽) 1 день

Если ранее у пациентки уже была внематочная беременность, рекомендуется проконсультироваться с гинекологом перед попытками зачатия, пройти полное обследование и гистеросальпингографию. Это метод диагностики, который определяет проходимость маточных труб. В некоторых случаях он позволяет обнаружить риск повторного развития патологии.
Женщинам с резус-отрицательной группой крови при планировании последующих беременностей после внематочной рекомендуется введение иммуноглобулина человека — препарата, который поможет предотвратить резус-конфликт между отрицательной матерью и положительным плодом в будущем.
Прогноз
Репродуктивное здоровье женщины, перенёсшей внематочную беременность, зависит от типа патологии и времени, которое прошло от появления первых симптомов до обращения за медицинской помощью к гинекологу.
В большинстве случаев женщины, у которых в анамнезе есть внематочная беременность, могут зачать и выносить ребёнка в будущем. Однако внематочная беременность увеличивает риск повторного развития патологии. Потому подготовка к повторной беременности после внематочной формы требует тщательного обследования и консультации акушера-гинеколога.
Если в процессе лечения была удалена маточная труба, прогноз должен давать лечащий врач на основе всех клинических данных. Однако после удаления матки (гистерэктомии), а также удаления единственной маточной трубы или единственного яичника женщина не сможет иметь детей.
Источники
- Внематочная (эктопическая) беременность / клинические рекомендации. Минздрав РФ. 2021.
- Приказ Министерства здравоохранения РФ от 20.10.2020 № 1130н «О порядке оказания медпомощи по профилю „акушерство и гинекология“».
- Barnhart K. T. Clinical practice. Ectopic pregnancy // N Engl J Med, 2009. Vol. 361(4). P. 379–387. doi:10.1056/NEJMcp0810384
- Barash J. H, Buchanan E. M., Hillson C. Diagnosis and management of ectopic pregnancy // Am Fam Physician, 2014. Vol. 90(1). P. 34–40.