Лечение плоскостопия с помощью ортопедической обуви, корректоров и вкладышей
Ортопедические стельки и вкладыши позволяют бороться со многими заболеваниями стопы, в том числе они могут исправить плоскостопие, а также послужить хорошей профилактикой.
Виды плоскостопия
Данное заболевание классифицируется по происхождению на:
- врожденное – обнаруживается обычно после 6 лет;
- статическое – самое распространенное, формируется из-за слабости мышц стопы, голени, а также связок;
- паралитическое – возникает при парезе и параличе мышц голени и стопы;
- травматическое – формируется после травм, когда происходит перелом голеностопа, пяточной кости, лодыжки.
Также выделяют поперечное, продольное и смешанное плоскостопие.
Поперечное
Встречается в 50% случаев. Характеризуется понижением поперечного свода стопы, в связи с чем она становится короче на фоне увеличения ее передней части. Большой палец отклоняется. Причина – слабость мышц и связок. Группа риска – люди в возрасте от 35 до 50 лет.
Продольное
Продольный свод стопы уплощается, почти вся ее поверхность соприкасается с полом, несколько увеличивается размер ноги. Болезнь проявляется сильнее у полных людей, беременных женщин. Основная группа риска – люди со стоячей работой, имеющие большой лишний вес, а также молодые женщины (16-25 лет).
Комбинированное (смешанное, продольно-поперечное)
Поперечный и продольный своды стопы уплощаются. В связи с этим растет площадь опоры, поэтому пациенты редко предъявляют жалобы на болевой синдром.
Выделяют три степени этого заболевания:
- Первая. У больного к вечеру отекают ноги, после физической нагрузки появляется боль, проходящая в покое. Немного меняется походка.
- Вторая. Характеризуется сильной болью, поэтому, в отличие от 1 степени, люди быстрее обращаются к врачу, чтобы исправить такое плоскостопие, – при 2 степени становится даже трудно ходить. Своды почти исчезают.
- Третья. Сопровождается сильной болью в коленях, голенях, стопе, человек испытывает головную боль, дискомфорт в пояснице, ему тяжело пройти даже малое расстояние.
Как исправить плоскостопие у ребенка или взрослого, можно ли скорректировать врожденную патологию?
Существует две основные методики терапии – консервативное и хирургическое лечение.
Консервативные методы
После проведения рентгенографии врач-ортопед может назначить один из этих методов коррекции или несколько из них:
- ЛФК;
- прием нестероидного противовоспалительного препарата для избавления от боли и воспаления;
- массаж, усиливающий кровообращение в ногах и обмен веществ;
- использование супинаторов, которые укрепляют ослабленные мышцы;
- подбор корректирующей и поддерживающей обуви;
- проведение травяных ванночек для ног для снятия болей в суставах, усталости и напряжения.
Перечисленные методы не позволяют исправить поперечное или другое плоскостопие у взрослых, они выступают как средства сдерживания болезни и облегчения состояния. Для детей прогноз гораздо лучше. Главное – вовремя обнаружить врожденную или приобретенную патологию и начать лечение.
Хирургические методы лечения
Операбельное лечение показано взрослым после того, как испробованы консервативные методики без видимого результата. В зависимости от индивидуальных особенностей и вида заболевания, могут проводиться следующие манипуляции:
- удаление фаланги, которая патологически разрослась;
- вырезание плюснефалангового сустава, после этой процедуры связки фиксируются металлическим крепежом;
- удаление наростов на костных тканях стопы;
- и др.
После этого необходимо пройти этап реабилитации, во время которого проводятся физиопроцедуры, назначается щадящий режим нагрузки.
Как ортопедические стельки и вкладыши помогают устранить болезнь?
Применение стелек и вкладышей – возможность исправить плоскостопие в домашних условиях, так как эти лечебно-профилактические изделия:
- поддерживают нормальное функционирование опорно-двигательного аппарата;
- стимулируют кровообращение;
- помогают восстановиться после травмы;
- снижают болевой синдром в суставах и мышцах ног;
- предотвращают повреждения при занятиях спортом;
- правильно распределяют нагрузку при ходьбе, что особенно важно для пожилых людей, беременных женщин, людей с избыточным весом;
- снижают нагрузку на голеностопный, тазобедренный, коленный суставы и позвоночник.
При продольной разновидности заболевания стельки позволяют:
- улучшить амортизацию стопы;
- уменьшить нагрузку на позвоночник и суставы ног при ходьбе;
- снизить боль и утомляемость.
При поперечном виде патологии:
- снижают вероятность отека;
- профилактируют мозоли и натоптыши;
- сохраняют правильный просвет стопы;
- позволяют правильно ставить ногу;
- снижают боль.
Лечебные и профилактические стельки
Назначение и особенности профилактических стелек
Готовые ортопедические стельки, которые можно приобрести в аптеке или магазине, поддерживают свод стопы. Своды могут не выдержать при больших физических нагрузках, беременности, резком увеличении веса, в пожилом возрасте, у людей, которые ослаблены в связи с другим заболеванием. Чтобы не развилось плоскостопие в этих случаях, нужны профилактические поддерживающие стельки.
Свойства и назначение лечебных стелек
Такие изделия предназначены для тех, у кого уже диагностированы определенные проблемы со ступнями. После точной врачебной диагностики такие изделия изготавливаются индивидуально. В ступне находится 20 суставов и 28 костей. При ходьбе этот отдел ноги выполняет толчковую функцию и поддерживает равновесие. В связи с травмой, неправильным развитием и другими проблемами, согласованность в действии различных частей этой сложной системы нарушается. В результате появляются боли, идут приспособительные реакции, может возникнуть болезненная реакция организма в целом. Задача стельки в данном случае – не только поддерживать своды, но и компенсировать патологию, предотвращать серьезные общие нарушения.
Как подобрать стельки?
Стельки бывают предназначены для спортивной, повседневной и модельной обуви.
- Для спортивной. Имеют амортизирующий каркас, пяточный амортизатор, покрытие повышенной износостойкости, защиту от неприятного запаха.
- Для повседневной с плоской подошвой. Имеют каркас, отличаются высокой жесткостью. Есть и безкаркасные модели, которые могут вставляться абсолютно в любую обувь.
- Для модельной на каблуке. Каркасные модели предназначены для каблука высотой до 4 см. Можно приобрести также стельки для обуви с более высоким каблуком – этот параметр указывается в маркировке. Есть еще вкладыши для половины стопы, снижающие утомляемость от ношения такой обуви.
При продольном плоскостопии готовые стельки выбирают с учетом выраженности патологии. При 1-й и 2-й степени можно приобрести лечебно-профилактические вкладыши. При 3-й нужна консультация врача, который назначит лечебные изделия для коррекции нарушений.
При поперечном плоскостопии обычно выпирает косточка большого пальца. При тяжелом протекании болезни может выгибаться палец. Для коррекции используют продольно-поперечные ортезы, которые поддерживают всю ступню.
Стельки делятся на каркасные и безкаркасные. У первых присутствует каркас из пластика или ЭВА. Он эффективно поддерживает ступню в правильном положении. Модели без каркаса производятся из несминаемого материала, но все равно они более мягкие.
Индивидуально изготовленные лечебные стельки нужны при сильной деформации и разрастании суставов. Если болезнь замечена на начальной стадии, можно приобрести готовые изделия. Их выбор очень большой, они имеют сложную, продуманную конструкцию, фиксируют ступню в правильном положении, корректируя ее. Тип стельки выбирают, в зависимости от симптомов. Например, при болях в области пятки показаны изделия с пяточным амортизатором. Если обувь стаптывается на одну сторону, то рекомендуется приобрести вальгусные стельки.
Остались вопросы? Позвоните!

Единый номер телефона +7 (812) 407-27-73
E-mail: info@orto-s.ru
Заказать обратный звонок
Определение болезни. Причины плоскостопия
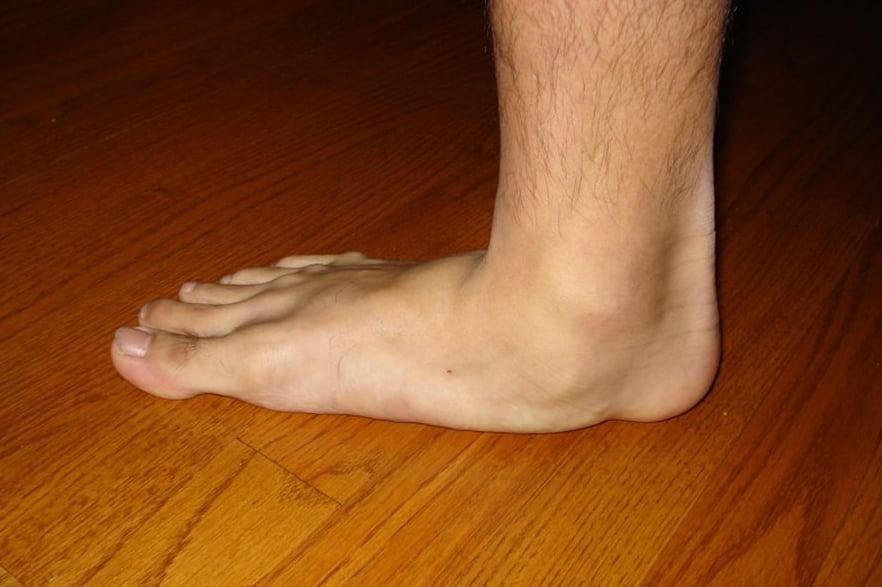
Плоскостопие — ортопедическое заболевание, при котором стопа деформируется: её подошва частично или полностью становится плоской.
В норме стопа должна иметь своды, или арки, — естественные изгибы, которые формируются за счёт довольно жёсткого, но эластичного соединения связок, сухожилий и фасций между передней и задней частью стопы.
При плоскостопии подошва соприкасается с поверхностью всей своей площадью, а голеностоп заваливается внутрь
Свод стопы служит адаптивной и гибкой основой для всего тела: он позволяет равномерно распределять вес во время ходьбы и компенсировать нагрузку на скелет. Когда человек делает шаг, он сначала опирается на пятку, а затем плавно перекатывается на носок. Это происходит благодаря эластичности связок, которые обеспечивают гибкость стопы, амортизирующей движение.
Нарушения в растяжимости связок, сухожилий и фасций приводят к ослаблению натяжения, которое формирует своды стопы, и развитию плоскостопия.
Зачастую у плоскостопия нет очевидной причины. Однако есть некоторые факторы, с которыми связывают его развитие.
Факторы, с которыми ассоциируют развитие плоскостопия:
- наследственность: предрасположенность к плоскостопию может быть заложена в генах;
- травмы: повреждение ахиллова сухожилия или переломы костей могут привести к деформации стопы;
- синдром Дауна — генетическое заболевание, вызванное хромосомной аномалией, которое проявляется в виде умственной отсталости, пороков сердца и многочисленных нарушений развития;
- детский церебральный паралич — неврологическое заболевание, при котором нарушена моторика и поддержание позы;
- ревматоидный артрит — хроническое аутоиммунное заболевание, которое поражает в первую очередь соединительную ткань. Сопровождается симметричным повреждением суставов (чаще кистей и пальцев рук);
- сахарный диабет: на фоне длительного течения заболевания развиваются костно-суставные нарушения;
- гипертония: при этом состоянии сосуды сужаются и хуже снабжают связки и сухожилия полезными веществами;
- беременность: из-за повышенной выработки эластина — белка, который повышает эластичность кожи и соединительной ткани, — может развиться временное или постоянное плоскостопие;
- ожирение: увеличивает нагрузку на стопы.
Анатомия стопы связана с особенностями походки и активностью мышц нижней конечности, она может меняться под влиянием некоторых системных состояний, таких как неврологические и ревматологические заболевания.
Плоскостопие у детей
В норме дети рождаются с плоскостопием, которое со временем постепенно исчезает. Это происходит по мере развития стопы, и в большинстве случаев её формирование завершается к 3,5–7 годам. Однако у некоторых детей этот процесс может затянуться и закончиться ближе к 10 годам. Такое плоскостопие называют физиологическим, и оно не требует лечения.
Пока у ребёнка не сформирован свод стопы, компенсация нагрузки происходит за счёт специальной жировой подушки.
При этом физиологическое плоскостопие может появляться и исчезать по мере развития ребёнка — из-за резких скачков роста напряжение в икроножной мышце меняется и влияет на форму стопы.
Патологические варианты плоской стопы, как правило, связаны с генетическими нарушениями. К ним относятся:
- пяточно-вальгусная деформация — чрезмерный изгиб малой берцовой кости;
- врождённое вертикальное положение таранной кости;
- диспраксия — нарушение произвольных движений и координации у ребёнка;
- синдром Элерса — Данлоса — генетическое заболевание, при котором нарушается эластичность кожи, суставов и кровеносных сосудов;
- синдром гипермобильности суставов — избыточная подвижность суставов;
- слабость связок;
- варусная стопа — врождённая деформация стопы, при которой пальцы направлены внутрь;
- тарзальная коалиция — врождённое состояние, при котором аномально срастаются две и более кости предплюсны;
- генетические заболевания (например, синдром Дауна);
- детский церебральный паралич.
Стопа состоит из множества костей, которые соединены связками, сухожилиями и фасциями
Симптомы плоскостопия у детей могут долгое время не проявляться и стать заметными только в подростковом возрасте — когда нарушения походки более очевидны. Если не лечить заболевание, оно может прогрессировать в дальнейшем.
Почему при плоскостопии нарушается осанка
Проблемы с осанкой могут сопутствовать плоскостопию, но вовсе не быть его следствием. Дело в том, что основная причина снижения свода стопы — слабость связок. Причём это касается не только нижних конечностей, но и всего организма в целом. Поэтому осанка может нарушиться, но не из-за плоскостопия, а из-за основного заболевания, которое в том числе привело к плоскостопию.
Как правило, такие нарушения обратимы. Если кости и суставы не деформировались, своевременное лечение позволяет постепенно привести осанку в норму.
Дают ли освобождение от физкультуры ребёнку при плоскостопии
Чаще всего плоскостопие у детей — временное состояние, которое не требует лечения. Если при этом ребёнок не испытывает боли и не имеет затруднений при выполнении физических упражнений — освобождение от физкультуры не требуется.
Ограничить занятия физкультурой стоит только в том случае, если есть боли в мышцах стопы и голени во время занятий физкультурой или после неё, а также если ребёнку физически трудно выполнять упражнения. В этом случае врач может в дополнение к лечению рекомендовать ограничить некоторые виды нагрузки, например длительный бег или прыжки.
Плоскостопие у взрослых
У взрослых плоскостопие может развиться со временем из-за различных патологий.
Чаще всего плоскостопие встречается у женщин старше 40 лет и людей, страдающих ожирением.
Уплощение свода стопы происходит под влиянием различных факторов, которые ослабляют связки стопы.
Распространённые причины плоскостопия у взрослых:
- повреждение заднего большеберцового сухожилия, которое проходит с внутренней стороны лодыжки;
- возрастные изменения связок;
- гипертония;
- диабет;
- травма, полученная в прошлом (например, перелом костей стопы);
- неравенство длины ног может вызвать одностороннее плоскостопие, заставляя более длинную конечность «укоротиться» через уплощение свода стопы;
- беременность;
- синдром Марфана — генетическое заболевание, которое поражает соединительные ткани;
- ревматоидный артрит;
- сколиоз — аномальное искривление позвоночника. Он может вызвать неровную и неустойчивую походку и привести к одностороннему плоскостопию;
- неудобная обувь: тесный носок, который не позволяет пальцам ног находиться в естественном положении, и высокий каблук, который вызывает перенапряжение мышц свода стопы, могут способствовать развитию плоскостопия.
Гормональные изменения во время беременности могут повлиять на растяжимость связок
Чем плоскостопие отличается от косолапости
Отличить косолапость от плоскостопия можно по внешнему виду.
| Плоскостопие | Косолапость |
|---|---|
| Плоскостопие Свод стопы опускается и арка исчезает | Косолапость Передний отдел стопы стремится внутрь, увеличивая арку |
| Плоскостопие Пальцы стопы поворачиваются наружу | Косолапость Пальцы сгибаются к внутренней стороне стопы |
| Плоскостопие Стопа больше наклонена внутрь, лодыжки стремятся друг к другу | Косолапость Опора больше уходит на наружную сторону стопы, лодыжки стремятся друг от друга |
При косолапости стопа заворачивается внутрь
При плоскостопии колени, лодыжки и пятки стремятся внутрь, а носки стоп — наружу. При косолапости положение ног противоположное
Кроме того, отличаются причины заболеваний и способы их лечения.
Симптомы плоскостопия
У большинства людей с плоскостопием нет неприятных ощущений, но в некоторых случаях плоскостопие может сопровождаться усталостью и болью в ногах.
Симптомы плоскостопия:
- повышенная утомляемость ног при продолжительной ходьбе или стоянии;
- боль в своде, пятке или снаружи стопы, а также в лодыжке;
- боль в ногах во время ходьбы;
- судороги в ногах.
Внешние проявления плоскостопия:
- выравнивание свода стопы, её сглаживание;
- смещение пальцев стопы и пятки: передняя часть стопы и пальцы, а также пятка направлены наружу, нижняя часть ног Х-образной формы;
- изменения в походке: опора на боковые стороны стопы, разведение носков в стороны.
Из-за плоскостопия часто развивается вальгусная деформация — пальцы отклоняются наружу, а с внутренней стороны начинает выступать косточка
Боль часто усиливается во время ходьбы или при повышенной нагрузке, например при занятиях спортом.
Первые признаки плоскостопия
Как правило, плоскостопие обнаруживает врач во время профилактического осмотра. Это связано с тем, что в большинстве случаев пациент не имеет жалоб на самочувствие либо симптомы могут быть похожи на признаки некоторых других заболеваний.
Однако по некоторым признакам всё же можно заподозрить плоскостопие. В первую очередь это повышенная утомляемость ног, которая раньше в тех же условиях не беспокоила человека.
Также стоит обратить внимание на подбор обуви. Если взрослому человеку с уже сформировавшейся стопой приходится покупать обувь на 0,5–1 размер больше, чем обычно, это может быть связано с уплощением и, следовательно, удлинением стопы. Кроме того, при плоскостопии люди часто испытывают трудности с подбором комфортной обуви, так как нормальная анатомия нарушена.
Течение плоскостопия
Независимо от первопричины, которая вызвала плоскостопие, деформация появляется тогда, когда связки и сухожилия не могут нормально выполнять свою функцию. Именно они должны поддерживать свод стопы в том положении, которое позволит максимально компенсировать нагрузку во время ходьбы.
Таким образом, плоскостопие развивается в том случае, если связки и сухожилия ослаблены или травмированы (например, при разрыве сухожилий). Они не могут больше обеспечивать правильное натяжение и формировать арки.
Из-за этого кости и суставы начинают смещаться, так как они больше не удерживаются в корректном положении.
Из-за того что плоскостопие зачастую появляется на фоне других заболеваний, его могут сопровождать артрит, пяточные шпоры, боли в колене, тазобедренном суставе и позвоночнике.
Каким бывает плоскостопие
В современной медицине при классификации плоскостопия учитывают такие параметры, как время появления заболевания, мобильность деформации стопы и жалобы пациента.
По времени появления:
- врождённое: вызвано заболеваниями, которые обуславливают форму стопы ребёнка во время его внутриутробного развития;
- приобретённое: проявляется с течением времени под влиянием внешних факторов (травм, возраста и т. п.).
По симптомам:
- бессимптомное,
- симптомное.
По мобильности:
- мобильное (его ещё называют эластичным, или гибким): арки стопы видны в состоянии покоя (если человек сидит или лежит), но при переносе веса на ноги исчезают. Мобильное плоскостопие возникает в детстве или подростковом возрасте. Оно поражает обе стопы и постепенно усиливается с возрастом. Это наиболее распространённая форма плоскостопия;
- ригидное (жёсткое): сводов стопы нет в любом состоянии (ни когда человек стоит, ни когда лежит или сидит). Это состояние часто развивается в подростковом возрасте и со временем усиливается. Ригидное плоскостопие может поражать одну или обе ноги, сопровождаться чувством боли в стопах. Кроме того, бывает трудно сгибать стопы вверх или вниз, а также двигать ими из стороны в сторону.
По характеру снижения сводов:
- продольное,
- поперечное,
- комбинированное.
При продольном плоскостопии опускается арка от пятки до большого пальца, а при поперечном — свод под плюсневыми костями
Стадии развития плоскостопия
Как таковые стадии развития патологии не выделяют. Однако условно их можно соотнести с видами плоскостопия по мобильности.
Если плоскостопие приобретённое, то первоначально оно всегда будет мобильным. То есть без нагрузки стопа будет иметь изгибы, а при постановке на землю — терять их.
По мере развития заболевания состояние может ухудшиться и привести к разрушению одного или обоих сводов стопы. Тогда можно говорить о ригидном плоскостопии, при котором арки отсутствуют в любом состоянии. Однако плоскостопие не всегда прогрессирует и зачастую может оставаться на одной стадии, не усугубляясь.
При врождённом плоскостопии деформация происходит во время внутриутробного периода. Поэтому ребёнок может родиться с уже сформировавшимся плоскостопием из-за нарушений во время эмбрионального анатомического развития или механического воздействия (компрессии, то есть сдавливания). В дальнейшем заболевание может как продолжить развиваться, так и нет — это зависит от влияния различных факторов (массы тела, неподходящей обуви и т. д.).
Степени плоскостопия
До недавнего времени врачи выделяли степени плоскостопия, опираясь на физические параметры изменений стопы. Для этого изучали площадь прилегания стопы к поверхности, а также по результатам рентгена вычисляли углы, которые образуются между некоторыми костями стопы, и высоту арки.
Степени плоскостопия по данным рентгена:
- 1-я степень плоскостопия имеет слабую выраженность. Деформация незначительная, продольный свод сохраняется и имеет высоту не менее 25 мм;
- 2-я степень плоскостопия — продольный свод стопы не выше 17 мм;
- 3-я степень плоскостопия характеризуется значительной деформацией стопы. Продольный свод практически отсутствует.
Однако со временем стало очевидно, что нет прямой связи между степенью плоскостопия и жалобами пациента. Может быть так, что у человека с плоской стопой нет никаких симптомов, а у человека с небольшим плоскостопием — наоборот, сильные боли.
Поэтому современная медицина не использует количественные характеристики при диагностике плоскостопия. Наибольшее значение имеют симптомы и результаты, полученные при выполнении пациентом специальных диагностических тестов.
Осложнения плоскостопия
Деформация стопы увеличивает нагрузку на те её участки, которые в норме не задействованы в процессе ходьбы. Из-за этого, например, появляются натоптыши и мозоли в средней части стопы — там, где кожа не привыкла к трению.
Плоская стопа хуже способна компенсировать нагрузку, которая приходится на ноги во время ходьбы. Она меньше поглощает энергию ударов, которые происходят во время каждого шага, из-за этого усиливается напряжение в ступне, лодыжках и коленях. Также чрезмерно увеличивается вращение большеберцовой кости, поэтому возрастает риск растяжения связок голеностопного сустава и переломов голени.
Наклон стопы внутрь создаёт дополнительную нагрузку на сухожилия и связки нижних конечностей. Из-за этого часто развивается ахиллов тендинит (воспаление ахиллова сухожилия) и боль в колене.
Диагностика плоскостопия
Диагностикой и лечением плоскостопия занимается ортопед или ортопед-травматолог.
Чтобы правильно поставить диагноз, специалист опрашивает пациента (узнаёт, какие у него есть жалобы, выясняет личный и семейный анамнез), проводит осмотр и инструментальные обследования: плантографию, рентгенографию и др. В качестве дополнительных методов обследования предлагается мультиспиральная компьютерная томография (МКТ) и магнитно-резонансная томография (МРТ).
Осмотр
Основа диагностики плоскостопия — клинический осмотр. В ходе него производится обследование всего опорно-двигательного аппарата и выявляются нарушения походки. Врач обращает внимание на возраст пациента, его вес, а также мобильность или ригидность деформации.
Определение мобильности деформации производится с помощью мануальных тестов. Для этого врач фиксирует в руках передний и задний отдел стопы пациента и выполняет различные сгибательные и разгибательные движения, определяя их амплитуду.
Методы, которые использует врач при осмотре:
- визуальный осмотр: врач оценивает конфигурацию стопы, выраженность продольного и поперечного свода, смотрит, есть ли натоптыши и мозоли в области среднего отдела стопы, проверяет высоту подсводного пространства без нагрузки и в положении стоя, амплитуду движений в голеностопном суставе при сгибании и разгибании;
- «тест Джека», он же «тест лебёдки»: врач отгибает вверх первый палец стопы и наблюдает, увеличивается ли продольный свод стопы;
- проба «вставания на цыпочки» (проба Штритера);
- тест укорочения ахиллова сухожилия: выполняется, когда пациент находится в положении сидя, ноги прямые, стопы в нейтральном положении. Затем врач пробует опустить стопы в сторону поверхности, на которой сидит пациент. По ограниченности этого движения можно судить о состоянии сухожилия.
При мобильном плоскостопии стопа поворачивается внутрь, а при ригидном — нет
Плантографическое исследование
Исследование изображения или отпечатка стопы на поверхности — одна из популярных методик диагностики плоскостопия.
В домашних условиях можно покрыть подошву стопы краской и затем поставить ногу на белый лист
В кабинете врача пациент встаёт на специальное устройство — плантограф, которое передаёт изображение на экран
Чтобы определить протяжённость и форму продольного свода стопы, степень его уплощения и площадь контактной поверхности, используют специальные индексы. Для их расчёта определяют отношение наибольшей ширины стопы в переднем отделе к наименьшей ширине в области продольного свода, а также соотношения между шириной отпечатка стопы в области среднего отдела стопы и шириной заднего отдела стопы (в области пятки).
Рентгенографическое исследование
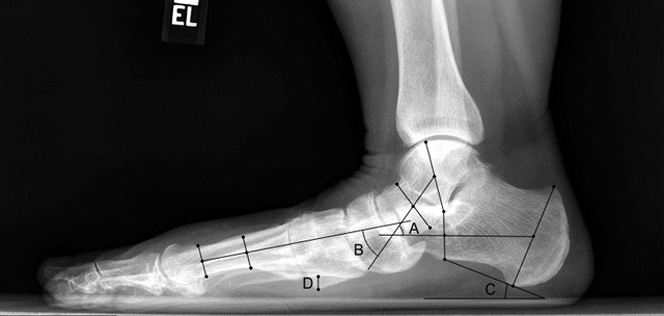
Плоскостопие — сложное с точки зрения физиологии состояние, которое сопровождается деформацией костей стопы и нарушением взаимоотношений между суставами стопы в трёх плоскостях. На рентгене обращают внимание на три двумерных компонента: уплощение продольного свода, отклонение заднего отдела стопы внутрь, отведение переднего отдела стопы наружу. Каждый из этих компонентов оценивается на рентгенограммах в прямой и боковой проекции.
Боковая проекция стопы на рентгенограмме с одним из расчётов, выполняемых специалистом, чтобы выявить плоскостопие
Лечение плоскостопия
У многих людей с плоскостопием нет неприятных ощущений или серьёзных проблем, и они не нуждаются в лечении.
При плоскостопии в большинстве случаев достаточно консервативного лечения. Оно не может исправить форму стопы, однако позволяет снять боль и усталость. Для этого пациенту в первую очередь назначают нестероидные противовоспалительные препараты (НПВП), отдых и лёд для снятия воспаления и облегчения боли.
Приём препаратов дополняют физиотерапией, которая направлена на растяжение и укрепление напряжённых сухожилий и мышц, улучшение их гибкости и подвижности.
Чтобы избежать повторного утомления мышц и связок, рекомендуется носить поддерживающие устройства: индивидуальные ортопедические стельки, супинаторы , бандажи для ног и ортопедическую обувь, изготовленную на заказ.
Лечебный массаж может улучшить гибкость свода стопы и облегчить боль. Для этого можно не только посещать массажный кабинет, но также делать самомассаж руками или с помощью массажных мячиков.
Для самомассажа можно использовать специальные мячики с мягкими шипами
Стопу можно поставить на массажный мяч и прокатывать её по нему
При лечении плоскостопия сначала разминают икроножную мышцу, ахиллово сухожилие, внешние стороны голени, тыльные стороны стопы, а под конец — подошвенную сторону.
Также терапию могут дополнять тейпированием — наложением на кожу эластичных цветных лент, похожих на пластыри. Они помогают расслабить мышцы или, наоборот, привести их в тонус.
Тейпирование — набирающая популярность методика, которая используется как временная или вспомогательная техника
Физические упражнения при плоскостопии
Специальные упражнения при плоскостопии призваны повысить гибкость и силу свода стопы.
Гимнастика для ног включает в себя упражнения, которые укрепляют внутренние мышцы стопы.
Примеры упражнений для гимнастики ног:
- «каток»: стопой катают по полу вперёд-назад скалку, бутылку или любой другой похожий предмет;
- «гусеница»: движения стопы имитируют ползущую гусеницу — ногу ставят на пол, сгибают пальцы и затем подтягивают пятку;
- хождение на пятках;
- хождение на наружной стороне стоп;
- «покачивание»: ноги ставят на ширину плеч, руки опускают вдоль тела, затем приподнимаются на носках и опускаются.
Также можно пальцами ног собирать шарики или мелкие предметы, писать буквы или цифры на песке большим пальцем ноги.
Теннисный мячик можно использовать для массажа, а также для тренировки «хватательных» движений
Для упражнений можно использовать любые предметы: например, можно тренироваться поднимать ногами полотенце
Растяжка для бегуна позволяет расслабить и удлинить икроножную мышцу и ахиллово сухожилие.
Поза «собака мордой вниз» — поза йоги, которая также способствует удлинению и укреплению икроножной мышцы и ахиллова сухожилия.
Йога благотворно влияет не только на стопы, но и на весь связочный аппарат и, в частности, улучшает осанку
Плавание и специальные упражнения в бассейне также используются для коррекции плоскостопия. Некоторые методики предполагают выполнение дыхательных упражнений, плавание брассом и в ластах, а также игры на воде.
Другие методы лечения плоскостопия
Физические упражнения можно дополнять физиотерапией. Для этого назначают процедуры, которые могут стимулировать кровообращение в стопе и улучшить работу мышц и связок. Благодаря этому снижается боль и напряжение.
Некоторые методы физиотерапии:
- ударно-волновая терапия — воздействие на костную и соединительную ткань акустическими импульсами;
- электрофорез — воздействие на организм постоянным электрическим током в сочетании с введением через кожу или слизистые оболочки лекарственных препаратов;
- фонофорез — введение через кожу или слизистые оболочки лекарственных препаратов с помощью ультразвука;
- миостимуляция — электрическая стимуляция нервов и мышц с помощью специального аппарата;
- магнитотерапия — использование в лечебных целях статического и переменного магнитного поля;
- гидромассаж — массирующее воздействие потоками воды, которые подаются под давлением;
- иглорефлексотерапия (акупунктура) — введение под кожу специальных тонких игл, которые воздействуют на конкретные точки;
- грязелечение;
- парафинотерапия — лечение методом прогревания тканей парафином.
Какая обувь нужна при плоскостопии
Если человека беспокоят симптомы плоскостопия, врач может порекомендовать купить обувь, которая компенсирует деформацию стопы. Для этого лучше всего заказывать специальную ортопедическую обувь, которая будет не только корректировать отклонения, но и тренировать мышцы, поддерживающие своды.
Однако в большинстве случаев заказывать изготовление ортопедической обуви не требуется. Достаточно лишь подобрать в магазине хорошую качественную обувь, которая поможет снизить нагрузку на ноги.
Параметры, которые следует учитывать при подборе обуви:
- устойчивость стопы — нога не должна болтаться из стороны в сторону, соскальзывать с подошвы;
- подошва должна быть не полностью жёсткой и сгибаться в носке, а не посередине — это обеспечивает естественное движение стопы;
- обувь поддерживает изгибы стопы;
- есть возможность заменить стельки на ортопедические и при этом останется достаточно места.
При выборе обуви с каблуком предпочтение следует отдавать устойчивым вариантам: платформе, танкетке или невысокому широкому каблуку
Невысокий широкий каблук вызывает наименьший дискомфорт во время ходьбы
Как правило, для повседневной носки хорошо подходит качественная спортивная обувь, так как её обычно изготавливают с учётом возможной перегрузки ног
Операция при плоскостопии
Лечение плоскостопия оперативным путём — крайняя мера, к которой стоит прибегать только в том случае, если консервативная терапия не помогает. Кроме того, операцию могут назначить при острой травме, например разрыве сухожилия.
Хирургическое лечение плоскостопия позволяет сформировать разрушившуюся арку и надолго устранить боль.
Есть два основных типа операций, которые проводят при лечении плоскостопия. Первый — реконструкция, в этом случае перемещают сухожилия и сращивают суставы, чтобы придать стопе правильную форму. Второй — установка специального металлического импланта, который поддерживает свод стопы. Выбор вида операции зависит от возраста пациента, симптомов и характера структурной деформации.
В обоих случаях операция на ноге может потребовать длительного времени на восстановление. Поэтому такую меру применяют довольно редко.
Массажные коврики при плоскостопии
Массажные коврики имеет смысл использовать не столько для лечения, сколько для профилактики плоскостопия. Их особенность заключается в том, что они позволяют улучшить кровообращение и укрепить связки и мышцы стопы.
Хороший массажный ортопедический коврик имитирует природные поверхности. Важно, чтобы чередовались части различной жёсткости, были выпуклости и впадины, мягкие и шершавые поверхности. Хождение по такому коврику можно сравнить с прогулкой босиком по земле.
Именно неровная поверхность такого коврика создаёт нужные условия для правильного развития и формирования стопы. Поэтому наиболее эффективно использование массажных ковриков у детей в возрасте от 3 до 5 лет, когда формируются своды.
Ортопедический коврик состоит из разных элементов, которые можно добавлять и убирать по мере необходимости
Кроме ковриков, можно ходить по другим массажным снарядам: полусферам, валикам и т. п.
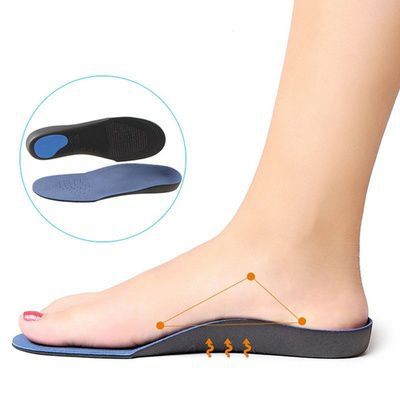
Как выбрать ортопедические стельки при плоскостопии
Ортопедические стельки нельзя покупать без консультации со специалистом, иначе есть риск навредить себе. Врач может подобрать стельки с учётом структурных элементов, которые в них должны быть.
Основные элементы ортопедических стелек:
- супинатор — поддерживающая часть, расположенная в зоне продольного свода;
- углубление в области пятки;
- плоская подушка (метатарзальная) в районе поперечного свода;
- приподнятая зона в области переката;
- клинья (внутренний и внешний для переднего и заднего отдела), с помощью которых можно изменять угол наклона во время ходьбы.
Есть разные модели стелек и супинаторов, которые зависят от особенностей деформации стопы. Правильно подобранные стельки оптимизируют тонус мускулатуры стопы, улучшают кровоснабжение, делают ходьбу более комфортной и снимают болевые ощущения.
Стельки и супинаторы могут иметь разную форму в зависимости от того, какую часть стопы требуется скорректировать
Ортопедические стельки, поддерживая стопу в области продольного и поперечного свода, а также приподнимая пятку, уменьшают нагрузку на ноги
При правильном подборе обуви и стелек плоская стопа принимает правильное положение
Если же получить рекомендации специалиста нет возможности, можно попробовать самостоятельно подобрать подходящие ортопедические стельки в магазине. Для этого выбирают стельки, в названии которых есть указание на заболевание. После этого следует обязательно тщательно примерить стельки перед покупкой: они не должны вызывать боль или дискомфорт.
Прогноз и профилактика плоскостопия
Прогноз зависит от причин патологии, продолжительности симптомов и лечения.
Плоскостопие, природа которого имеет отношение к врождённым заболеваниям и системным патологиям, зачастую трудно поддаётся терапии.
Если деформация возникла во взрослом возрасте, как правило, замедлить или даже остановить её развитие значительно проще. Хирургическое лечение при травмах, вызвавших плоскостопие, имеет благоприятный прогноз.
На течение заболевания также влияет время, когда пациент обратился к врачу: чем раньше удаётся выяснить причины боли в ногах, усталости и появления других симптомов, тем быстрее врач может назначить эффективное лечение. Также благоприятному эффекту терапии способствует соблюдение рекомендаций врача.
Что касается профилактики плоскостопия, то в большинстве случаев как-то повлиять на его развитие невозможно. Часто деформация обусловлена наследственными и возрастными факторами, которые влияют на состояние связок и сухожилий.
Тем не менее снизить риск или замедлить развитие патологии можно с помощью некоторых профилактических мер:
- ношение удобной и качественной обуви: она должна быть подходящего размера и хорошо держать голеностоп, каблук должен быть широким и иметь высоту 2,5–5 см, подошва должна быть жёсткой и не сгибаться посередине, но сгибаться в носке;
- контроль своего веса: чрезмерная нагрузка на стопы и нарушение обмена веществ могут ухудшать состояние связок и сухожилий;
- регулярное выполнение упражнений для профилактики плоскостопия: достаточно хотя бы 3 раза в неделю выполнять простую гимнастику для стоп. Фитнес, танцы, йога и другие варианты активного досуга благотворно влияют на состояние ног.
Примеры упражнений для стопы:
- Сесть на пол и опереться на руки, поставленные за спиной. Поочерёдно поднимать ноги, одновременно сгибая стопу на себя, и удерживать 4–6 секунд.
- Встать, поставить ноги вместе и перекатываться с пятки на носок и обратно.
- Походить на носках, пятках и внешней стороне стопы.
- Ходить по наклонной поверхности вверх и вниз.
- Растяжка: сесть на пол, ноги выпрямить перед собой, стопы поочерёдно тянуть к себе и от себя. Для усиления эффекта можно накинуть на них эластичную спортивную ленту и с её помощью тянуть носки на себя, наклоняясь корпусом вперёд.
Какими видами спорта можно заниматься при плоскостопии
Если плоскостопие бессимптомное, можно свободно заниматься любым видом спорта. При появлении боли или других неприятных ощущений следует проконсультироваться с врачом, можно ли продолжать занятия и какая терапия для этого нужна.
В случае если плоскостопие мешает выполнять спортивные задачи, лучше отказаться от тренировок и выбрать более подходящий вид физической активности.
Мифы о плоскостопии
Миф 1. Если у ребёнка плоская стопа, а нижние конечности имеют X-образную форму — надо срочно лечиться.
В большинстве случаев — нет. Если опорно-двигательный аппарат ребёнка ещё не до конца сформирован, то беспокоиться не стоит. Такое строение ног бывает у детей в возрасте до 5–7 лет.
Миф 2. Обувь влияет на форму стопы.
На самом деле обувь — это просто «одежда» для ног. Её функция — защищать ноги от внешних факторов: холода, жары, острых предметов и т. п. А за формирование правильного строения стопы в основном отвечает генетика.
Детям и взрослым нужно выбирать удобную, лёгкую и соответствующую размеру обувь из элементарных соображений комфорта.
Миф 3. На форму стопы можно повлиять ортопедической обувью и стельками.
На самом деле формирование стопы происходит в процессе тренировок — обычного хождения по различным поверхностям. А ортопедическая обувь и стельки нужны только в том случае, если болят и устают ноги — чтобы помочь максимально снизить напряжение.
Миф 4. Нельзя ходить босиком.
Человеческая стопа сформирована для ходьбы босиком. Первые Homo sapiens появились более 200 тысяч лет назад, и у них, конечно же, не было обуви. А обувь в современном её понимании человечество стало носить буквально в последние 200–500 лет.
Однако следует учитывать, что наши предки ходили босиком не по асфальту или гладкому линолеуму. Чаще всего их нога тренировалась и развивалась при ходьбе по различным неровным поверхностям. Поэтому нужно тщательно выбирать поверхность для прогулок босиком с точки зрения пользы и безопасности.
Гулять босиком лучше по безопасной территории: например, в саду, где хороший газон и нет опасных посторонних предметов
Можно собрать гальку, насыпать её в коробку или таз и ходить по ней дома
Чередование формы и текстуры улучшает качество тренировки
Миф 5. Дома надо ходить только в обуви.
На самом деле при принятии решения о том, носить ли обувь дома, нужно ориентироваться на конкретную ситуацию.
Как мы уже поняли, хождение босиком очень полезно для ног только в том случае, если поверхность неровная и оказывает массирующий и тренирующий эффект. С другой стороны, хождение по плоской и ровной поверхности само по себе не вредит ногам. Оно опасно тогда, когда нагрузка на ноги становится чрезмерной.
Таким образом, обувь дома можно надевать по желанию или если есть ощущение дискомфорта или боль в ногах.
Главное — помнить, что домашняя обувь, так же как и уличная, должна быть удобной: подходить по размеру, хорошо держать голеностоп, каблук — широкий, высотой 2,5–5 см, подошва — жёсткая, но при этом сгибается в носке.
Миф 6. Если плоскостопие не лечить, нарушится осанка.
Это не так. Осанка может нарушиться, но не из-за плоскостопия, а из-за основного заболевания, которое вызвало плоскостопие в том числе.
Дело в том, что основная причина снижения свода стопы — слабость связок. Причём это касается не только нижних конечностей, но и всего организма в целом. Поэтому проблемы с осанкой могут сопутствовать плоскостопию, но вовсе не быть его следствием.
Источники
- Затравкина Т. Ю., Рубашкин С. А., Дохов М. М. Плоскостопие у детей: этиопатогенез и диагностика (обзор) // Саратовский научно-медицинский журнал. 2018. № 14(3). С. 389–395.
- Гацкан О. В. Лечение плоскостопия: обзор российской литературы // МНИЖ. 2021. № 1—3(103). С. 15–23. doi:10.23670/IRJ.2021.103.1.056
- Raj M. A., Tafti D., Kiel J. Pes Planus // StatPearls. 2022.
- Arain A., Harrington M. C., Rosenbaum A. J. Adult Acquired Flatfoot // StatPearls. 2022.
Лечение плоскостопия у взрослых
Вылечить плоскостопие у взрослых людей практически невозможно, поэтому целью посещения врача является:
- снять боли,
- укрепить связочно-мышечный аппарат;
- остановить прогрессирование патологии,
- избежать осложнения
При лечении используют разнообразные методики. Оно может быть консервативным и хирургическим. Консервативное лечение включает в себя прием лекарственных препаратов при сильной боли, лечебную физкультуру, массаж и физиотерапию. Очень важно применение качественных индивидуальных ортопедических стелек и супинаторов. Хирургические методы применяются в крайних случаях, когда консервативная терапия бессильна.
Лечение плоскостопия 1 стадии у взрослых
В начальной стадии плоскостопия еще можно откорректировать свод и остановить процесс. Поэтому, когда пациент отмечает усталость после длительной ходьбы, появление натоптышей, он должен предпринимать определенные действия:
- Правильный выбор обуви:
- отказаться от обуви на сплошной подошве и от узкой обуви на высоких каблуках (каблук должен быть устойчивым от 1 до 4 см);
- выбирать обувь, которая надежно фиксируется с помощью шнурков, липучек, ремешков;
- покупать обувь во второй половине дня, когда стопа увеличивается в размерах;
- не приобретать обувь «впритык» и на вырост, между большим пальцем и носком туфель должно быть небольшое пространство (не больше 1 см);
- даже в домашних тапочках должен быть жесткий задник, который поддерживал бы пятку
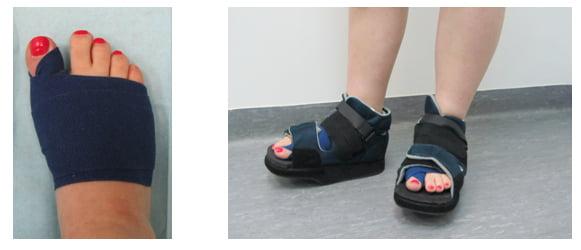
- Применение ортопедических приспособлений:
- применять специальные корректоры (вкладыши, гелевые фиксаторы, подушечки), которые располагаются между пальцами или на определенном участке подошвы и поддерживают свод стопы;
- пользоваться разными видами ортопедических стелек – для спортивной, модельной и обычной обуви;
- Использование домашней физиотерапии
- после рабочего дня принимать солевые ванночки с теплой водой, (горячую воду следует избегать, так как она снижает тонус мышц);
- точечная акупунктура помогает нормализовать кровоснабжение стопы;
- в течение дня ходить по рифлёной поверхности босиком
- Самомассаж
- перед сном делать самомассаж ног, начиная с поглаживания стопы сверху вниз и присоединяя приемы растирания, разминания и постукивания,
- взять стопу в руки и переминать ее ладонями, а затем костяшками пальцев, сжатых в кулак
- массируя стопы не забывать о проработке голени и бедра
- использовать специальные массажеры, которые можно приобрести в аптеке;
- помнить о важности регулярности сеансов – ежедневно не менее 15 минут;
- массаж хорошо сочетать с приемом ножной ванночки
- Физическая активность
- выполнять ежедневно комплекс лечебной физкультуры для стопы;
- при избыточном весе необходимо похудеть;
- укреплять мышечный корсет с помощью физкультуры,
- посещать бассейн, фитнес-клуб,
- ходить на лыжах, ездить на велосипеде,
- совершать ежедневные прогулки в соответствующей погоде обуви.
Эти несложные действия при систематическом выполнении вполне могут остановить процесс прогрессирования и укрепить мышцы свода.
Лечение плоскостопия 2 стадии у взрослых
На 2 стадии помимо вышеперечисленных методов добавляют медикаментозную терапию и физиотерапию. В этом периоде важное значение отводится применению ортопедических стелек и ортезов.
- Лекарственная терапия
Лекарство назначает врач при болях. Широко применяются локальные мази и гели, которые обладают охлаждающим и анальгезирующим эффектом.
- Физиотерапия
Хороший эффект дают физиотерапевтические процедуры (при отсутствии противопоказаний). Их назначают курсами, некоторые процедуры можно комбинировать. Особенно популярны в ортопедии:
- магнитотерапия;
- электрофорез
- мульти Био Сигнальная (MBS) терапия – инновационная технология, эффективность которой очень высокая,
- ударно-волновая терапия,
- ультразвук,
- лазер,
- миостимуляция;
Благодаря физиотерапевтическим сеансам развитие болезни может затормозиться. Продуманная схема процедур в сочетании с лечебной физкультурой дает отличный терапевтический эффект – улучшается микроциркуляция, снимается воспаление, активизируется основной обмен.
- Лечебная физкультура
Комплекс лечебной физкультуры подбирается лечащим ортопедом, который учитывает тяжесть процесса, возраст пациента, его активность. Хорошо себя зарекомендовали следующие упражнения:
- ходить на пятках и носках, руки при этом поднимать вверх и медленно опускать через стороны;
- ходить на внутренней и внешней стороне стоп, руки держать на поясе;
- сесть, разбросать перед собой мелкие предметы и пальцами ног их поднять, можно положить ткань на пол и попытаться ее поднять пальцами ног, делать упражнение в течение 2-3 минут;
- в положении стоя, держась за спинку стула, согнуть одну ногу в колене и вращать стопой по кругу – от 5 до 10 раз;
- встать на специальный ортопедический (бугристый) коврик и переминаться с ноги на ногу в течение 2-3 минут;
- сесть на коврик, вытянуть ноги и попытаться развести пальцы стоп веером как можно шире; повторить 5 раз, а затем свести пальцы вместе с усилием, также сделать 5 повторений;
- в положении сидя вращать стопами в разные стороны – минимум 10 повторений;
- катать ступнями игольчатый мячик или валик в течение 2-3 минут
Они простые, но при систематическом выполнении дают отличные результаты. После выполнения упражнений рекомендуется сделать самомассаж и принять ножную ванночку с теплым гипертоническим раствором в течение 10-15 минут.
- Ортопедические приспособления
Помимо вкладышей и разнообразных корректоров следует приобрести специальные ортопедические стельки. В Европейском Центре ортопедии и терапии боли вы можете заказать индивидуальные проприоцептивные или обычные стельки известной мировой фирмы ФОрмТотикс (n010117- ссылка на статью Стельки ФОрмТотикс). Они уникальны тем, что формируются на ноге пациента с учетом всех проблемных зон конкретной стопы. Кроме того, с течением времени их можно корректировать.
Лечение плоскостопия 3 стадии у взрослых
При третьей стадии плоскостопия пациента беспокоит сильная боль, которая затрудняет передвижение. На этой стадии приходится прибегать к оперативному вмешательству. Во время операции при необходимости убирают искривление большого пальца, корректируют свод, удаляют разросшиеся косточки, иногда прибегают к помощи имплантата. Хирургическая ортопедия предлагает много разнообразных технологий, которые позволяют справиться с деформациями стопы и обеспечивают комфорт во время ходьбы.
Можно ли вылечить плоскостопие?
Вылечить плоскостопие можно только в детском возрасте, если вовремя его распознать, быть терпеливым и настойчивым в процессе лечения. Взрослым от плоскостопия избавиться нельзя. Но можно затормозить процесс, своевременно обратившись к врачу и ухаживая за своими стопами.
В Европейском Центре ортопедии и терапии боли работают ортопеды с большим практическим опытом. Их высокий профессионализм позволяет пациентам получить квалифицированную помощь и индивидуально подобранные профилактические мероприятия.
Дата публикации 12 октября 2018Обновлено 31 января 2022
Определение болезни. Причины заболевания
Плоскостопие — ортопедическое заболевание, заключающееся в изменении конфигурации стопы. Оно не является деформацией как таковой. При плоскостопии наступает сглаживание естественных, характерных для здорового человека анатомических вогнутостей — сводов стопы.[10]
Анатомия стопы при плоскостопии:
Плоскостопие — всегда приобретённая патология, она формируется в процессе развития и жизни. Но при этом доказана очевидна роль наследственности в развитии плоскостопия: существует ряд врождённых и наследуемых состояний, которые приводят к развитию плоскостопия, даже без провоцирующих факторов.[6]
Плоскостопие вызывается комплексом причин и условий. Основной причиной плоскостопия можно считать современный образ жизни.[1]
Особенности плоскостопия у детей
Все дети рождаются с плоскостопием — это физиологическая норма, свойственная новорождённому.[34] Во время роста ребёнка стопа должна «созревать», постепенно переставая быть плоской и обретая своды (вогнутости).[10]
Для формирования сводчатой стопы нужны крепкие мышцы и их несимметричное развитие. Эти условия выполняются в естественных условиях, при активном образе жизни и босой ходьбе в природном ландшафте.[18] Именно развитые мышцы, крепящиеся с помощью сухожилий к пока ещё мягким, податливым как хрящи костям, своей тягой формируют правильные своды. Но в сегодняшних реалиях детская стопа не сталкивается с побуждающими к развитию мышц и костей факторами.[9] Вместо неровностей и шероховатой структуры земли ребёнок начинает ходить дома по плоскому полу, а на улице — в обуви. В таких адаптированных условиях мышцы не напрягаются, стопа не работает в полной мере и не обретает сводов.[1]
Повышенное внимание врачей к плоскостопию объяснимо ранними необратимыми нарушениями в стопах:
- разрушением хрящей суставов;
- интенсивной болью;
- ограничением подвижности.
Плоскостопие у взрослых
Уже в молодом возрасте плоскостопие, оставленное без внимания, проявляет себя дискомфортом в икроножных областях, повышенной утомляемостью при ходьбе и беге. В действительности, первые симптомы могут сигнализировать об обширных, но пока не проявившихся проблемах.[2] Уплощение сводов стопы ведёт к нарушению биомеханики ходьбы. Теряются присущие здоровой стопе податливость и амортизация, так необходимые для сглаживания неровностей и толчков при ходьбе. Без этого важного свойства не «погашенную» стопой нагрузку принимают на себя суставы. Организм пытается себя защитить себя — идёт вынужденное перераспределение нагрузки при ходьбе. Увы, не лучшим образом. Это затрагивает не только стопы и голени. Цепочка патологических сдвигов идёт восходяще: от неправильно перераспределённой нагрузки страдают суставы стопы, голеностопные, коленные и тазобедренные суставы. Конечным «адресатом» плоскостопия, становится позвоночник,[29] а обширная симптоматика проблем с позвоночником и трудности в лечении знакомы пациентам и известны каждому клиницисту.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы плоскостопия
Симптомы заболевания проявляются быстро, но неспецифично, так как плоскостопие — диагноз клинического поиска. Это значит, что больной почти не предъявляет жалоб, а заболевание выявляет врач, как правило, во время профилактического осмотра.[16]
Отчасти, в скудной симптоматике и отсутствии жалоб есть положительный момент — плоскостопие протекает компенсировано, не принося дискомфорта пациенту. Если человек не подвергает себя физическим нагрузкам, такое состояние может затянуться на годы, не влияя на самочувствие и трудоспособность.
Первые признаки плоскостопия
Внимательный опрос всё же позволяет выявить самые частые симптомы:
- повышенную утомляемость ног при ходьбе и длительном стоянии;
- дискомфорт и болезненность в стопах.[3]
Пациенты отмечают быстрое появление усталости в стопах и икроножных областях при ходьбе и длительном статичном положении. Возникает спастическая, ноющая боль, проходящая после отдыха в горизонтальном положении. Дискомфорт в стопах и в голенях может предшествовать боли.
Часто больные замечают прогрессирующий характер симптомов — указанные жалобы начинают появляться уже при меньших нагрузках, а дневной отдых не снимает негативные ощущения полностью. Отдельным, хоть и редким симптомом является отёчность стоп и голеней, появляющаяся к вечеру.[18]
Обращает на себя внимание и трудность подбора обуви, несоответствие её привычного размера. Пациентам с плоскостопием даже качественная обувь может казаться неудобной из-за нарушения анатомии стопы. При плоскостопии распластанность стопы ведёт к постепенному увеличению длины следа, что вынуждает пациентов покупать обувь «свободнее» на 0,5-1 размера.
Отдельным симптомом при плоскостопии является неравномерное изнашивание обуви — пациенты замечают несимметричное истирание подошв обуви. К тому же, подошва истирается сильнее и в нехарактерных (сравнительно с обувью здорового человека) местах.[24]
Ранним симптомом является нарушение позы и походки — в положении стоя, легко заметить патологическую установку ног. При ходьбе этот дисбаланс выглядит ещё грубее, проявляясь асимметрией походки, её «неуклюжестью» и механичностью.[9]
В силу компенсаторных возможностей организма большинство симптомов обычно не специфичны, субъективны и не расцениваются серьёзно из-за их слабой выраженности. В связи с этим требуются комплексные и объективные методы диагностики.
Патогенез плоскостопия
Патогенез плоскостопия разнится. Изменчивым является только инициирующий (причинный) фактор. Остальной каскад нарушений, как правило, одинаковый и не зависит от причины.
Несостоятельность мышечной и фиброзной тканей — глобальный патогенетический ключ плоскостопия. Под несостоятельностью указанных тканей понимают нарушение их растяжимости. Это характерно для системных особенностей организма, например, для дисплазии соединительной ткани.[10]
Если говорить о связках, то в случае плоскостопия им характерна повышенная растяжимость. Они не способны выдерживать весовые (статические) нагрузки, что ведёт к «распластыванию» (потере формы) стопы.
Крепость связок, их свойство сохранять форму — то, что вместе с мышцами позволяет поддерживать постоянство сводов стопы. Мышцы же выступают в роли динамического компонента. В отличие от связок, они легко изменяют свою длину, адаптируя своды стопы к ударным нагрузкам при ходьбе.[17] Это позволяет за счёт тонуса формировать своды стопы, отчасти изменяя их выраженность.
Стопа с врождённо состоятельными связками и мышцами способна сохранять постоянство сводов даже в неблагоприятных условиях, например, на фоне избыточного веса и физических перегрузок. Врождённая предрасположенность к плоскостопию в виде несостоятельности мышц и связок, в свою очередь, приведёт к плоскостопию даже при исключении всех потенциально провоцирующих факторов плоскостопия.[19]
Не менее важно состояние костной ткани, вовлечённой в патогенез плоскостопия. Пластичность кости, степень её зрелости и способность к трансформации по-своему влияют на развитие плоскостопия: пока эти «параметры» корректируемы (в детском возрасте), есть шанс изменить ход болезни.[1]
Возрастной патогенез плоскостопия влияет на обратимость процессов — возможность повернуть вспять процессы плоскостопия. Данное заболевание, развившееся у взрослого человека, не может быть излечено радикально: отсутствие активного роста костей стопы, сниженная способность к восстановлению мышечной ткани и сформировавшиеся связки не дают шанса воздействовать на звенья патогенеза.[35]
Немалую роль в формировании плоскостопия играют вторичные изменения — те проявления, с помощью которых организм адаптируется к потерявшей свою упругость стопе. Они происходят не только в самой стопе, но и в других сегментах опорно-двигательной системы. В случаях стойких изменений клиническое течение плоскостопия разительно отличается от варианта течения заболевания без вторичных нарушений. Помня о вторичных патогенетических проявлениях, врачи не всегда стремятся их излечить, расценивая как допустимую приспособительную реакцию.[16]
Классификация и стадии развития плоскостопия
Выделяют два вида плоскостопия:
- врождённое плоскостопие, или первичное — возникающее как самостоятельное заболевание;
- приобретённое плоскостопие, или вторичное — ставшее проявлением другого заболевания.
Плоскостопие классифицируется и по причинам появления:[33]
- Врождённая предрасположенность к плоскостопию — возникает на этапе внутриутробного развития и приводит к неблагоприятному и быстро прогрессирующему плоскостопию с появлением деформаций стопы на фоне грубых анатомических нарушений.[19]
- Статическое плоскостопие — медленно прогрессирующий вариант заболевания, связанный с недостаточностью мышечно-связочного аппарата стопы. В этом случае развитие заболевания зависит от образа жизни пациента (характера его работы, физических нагрузок и сопутствующих заболеваний).
- Рахитическое плоскостопие — развивается на фоне общего заболевания, когда костная ткань утрачивает жёсткость и легко теряет форму даже без нагрузок.
- Паралитическое плоскостопие — возникает как результат нарушения функции мышц. В этом случае мышцы не контролируются организмом (либо контролируются не в полной мере) по причине неврологических нарушений.
- Травматическое плоскостопие — результат травмы (как правило, перелома). Своды стопы опускаются из-за нарушения её анатомии после перелома трубчатых или губчатых костей стопы.
По характеру снижения высоты сводов выделяют:
- поперечное плоскостопие — снижение (или полная утрата) поперечного свода стопы;
- продольное плоскостопие — снижение (или полная утрата) продольного свода стопы;
- комбинированное плоскостопие — сочетанное уплощение продольного и поперечного сводов.[9][16]
Степени плоскостопия
Клиническое значение представляет классификация плоскостопия по степени: прогрессивно снижающийся свод стопы от первой до третьей степени. Эта классификация рентгенологическая, а потому весьма объективная. Рентгеновский снимок используется для анализа углов свода стопы и оценки дополнительных костных изменений на фоне плоскостопия.
Для формирования диагноза также применима классификация плоскостопия с учётом осложнений, в которой указывается факт осложнения и его разновидность.[33]
Стадийность течения плоскостопия не выделяется большинством авторов. Памятуя о показаниях и противопоказаниях к ортопедической коррекции, простое разделение на фиксированное и нефиксированное плоскостопие вполне себя оправдывает.
При фиксированном плоскостопии уплощённость сводов стопы сохраняется даже без нагрузки. При нефиксированном плоскостопии своды стопы «возвращаются», как только прекращается нагрузка на ноги. Часто выражение «фиксированное плоскостопие» путают с понятием «статическое плоскостопие», несмотря на то, что термины принадлежат классификациям по разным признакам.
Осложнения плоскостопия
Осложнения возникают в результате длительно протекающего плоскостопия. Нарушение конфигурации стопы приводит к дисбалансу нагрузок в её определённых частях. Длительное время организм работает, приспособившись к проблемам и не «выдавая» их.[25] Но в итоге возникает каскад осложнений:
- фасциит/миозит (воспаление мышц и их оболочек);
- остеоартрит (разрушение суставов);
- деформации пальцев стопы;
- нарушение походки;
- компенсаторные заболевания других суставов и позвоночника.
Отдельным пунктом осложнений стоят местные нарушения: появление натоптышей, мозолей, потёртостей и врастание ногтей.
Указанные осложнения могут проявляться как по отдельности, так и в комплексе.
Самое очевидное осложнение, с которым больные обращаются к врачу — миофасцит и связанный с ним болевой синдром.[9] Боль возникает из-за воспаления мышц стопы и их оболочек, чрезмерно растянутых на распластанном костном каркасе стопы. Неестественная установка плоской стопы приводит к ударной нагрузке во время ходьбы — происходит микротравматизация одних и тех же участков. Так, стопа травмируется ежедневно, не имея возможности и времени для заживления, а боль при этом сохраняется.
Остеоартрит — результат длительных многолетних перегрузок суставов уплощённой стопы. Он характеризуется преждевременной изношенностью суставов, не свойственной пациенту в его возрасте. Истончается суставной хрящ, страдают мягкие ткани, окружающие сустав, нарушается подвижность и появляется боль в суставе.
Деформация пальцев — прогнозируемый итог плоскостопия, протекающего без лечения и коррекции.[22] Ослабленный связочный аппарат и мышцы не сохраняют правильного соотношения костей стопы — пальцы «наползают» друг на друга. Появляются деформации по типу углового отклонения, когтеобразных и молоткообразных пальцев, что затрудняет ношение обуви и усугубляет нарушения походки.
Хорошо заметным и часто встречающимся осложнением является вросший ноготь. Пациенты с этим осложнением могут долго лечиться у специалиста-подолога, не сразу попадая к травматологу-ортопеду. После ортопедической коррекции плоскостопия, как правило, проблема с вросшим ногтем отступает.[10]
Почему при плоскостопии нарушается осанка
Хромота, отсутствие или укорочение фазы переката стопы, вынужденная установка стопы — всё это делает походку человека с плоскостопием узнаваемой издалека. Такая походка в итоге приводит к перегрузочным реакциям в других суставах нижних конечностей, позвоночнике и нарушениям осанки.[32]
Все перечисленные осложнения приведены в порядке убывания частоты их встречаемости. Однако длительный «стаж» плоскостопия и отсутствие лечения могут привести к появлению любого из этих осложнений.
Диагностика плоскостопия
Плоскостопие диагностируется путём детализации жалоб пациента. Проводится опрос для уточнения образа жизни, характера нагрузок и предрасположенности к деформации.
Ведущую роль в диагностике играет обыкновенный осмотр стоп. Существует изобилие клинических тестов и методик, позволяющих без использования аппаратуры не только выставить диагноз, но и получить информацию о степени заболевания и осложнениях.[10]
Врач выполняет осмотр под нагрузкой, без нагрузки и в динамических условиях (при ходьбе). Для объективизации картины оценивается степень снижения сводов стопы в сантиметрах, уточняется характер установки стоп угломером.
Первичный осмотр с клиническими тестами и грамотно собранный анамнез — важный этап диагностики плоскостопия, проводимый без сложных инструментальных исследований.
При массовом обследовании стоп с целью выявления бессимптомного плоскостопия (скрининг) хорошо зарекомендовал себя метод плантоскопии.[30] Его суть заключается в изучении отпечатка стопы в положении стоя. В норме стопа с хорошо выраженными сводами не полностью соприкасается с опорной поверхностью: пятно контакта вырисовывается отчасти в переднем отделе стопы, по её наружному краю и в пяточной области. Чем сильнее выражено плоскостопие, тем обильнее заполняется контур стопы и исчезают естественные «просветы».
Плантоскопия позволяет увидеть и оценить отпечаток стопы на специальном опорном экране. Иногда плантоскопию называют подоскопией, подографией и плантовизиографией.[25] Существующие разновидности плантоскопии не влияют на суть метода: плантография — отпечаток на бумаге, компьютерная плантоскопия — изображение на мониторе.
После нанесения меток на отпечаток/изображение следа легко определяется вид и степень плоскостопия.[30][36] Эта процедура даёт возможность быстро, точно и безвредно выявить патологию, направляя пациентов для дальнейшего детального обследования.
«Золотым стандартом» диагностики является рентгенография стопы. Получив рентгеновский снимок стопы и измерив расстояния между костными ориентирами, врач обладает точной информацией о заболевании.[28] Снимок пригоден для определения степени плоскостопия, оценки осложнений в виде артроза и выявления деформации.[5] Кроме того, рентгенография обязательна в экспертных вопросах трудоспособности, пригодности к военной службе и спортивным нагрузкам.
Чем плоскостопие отличается от косолапости
Плоскостопие и косолапость различаются даже внешне: при плоскостопии теряется высота продольного и поперечного сводов стопы (исчезает арка стопы), а при косолапости стопа поворачивается внутрь и сгибается в сторону подошвы, что выглядит как избыточно глубокий свод стопы.
Лечение плоскостопия
Плоскостопие лечится как консервативно (безоперационно), так и оперативно. Способ лечения определяется индивидуально для каждого пациента. Учитываются:
- возраст больного;
- степень плоскостопия;
- его прогрессирование;
- наличия осложнений;
- ограничение жизнедеятельности пациента и его потребности в обезболивающих препаратах.
Независимо от выбранной врачом тактики лечения плоскостопия, на быстрый и идеальный результат рассчитывать не приходится, так как плоскостопие — тяжело поддающаяся коррекции патология, требующая не только скрупулёзности от врача и полного понимания происходящего, но и выдержки, сил и дисциплины от пациента.
Лечение плоскостопия длительное и обязательно комплексное. Зачастую хорошим результатом считается отсутствие прогрессирования плоскостопия. Основная масса пациентов получает консервативное лечение.
Результативность лечения у детей выше, чем у взрослых пациентов. По причине продолжающегося формирования и роста стопы полное излечение у них вполне достижимо. В случае плоскостопия у взрослых применяется поддерживающая терапия, направленная на предупреждение ухудшения состояния.
Комплексное лечение плоскостопия включает:
- противовоспалительную терапию;
- лечебную физкультуру на укрепление мышц стопы и голени;
- физиотерапию;
- применение ортопедических стелек;
- кинезиотейпирование;
- дозирование физических нагрузок;
- правильный выбор обуви.
Противовоспалительная терапия снимает болевые ощущения, вызванные воспалением, расширяя двигательный режим пациента.
Физические упражнения при плоскостопии
Лечебная физкультура призвана укрепить мышцы, способные формировать своды стопы. Проводится она с учётом тонизирования ослабленных групп мышц и одновременного расслабления спазмированных мышц. Это позволяет отчасти вывести стопу из патологической установки.[13]
Другие методы лечения плоскостопия
Физиотерапия выполняет дублирование функций лечебной физкультуры, но без активного участия пациента.
Использование ортопедических стелек позволяет быстро и безболезненно скорректировать неправильное положение стопы.[24] Стелька выполняет пассивную коррекцию — она приносит выраженное облегчение, но не улучшает состояние мышц. Потому стелька не должна расцениваться как единственный метод лечения.
Кинезиотейпирование — относительно новый способ терапии, пригодный для решения задач обезболивания, противоотёчного эффекта, поддержания тонуса мышц, профилактики травм и маршевых перегрузок на фоне плоскостопия.
Пациенты с плоскостопием должны соблюдать лечебный режим — ограничивать длительные пешие передвижения, статические нагрузки в положении стоя, перенос тяжестей.[31]
Какая обувь нужна при плоскостопии
Обувь должная быть удобной, хорошо держать форму и фиксировать стопу, а также иметь жёсткую подошву и невысокий каблук.[10][15]
Операция при плоскостопии
Ожидать восстановления сводов стопы у взрослого пациента, даже после проведённого в полном объёме консервативного лечения, не имеет смысла. Стопа уже не пластична и не может изменить свою форму, так как прекратила рост.[9]
Одним из радикальных методов лечения у взрослых может стать операция, однако и здесь есть досадные особенности. Техника операций предполагает вмешательство на мягких тканях, в основном на сухожилиях. Эти пластические операции призваны восстановить своды стопы.[4] Такая специфика приводит к частым рецидивам — плоскостопие возникает вновь, спустя несколько лет после операции. Это связано с растяжимостью тканей, посредством которых выполнялась пластика.[26] Попытки работы на костях или применение искусственных трансплантатов тоже не увенчались успехом.
Хорошие результаты наблюдаются после корригирующих операций. В этом случае пластика сводов стопы не выполняется.[21] Хирург устраняет возникшие в результате плоскостопия деформации, ликвидирует анатомические преграды, ограничивающие функцию стопы, не влияя на изначальную их причину.[12] Подобная симптоматическая хирургия помогает улучшить качество жизни и повысить активность пациентов.[14]
Массажные коврики при плоскостопии
Массажные коврики будут полезны детям от 3 до 5 лет. Их рекомендуется применять не только при патологии стопы, но и здоровым детям для правильного её формирования. Однако коврики нельзя считать самостоятельным способом лечения и профилактики, это только часть комплексной лечебной физкультуры. Кроме того, учитывая непоседливость детей и быструю потерю интереса к упражнениям, очень сложно добиться того, чтобы ребёнок тренировался на нём столько, сколько необходимо.
Хороший массажный коврик должен повторять свойства природной поверхности: содержать шероховатые участки различной формы и размера, выпуклости и впадины, плавные и прерывистые рельефы, элементы различной жёсткости. Несмотря на термин «массажный», принцип работы коврика заключается не в массаже, а в тренировке мышц имитацией нагрузок, необходимых нашим стопам.
Как выбрать ортопедические стельки при плоскостопии
Выбор ортопедических стелек при плоскостопии основан на диагнозе, выставленном ортопедом-травматологом. Грамотный врач порекомендует не только вид стелек, но и необходимые ортопедические элементы, которые должны в них содержаться. Это позволит выбирать изделия, не привязываясь к определённым производителям.
Подбирая стельки при плоскостопии самостоятельно, можно не только не получить пользы, но и ухудшить состояние. Если обстоятельства всё же вынуждают делать самостоятельный выбор, лучше купить стельки с одноимённым названием патологии стопы. Стельки не должны быть жёсткими, их нужно тщательно примерять. Именно в ходе примерки можно выяснить, что они не подходят: в этом случае сразу же возникнет боль в месте давления стельки. При удачном выборе она, как правило, будет легко давить на кожу.
Прогноз. Профилактика
Прогнозы плоскостопия зависят от причин его возникновения.
Если плоскостопие развилось в раннем возрасте на фоне тяжёлых системных заболеваний скелета (в том числе врождённой патологии), то протекает оно неблагоприятно. В этом случае плоскостопие не ограничивается лишь утратой сводов стопы — в скором времени возникают осложнения в виде грубых деформаций, устойчивых к попыткам ортопедической коррекции. Рано развивается остеоартрит с присущим ему болевым синдромом и дисфункцией суставов. Активность пациентов ограничивается, возникает риск инвалидизации.[20] Похожим образом может протекать и паралитическое плоскостопие.
Статическое плоскостопие более «отзывчивое» к терапии. Коррекция образа жизни и традиционное комплексное лечение надёжно замедляют развитие плоскостопия, которое в подобном своём проявлении редко приводит к утрате трудосопособности.
Посттравматическое плоскостопие требует агрессивного хирургического подхода. Своевременно и качественно сопоставленный перелом и восстановленная анатомия стопы позволит предупредить «проседание» сводов.
Профилактика плоскостопия — нетривиальная задача. Она направлена на контингент детского возраста. Требуется пристальное наблюдение в рамках плановых осмотров травматолога. Важно не пропустить интервал, когда плоскостопие впервые проявляется у ребёнка.[20] Этот период благоприятный для лечения, оно окажется эффективным и незатяжным. Увы, интервал этот очень короткий. Инструктаж родителей с целью самоконтроля и обучение ортопедической гигиене — шанс на значительное снижение рисков плоскостопия.[11] Своевременное лечение заболеваний, провоцирующих плоскостопие, снижает процент патологии.
Анализ физических нагрузок и их дозирование актуальны как для детей, так и для взрослых.[23] Это связано с тем, что плоскостопие на фоне перегрузок часто встречается не только в быту, но и в спорте высоких достижений.[8]
Единственный способ активной профилактики плоскостопия — возвращение функции стопы.[7] Только потребность в сложных, ловких и отточенных движениях будет формировать у растущего ребёнка мышечный массив, «вытягивающий» кости стопы с характерными для неё особенностями сводчатости.
Освобождая стопу из «заточения» в обуви, возвращая стопе возможность преодоления рытвин, перепадов и кочек, мы побуждаем её развитие. Стопа подвластна правилам развития органа. Потребность в функции порождает характерную для органа анатомию — незыблемое утверждение эволюционной теории. Задача реабилитологии и гигиены — сформировать новый алгоритм нагрузок, тренировок, образцов поведения, которые позволят не утратить здоровье стопы в современных условиях.[27]
Освобождение от армии при плоскостопии
От призыва на военную службу освобождает лишь 3-я степень продольного плоскостопия. При 1-й степени выставляется категория годности А, при 2-й степени — категория годности Б.
Дают ли освобождение от физкультуры ребёнку при плоскостопии
Ребёнка освобождают от физкультуры, если появились симптомы: боль в определённых группах мышц голени и стопы. Боль возникает во время занятий физкультурой или вскоре после неё и снижает переносимость нагрузки. При прогрессировании или тяжёлой степени плоскостопия и неблагоприятном прогнозе врач может рекомендовать исключить отдельные виды нагрузки, например длительный бег и прыжки.
Какими видами спорта можно заниматься при плоскостопии
Если выполнена ортопедическая коррекция (стельками или обувью) и при тренировках не возникает боль в стопе, то можно заниматься любыми видами спорта. Когда из-за плоскостопия не получается выполнять поставленные спортивные задачи, рекомендуется перейти на любительский уровень тренировок.
Основная задача лечения плоскостопия – это нормализация свода стопы. При I степени заболевания это можно сделать без хирургического вмешательства. Зачастую исправить ситуацию удается с помощью коррекции образа жизни и ношения ортопедической обуви. Однако плоскостопие II-III степени можно вылечить лишь с помощью операции.
3-я степень.
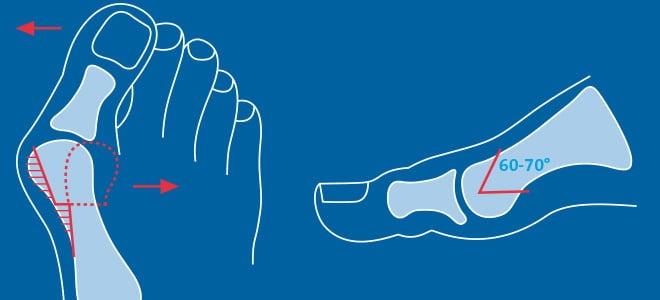
В ортопедии выделяют продольный и поперечный своды стопы. Первые располагаются вдоль ступни и поддерживаются мышечно-связочным аппаратом. Основную роль в укреплении этих сводов играет длинная подошвенная связка. Именно ее пластику чаще всего выполняют в случае развития продольного плоскостопия.
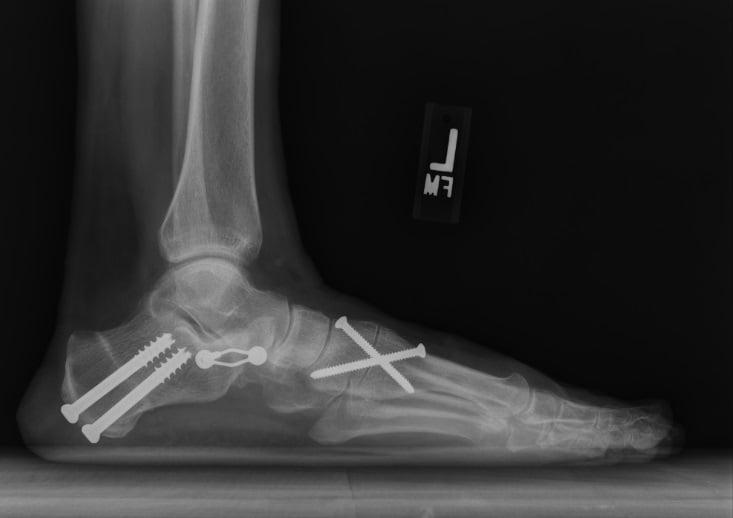
Поперечный свод стопы образован головками I-V плюсневых костей. В норме они образуют своеобразную арку. Поперечный свод поддерживается связками, сухожилиями и головкой мышцы, приводящей большой палец стопы. При нарушении мышечно-связочного баланса у человека возникает поперечное плоскостопие. Как правило, оно осложняется вальгусной деформацией I пальца стопы.
Рентген плоской стопы.
По статистике, Hallux Valgus разной степени выявляют у 100% пациентов с поперечным плоскостопием. Во время хирургического вмешательства врачам приходится одновременно устранять обе патологии.
Показания и цели хирургического лечения
Плоскостопие – это серьезное ортопедическое заболевание, ведущее к прогрессивному нарушению функций стопы. Оно вызывает сильные боли и трудности при ходьбе, доставляющие человеку немало страданий. Операция помогает устранить болезненные симптомы и вернуть ступням приятный внешний вид.
Основные принципы оперативного лечения плоскостопия:
- Дифференцированный подход, учет степени деформации и вариабельности анатомо-функционального строения стопы.
- Устранение всех компонентов плоскостопия и исключение их повторного появления в будущем.
- Прочное соединение костных структур с целью ранней активизации пациентов и восстановления подвижности пальцев.
- Обязательно сохранение всех точек опоры (пяточная кость, головки I и V плюсневой кости) при лечении разных видов плоскостопия.
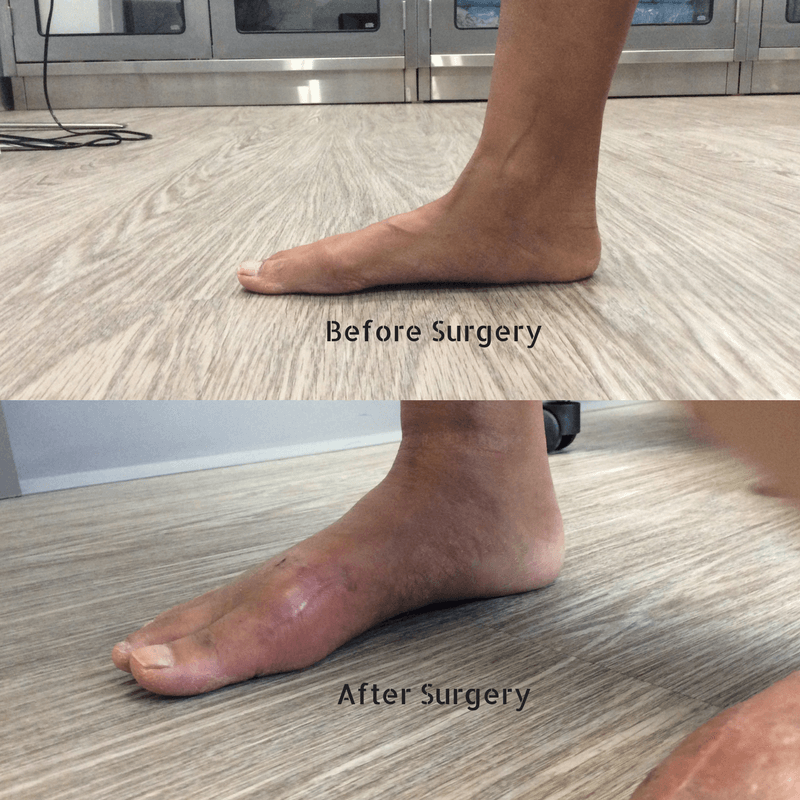
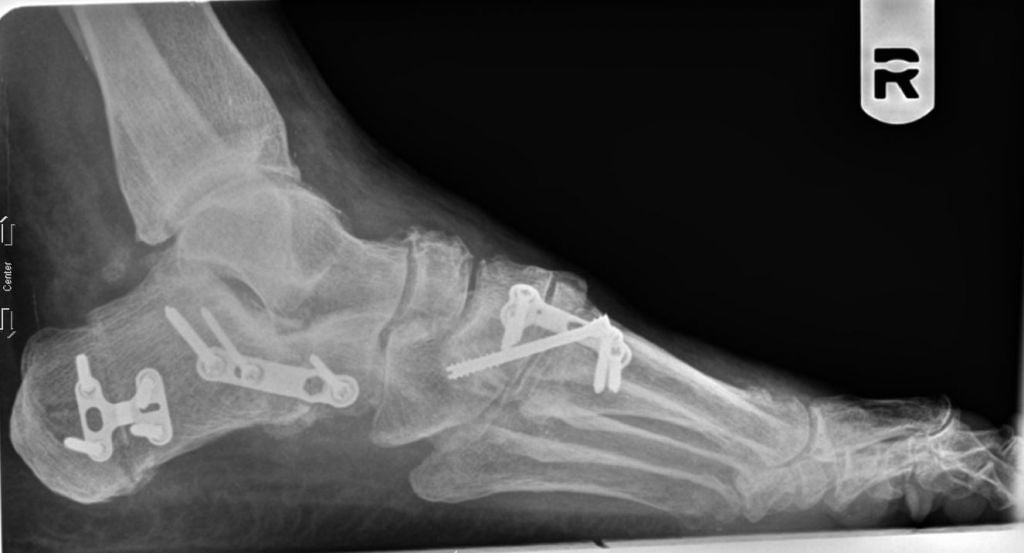
Фото до и после операции.
Отметим, что после операций на ступнях пациент не нуждается в ношении гипса и ходьбе с костылями. Уже на следующий день он может свободно вставать с постели, предварительно надев специальную обувь. В туфлях Барука больному необходимо ходить на протяжении нескольких недель после хирургического вмешательства.
Операция при плоскостопии позволяет быстро восстановить функции стопы. В большинстве случаев пациенты возвращаются к привычному образу жизни уже спустя 3 месяца.
Операция при продольном плоскостопии
Когда возникает необходимость коррекции продольного плоскостопия, врачи делают операции на внутренней и/или задней части стопы. При слабовыраженной деформации они выполняют пластику связок и сухожилий. В более тяжелых случаях им приходится делать операции на костях предплюсны.
Таблица 1. Особенности разных видов хирургических вмешательств.
| Операция | Цель и особенности проведения | Показания |
| Пластика длинной подошвенной связки | Суть операции заключается в укорочении и укреплении связки, удерживающей продольный свод. Основная цель пластики – устранить связочный компонент плоскостопия. | Операция показана лицам с ослабленным мышечно-связочным аппаратом стопы. В большинстве случаев ее делают вместе с артродезом подтаранного сустава. |
| Подтаранный артродез | Помогает исправить патологическое положение костей стопы. В ходе артродеза врачи устанавливают больному специальный титановый имплант. Все манипуляции они выполняют через разрез размером 1,5-2 см. После нормализации функций стопы имплант удаляют. Как правило, это происходит через несколько лет. |
Подтаранный артродез наиболее эффективен в возрасте 10-20 лет, когда стопы продолжают расти. Операция позволяет исправить плоскостопие I-II степени. При более тяжелых деформациях ее дополняют пластикой сухожилий и связок. Факт! Лицам старше 30 лет артродез делать не рекомендуется из-за риска развития стойкого болевого синдрома. |
| Артродезирование | Суть артродезирования заключается в обездвиживании некоторых костей предплюсны. Врачи могут соединять между собой пяточную, таранную, ладъевидную кости. С этой целью они используют специальные винты. Подобная манипуляция позволяет укрепить свод стопы и убрать костный компонент плоскостопия. | С помощью артродезирования можно исправить продольную деформацию любой тяжести. В сложных ситуациях артродез комбинируют с остеотомией пяточной кости. |
| Остеотомия пяточной кости | Во время операции хирург распиливает пяточную кость. Образовавшиеся костные фрагменты он устанавливает в нужном положении и соединяет с помощью титановых винтов. Таким образом врач корректирует взаиморасположение суставов стопы и создает нормальный свод. | Медиализирующую остеотомию рекомендуется использовать для борьбы с плоско-вальгусной деформацией стопы. Методика больше подходит для лиц старшего возраста. У детей и подростков ее практически не используют. |
| Комбинированные операции | При их выполнении хирурги сочетают сразу несколько различных методик. Комбинированные хирургические вмешательства позволяют добиться более выраженных и стойких результатов. | Показаны при тяжелом осложненном плоскостопии. Они необходимы практически всем пациентам, у которых был выявлен Hallux Valgus. |
Медиализирующая остеотомия пяточной кости в сочетании с таранно-ладъевидным артродезом.
Не так давно ученые провели исследование и выяснили, какие методики наиболее эффективны в лечении продольного плоскостопия. Лучшим методом коррекции оказалась медиализирующая остеотомия пяточной кости в сочетании с таранно-ладъевидным артродезом. Она дает хороший клинический результат и редко приводит к осложнениям. В отличие от подтаранного артродеза, после такого лечения больному не требуется повторное хирургическое вмешательство.
О слабости связочного аппарата говорит появление так называемого «эластичного плоскостопия». Для патологии характерно уплощение свода стопы при ходьбе. В состоянии покоя ступни приобретают нормальный вид.
Операции при поперечном плоскостопии
При данной патологии врачи выполняют хирургические вмешательства на переднем отделе стопы. Чаще всего они выполняют остеотомию (Chevron или Scarf) I плюсневой кости. При необходимости они дополняют ее пластикой мышц, связок, сухожилий. Подобная операция позволяет исправить не только поперечную, но и вальгусную деформацию стопы.
Chevron.
Довольно часто врачи обнаруживают у пациентов экзостозы (костные наросты) и молоткообразную деформацию II-V пальцев. Первые они удаляют методом Шеде, вторые исправляют с помощью резекции или остеотомии. Таким образом больным с поперечным плоскостопием одновременно могут выполнять сразу несколько хирургических вмешательств. Подобный подход позволяет качественно исправить имеющиеся дефекты.
Лечение комбинированного типа
Поперечно-продольное плоскостопие – это наиболее тяжелая форма заболевания. У человека деформируются сразу оба свода, а стопа становится абсолютно плоской. Лечить патологию довольно тяжело.
Цели операций при комбинированном плоскостопии:
- восстановление сводов стопы;
- надежная неподвижная фиксация костей;
- исправление деформаций I пальца;
- удаление экзостозов;
- коррекция молоткообразной деформации.
Операция продольно-поперечной деформации.
При поперечно-продольном плоскостопии человеку делают сразу несколько вмешательств. Например, больному одновременно выполняют операцию Шеде, остеотомию Scarf и артродезирование некоторых суставов плюсны. Как правило, врачи стараются сделать все за одно хирургическое вмешательство.
Восстановительный период после таких операций длится дольше, чем в остальных случаях. К счастью, пациентам не требуется гипс или костыли. В худшем случае им придется походить с фиксирующими спицами, которые снимут вместе со швами уже через 2 недели.
При тяжелом продольном плоскостопии человеку требуется пластика сухожилий задних большеберцовых мышц и краевая подкожная тенотомия ахиллова сухожилия. После такого хирургического вмешательства больному накладывают гипс, а ходить разрешают только с костылями.
Сколько стоит операция
В России цены на хирургическое лечение плоскостопия начинаются с 30 000 рублей. Отметим, что в сумму не включена стоимость предоперационного обследования, анестезии, расходных материалов и имплантов. Если же в ходе операции врачи делают сразу несколько манипуляций – лечение обойдется еще дороже. К примеру, минимальная стоимость SCARF-остеотомии в комбинации с подтаранным артродезом – 35 000 рублей.
Если посчитать, в сумме лечение за границей стоит ненамного дороже, чем в России. В Чехии за операцию и реабилитацию вы заплатите евро. В Германии – от 7 тысяч евро, в Израиле от 7 тысяч долларов (без реабилитации). Так что если вы хотите оперироваться в Европе – поезжайте в Чехию.

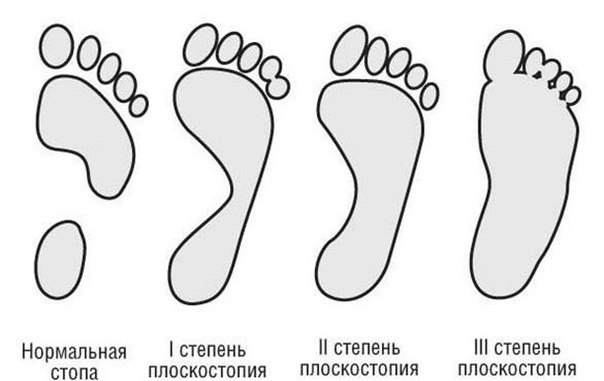



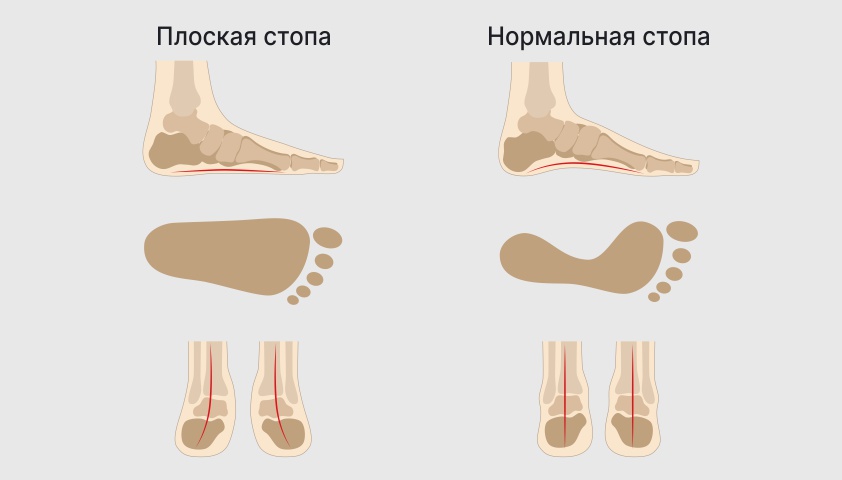
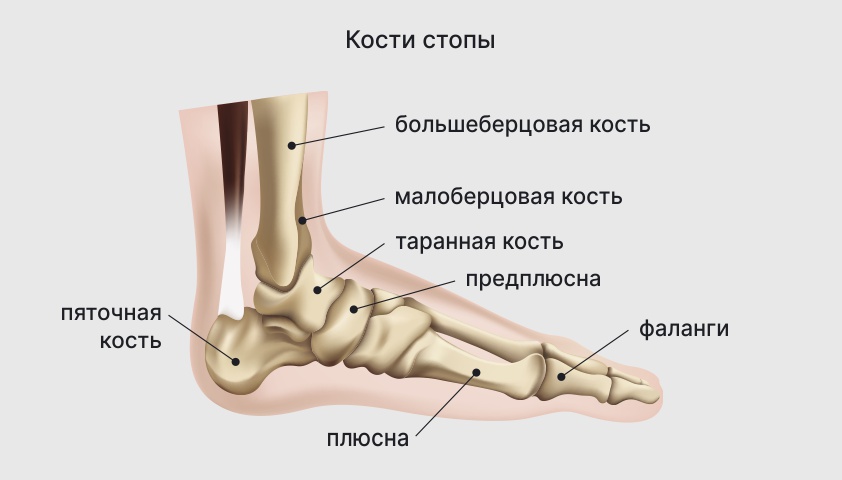


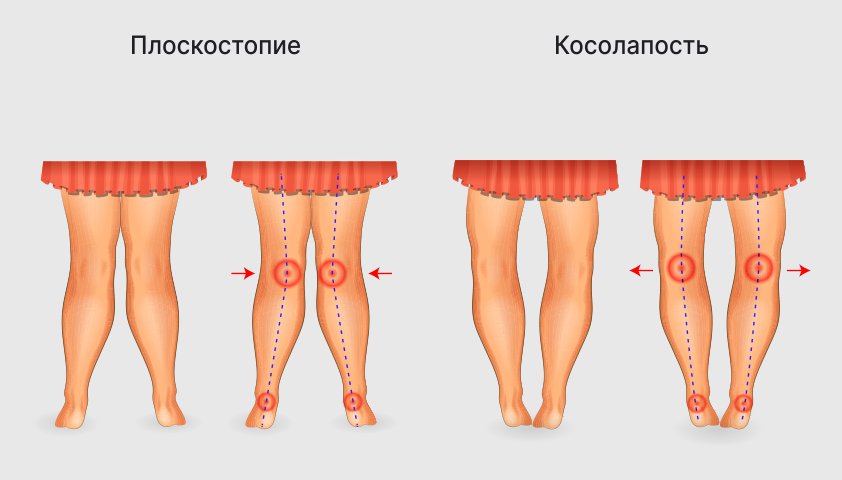
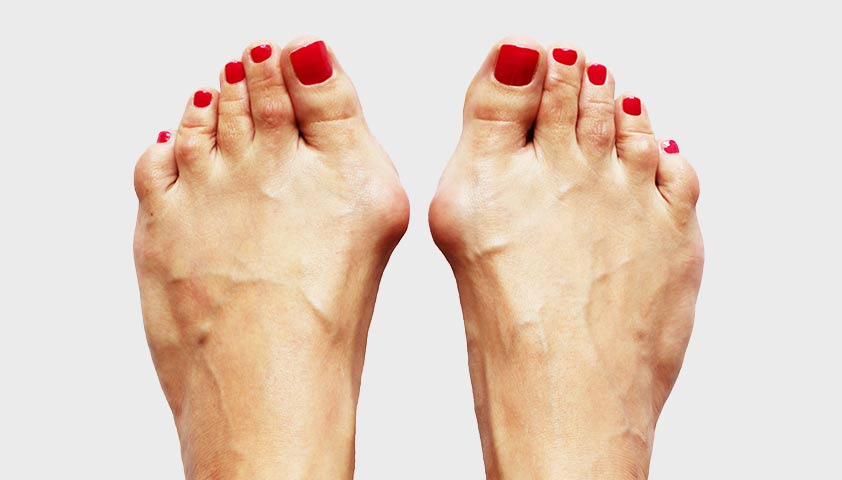
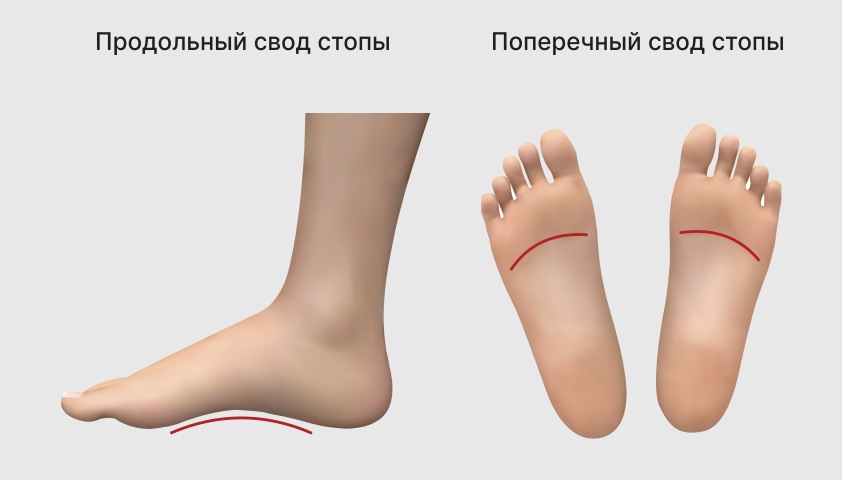
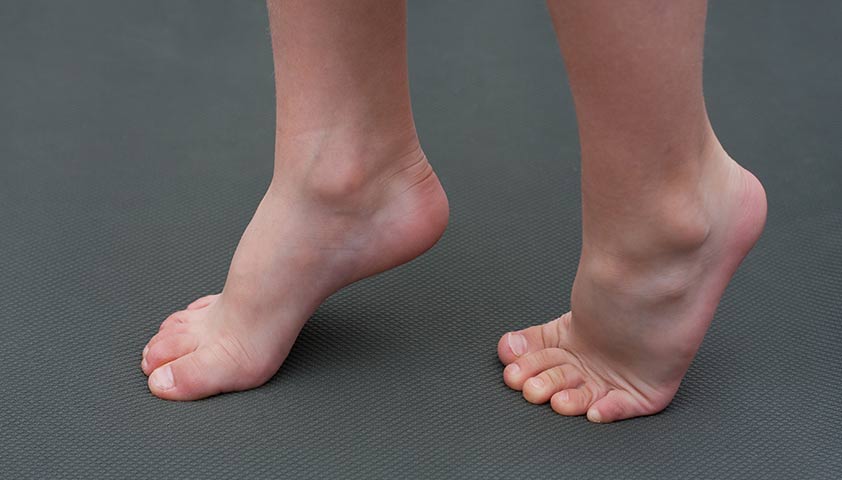


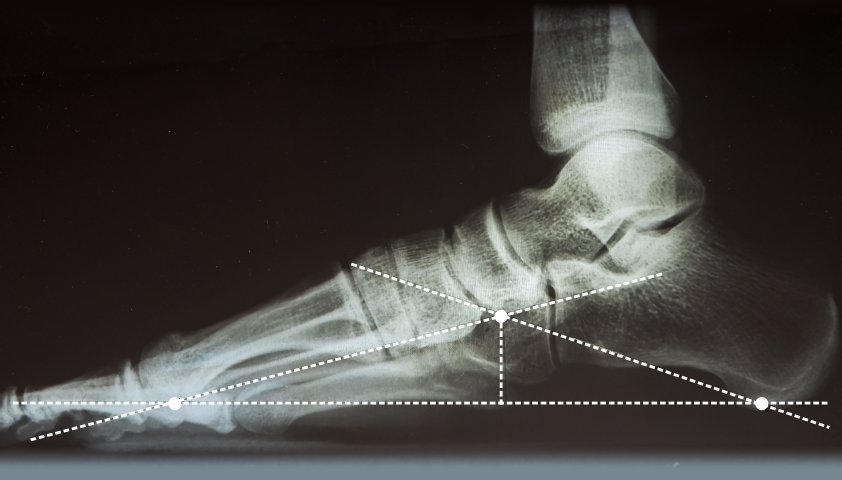


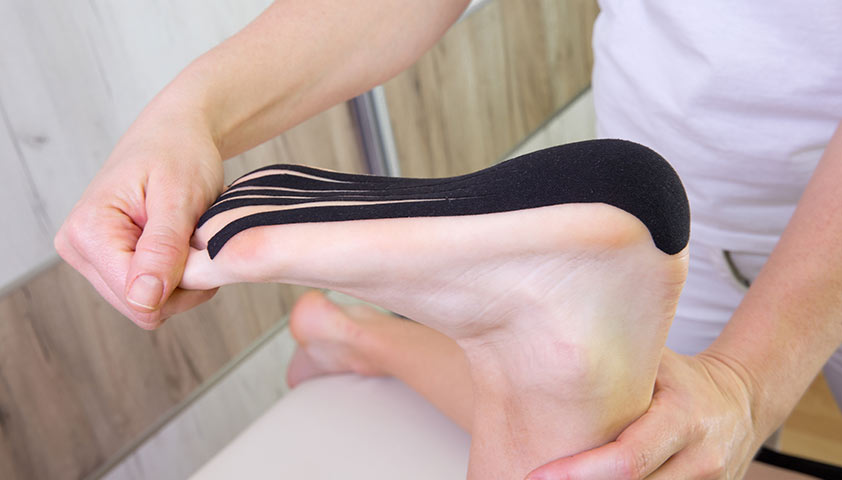










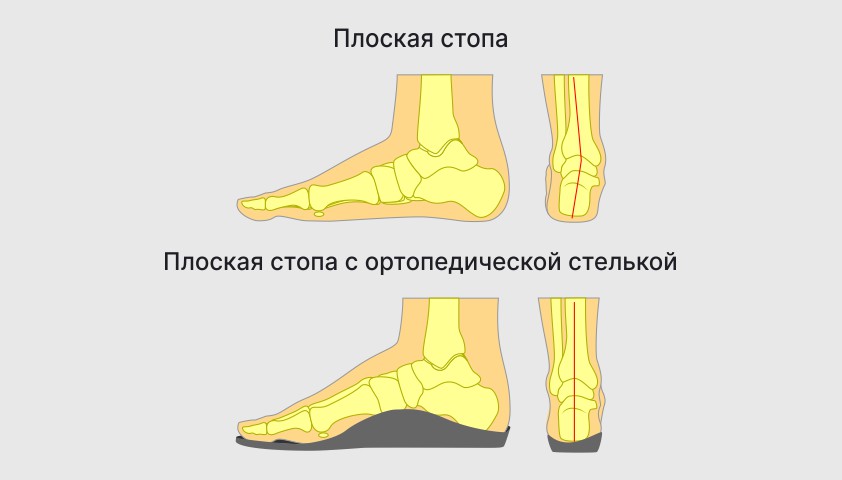



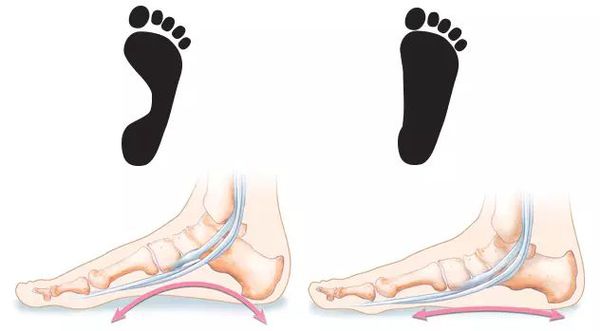
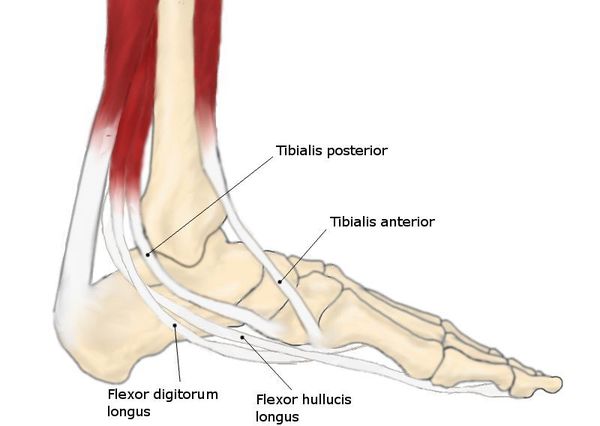
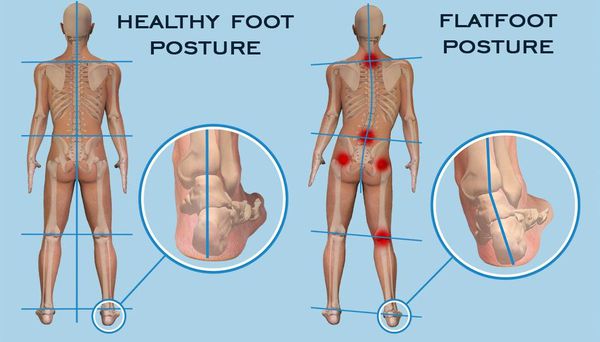
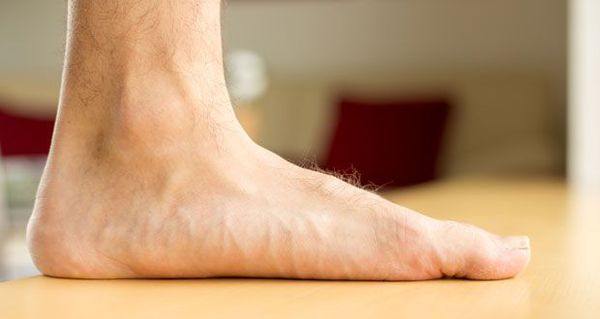
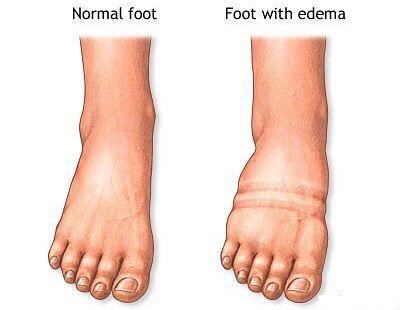

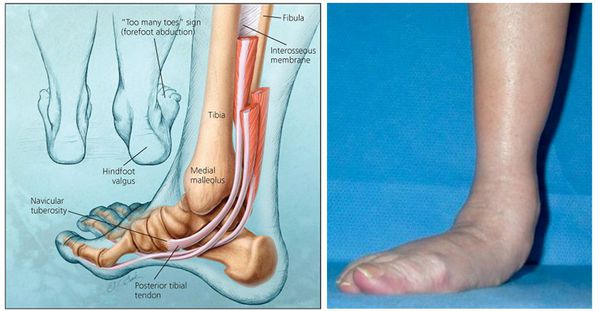
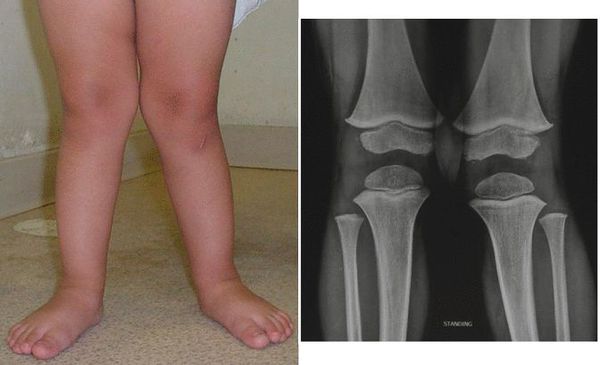
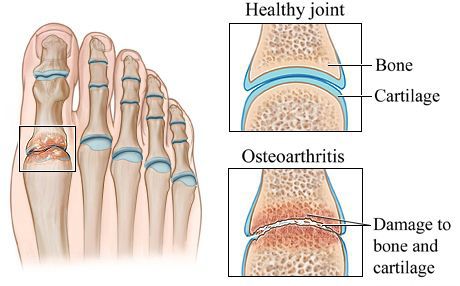
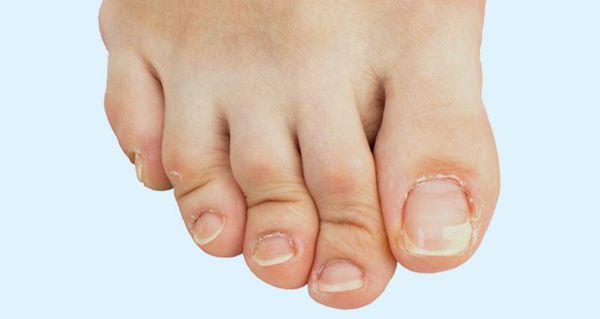
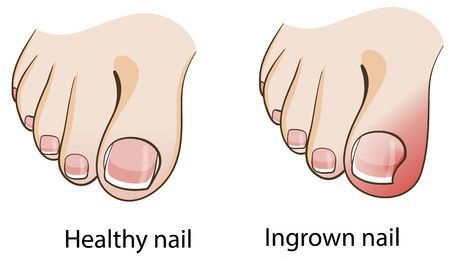

![Косолапость [37] Косолапость [37]](https://probolezny.ru/media/bolezny/ploskostopie/kosolapost-37_s.jpeg)